Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Avances en Periodoncia e Implantología Oral
versión On-line ISSN 2340-3209versión impresa ISSN 1699-6585
Avances en Periodoncia vol.13 no.2 Madrid jul. 2001
¿Es la enfermedad periodontal un factor de riesgo para las enfermedades cardiovasculares? (I)
Etiopatogenia y ensayos clínicos
| CASTRO LARA J* IBERO SAGASTIBELZA I * BASCONES MARTINEZ A | Castro Lara J, Ibero Sagastibelza l, Bascones Martínez A. ¿Es la enfermedad periodontal un factor de riesgo para las enfermedades cardiovasculares? (I). Etiopatogenia y ensayos clínicos. Av Periodon Implantol. 2001; 13,2: 65-75. |
RESUMEN
El objetivo de los dos siguientes artículos es analizar los estudios existentes en la literatura sobre la asociación entre la enfermedad periodontal (EP) y las enfermedades cardiovasculares (ECV) con el fin de responder, desde la evidencia, a la pregunta de si la EP puede considerarse un factor que aumente la probabilidad de aparición de arteriosclerosis.
La conclusión a la que se llega es que la EP podría ser un factor de riesgo para la ECV pero que aún se necesita más estudios experimentales para llegar a una evidencia causal.
PALABRAS CLAVE
Enfermedad periodontal, enfermedad cardiovascular, enfermedad cardiocoronaria, infección, inflamación, factores de riesgo.
ABSTRACT
The purpose of the next two papers is to analyze the differents studies in the literature about the association between periodontal disease (PD) and cardiovascular disease (CVD) with the objetive of answer, from the evidence, the question of if the PD can be a factor which increase the probability of apparition of atherosclerosis.
The conclusion of this paper is that the PD may be a risk factor for CVD but yet is necessary more studies to conclude a causal evidence.
Key words: Periodontal disease, cardiovascular disease, coronary heart disease, infection, inflammation, risk factors.
* Licenciado en Odontología. Alumno del Doctorado. Universidad Complutense.
** Catedrático de Medicina y Cirugía Bucofacial. Universidad Complutense.
INTRODUCCIÓN
Durante años se han estado realizando distintos estudios con el objetivo de conocer como ciertas enfermedades sistémicas (diabetes, S.I.D.A, etc.) podían influir en mayor o menor medida en la aparición o agravamiento de ciertos procesos patológicos de la cavidad bucal. En las últimas décadas el sentido de las investigaciones han cambiado de tal manera que se ha pasado también a intentar conocer en que grado los patógenos bacterianos responsables de las infecciones orales crónicas (como es el caso de la periodontitis o las caries) e incluso la pérdida dentaria, repercuten negativamente en el desarrollo de ciertas enfermedades sistémicas cuando se introducen continuamente al torrente circulatorio.
Esta asociación entre infecciones microbianas orales y desórdenes sistémicos no es un concepto nuevo. El efecto de la salud oral en el resto del cuerpo humano fue propuesto por primera vez por los sirios en el siglo VII a.c. Posteriormente se escribió muy poco sobre esta correlación hasta el siglo XVIII, cuando Benjamin Rush afirmó que la artritis podría ser tratada después de que se extrajese los dientes infectados (1). Sin embargo, este tipo de observaciones se han considerado durante años por la comunidad científica con escepticismo sin creer que los procesos patológicos orales pudieran perjudicar al organismo y por lo tanto dando la sensación de que la boca era una estructura aislada del resto del organismo. Pero esta actitud empezó a cambiar en 1989 gracias al trabajo publicado por científicos finlandeses en el que se concluyó que las infecciones de origen odontológico se asociaban positivamente con el desarrollo del infarto agudo de miocardio y con el infarto cerebral (2,3).
La importancia de esta evidencia estadística causó entre los investigadores la necesidad de analizar más a fondo la asociación entre las infecciones orales y las enfermedades sistémicas. El número de artículos publicados sobre este tema aumentaron en los siguientes años, y así, por ejemplo, se vio que las mujeres embarazadas con infecciones orales presentaban un mayor riesgo de tener un parto prematuro y de tener, por lo tanto, hijos de bajo peso respecto a aquellos que no sufrían periodontitis (4-7).
Otros ejemplos de relaciones a distancia entre las infecciones propias de los dientes y los tejidos periodontales con otros órganos del cuerpo humano son aquellos pacientes con problemas cardiacos o con anormalidades en la coagulación o, aquellos con prótesis articulares artificiales las cuales son particularmente vulnerables a algunos de los microbios que viven en la cavidad oral. Tales pacientes a menudo son advertidos de la necesidad de tomar antibióticos antes de los procedimientos dentales en los que se prevée una posible bacteriemia, para prevenir infecciones tales como las endocarditis.
También se ha relacionado las infecciones bucales con la aparición de neumonías e infecciones del tracto respiratorio (8), abscesos cerebrales o la sepsis en pacientes inmunosuprimidos (9). La relación entre la diabetes y la enfermedad periodontal es un ejemplo de relación bidireccional pues está bien documentada la influencia de la diabetes en los patógenos de la enfermedad periodontal y a la vez como la enfermedad periodontal afecta el estadio de la diabetes (10,11).
La ateroesclerosis es un proceso patológico que afecta a las paredes de las arterias grandes elásticas y a las arterias medianas musculares que puede llevar a la aparición del infarto de miocardio y al infarto cerebral. La periodontitis es una reacción inflamatoria a la infección de bacterias anaerobias gram - de los tejidos de soporte alrededor de los dientes incluyendo el ligamento periodontal, cemento y hueso alveolar.
Puede llamar la atención que dos enfermedades tan distintas como son la enfermedad cardiovascular (ECV) y la periodontal, que no tienen en principio nada en común en cuanto a su etiopatogenia, clínica y gravedad sistémica pudieran tener alguna relación que pudiera explicar la asociación entre ambas encontrada en los estudios realizados. Como veremos más adelante en este trabajo a raíz de los estudios epidemiológicos, existen ciertos aspectos biológicos relacionados con la etiopatogenia de ambas enfermedades a partir de la cual se ha basado un modelo hipotético (pues aunque existen indicios de que sea así aún no existe una evidencia absoluta al no haber estudios experimentales que confirmen dicho modelo) para explicar la asociación entre la periodontitis y la ECV.
En principio podemos decir que ambas patologías tienen también en común su alta incidencia en los países avanzados occidentales. Según la O.M.S. en 1995 la ECV fueron responsables del 20% de las muertes en el mundo, lo que viene a suponer unos 14 millones de personas. En los países desarrollados, las ECV pueden suponer el 50% de las muertes, convirtiéndose en el principal motivo de muerte, mientras que en los países en desarrollo supone la tercera enfermedad mortal en las estadísticas y un 16% de las muertes (12).
Otra característica que tienen en común son la mayor probabilidad de que ocurran en personas adultas, varones, con un escaso nivel educacional, con un estatus económico bajo, fumadores, estresados, hipertensos, diabéticos y las personas con poco aprecio por la salud tanto oral como general y los hábitos saludables (como el ejercicio físico, el cual no solo es escaso en los pacientes con ECV sino que también es bajo en aquellos pacientes con pocos dientes (13)).
Como veremos posteriormente tanto la EP como la ECV son dos entidades que se caracterizan por ser de carácter multifactorial, es decir, el grado de expresión de ambos procesos dependen de la concurrencia simultanea de una serie de factores. Los procesos infecciosos se han reconocido recientemente como un factor de riesgo de la aterogénesis y procesos tromboembólicos en personas susceptibles aunque consideramos que no pueden ser los únicos factores. Así por ejemplo:
Se ha estudiado como la infección por ciertos virus (como el Coxsackie (14)) y bacterias (la Chlamydia pneumoniae pneumonitis(15, 16), el Helicobacter pylori gastritis (17), etc. (18,19) están relacionadas con la aparición de patología cardiovascular.
Se ha visto que la aparición de síntomas parecidos a los de la gripe son más comunes en los casos de infarto de miocardio que en los controles (20,21).
Se ha relacionado un incremento del espesor de las paredes de las arterias en pacientes con altos niveles sérico s de anticuerpos anti-Citomegalovirus (22).
La infección previa con Citomegalovirus es un factor de riesgo para la estenosis tras aterectomía coronaria (23).
Los mediadores inflamatorios que se derivan de los procesos infecciosos también podrían estar relacionados con el desarrollo de la enfermedad arterial (24,25,26). Se ha comprobado que niveles altos de proteínas reactivas de fase aguda como la proteína C-reactiva como respuesta a procesos infecciosos (tales como la periodontitis) son un marcador de riesgo de la ECV (27).
Los mecanismos sugeridos en la literatura, y que desarrollaremos más adelante a través de los cuales se podría explicar la relación entre las infecciones orales y la ECV son: a) la metástasis de la infección, es decir, el paso continuo de bacterias al torrente circulatorio y por lo tanto la agresión a otros órganos a distancia (por ejemplo es el caso de la endocarditis); b) la respuesta inflamatoria sistémica a las bacterias orales; y c) por el daño que sufre el endotelio vascular debido a las endotoxinas bacterianas.
El objetivo de este artículo es el de comprender como estas dos enfermedades diferentes pueden tener en su etiopatogenia características comunes que permitan explicar la influencia de la enfermedad periodontal en el desarrollo o agravamiento de la patología coronaria. También se analizará si existe una evidencia clara para considerar la EP como un factor de riesgo para la ateriosclerosis como publicado en distintos estudios. E incluso si podría considerarse la EP no ya como un factor de riesgo sino como un factor causal de EC Vque es un objetivo más ambicioso y más demandado en una investigación. Y para finalizar analizaremos las implicaciónes médicolegales futuras que se derivarían si se comprueba lo anterior.
CIERTOS ASPECTOS DE LA ETIOPATOGENIA DE LA ARTERIOSCLEROSIS
Antes de seguir con el tema que nos ocupa creemos necesario comentar ciertos aspectos sobre la etiopatogénesis de la ECV para comprender posteriormente como los procesos infecciosos-inflamatorios crónicos pueden contribuir a su aparición (28).
Las arterias se dividen en 3 tipos:
1. Arterias grandes o elásticas (incluyen la aorta y las ramas principales).
2. Arterias de tamaño medio o muscular (son ramas de las anteriores: art. coronarias y renales.).
3. Arterias pequeñas o arteriolas.(< de 2 mm de diametro y transcurren por los organos y tejidos).
Existen también los capilares, vénulas y venas.
Cada uno de los 3 tipos de arterias tienen tendencia a verse afectado por procesos patológicos específicos, y a tener su propio patrón de lesiones anatomopatológicas. De este modo, la aterosclerosis (AT) es una enfermedad principalmente de las arterias elásticas y musculares, mientras que la hipertensión se asocia a arterias musculares pequeñas y arteriolas.
Las arterias elásticas y musculares están constituidas por tres capas concéntricas: íntima, media y adventicia. La íntima está constituida por células endoteliales (CE) con tejido conectivo subendotelial mínimo formando el revestimiento. Está separada de la media por la lámina elástica interna, que está interrumpida para que las células musculares lisas (CML) puedan migrar de la media a la íntima. La media es rica en CML y fibras elásticas.Las CE y las CML, los principales componentes de las paredes de los vasos sanguíneos, desempeñan un papel importante en la patología vascular. Por eso comentaremos algunos aspectos de sus funciones.
El endotelio es un tejido multifuncional (Tabla 1). Regula el paso de moléculas y células a través de la pared a los tejidos como una membrana semipermeable. A diferencia de otros tejidos las uniones intercelulares del endotelio son relativamente débiles y pueden ensancharse por acción de factores hemodinámicos (p. ej. hipertensión) o de agentes vasoactivos (p. ej. histaminas). Además ejercen un papel de interfase no trombogénico sangre-tejido, participan en la regulación de la respuesta inflamatoria e inmunológica y en otras funciones que se recoge en la tabla.
La alteración funcional de este tejido contribuye a la formación de trombas y a la iniciación de la AT y otros trastornos.
La AT la definimos como un engrosamiento de las paredes íntima y media de las arterias elásticas y musculares y cuya lesión básica (ateroma o placa fibrograsa) consiste en una placa focal elevada hacia la luz del vaso. En consecuencia cuanto menor es el diámetro de los vasos los ateromas son oclusivos comprometiendo el riego a los órganos distales. Mientras que en las arterias grandes son destructivos, debilitando la pared afectada, causando aneurismas o liberando trombas.
La aterosclerosis tienden a ocurrir en lugares de mayor disturbio del flujo sanguíneo (en las bifurcaciones y curvas de las arterias) donde la corriente se sale de su dirección lineal. Bajos estas condiciones hemodinámicas ocurre una mayor infiltración y retención de proteínas plasmáticas, especialmente de las LDL y fibrinógeno. La oxidación de los lípidos retenidos en la pared del vaso y la conversión del fibrinógeno de la pared arterial en fibrina y productos de la degradación de la fibrina podrían ser importantes estímulos para el posterior proceso de aterogénesis. Los factores de riesgo para la AT vienen citados en la tabla 2.
La etiopatogenia de las placas de ateroma no se conoce actualmente con exactitud pero se tiene un idea bastante clara. Se han propuesto varias teorías, y actualmente la más aceptada es la hipótesis de la respuesta a la lesión endotelial (vigente desde 1973 y modificada en 1993).En élla se distinguen 3 fenómenos:
1. Alteración de la función endotelial (disfunción endotelial) .
2. Proliferación de las CML.
3. Acúmulo de ésteres de colesterol y células espumosas.
4. Papel de los macrófagos/monocitos y otros mecanismos inflamatorios.
La hipótesis postulada consiste en que como consecuencia del daño endotelial (en la cual no tiene por que haber denudación del endotelio) producido por algunos de los factores anteriormente comentados (incluso por infecciones) se producen una serie de reacciones celulares (proliferacion de las CML, paso de monocitas de la sangre a la íntima, etc.) mediadas por las citoquinas y los factores de crecimiento de origen endotelial. A su vez se produce una forma de disfunción endotelial que aumenta la permeabilidad para los constituyentes plasmáticos, incluidos los lípidos, y permite que los monocitos de la sangre, y finalmente, las plaquetas, se adhieran al endotelio. Los monocitos se adhieren al endotelio por unas moléculas adhesivas de superficie y, posteriormente, entran en la íntima, se transforman en macrófagos y acumulan lípidos para convertirse en células espumosas, contribuyendo a la evolución de la lesión. Los factores liberados por las plaquetas activadas a nivel de la superficie o los monocitos causan a continuación la migración de las CML desde la media hasta la íntima, seguida por la proliferación y síntesis de los componentes de la matriz extracelular, lo que da lugar a la acumulación de colágeno y proteoglicanos en el interior de la pared. Las agresiones aisladas o de corta duración van seguidas de la restitución de la función endotelial y regresión de la lesión. La lesión crónica, sin embargo, da lugar a la placa de ateroma incrementándose la permeabilidad, ingreso de monocitos, etc.
Existe un número importante de pruebas que afirman que la lesión endotelial es el factor principal en la aterogénesis como consecuencia de los diferentes agentes lesivos entre los que podemos incluir las infecciones. Tres manifestaciones parecen ser las más importantes en dicha disfunción:
Aumento de la permeabilidad endotelial debido a la contracción celular y aumento de los espacios intercelulares.
Aumento de la adhesión de los monocitos a la pared endotelial por ciertas citoquinas inflamatorias (lL-1,IL-6, TNF-α) que inducen la aparición de moléculas de adhesión a endotelio (p ej: ILAM-1, VCAM-1 o ICAM-1).
Aumento de la replicación de las CML.
En cuanto a los monocitos se unen a los receptores adhesivos del endotelio y pasa a la íntima dirigidos por factores quimiotácticos para digerir cristales de colesterol dando lugar a células cebadas. Así mismo liberan citoquinas que inducen más aumento de la permeabilidad endotelial, más moléculas adhesivas y atraen a nuevos macrófagos mediante nuevas citoquinas.
Otro aspecto importante en el crecimiento de la placa es la proliferación desde la media de las CML y depósito de matriz extracelular. Estos acontecimientos se producen siempre que hay lesión del vaso con el fin de repararlo. La actividad migratoria y proliferativa está fisiológicamente regulada tanto por estimulantes como por inhibidores del crecimiento. Entre los estimulantes tenemos el factor de crecimiento derivado de las plaquetas (PDGF) liberado por las plaquetas, la citoquina proinflamatoria (especialmente IL-1) que es muy abundante en la periodontitis, el factor transformador del crecimiento (TGF-α) que puede ser liberada por CE, monocitos, macrófagos, linfocitos T o la propia CML activada.
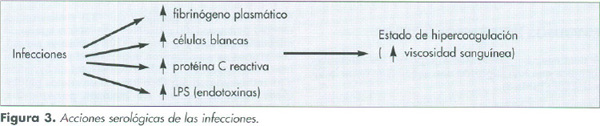
Pero en los acontecimientos isquémicos hay que tener en cuenta el papel que juegan las variables tanto reológicas como hemostáticas (27) en el accidente tromboembólico e incluso se pueden comportar como factores predictivos de estos accidentes (Figura 1). Las variables reológicas son aquellas que van a determinar la viscosidad del flujo sanguíneo, es decir, la resistencia global de la sangre a su circulación. En un estudio realizado en Edinburgo (29) se observó que la viscosidad sanguínea estaba asociadacon el accidente isquémico cardiaco. Dento de estas variables las que nos van a interesar son: la cantidad de células blancas y la cantidad de proteínas plasmáticas como el fibrinógeno, las inmunoglobulinas y las lipoproteinas. De todas ellas la más importante es el nivel de fibrinógeno plasmático, al que se le ha dado un valor predictivo, de tal manera que en estudios realizados se han visto que normalmente aquellos pacientes que sufren una cardiopatía tienen la viscosidad sanguínea elevada por altos nivel de fibrinógeno (lowe). El aumento de la producción de fibrinógeno se puede deber a factores como las citoquinas, tabaco y endotoxinas (Figura 2). Por lo tanto, durante los procesos infecciosos crónicos es lógico pensar que nos encontraremos con altos niveles de fibrinógeno, células de la serie blanca e inmunoglobulinas (Figura 3).
Dentro de las variables hemostáticas nos interesa el complejo-factor VIII o Von Willebrand que es liberado por las células endoteliales cuando son dañadas (incluso por endotoxinas). Este factor se ha asociado con el riesgo de enfermedad cardiaca isquémica. Este complejo favorece la adhesión y agregación de las plaquetas y transporta el factor VIII de la coagulación.
ESTUDIOS EPIDEMIOLÓGICOS
A continuación pasaremos a exponer los diferentes estudios que han sugerido una asociación entre la EP y la ECV (Tabla 3).
El primer estudio de este tipo lo encontramos en 1963 por MacKenzie y Mallard (30) quienes estudiando la relación entre la diabetes y la pérdida de hueso alveolar, de manera casual observaron que el 62% de los pacientes con aterosclerosis no diabéticos, presentaban una mayor pérdida de hueso que los pacientes sanos, aunque estas diferencias no eran estadísticamente significativas.
A partir de entonces aumentó el interés por el tema y la primera evidencia de que la salud dental podría predisponer a padecer desordenes trombo-embólicos se originó de un estudio de casos y controles que se realizó posteriormente en 1989 por Syrjanen y cols (31).Como casos se tomaron 40 pacientes que habían sufrido previamente un infarto cerebral y se analizó su salud dental según el índice dental total (basándose en la severidad de la enfermedad periodontal, número de caries, presencia de cálculo subgingival, infecciones dentales como la pericoronaritis o la presencia de supuración procedente de las bolsas periodontales). En 23 pacientes se les hizo una angiografía aortocervical. La puntuación máxima de dicho índice es de diez que se correspondería con el máximo grado de infección bucal. En este estudio se concluyó que existía una asociación entre una pobre salud oral y el infarto cerebral en los varones. La prevalencia de infecciones severas era del 40% en los casos y del 5% en los controles. Se sugirió que las infecciones dentales crónicas en hombres mayores de 50 años era un factor de riesgo para el infarto cerebral. Esta asociación podría solo ser descrita como indirecta puesto que el estado de salud oral no fue ajustado para otros factores de riesgo asociados con el infarto cerebral isquémico; sin embargo la asociación fue hecha entre el infarto isquémico y la higiene oral pobre.
En Finlandia (1989) Mattila y col. (32) realizaron un estudio de casos (100 pacientes con infarto agudo de miocardio previo) y controles (102 pacientes sanos). Los grupos se equilibraron según edad y sexo. Se le hizo a cada paciente el índice dental total de Syrjanen y un índice pantomográfico basado en signos patológicos como el número de lesiones periapicales, defectos óseos verticales y afectación furcal. En este estudio sí que se controlaron la presencia de otros factores de riesgo cardiovascular (tabaco, presión sanguínea, nivel de colesterol en suero, las HDL y la concentración de proteina C sérica) que pudiera distorsionar la relación con la afectación oral. En este estudio se concluyó que la salud y la higiene dental fue significativamente peor en los pacientes con una historia reciente de infarto agudo de miocardio com-parado con los controles. Esta asociación permaneció independiente tras realizarse el ajuste para la edad, tabaco, historia de infecciones previas, concentración de lípidos en sangre y la presencia de diabetes. Dos de las objeciones que recibieron este estudio fueron que no se intento diferenciar entre las distintas patologías bucales y que no se tuvo en cuenta el estilo de vida (ejercicio, dieta, etc.) que es un factor evidente relacionado con la ECV.
Posteriormente, los mismos autores realizaron otro estudio en 1993 (33) en el cual participaron 32 pacientes del estudio anterior y 68 nuevos (total 100) a los cuales se les realizó un estudio angiográfico para investigar la relación entre las infecciones dentales (siguiendo el anterior índice dental total) y la extensión de su aterosclerosis coronaria. Se encontró una asociación significativa en los pacientes varones (que suponían el 88% de la muestra) entre las infecciones dentales (sin especificar cual) y la ateromatosiso. Esta asociación permaneció significativa tras ajustar para el efecto de otros factores de riesgo como la edad, lípidos séricos, el índice de masa corporal, hipertensión y clase social, aunque no se tuvo en cuenta otra serie de factores de riesgo como la dieta o el ejercicio físico.
El tercer y último estudio de los mismos autores fue el realizado en 1995 (34) Y consistió en un estudio de cohortes prospectivo con un seguimiento de los pacientes (214) de 7 años con patología coronaria previa. Otros factores de riesgo no considerados anteriormente fue el número de infartos previos y la diabetes. Se concluyó que la salud dental era un predictor significativo para futuros accidentes coronarios isquémicos.
Paunio y cols. (1993) (35) analizaron una muestra de 1384 hombres de entre 45 y 60 años para estudiar la relación entre la pérdida dentaria y una mayor incidencia de ECV Se pudo observar una débil pero significativa asociación entre la pérdida dentaria (sobre todo si se debía a EP) y el incremento de casos de enfermedad cardiaca isquémica siendo esta asociación independiente de otras variables de confusión como la edad, hipertensión, nivel educacional, tabaco, área geográfica y niveles séricos de colesterol.
Kweider y col. (1993) (36) comparó 50 pacientes con EP y 50 pacientes sanos. Y observó que los casos tenían un incremento de fibrinógeno y de células blancas en sangre en comparación con los controles, los cuales son dos factores asociados con un incremento de la viscosidad sanguínea y del riesgo de trombosis.
De Stefano y col. (35) (1993) siguieron una cohorte de 9760 sujetos sanos durante 14 años. Este estudio examinó muchas variables relacionadas con la ECV que podían provocar confusión en los resultados como la edad, sexo, raza, educación, presión sanguínea, niveles de colesterol sérico, índice de masa corporal, diabetes, actividad física, consumo de alcohol y tabaco. Los autores demostraron que los pacientes con EP tenían un riesgo de padecer enfermedad coronaria un 25% mayor (sobre todo si eran mayores de 50 años y desdentados) que los pacientes sin EP, ajustado para las covariables mencionadas. En hombres menores de 50 años el riesgo relativo de que la periodontitis tenga un efecto coronario fue del 1.72.
En 1996 Joshipura (38) realizó un estudio prospectivo con 44119 hombres profesionales de la salud sanos sin ECV a los que se siguió durante 6 años. A todos los pacientes en cuestionarios se les preguntaban por el número de dientes y si existía o no historia de EP. Respecto a los factores de riesgo cardiovasculares para controlarlos y que no distorsionen los resultados se analizaron el tabaco, actividad física, hipertensión, niveles de colesterol, historia familiar de ECV, dieta y consumo de alcohol. Se observó que no existían diferencia entre los dentistas (58% de la muestra) y el resto de profesionales de la salud respecto al estado bucal. Durante dicho periodo aparecieron 757 casos de ECV Los autores no observaron ninguna asociación entre la EP y la ECV con un riesgo relativo del 1.04 (0.86-1.25, 95%) cuando se controlaban para el resto de factores de riesgo cardiovasculares. Por el contrario aquellas personas que tenían entre 0 y 10 dientes en boca aparecía una asociación positiva con un riesgo relativo del 1.4.Pero cuando estos pacientes con pocos dientes en boca presentaban una historia de EP el riesgo relativo aumentaba a 1.67.Sin embargo, aquellos hombres con más de 25 dientes aunque tenían EP no existía asociación positiva. Por lo tanto los autores concluyen que el factor primario que. incrementa la incidencia de ECV es más la pérdida dentaria que la periodontitis.
Beck y col. (1996) (39) realizaron un estudio con 1147 varones con periodontitis y sin patología coronaria previa. A estos sujetos se les medía las pérdida ósea alveolar y se los dividía en "elevada" o "baja" perdida. Después de un seguimiento de 7 años, 207pacientes desarrollaron enfermedad coronaria, 59 murieron y 40 sufrieron un accidente cerebrovascular. Los odds ratios en los pacientes con elevada pérdida ósea para cada uno de los grupos de ECV anteriormente citados fue 1.5, 1.9, y 2.8 respectivamente. Estos odds ratios están ajustados para los siguientes factores de riesgo cardiovascular: educación, tabaco, presión sanguínea, colesterol, alcohol y enfermedad cardiaca. Los pacientes con pérdidas elevadas de soporte óseo presentaban un incremento del 50% en la incidencia de enfermedad coronaria. Aquellos con bolsas generalizadas mayores de 3 mm tenían un riesgo 3.6 mayor de desarrollar un accidente isquémico coronario. Los autores afirman que existe un gradiente dosis-efecto, es decir, que cuanto mayor es la pérdida ósea mayor es la probabilidad de desarrollar ECV.
Un estudio transversal aparecido en 1997 fue el de Grau y col. (40) quienes encontraron que el índice dental total (utilizado ya por otros autores para valorar los procesos infecciosos orales) fue independientemente asociado con isquemia cerebrovascular (odds ratio: 2.6). Sin embargo encontraron que solo el componente periodontal del índice fue el responsable de la asociación.
El último estudio longitudinal de 1997de Genco y col. (41) quiénes estudiaron la asociación entre infección periodontal y ECV en 1372 pacientes con una alta incidencia de diabetes mellitus pero sin ECV previa. Al inicio del estudio se evaluó el nivel óseo alveolar y se monitorizó el estado cardiaco durante diez años mediante registros electrocardiográficos. La aparición de nueva ECV ocurrió en 68 personas. La pérdida ósea fue predictiva de ECV en el grupo de personas £ 60 años (odds ratio: 2.68) tras ajustar para los efectos de la diabetes.
Loesche y col. (42) (1995) presentaron un trabajo con una muestra de 320 pacientes de al menos 60 años de edad. Los pacientes fueron divididos en dos grupos: aquellos con 1 a 14 dientes en boca y otro con más de 15. Se analizó el estado periodontal, si presentaban o no xerostomía, la higiene dental y se les realizó unos test BANA en muestras de saliva para estudiar la carga bacteriana bucal. Así mismo se analizaron los factores cardiovasculares típicos. Se observó que la existencia de 1 a 14 dientes estaba asociada significativamente con el desarrollo de enfermedad coronaria respecto a aquellos con más de 15.También se observó que la xerostomía y la puntuación alta en el test BANA eran predictores significativos de ECV.
Arbes y col. (1999)(43) estudió la asociación entre la extensión de la perdida de inserción periodontal y la historia previa de ataque cardiaco. Encontraron que cuando el porcentaje de lugares periodontales por persona con perdida de inserción mayor o igual de tres milímetros fueron categorizados como 0%, > 0 a 33%, >33 a 67% y > 67%, el odds ratio ajustado para cada categoría de perdida de inserción fue de 1.4 (0.8 a 2.5) para el grupo de 0% y de 2.3 (1.2 a 4.4) y 3.8 (1.5 a 9.7) respectivamente para cada grupo. Los ajustes fueron hechos por edad, sexo, raza, estado socioeconómico, tabaco, diabetes, hipertensión, indice de masa corporal y colesterol sérico. Este estudio confirma los hallazgos de estudios transversales previos de una asociación entre enfermedad periodontal y enfermedad arteriocoronaria.
El estudio longitudinal más largo relacionando el infarto y la enfermedad periodontal fue el realizado por Wu y col. (1999)(44). Siguieron una muestra de 9.962 sujetos durante 18 años para determinar la incidencia de enfermedad cerebrovascular (incluyendo el infarto hemorrágico y no hemorrágico y la isquemia cerebral). Los sujetos fueron clasificados según padeciesen periodontitis, gingivitis o salud periodontal según el índice periodontal de Russell. Encontraron que la periodontitis al inicio estaba asociada con el infarto no hemorrágico con un riesgo relativo del 2.1 (95% CI 1.3 a 3.4). De considerable importancia fue el hallazgo que en esta misma muestra, no había asociación entre periodontitis con infarto hemorrágico. Incluso se vio la asociación de la enfermedad periodontal con el infarto isquémico, el cual es en gran parte debido a las lesiones por arterioesclerosis y no como en el infarto hemorrágico que se asocia con vasos sangrantes, lo que evidencia un posible papel de las infecciones en la aterogénesis.
LIMITACIONES DE LOS ESTUDIOS
Antes de considerar las posibles explicaciones biológicas, es necesario primero evaluar si algún error o limitación de los estudios pueden explicar las asociaciones publicadas entre ECV y EP.
Y en primer lugar hay que hablar del papel de las variables de confusión, es decir, de aquellos factores de riesgo (tabaco, hipertensión, grasas, etc.) que influyen en la aparición de la ECV y que son necesarios controlarlos en los pacientes de la muestra del estudio para que no nos alteren los resultados.
Si en la ECV actuara un número reducido de factores, controlarlos para que no alteren y confundan los resultados sería fácil. Sin embargo, estamos hablando de una enfermedad multifactorial, lo cual complica bastante el estudiar la influencia de otro nuevo factor (la periodontitis) sin que el resto de factores de riesgo no influyan y nos sesgue los resultados.
En todo estudio clínico, para que este tenga validez y sea correcto, es obligatorio que se controlen todas estas variables. En este caso las variables son los factores de riesgo de la ECV y cuando analizamos dichos factores de riesgo, tanto de la ECV como de la EP, observamos que existen varias coincidencias pues muchos pacientes con patología coronaria y/o EP responden a un tipo de personalidad con una serie de características bien estudiadas, como son el comportamiento sedentario, el tabaco, la alimentación desequilibrada, el estrés, nivel socioeconómico y cultural bajo, adultos varones y con poco aprecio por la salud general y oral.
El hecho de que dichos factores sean comunes a ambas enfermedades pueden sesgar los resultados de los estudios anteriores y originar una casual pero falsa asociación entre ambas. Para poder ver si un factor está asociado con una enfermedad -independientemente de la acción del resto de factores- lo que se puede hacer en este tipo de estudios es controlarlos de dos modos, o bien incluyendo en los criterios de exclusión que sean pacientes en los cuales no aparezcan los factores que se quieren controlar (lo cual puede ser complicado cuando, como es en este caso, son enfermedades en las que influye muchos factores, y encontrar una muestra adecuada y significativa es difícil) o bien estratificar la muestra según las variables y luego hacer un análisis multivariable.
Esto último es lo que se ha hecho en la mayoría de los estudios, por eso existen autores que consideran que la presencia de factores de riesgo comunes no parecen ser suficientes para explicar las conclusiones de los estudios epidemiológicos y basan dicha relación en el modelo biológico etiopatogénico.
Hay autores que dan mucha importancia a estos factores comunes, sobre todo a las actitudes saludables y afirman que es concebible que las asociaciones en los estudios citados sean meramente reflejo del hecho de que las personas que están mas concienciadas sobre su salud son aquellas con un bajo riesgo de enfermedad coronaria y mejor salud dental (45). También afirman que la decisión de extraer un diente puede depender del aspecto económico o de las actitudes y consideraciones personales sobre la importancia que para cada uno tiene la salud oral. Por lo tanto, todas estas consideraciones sobre la actitudes personales sobre la salud y que pueden influir en cierto modo en la asociación entre ECV y EP, tienen el inconveniente que son difíciles de medir y controlar en los estudios.
Otro factor a tener en cuenta es la actividad física. No hay duda hoy en día que aquellos pacientes con una baja actividad física corren un mayor riesgo de padecer un infarto de miocardio. Pero también se ha visto que aquellos con pocos dientes realizan muy poca actividad física (46).
Y por último comentar que en la mayoría de los estudios las edades de los individuos de las muestras son altas y que por lo tanto aumenta la incidencia de accidentes cardiovasculares y la pérdida dentaria. Como futuras líneas de investigación podrían la realización de este tipo de estudios con personas de edades medios para eliminar el factor edad en la incidencia de la ECV.
Por lo tanto, la influencia de estas variables que pueden confundir el resultado y el grado en que se han controlado en los diferentes estudios no esta clara. Parece probable, pues, que parte de las asociaciones positivas publicadas puedan ser atribuidas a dichas variables, siendo necesario más estudios para corraborar que las asociaciones son independientes de los factores de riesgo comunes para ambos procesos, incluyendo los factores de estilo de vida y actitudes saludables.
BIBLIOGRAFÍA
1. Slauvkin HC. J. Am. Dent Assoc, 1999; Jan 130: 109-113. [ Links ]
2. Syrjanen J, Peltola J, Valtomen V, Livanainem M, Kaste M. Dental infections in association with cerebral infarction in young and middle aged men. J intern Med, 1989; 25: 179-84. [ Links ]
3. Mattila KJ, Nieminen HS, Valtomen V.Association between dental health and acute myorcardial infactation. Br Med J, 1989; 298:779-81. [ Links ]
4. Dasanayake AP. Poor periodontal health of the pregnant woman as a risk factor for low birth weight. Ann Periodontol, 1998; 3(1): 206-11. [ Links ]
5. Davenport ES, Williams CE, Sterne JA. The East London study of maternal chronic periodontal disease and pretern low birth weight infants: study desing and prevalence data. Ann Periodontol, 1998; 3( 1): 213-21. [ Links ]
6. Hill GB. Preterm birth: associations with genital and possibly oral microflora. Ann Periodontol, 1998;3(1): 233-50. [ Links ]
7. Offenbacher S, Jared HL, Reilly PG. Potential pathogenic mechanic of periodontitis-associated pregnancy complications. Ann Periodontal, 1998; 3(1): 233-50. [ Links ]
8. Page RC.The pathobiology of periodontal disease may affect systemic diseases: inversion of a paradigm. Ann Periodontol, 1998; 3(1): 108-20. [ Links ]
9. Carasol M, Estany J, Alandez FJ, Herrera JI. Las enfermedades periodontales y su posible relación con la patología coronaria. Periodoncia, 1999; 9(1): 59-68. [ Links ]
10. Nishimura F, Takahashí K, Kurihara M. Periodontal disease as a complication of diabetes mellitus. Ann Periodontol, 1998; 3(1):20-9. [ Links ]
11. Grossi SG, Genco RJ. Periodontal disease and diabetes mellitus: a two-way relationship. Ann Periodontol, 1998; 3(1): 3-12. [ Links ]
12. World Health Organization. The world health report, 1995; bridging the gaps. WHO, 1995:1. [ Links ]
13. Joshipura KJ, Rimm EB, Douglass CW, Ascherio A, Willet WC. Poor oral health and coronary heart disease. J Dent Res, 1996;75(9): 1631-6. [ Links ]
14. Griffiths PD, Hanningtong G, Booth JC. Coxackie B virus infection and myocardial infarction. Results from a prospective epidemiologically controlled study. Lancet, 1980; 1:1387-9. [ Links ]
15. Saikku P, Leinomen M, Mattila, K. Serological evidence of an association of novel chlamydia, with chronic coronary heart disease and acute myocardial infaction. Lancet, 1988; 8:983-6. [ Links ]
16. Mattila KJ, Viral and bacterial infections in patients with acute myocardial infaction. J. Intern Med, 1989; 225:293-6. [ Links ]
17. Mendall MA, Goggin PM, Molineaux N. Relation between Helicobacter pylory infection and coronary heart disease. Br Heart J, 1994; 71: 437-9. [ Links ]
18. Valtonen W. Infection as a risk factor for infaction and atherosclerosis. Ann Med, 1991; 23: 539-43. [ Links ]
19. Friedman GD, Klatsky AL, Siegelalub AB. The leucocyte count as a predictor of myocardial infarction. N Engl J Med, 1974; 290: 1275-8. [ Links ]
20. Mattila K, Niemmen M, Valtonen V. Association between dental health and acute myocardial infaction. Br. Med J, 1989; 298:779-82. [ Links ]
21. Spodick DH. Inflammation and the onset of myocardial infarction. Ann Intern Med, 1995; 102:699-702. [ Links ]
22. Nieto FJ, Adam E. Cohort study of cytomegalovirus infection as a risk factor for carotid intimal-medial thickening a measure of subclinical atherosclerosis. Circulation, 1996; 94: 922-7. [ Links ]
23. Zhou Y, Leon MB, Waclawiw M. Association between prior cytomegalovirus infection and the risk of restenosis after coronay atherectomy. N Engl J Med, 1996; 335: 624-30. [ Links ]
24. Kannel WB, Wolf PA. Fibrinogen and risk of cardiovascular disease: The framingham, 1987; 258: 1183-6. [ Links ]
25. Yarnell JW, Baker lA. Fibrinogen, viscosity and white blood cell count are major risk factors for ischemic heart disease: The caerphilly and spedd well collaborative heart disease studies. Circulation, 1991. 83:836-44. [ Links ]
26. Mendall MA, Patel P, Ballam L, Strachan D, Northfield TC. C reactive protein and its relation to cardiovascular risk factors: a population based cross sectional study. Br Med J, 1996; 312: 1061-5. [ Links ]
27. Lowe G. Etiopathogenesis of Cardiovascular disease: Hemostasis, thrombosis, and vascular medicine. Ann Periodontol, 1998; 3(1): 121-5. [ Links ]
28. Robbins et col. Patología estructural y funcional. Ed. Mc Graw-Hill interamericana. 5a edición. 1998. [ Links ]
29. Lowe GDO, Lee AJ, Rumley A, Price JF. Blood Viscosity and risk of cardiovascular events: The Edinburgh Artery Study. Br J Haenatol, 1997; 96: 168-73. [ Links ]
30. Mackenzie RS,Millard HD. Interrelated effects of diabetes, arteriosclerosis and calculus on alveolar bone loss. J Am Dent Assoc, 1963; 66:192-198. [ Links ]
31. Syrjanen J, Peltola J, Valtonen V. Dental infections in association with cerebral infarction in young and middle-aged men. J intern Med, 1989; 225: 179-84. [ Links ]
32. Mattila K, Nieminen M, Valtonen V.Association between dental health and acute myorcardial infarction. Br Med J, 1989; 298: 779-82. [ Links ]
33. Mattila K, Valle M, Nieminen M, Valtonen V. Dental infections and coronary atherosclerosis. Atherosclerosis, 1993; 103:205-11. [ Links ]
34. Mattila K, Nieminen M, Valtonen V. Dental infection and the risk of new coronay events: prospective study of patients with documented coronary artery disease. Clin Infect Dis, 1995; 20:588-92. [ Links ]
35. Paunio K, Impivaara, Tiekso J. Missing teeth and ischaemic heart disease in men aged 45-64 years. Eur Heart J, 1993; 14 (Suppl); 54-6. [ Links ]
36. Kweider M, Lowe G. Dental disease, fibrinogen y white cell count, links with myocardial infarction? Scot Med, 1993; 38:73-4. [ Links ]
37. DeStefano F, Anda RF, Kahn HS. Dental disease and risk of coronary heart disease and risk of coronay heart disease. Br Med J, 1993; 306: 688-91. [ Links ]
38. Joshipura KJ, Rimm FB, Douglass CW. Poor oral health and coronary heart disease. J Dent Res, 1996; 75:1631-6. [ Links ]
39. Beck K, Garcia J, Heiss G, Vokonas P. Periodontal disease nd cardiovascular disease. J Peridontol 1996; 67: 1123-37. [ Links ]
40. Grau AJ, Buggle F, Stegler C. Association between acute cerebrovascular ischemia and chronic and recurrent infection. Stroke, 1997; 28:1724-9. [ Links ]
41. Genco R, Chadda s, Gross S. Periodontal disease is a predictor of cardiovascular disease in a Native American population. J Dent Res, 1996.75(9); 16:31-6. [ Links ]
42. Loesche WJ, Schork A, Terpenning MS t cols. Assesing the relationship between dental disease y coronary heart disease in elderly U.S. veterans. J Am Dent Assoc, 1998; 129: 301-11. [ Links ]
43. Arbes S, Slade GD, Beck JD. Association between extent of periodontal attachment loss and self-reported history of heart attack: an analysis of NHANES III data. J Dent Res, 1999. [ Links ]
44. Wu T, Trevisan M, Genco RJ et col. Periodontal disease and risk of cerebrovascular disease: the first National Health and Nutrition Examination Survey and its followup study. JAMA, 1999. [ Links ]
45. Jambou D, Dejour N, Bayer P, y cols. Effect of human native low -density and high- density lipoproteins on prostaglandin production by mouse macrophage cell line P388DI: Possible implications in pathogenesis of atherosclerosis. Biochem Biophys Acta 1993; 1168: 115-21. [ Links ]
46. Joshipura KJ, Douglass CW, Willett WC. Possible Explanations for the tooth loss and cardiovascular disease relationship. J Periodontol 1998; 3(1): 175-81. [ Links ]