Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Archivos de la Sociedad Española de Oftalmología
versión impresa ISSN 0365-6691
Arch Soc Esp Oftalmol vol.78 no.5 may. 2003
ARTÍCULO ORIGINAL
ANESTESIA TÓPICA VERSUS ANESTESIA DE CONTACTO EN LA TRABECULECTOMÍA CONVENCIONAL. ESTUDIO PROSPECTIVO ALEATORIZADO
TOPICAL VERSUS CONTACT ANAESTHESIA IN CONVENTIONAL TRABECULECTOMY. PROSPECTIVE RANDOMISED STUDY
PABLO JÚLVEZ LE1, PÉREZ-OLIVÁN S1, FERRERAS AMED A2, LARROSA POVES JM1,
GÓMEZ MARTÍNEZ ML2, HONRUBIA LÓPEZ FM1
| RESUMEN Objetivo: Comparar los niveles de anestesia, confort y seguridad para el paciente entre la anestesia tópica simple y la aplicación del mismo agente anestésico de forma prolongada utilizando un vehículo poroso, o anestesia de contacto. Palabras clave: Trabeculectomía, anestesia tópica, anestesia de contacto, cirugía del glaucoma. | SUMMARY Purpose: To compare the pain rates, comfort levels and safety between conventional topical anaesthesia and the application of a long lasting lidocaine soaked film or contact anaesthesia. Key words: Trabeculectomy, topical anaesthesia, contact anaesthesia, glaucoma surgery. |
Recibido: 3/12/02. Aceptado: 10/4/03.
Unidad de Glaucoma. Servicio de Oftalmología. Hospital Universitario Miguel Servet. Zaragoza. España.
1 Doctor en Medicina.
2 Licenciado en Medicina.
Correspondencia:
Luis Pablo Júlvez
Servicio de Oftalmología. Hospital Universitario Miguel Servet
P.º Isabel la Católica, 1-3
50009 Zaragoza
España
E-mail: luispablo@eresmas.com
INTRODUCCIÓN
La irrupción de la anestesia tópica en la cirugía de la catarata ha producido una auténtica revolución en las técnicas de inhibición del dolor en el campo de la Oftalmología. Las indudables ventajas y la simplicidad de la técnica han animado a muchos cirujanos a exportar dichas técnicas, adaptándolas a cirugías específicas como el estrabismo, la cirugía vítreo-retiniana o la cirugía del Glaucoma (1,2).
La anestesia tópica con aplicación de lidocaína u otros agentes por medio de la irrigación simple sobre el campo quirúrgico proporciona unos niveles de confortabilidad aceptables en muchos casos, de cualquier modo es frecuente la necesidad de una sedación intravenosa más o menos profunda y en ocasiones el cambio de técnica o bien la adición de anestésico subconjuntival o subtenoniano. Por otro lado es necesaria una selección previa de pacientes y el cirujano se ve sometido a una tensión sobreañadida debido a que ciertas maniobras pueden despertar la sensibilidad dolorosa del paciente en algunos pasos de la cirugía (3-5).
Como solución a los problemas citados se comenzaron a emplear geles anestésicos procedentes de otros campos, como la cirugía urológica, pronto surgieron otros problemas como el de la dudosa esterilidad y la dificultad de su eliminación previa a la cirugía (6).
La aplicación de anestésico mediante geles quirúrgicos no es una idea nueva, algunos autores emplearon toques perilimbares con hemostetas en cirugía de la catarata y combinada, de este modo se pretende aumentar la penetración del agente en el área a intervenir. La diferencia con la técnica utilizada en el presente estudio radica en la duración del contacto y la extensión del mismo, se trata de una modificación tan sencilla como eficaz (7-9).
En el presente artículo pretendemos comparar los niveles de anestesia, confort y seguridad para el paciente entre la anestesia tópica convencional y una técnica que venimos empleando en los últimos años y que consiste en la aplicación del mismo agente anestésico de forma prolongada, utilizando un vehículo poroso y que hemos denominado anestesia de contacto (10).
MÉTODOS
Se incluyeron un total de 50 pacientes, programados para trabeculectomía simple con o sin antimitóticos, de forma consecutiva. La mitad de ellos se asignaron, de forma aleatoria, al grupo de anestesia tópica y la otra mitad al grupo de anestesia de contacto. Previamente a la cirugía se explicó al paciente el procedimiento a seguir. No se realizó selección previa alguna de los pacientes, siendo el único motivo de exclusión la negativa por su parte; todos ellos dieron su consentimiento.
Todas las cirugías fueron realizadas por dos cirujanos MLG y LP de forma alternativa.
Inmediatamente tras la cirugía y a las 24 horas se realizó una encuesta al paciente sobre el nivel de dolor o molestia en los diferentes momentos de la cirugía con una escala de 0 a 5. Asimismo los cirujanos reflejaron su nivel de stress. En el mismo protocolo se recogieron las complicaciones postquirúrgicas en un plazo de un mes tras la intervención y la necesidad de anestesia inyectada adicional o sedación intravenosa..
Procedimiento anestésico, grupo anestesia de contacto
Tras la instilación de 3 ó 4 gotas de lidocaína al 2%, se introdujo en el fondo de saco conjuntival superior y durante 5 minutos, una lámina de gelatina absorbible (espongostán) de 50 x 15 x 0,5 mm completamente empapada en hidroclorato de lidocaína al 2% (figs. 1 y 2). Tras retirar la lámina (fig. 3) se procedió a la técnica descrita más adelante.

Fig. 1. Lámina impregnada en lidocaína.
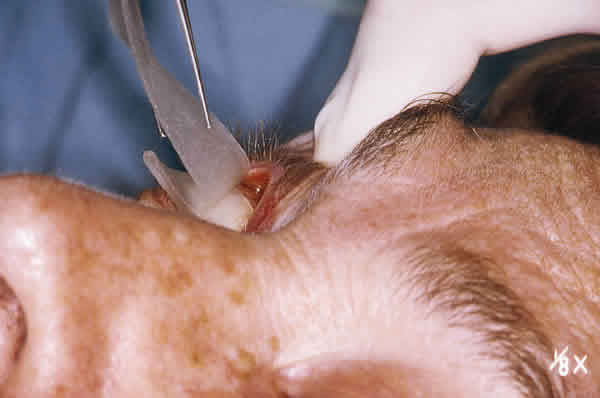
Fig. 2. Introducción bajo el párpado superior.
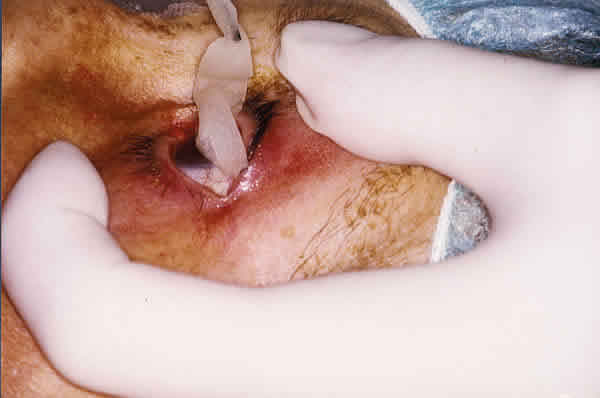
Fig. 3. Retirada de la lámina.
Procedimiento anestésico, grupo anestesia tópica
Se instilaron gotas de lidocaína al 2% en 5 ocasiones cada 2 minutos antes de la cirugía, durante el procedimiento quirúrgico se instilaron gotas de lidocaína al 2% cada 30 segundos aproximadamente sobre la zona quirúrgica. Tras la apertura esclero-corneal se introdujeron 0,2 ml de lidocaína al 1% en cámara anterior antes de realizar la iridectomía.
Procedimiento quirúrgico en ambos grupos
Tras la disección conjuntival base limbo se procedió a la coagulación vascular con cauterio bipolar, tallado conjuntival de 5x4 mm y excisión del bloque córneo-escleral, se practicó iridectomía quirúrgica y sutura con nylon 10-0.
En los casos en los que se administró Mitomicina-C, ésta se aplicó sobre el lecho inferior del tapete escleral mediante espongostán a dosis de 0,2 mg/ml durante 3 minutos con posterior lavado profuso mediante suero fisiológico.
Se requirió la colaboración del paciente para mantener la mirada hacia abajo y, si fue preciso, el globo ocular se mantuvo en la posición adecuada sujetándolo con unas pinzas dentadas por los restos conjuntivales del limbo esclero-corneal.
Recogida y proceso de datos
Los datos se recogieron en una base de datos Filemaker Pro 5.5 para Windows (FileMaker Inc, EEUU) y se evaluaron estadísticamente en el programa SPSS 10 para Windows (SPSS Inc, EEUU) utilizando el test no paramétrico de la U de Mann-Withney para muestras independientes. Una p<0,05 fue considerada como significativa.
RESULTADOS
El promedio de edad resultó ser de 72 DE 6,1 (rango 29-83). Se utilizó Mitomicina C a dosis de 0,2 mg/ml durante 3 minutos en cuatro casos del grupo de contacto y dos casos en el grupo tópico.
Durante la administración de la anestesia, 4 pacientes en el grupo de contacto y 3 en el grupo tópico manifestaron algún tipo de molestia (fig. 4, tabla I).
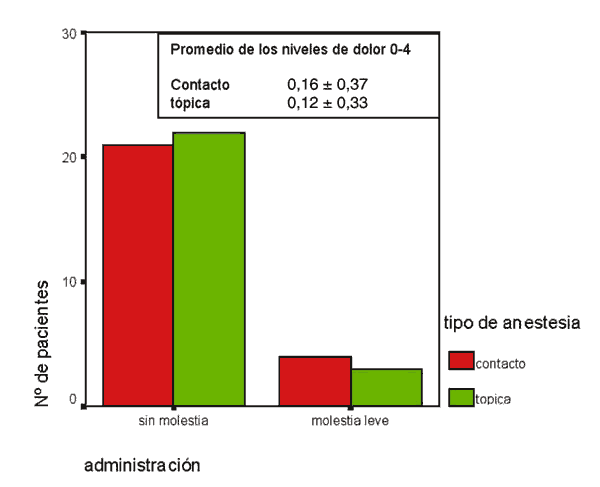
Fig. 4. Niveles de dolor durante la administración del anestésico.
Durante la cirugía se encontraron diferencias significativas entre ambos grupos p< 0,01, de este modo, en el grupo de contacto 2 pacientes mostraron molestias moderadas frente a 14 pacientes en el grupo de anestesia tópica, quienes manifestaron desde molestias moderadas a dolor franco (fig. 5).
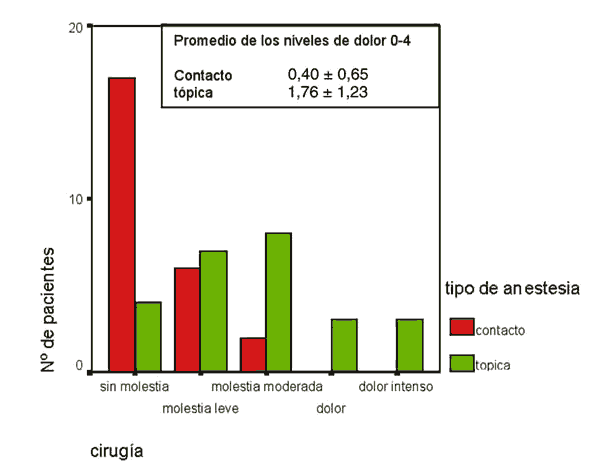
Fig. 5. Niveles de dolor durante la cirugía.
Inmediatamente tras la cirugía la sensación de molestia se produjo en 5 pacientes del grupo de contacto frente a 16 en el grupo tópico p<0,05 (fig. 6, tabla I).
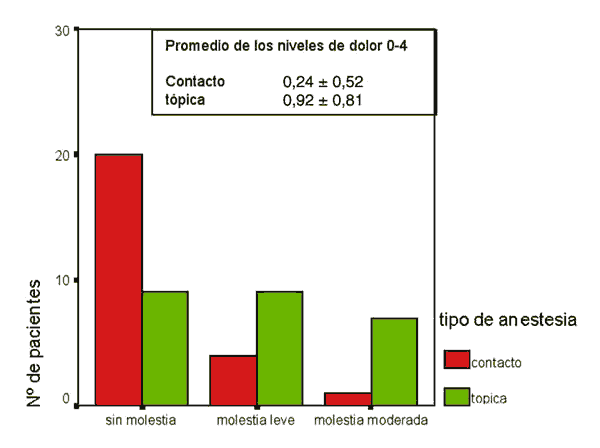
Fig. 6. Niveles de dolor tras la cirugía.
24 horas tras la cirugía ningún paciente presentó molestias moderadas con la anestesia de contacto y 23 de los 30 pacientes no mostraron ninguna molestia con la anestesia de contacto (fig. 7, tabla I).
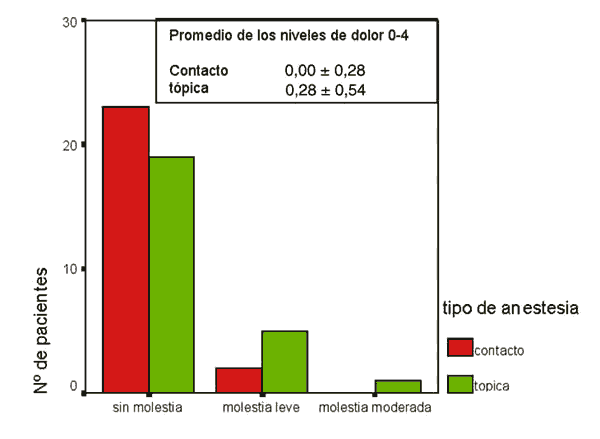
Fig. 7. Niveles de dolor 24 h tras la cirugía.
De igual manera se hallaron diferencias significativas en el nivel de stress subjetivo manifestado por el cirujano entre ambos grupos (fig. 8).
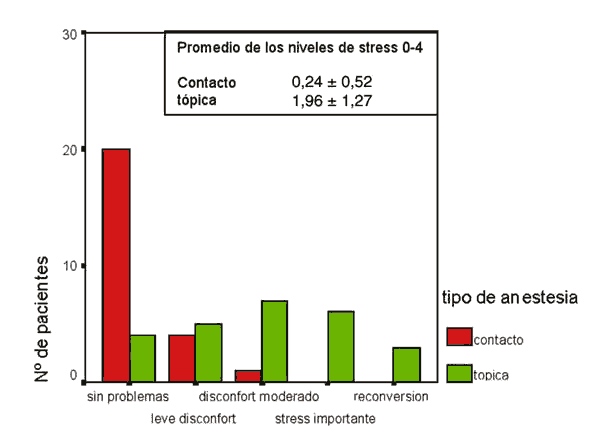
Fig. 8. Niveles de stress del cirujano.
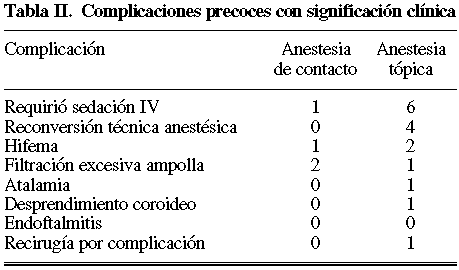
Las complicaciones vienen reflejadas en la tabla II, destacando el número de sedaciones (6) y reconversiones anestésicas (4) precisadas en el grupo de anestesia tópica pura. No se observaron defectos epiteliales corneales debidos al contacto del agente anestésico o a los antimitóticos usados en algunos casos.
DISCUSIÓN
Las ventajas de la anestesia tópica en la cirugía del glaucoma son aún más claras que en la cirugía cristaliniana, la ausencia de inyección en el cono muscular y la no aplicación del balón de Honan evita cambios bruscos de presión intraocular, también evitamos el riesgo de quemosis y hemorragias subconjuntivales, sin dejar de lado la posible paresia o parálisis muscular y eventos, afortunadamente infrecuentes, como la perforación inadvertida del globo ocular (5,11).
El uso de la anestesia tópica en la cirugía del glaucoma ha sido propugnado por diversos autores con mayor o menor entusiasmo, siendo confortable y segura en un buen número de pacientes sometidos a facotrabeculectomía, aunque se precise selección previa y sedación en muchos casos (1,4). Otros investigadores muestran niveles apreciables de disconfort para el paciente y el cirujano a pesar de utilizar geles anestésicos o técnicas de impregnación prequirúrgica (6-8).
La mayor parte de los cirujanos que utilizan la anestesia tópica en la cirugía del glaucoma la aplican en cirugías combinadas y no en trabeculectomía simple (3,4). Las razones son múltiples, en primer lugar las derivadas del paciente: por una parte la cauterización y determinados pasos quirúrgicos como la iridectomía producen situaciones más o menos dolorosas; la introducción de lidocaína intracamerular en la cirugía de la catarata evitaría de alguna forma dichos inconvenientes. Por otro lado la transición a la anestesia tópica, como sucedió en la facoemulsificación, provoca reticencias en buen número de oftalmólogos ya que obliga a un buen número de cambios en los procedimientos habituales, se imposibilita la tracción del recto superior, se elimina la aquinesia y provoca un mayor nivel de stress quirúrgico al menos durante la curva de aprendizaje.
En nuestro estudio hemos evitado tanto la sedación como la selección del paciente con el fin de obviar sesgos e intentar evidenciar nuestras excelentes impresiones con la anestesia de contacto.
Al comenzar a utilizar la técnica de contacto llama la atención la ausencia de dolor en determinadas maniobras a priori dolorosas, como la coagulación bipolar o la iridectomía, y que con la anestesia tópica producen mayor o menor grado de molestia o incluso dolor aún introduciendo anestésico en cámara anterior. El mecanismo preciso de actuación o penetración es desconocido, aunque pensamos que puede tener relación con la duración del contacto en el lecho conjuntivo-escleral.
Según nuestra experiencia la anestesia de contacto proporciona unos óptimos niveles de anestesia con las ventajas referidas anteriormente, no obstante hay que observar unas premisas estrictas que permitan una adecuada cirugía (10). La lámina de espongostán debe abarcar toda el área quirúrgica de modo que la zona de contacto permanecerá anestesiada mientras que cualquier zona de no contacto, por ejemplo la conjuntiva inferior, mantiene toda su sensibilidad, de este modo evitaremos cualquier toque, tracción o prensión sobre la zona no anestesiada.
La duración del contacto sobre la zona es otro factor importante, debiendo mantenerse durante unos minutos a fin de permitir la absorción del anestésico en las láminas esclerales. El blefarostato debe ser lo suficientemente rígido y cómodo como para soportar la presión muscular sin ceder. Como en toda anestesia tópica es necesaria una comunicación lo más fluída posible con el paciente que transmita seguridad y tranquilidad, de este modo se obtendrá, en la mayor parte de los casos, una colaboración efectiva durante la cirugía.
Podemos concluir que la anestesia tópica pura presenta algunas ventajas claras sobre las inyectadas, siempre que se realice una buena selección del paciente y dispongamos de una sedación adecuada. Según los resultados del presente trabajo, las diferencias de niveles de dolor entre la anestesia tópica simple y la de contacto son evidentes tanto en el momento de la cirugía como tras la misma, siendo la anestesia de contacto una alternativa válida y aplicable en una amplio rango de pacientes sometidos a cirugía de glaucoma.
BIBLIOGRAFÍA
1. Dinsmore SC. Drop, then decide approach to topical anesthesia. J Cataract Refract Surg 1995; 21: 666-671. [ Links ]
2. Dutton JJ, Hasan SA, Edelhauser HF, Kim T, Springs CL, Broocker G. Anesthesia for intraocular surgery. Surv Ophthalmol 2001; 46: 172-184. [ Links ]
3. Lai JS, Tham CC, Lam DS. Topical anesthesia in Phacotrabeculectomy. J Glaucoma 2002; 11: 271-274. [ Links ]
4. Rebolleda G, Munoz-Negrete FJ, Gutiérrez-Ortiz C. Topical plus intracameral lidocaine versus retrobulbar anesthesia in phacotrabeculectomy: prospective randomized study. J Cataract Refract Surg 2001; 27: 1214-1220. [ Links ]
5. Bergman L, Berglin L, Algvere PV, Laurell CG, Stenkula S. Limbal sub-Tenon's administration of retrobulbar anesthesia using a blunt irrigating cannula. Ophthalmic Surg Lasers 1996; 27: 106-112. [ Links ]
6. Barequet IS, Soriano ES, Green WR, O'Brien TP. Provision of anesthesia with single application of lidocaine 2% gel. J Cataract Refract Surg 1999; 25: 626-631. [ Links ]
7. Lanzetta P, Virgili G, Crovato S, Bandello F, Menchini U. Perilimbal topical anesthesia for clear corneal phacoemulsification. J Cataract Refract Surg 2000; 26: 1642-1646. [ Links ]
8. Anderson CJ. Circumferential perilimbal anesthesia. J Cataract Refract Surg 1996; 22: 1009-1012. [ Links ]
9. Rosenthal KJ. Deep, topical, nerve-block anesthesia. J Cataract Refract Surg 1995; 21: 499-503. [ Links ]
10. Pablo Júlvez LE, Pérez-Oliván S, Marcuello Melendo B, Fernández Larripa S, Polo Llorens V, Honrubia López FM. Long lasting contact anesthesia in glaucoma surgery. Ophthal Res 2002; 34: 22. [ Links ]
11. Jacobi PC, Dietlein TS, Jacobi FK. Cataract surgery under topical anesthesia in patients with coexisting glaucoma. J Cataract Refract Surg 2001; 27: 1207-1213. [ Links ]