Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Archivos de la Sociedad Española de Oftalmología
versión impresa ISSN 0365-6691
Arch Soc Esp Oftalmol vol.78 no.11 nov. 2003
ARTÍCULO ORIGINAL
DESCOMPRESIÓN VENOSA QUIRÚRGICA EN LAS OCLUSIONES
DE RAMA VENOSA RETINIANAS: ESTUDIO RETROSPECTIVO
SURGICAL ARTERIOVENOUS DECOMPRESSION (SHEATHOTOMY)
IN BRANCH RETINAL VEIN OCCLUSION: RETROSPECTIVE STUDY
MARTÍNEZ-SOROA I1, RUIZ MIGUEL M1, OSTOLAZA JI1,
PÉREZ-TORRES S1, MENDICUTE J2
| RESUMEN Objetivos: Evaluar nuestros resultados de mejor agudeza visual corregida (MAVC), casos de neovascularización y cambios angiofluoresceingráficos en oclusiones venosas de rama (ORV) tratados con descompresión venosa quirúrgica mediante vitrectomía pars plana. Palabras clave: Oclusión de rama venosa retiniana, descompresión venosa quirúrgica, neovascularización, cambios angiofluoresceingráficos, vitrectomía. | SUMMARY Purpose: To evaluate best-corrected visual acuity (BCVA), incidence of neovascularization and angiographic changes in patients with branch retinal vein occlusion (BRVO) treated with surgical decompression by sheathotomy. Key words: Branch retinal vein occlusion, surgical decompression, neovascularization, angiographic changes, vitrectomy.
|
Recibido:27/2/03. Aceptado: 12/11/03.
Servicio de Oftalmología. Hospital Donostia. San Sebastián. España.
1 Licenciado en Medicina.
2 Doctor en Medicina.
Los autores manifiestan que no tienen ningún interés comercial ni han recibido apoyo económico alguno.
Correspondencia:
Itziar Martínez-Soroa
P.º San Francisco, 39-A, 5.º Izda.
20400 Tolosa (Guipúzcoa)
España
E-mail: imarsoroa@hotmail.com
INTRODUCCIÓN
La oclusión de rama venosa (ORV) es la segunda patología vascular más frecuente en la retina después de la retinopatía diabética.
Afecta por igual a hombres y mujeres entre los 60 y 70 años de edad. Se sabe que la hipertensión arterial sistémica (1) supone el factor de riesgo conocido más importante, ya que entre el 50 y 75% de los pacientes que sufren una ORV padecen este trastorno. Se están investigando últimamente otros factores en relación con los estados de trombofilia que pudieran tener mayor importancia de la que se conocía hasta ahora.
En el 55-70% de los casos donde la arteria y la vena se cruzan en la retina, la arteria lo hace por encima de la vena, pero en los casos donde sucede una ORV se ha comprobado que la arteria cruza sobre la vena en un 99% de los casos (2).
La clínica principal suele ser una disminución de la agudeza visual (AV) por afectación macular, ya que la mayoría de las veces se afecta una vena de la arcada temporal; en el 65% de los casos concretamente la arcada temporal superior.
Por efecto de la arteriosclerosis, la arteria puede aumentar su rigidez en la pared facilitando la compresión de la vena que pasa por debajo; esto junto al hecho que en estos sitios de cruce la arteria y la vena comparten una adventicia común, provoca que se forme un flujo venoso turbulento, facilitando la lesión endotelial y el desencadenamiento de una trombosis venosa.
Precisamente y basándose en este mecanismo patogénico, en los últimos años está en discusión la eficacia de la técnica de la descompresión quirúrgica de la vena en el cruce arteriovenoso en casos de ORV.
MATERIAL Y MÉTODO
Hemos diseñado un estudio retrospectivo no randomizado con 17 casos de 17 pacientes afectados de ORV y EM, concretamente 8 mujeres y 10 hombres. El objetivo es determinar la eficacia de la cirugía de la descompresión venosa en las oclusiones de rama en cuanto a los resultados visuales y las complicaciones derivadas de la enfermedad.
En el estudio se incluyeron casos de ORV desde agosto de 2000 a enero de 2002 que tuvieran ORV temporal (superior o inferior) con mejor AV corregida (MAVC) igual o menor a 0,5 provocado por el EM.
El tiempo medio de evolución desde el diagnóstico a la cirugía fue de 3 meses y 10 días, con un rango que osciló en 1 caso de 15 días hasta otro caso en que se realizó la descompresión al año de la trombosis.
El tipo de oclusión fue isquémico (extensión de la isquemia retiniana más de 5 diámetros papilares) en 8 casos, no isquémico (extensión de la isquemia retiniana menos de 5 diámetros papilares) en 6 casos y 3 pacientes fue de características mixtas, siempre según la angiografía.
Los pasos de la técnica quirúrgica comienzan con la realización de una vitrectomía pars plana (VPP) y extracción de la hialoides posterior según técnica habitual. Posteriormente se procede a realizar una incisión en la capa retiniana interna en la zona de cruce arteriovenoso donde sucedió la trombosis. Tras el pelado de la retina interna, se diseca la adventicia común. Finalmente se separa la arteriola de la vénula, liberando los anclajes comunes entre las dos. En 5 pacientes en los que se observó una catarata de una cruz de densidad se les intervino en el mismo momento quirúrgico de facoemulsificación con introducción de lente intraocular.
Se registró la agudeza visual (AV) según las tarjetas de Snellen antes de la intervención en cada paciente, presentando todos ellos una mejor AV corregida (MAVC) inferior a 0,5. Posterior a la descompresión quirúrgica se recogió la MAVC al mes, 3 meses y 6 meses de la intervención.
En todos los casos se realizó una angiografía fluoresceínica (AFG) previa a la cirugía, clasificando la ORV y el edema macular respectivamente en isquémico y no isquémico. Además en los primeros ocho casos se completó el seguimiento con una AFG postoperatoria dentro del primer mes, evaluándose los siguientes parámetros: extensión de las hemorragias intrarretinianas, la oclusión capilar, el edema retiniano y el grado de impregnación parietal (Data no publicada) (Ruiz Miguel M. et al. Variación de los parámetros angiofluoresceingráficos en oclusiones de rama venos sometidas a disección de la adventicia. Comunicación libre. 77º Congreso de la Sociedad Española de Oftalmología 2001. Barcelona).
RESULTADOS
Siendo la media de la MAVC preoperatoria de 0,14, se observó la mejoría de AV en los 13 de los 17 casos a los 6 meses de la descompresión quirúrgica, de por lo menos una fila en la tarjeta de Snellen. La media de la MAVC postoperatoria fue de 0,40, registrándose una mejoría media de 0,25 [0,39 (MAVC postoperatoria) – 0,14 (MAVC preoperatoria)]. Si clasificamos estos resultados según la intervención combinada de facovitrectomía, podremos observar que la media de mejoría de aquellos no tratados de catarata fue de 0,25 [0,35 (MAVC postoperatoria) – 0,10 (MAVC preoperatoria)] y de 0,26 [0,51 (MAVC postoperatoria) – 0,25 (MAVC preoperatoria)] en aquéllos sometidos a una cirugía combinada de facovitrectomía. La media de filas de visión mejoradas fue de 3,35. El 71% (12/17) de los pacientes mejoraron 2 o más filas de visión, mejorando 4 o más filas en el 53% (9/17) de los casos. (tabla I).
Solo en un caso se produjo el empeoramiento de la visión postoperatoria. La MAVC postoperatoria disminuyó una fila de AV respecto a la preoperatoria, observándose en la AGF un claro aumento del área de falta de perfusión capilar.
En la AGF preoperatoria se clasificaron 8 casos de ORV isquémica, 6 casos de ORV no isquémica y 3 de características mixtas. El EM también se clasificó según la integridad de la arcada perivascular perifoveal en isquémico o no isquémico. De los 8 casos evaluados postoperatoriamente al mes mediante AGF se constató una disminución en la extensión de las hemorragias intrarretinanas en el 50% de los casos (4/8), los fenómenos de oclusión capilar y edema retiniano disminuyeron también en un 50% de los casos (4/8) y la impregnación parietal disminuyó parcial o totalmente en el 62,5% (5/8) de los casos (fig. 1). La AV en estos 8 pacientes mejoró 2 o más líneas de visión en el 62,5% (5/8) de los pacientes.
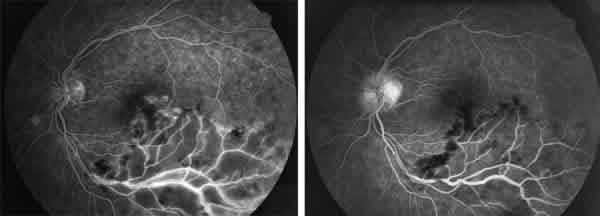
Fig. 1. Disminución clara de la impregnación parietal y edema retiniano en paciente afectado de oclusión
venosa de rama temporal inferior al mes de la descompresión venosa quirúrgica.
En cuanto a las complicaciones cabe reseñar que no hubo incidencias intraoperatorias a destacar. En referencia a las complicaciones postoperatorias se registró un caso de un desprendimiento de retina que se intervino posteriormente, con una AV final de 0,4. Otros 3 casos desarrollaron una catarata en el postoperatorio tardío, interviniéndose los mismos de facoemulsificación varios meses después de la vitrectomía. Sólo un caso de los 17 intervenidos empeoró su visión después de la intervención, y presentaba un aumento del área de oclusión capilar que se cree debido a una yatrogenia en la manipulación del cruce arteriovenoso.
Destacamos que en ningún caso se recogió aparición de neovasos ni retinianos ni iridianos, no realizándose fotocoagulación retiniana en ningún paciente de los intervenidos según esta técnica.
DISCUSIÓN
Aunque Osterloh (3) fue el primero en publicar la descompresión quirúrgica de la vena retiniana, fue Opremcak (4) quien en 1999 publicó una serie de 15 casos intervenidos con esta técnica.
En los últimos años se han publicado varias técnicas para el tratamiento de la ORV, siendo la hemodilución isovolémica o la anastomosis coriorretiniana con láser algunas de las mismas descritas. Únicamente la fotocoagulación retiniana en el Branch Retinal Vein Occlusion (BRVO) Study (5) demostró alguna eficacia en cuanto a la mejoría de la AV, la disminución de la incidencia de la neovascularización retiniana e iridiana y en la hemorragia vítrea frente a los casos observados.
En referencia a la mejoría de visión podemos decir que la evolución natural de la AV en los casos de ORV según el BRVO Study reflejaba que el 37% de los pacientes presentaban una mejoría de la AV de dos o más líneas según la tarjeta ETDRS; frente a la intervención de la fotocoagulación que ofrecía una mejoría en estas líneas en el 65% de los casos a los 3 años. En nuestra serie hemos observado que el 71% de los casos presentaban esta mejoría de 2 o más filas y que incluso en el 53% de los pacientes esta mejoría era incluso de 4 o más filas. Si bien hemos registrado la mejoría visual en 13 de los 17 (76%) pacientes intervenidos, con una media de mejoría de 3,35 líneas, Opremcak (4) constató esta mejoría de visión en el 67% de los casos, con una media de mejoría de visión de 4 líneas de Snellen, con un rango entre 1 y 9 filas.
Otro parámetro importante es el de la incidencia de neovascularización tanto de la retina como del iris. Sabemos según el BRVO Study (6) que en el curso natural de la oclusión el 40% de los pacientes presentan algún tipo de neovascularización. Este mismo estudio demostró que la fotocoagulación retiniana en áreas de isquemia disminuía la incidencia de los neovasos a un 20% de los casos. Nosotros no hemos observado ningún paciente que desarrollase algún tipo de neovascularización con la técnica empleada.
Pese a que todavía las series publicadas de descompresión quirúrgica de la vénula son pequeñas y con un seguimiento limitado, los datos publicados hasta hoy son esperanzadores. En nuestra opinión existen varios aspectos que todavía deben analizarse mejor para conocer realmente la verdadera eficacia de esta intervención quirúrgica. El primero de ellos es saber cuál debe ser el límite de la AV en la que deberíamos indicar procedimiento alguno; tal como demostró el BRVO Study, la frontera de MAVC de 0,5 parece ser un límite razonable.
Otro concepto importante es el del EM, principal causa de la pérdida de visión en las oclusiones venosas retinianas. Aunque oftalmoscópicamente el EM se manifiesta como un engrosamiento macular, tal y como publicó Finkelstein (7) en 1990, derivado de los estudios de neurología en los accidentes cerebrovasculares, el EM puede ser isquémico (citogénico) o no isquémico (angiogénico). El EM angiogénico se caracteriza angiográficamente por integridad de la arcada anastomótica perifoveal y fenómenos de escape de colorante en tiempos medios tardíos. El EM isquémico en cambio se distingue en la AGF por rotura de la arcada anastomótica, falta de perfusión capilar y ausencia de escape de colorante; esta isquemia provoca un daño en el área celular originando un entorno hipertónico.
Es muy importante caracterizar angiográficamente el tipo de edema ya que van a seguir una historia natural diferente. Según Finkelstein (7), el 91% de los edemas maculares isquémicos van a mostrar una mejoría espontánea, consiguiendo una AV media en su serie de 20/30; en cambio, los edemas no isquémicos presentan peor pronóstico, así únicamente mejoran espontáneamente el 29%, con una AV media final de 20/80. Hay que resaltar que dentro de los isquémicos mejoraban sobre todo aquellos en los que la rotura de la arcada perifoveal no era muy extensa. En nuestra opinión los resultados de este trabajo de Finkelstein presentan un sesgo de selección ya que la gran mayoría de sus casos eran aquellos con rotura de la arcada de poca extensión, de mucho mejor pronóstico que los que presentan grandes roturas de la arcada.
Otro aspecto interesante es el intervalo de tiempo que hay que esperar para intervenir quirúrgicamente. Es de sentido común pensar que una cirugía precoz puede conseguir mejores resultados funcionales, pero ¿de qué precocidad estamos hablando? Según estudios realizados en modelos animales de ORV en las primeras 6 horas de la ORV, se produce un aumento de la presión intravascular que da lugar a un edema retiniano; entre las 6 h y la primera semana se producen roturas en la pared capilar que dan lugar a una salida de sangre y detritos al espacio extravascular que traducen el aspecto oftalmoscópico que vemos al observar el fondo de ojo (tortuosidad vascular, hemorragias, edema y exudados varios); y entre la primera y las cinco semanas se produce un cierre capilar irreversible, con invasión por células gliales de los vasos ocluidos (8).
Por lo tanto, si pretendemos conseguir un mejor resultado funcional, deberíamos considerar su abordaje quirúrgico en las primeras semanas desde el inicio de la ORV. Esta deseada celeridad en la cirugía de descompresión venosa plantea problemas sobre todo con la abundancia de hemorragias (9), ya que las mismas dan lugar a grandes extensiones de efectos pantalla en la AFG, que impiden una correcta valoración de la falta de perfusión capilar: así no podemos establecer una clasificación del tipo de edema macular ni de la extensión de la isquemia, con lo que es difícil sentar correctamente la indicación. Además, estas hemorragias pueden oscurecer el sitio anatómico del cruce arteriovenoso, dificultando así la cirugía.
Por último hay que destacar que las maniobras de disección quirúrgica en una región tan limitada y con alto riesgo de sangrado pueden verse facilitadas o dificultadas en gran medida según sean las características anatómicas del cruce en cuestión. Los más propicios para ejecutar esta técnica, son a nuestro juicio, aquellas que ofrecen las siguientes características: cruces de primer orden, con los troncos arteriolares y venulares más gruesos, que se encuentran cerca de la papila; cruces simples, donde no haya bifurcaciones arteriales por encima del mismo y cruces lo más paralelos posible, ya que en los de ángulo recto, las maniobras de disección lateral con los instrumentos afilados sobre la arteriola pueden cizallar con más facilidad la vena que en un cruce más oblicuo.
Se está planteando también si sólo la vitrectomía con disección de la hialoides y/o de la membrana limitante interna pudiese mejorar el edema macular sin realización de descompresión venosa, ya que estudios experimentales han demostrado que con estas intervenciones mejora sustancialmente la difusión de oxígeno intrarretiniano (10). Con todo esto parece evidente pensar que el tiempo y la experiencia acumulada irán perfilando el planteamiento de todas estas técnicas.
La cirugía de descompresión venosa es una opción terapéutica presentada para el tratamiento de las ORV con EM, donde según nuestra experiencia, los primeros resultados son esperanzadores no sólo en cuanto a mejoría de AV, sino sobre todo en cuanto a la disminución del riesgo de neovascularización; ya que ningún paciente de los intervenidos en nuestra serie desarrolló neovascularización alguna. Precisamente creemos interesante nuestro estudio en cuanto a esta última aportación, ya que la mejoría de AV en varios casos (5 pacientes) puede estar sesgada en cuanto que estos pacientes también fueron intervenidos de catarata.
Más allá de los pormenores de la técnica quirúrgica, hay que establecer con buen criterio los casos susceptibles a intervención quirúrgica de acuerdo con una serie de factores, como es el caso del tipo de EM, el tiempo de evolución y las características del cruce. Pero no se debe olvidar que se trata de una intervención quirúrgica y que no está exenta de riesgos y complicaciones inherentes a la intervención en sí, por tanto será importante en cada caso recoger todas estas circunstancias a la hora de tomar una decisión terapéutica.
Somos conscientes que al ser un estudio retrospectivo y carecer de un grupo control, los resultados en sí pueden tener ciertas limitaciones y las conclusiones deben ser consideradas con cautela.
Nuestro objetivo con este estudio es el de reflejar nuestra experiencia sobre una técnica quirúrgica, como es la disección de la adventicia asociada a una vitrectomía. En general los resultados visuales parecen mejorar, pero nos gustaría insistir en el hecho que ninguno de los pacientes intervenidos desarrolló neovascularización alguna.
En general, consideramos estos resultados preliminares, ya que son necesarios series más largas, con estudios comparativos randomizados con grupos intervenidos con diferentes técnicas que nos permitan establecer algoritmos de actuación.
BIBLIOGRAFÍA
1. Risk factors for branch retinal vein occlusion. The Eye Disease Case-control Study Group. Am J Ophthalmol 1993; 116: 286-296. [ Links ]
2. Zhao J, Sastry SM. Arteriovenous Crossing patterns in branch retinal vein occlusion. Ophthalmology 1993; 100: 423-428. [ Links ]
3. Osterloh MD, Charles S. Surgical decompression of branch retinal vein occlusions. Arch Ophthalmol 1988; 106: 1469-1471. [ Links ]
4. Opremcak EM, Bruce RA. Surgical decompression of branch retinal vein occlusion via arteriovenous crossing sheathotomy: a prospective review of 15 cases. Retina 1999; 19: 1-5. [ Links ]
5. Argon laser photocoagulation for macular edema in branch vein occlusion. The Branch Vein Occlusion Study Group. Am J Ophthalmol 1984; 98: 271-282. [ Links ]
6. Argon laser scatter photocoagulation for prevention of neovascularization and vitreous hemorrhage in branch vein occlusion. A randomized clinical trial. Branch Vein Occlusion Study Group. Arch Ophthalmol 1986; 104: 34-41. [ Links ]
7. Finkelstein D. Ischemic macular edema. Recognition and favorable natural history in branch vein occlusion. Arch Ophthalmol 1992; 110: 1427-1434. [ Links ]
8. Rosen DA, Marshall J, Kohner et al. Experimental retinal branch vein occlusion in rhesus monkeys II. Retinal blood flow studies. Br J Ophthalmol 1979; 63: 388-392. [ Links ]
9. Kumar B, Yu DY, Morgan WH, Barry CJ, Constable IJ, McAllister JL. The distribution of angioarchitectural changes within the vicinity of the arteriovenous crossing in branch retinal vein occlusion. Ophthalmology 1998; 105: 424-425. [ Links ]
10. Stefansson E, Novack RL, Hatchell DL. Vitrectomy prevents retinal hypoxia in branch retinal vein occlusion. Invest Ophthalmol Vis Sci 1990; 31: 284-289. [ Links ]















