Introducción
Conocemos como escara al tejido necrótico local que resulta de la lesión por quemadura, estimulando el crecimiento microbiano y la inflamación local. Además del riesgo de complicaciones infecciosas locales o sistémicas, el proceso inflamatorio e infeccioso local secundario que genera el tejido no viable estimula la progresión de la lesión por quemadura.(1) Es por ello que la escisión precoz de la escara es la base del tratamiento de las lesiones por quemadura. El desbridamiento quirúrgico precoz se asocia con mejor resultado estético, menor retracción cicatricial y limitación funcional respecto al manejo conservador. Sin embargo, también presenta inconvenientes como son el sangrado operatorio, el riesgo anestésico y quirúrgico. El desbridamiento quirúrgico clásico tangencial con dermatomo de Humby no permite limitar el desbridamiento al tejido necrótico, y el sacrificio de la dermis sana implica una mayor necesidad de injerto y una mayor contractura cicatricial postoperatoria.(2)
Con la finalidad de conseguir una mayor especificidad en la eliminación del tejido necrótico, aparecen alternativas al desbridamiento quirúrgico clásico. La hidrocirugía consiste en la utilización de un hidrobisturí (Versajet®, Smith & Nephew, Reino Unido) que simultáneamente permite la escisión de la escara, la irrigación del campo y la aspiración de los detritus, con mayor precisión en el desbridamiento respecto al desbridamiento clásico. A pesar de que de esta forma el cirujano tiene mayor control para seleccionar las zonas donde es necesario un mayor desbridamiento, sigue suponiendo una intervención quirúrgica y la selectividad final del desbridamiento depende del cirujano que realice el procedimiento.
Nexobrid® (MediWound Ltd., Israel) es un desbridante enzimático que se sintetiza a partir de la Bromelaína de la piña y que nace como alternativa al desbridamiento quirúrgico.(3) Esta modalidad de tratamiento ha sido acuñada por Rosenberg como Modalidad Mínimamente Invasiva del tratamiento del paciente quemado, ya que frente a las alternativas terapéuticas ya mencionadas, el desbridamiento enzimático no se realiza en quirófano y supone menor agresividad para el paciente.(4) Su principal ventaja es la capacidad para limitar el desbridamiento al tejido necrótico preservando la dermis sana, así como reducir el ascenso de la presión intersticial intracompartimental tras la quemadura, minimizando la necesidad de escarotomías descompresivas en el síndrome compartimental al eliminar la escara circular inelástica.(5) Se han realizado estudios prospectivos aleatorizados multicéntricos en humanos con el uso de este producto, en los que se observa una reducción de la necesidad de cirugía o de autoinjerto, así como una disminución del área de desbridamiento quirúrgico con similares resultados a largo plazo respecto al desbridamiento e injerto convencional.(6)
Por otra parte, la cura húmeda en el tratamiento de las heridas crónicas parece asociarse a una reducción en el tiempo de epitelización, menor gasto sanitario por paciente y menor frecuencia de cambio de la cura respecto a la realización de curas convencionales, conllevando un mayor confort para el paciente.(7) Prontosan® Wound Gel (B Braun Melsungen AG, Alemania) es uno de los productos que permite mantener una cura en ambiente húmedo. Está compuesto por polihexanida al 0.1% como agente conservante, betaína como surfactante, glicerol como componente hidratante e hidroxietilcelulosa como agente gelificante. Se utiliza para la limpieza, descontaminación e hidratación de heridas agudas y crónicas, quemaduras de primer y segundo grados, heridas profundas fistulizadas o de difícil acceso, así como para la absorción del mal olor. Este producto no inhibe la granulación ni la epitelización de las heridas, y se cree que sus propiedades antimicrobianas se deben a la inhibición de la colonización bacteriana.(8) Así, este hidrogel estéril previene la formación de biofilm, y además el bajo potencial alergénico de sus componentes, la aplicación indolora del producto y su compatibilidad con los apósitos frecuentemente utilizados en las heridas, favorecen su utilización de forma crónica sin el desarrollo de hipersensibilidad acompañante ni necesidad de analgesia en el momento de la cura. Dado que el Prontosan® Wound Gel forma una película fluida sobre la herida, cuando lo empleamos añadimos a la cura oclusiva apósitos tipo hidrocoloide Varihesive® (ConvaTec Group PLC, Reino Unido), para mantener el ambiente húmedo generado por el Prontosan® Wound Gel, preservar su efecto antiséptico y limitar la fuga del gel al exterior, objetivo que no podríamos conseguir con otros apósitos oclusivos permeables o no adhesivos.(9)
En este artículo describimos nuestra experiencia preliminar con la aplicación de Nexobrid® como desbridante enzimático combinado con la utilización de Prontosan® Wound Gel como agente antimicrobiano que genera un ambiente húmedo y estéril, más apósito Varihesive®, en busca de un protocolo terapéutico alternativo al desbridamiento quirúrgico en quemaduras de segundo grado profundo y tercer grado de cara, tronco y extremidades. Además, nuestros objetivos secundarios son estudiar la correlación entre el diagnóstico clínico de profundidad de la quemadura tras la aplicación del desbridante enzimático y el diagnóstico histopatológico, así como la correlación entre la evaluación clínica del desbridamiento y la evaluación histológica del mismo.
Material y Método
Entre diciembre de 2015 y febrero de 2017 fueron valorados y hospitalizados en la Unidad de Quemados del Complejo Hospitalario Universitario de La Coruña (España) un total de 172 pacientes. Seleccionamos para su inclusión en este estudio aquellos que cumplieron los siguientes criterios: pacientes tratados con Nexobrid® con quemaduras de cualquier extensión, cuya localización fuese en cara, tronco y/o extremidades y con una profundidad de segundo grado profundo y/o tercer grado, con un tiempo de evolución de la quemadura inferior a 24 horas. Fueron incluidos 17 pacientes, varios de ellos lógicamente con quemaduras en distintas localizaciones: 11 con quemaduras en cara (10 cumplieron criterios para tratamiento con Nexobrid®), 8 en tronco (4 cumplieron criterios para tratamiento con Nexobrid®) y 15 en extremidades (14 cumplieron criterios para tratamiento con Nexobrid®).
Entre los criterios de exclusión del presente estudio establecimos un tiempo de evolución superior a 48 horas de la quemadura en el momento de la primera atención del paciente, la ausencia de consentimiento del paciente o de la familia para el desbridamiento enzimático, y el desconocimiento de una o más variables de las establecidas en nuestro estudio.
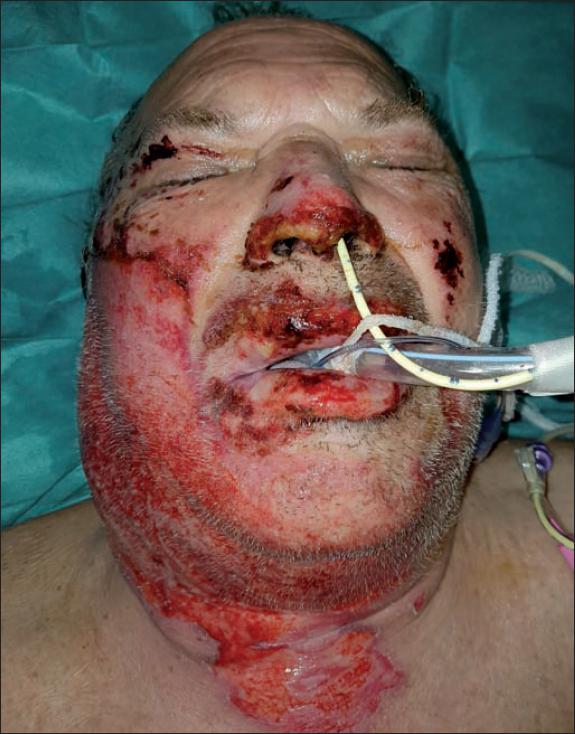
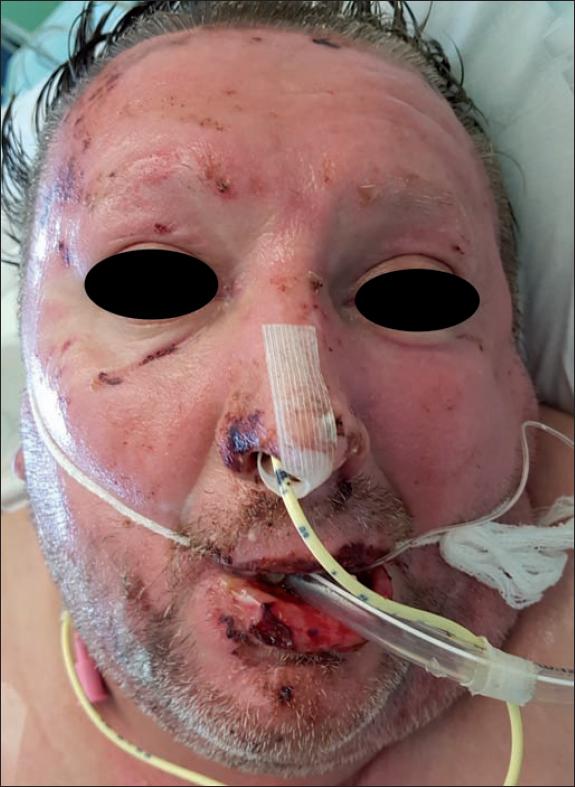
Tras la valoración por el cirujano plástico, realizamos en todos los casos cura húmeda oclusiva mediante compresas empapadas en suero salino fisiológico al 0.9% o en Prontosan® Wound Irrigation Solution (B Braun Melsungen AG, Alemania), durante un mínimo de 4 horas y un máximo de 20 horas. Previamente al desbridamiento enzimático, llevamos a cabo limpieza de los detritus de queratina de la herida mediante lavado y arrastre con gasas húmedas para que no limitasen la eficacia del Nexobrid®. Posteriormente, delimitamos el área a tratar con vaselina estéril. En el caso de las quemaduras faciales, aplicamos pomada Oculos Epitelizante® (Laboratorios THEA, Francia) o pomada Oftalmolosa Cusi Gentamicina (Alcon, EE.UU.) en la superficie ocular y vaselina sobre párpados, pestañas y orificios nasales y bucal. En el caso del pabellón auricular, ocluimos el orificio del canal auricular externo mediante gasa impregnada en vaselina.
Como media, llevamos a cabo el tratamiento con Nexobrid® a las 12 horas de la llegada del paciente a la Unidad (entre 4 y 24 horas), en un máximo del 15% de superficie corporal quemada (SCQ) bajo sedación o sedoanalgesia en la propia habitación de la Unidad de Quemados, con seguimiento del proceso por parte del intensivista de la Unidad. Si bien algunos pacientes tratados con Nexobrid® en la región facial precisaron intubación, en ningún caso la indicación estuvo marcada por el tratamiento enzimático, sino por otros factores adyuvantes, los más frecuentes, riesgo o presencia de síndrome de inhalación. En nuestro grupo de pacientes, los casos que precisaron intubación fueron el 1, el 9 y el 12 de la Tabla I, de los cuales el caso 1 sufrió síndrome de inhalación de vía aérea superior e inferior (inhalación de vapor industrial) y los casos 8 y 12 presentaron riesgo de inhalación (quemadura por llama). El grado moderado de sedación empleado, llamado sedación moderada o consciente, permitió a los pacientes tolerar tanto la aplicación como la retirada del producto, procedimiento poco placentero, mientras se les mantuvo una función cardiopulmonar y ventilación espontánea adecuadas, sin requerir intervención de la vía aérea. Esto difiere de las coordenadas de la sedoanalgesia profunda y anestesia general en las que el paciente precisa soporte ventilatorio y presenta mayor riesgo de compromiso cardiovascular.
Tabla I. Características muestrales de los pacientes tratados con Nexobrid®.
| Paciente | Edad | Sexo | Agentecausal | Superficiequemada(%) | Localización de la quemadura | Profundidad | Tiempo dehospitalización(días) | Período de seguimiento(meses) |
|---|---|---|---|---|---|---|---|---|
| 1 | 37 | Mujer | Escaldadura (vapor industrial) | 55 | Cara, cuello,ESI, troncoposterior, glúteos, EEII | II-A, II-B, III | 40 | 7 |
| 2 | 50 | Varón | Llama | 25 | Cara, cuello,tronco, EESS, EEII | II-A, II-B, III | 90 | 7 |
| 3 | 48 | Varón | Llama | 8 | Cara y EESS | II-A, II-B | 20 | 12 |
| 4 | 51 | Mujer | Escaldadura | 10 | EESS | II-A, II-B | 10 | 9 |
| 5 | 33 | Varón | Llama | 20 | Mano,EEII, periné | II-A, II-B | 28 | 14 |
| 6 | 76 | Mujer | Escaldadura | 14 | Tronco, EEII | II-A, II-B | 35 | 10 |
| 7 | 47 | Mujer | Llama | 20 | Cara, manos,EEII, glúteos | II-A, II-B | 21 | 13 |
| 8 | 41 | Varón | Química(sosa cáustica) | 3 | Cara, cuerocabelludo, antebrazos | II-B, III | 8 | 8 |
| 9 | 64 | Varón | Llama | 4 | Cara, cuello, ESD | II-B, III | 27 | 2 |
| 10 | 62 | Mujer | Escaldadura | 6 | Cara, cuello, mamas | II-A, II-B | 16 | 2 |
| 11 | 34 | Varón | Deflagración | 10 | Cara, EEII | II-A, II-B | 13 | 1 |
| 12 | 53 | Varón | Llama | 18 | Cara, EESSy tórax | II-A, II-B | 25 | 1 |
| 13 | 42 | Varón | Escaldadura | 2 | Mano derecha | II-A, II-B | 10 | 4 |
| 14 | 38 | Varón | Llama | 8 | Cara y EESS | II-A, II-B | 10 | |
| 15 | 51 | Varón | Llama | 7 | Cara, cuello yabdomen | II-A, II-B | 22 | 13 |
| 16 | 45 | Varón | Escaldadura | 1 | Mano yantebrazo derecho | II-B, III | 2 | 4 |
| 17 | 47 | Mujer | Escaldadura | 3 | Antebrazo ymano izquierda | II-A, II-B | 10 | 9 |
ESI = Extremidad superior izquierda. EESS = Extremidades superiores. EEII = Extremidades inferiores. ESD = Extremidad superior derecha.
Para la selección del área a tratar, excluimos las zonas de quemadura de primer grado y segundo superficial, salvo que fuesen parcheadas entre zonas de quemadura de aspecto profundo.
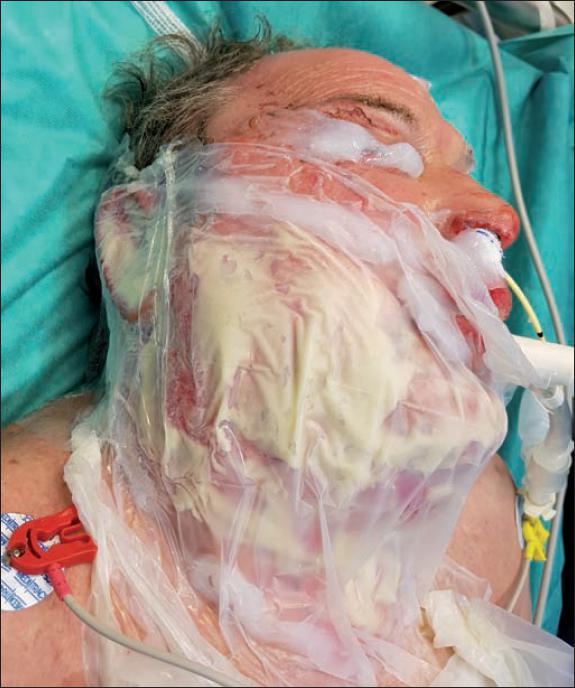
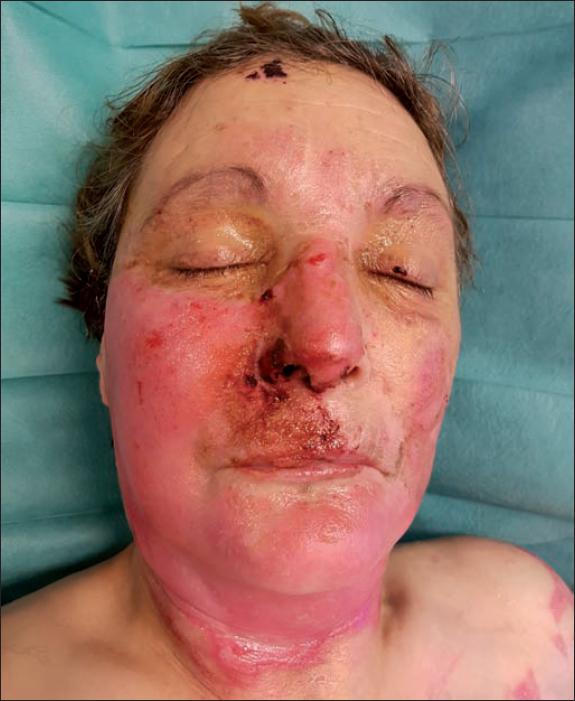
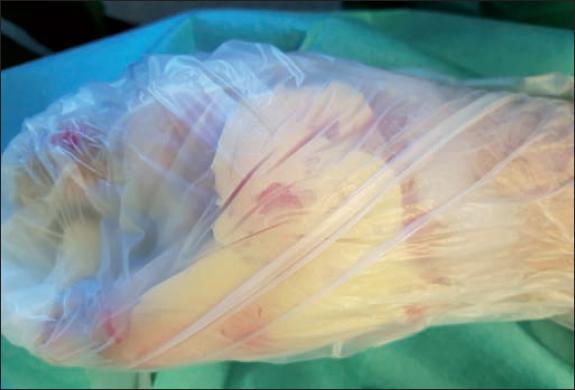
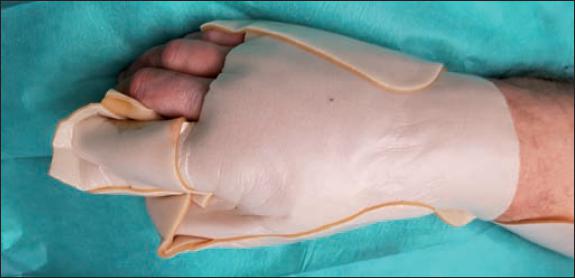
Realizamos la preparación del gel de manera estándar, mezclándolo con el sustrato liofilizado hasta homogeneizar la mezcla, y lo extendimos por la zona a tratar formando una película de 1-2 mm de espesor que cubrimos con una lámina plástica estéril. Manejamos el periodo intermedio de 4 horas hasta la retirada del producto con analgesia intravenosa (paracetamol, dexketoprofeno, metamizol y morfina), precisando nuevamente sedación para la retirada de Nexobrid®, que hicimos de forma suave, con compresas empapadas en suero salino (Fig. 1-2).
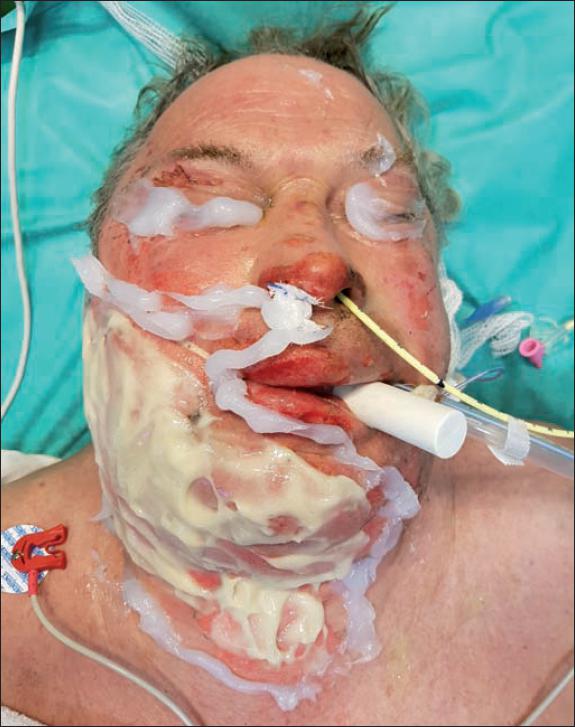
Fig. 1. Aplicación del Nexobrid® en cara: vaselina para protección ocular y para delimitar la zona a tratar y de torundas para ocluir fosa nasal y canal auditivo externo.
La evaluación clínica de la eficacia del desbridamiento enzimático la realizó el mismo cirujano plástico tratante según el aspecto de la quemadura. Así, si tras el desbridamiento se observaba la presencia de un punteado rojizo compatible con presencia de un lecho dérmico bien vascularizado, era considerado como compatible con quemaduras dérmicas o de segundo grado, y si se apreciaba una coloración blanquecino-amarillenta era considerado como una quemadura subdérmica o de tercer grado en la que el desbridamiento enzimático había expuesto la dermis profunda o la hipodermis. Además, objetivamos visualmente un escalón entre áreas profundas y superficiales, secundario al menor grosor dérmico de las zonas más profundas.
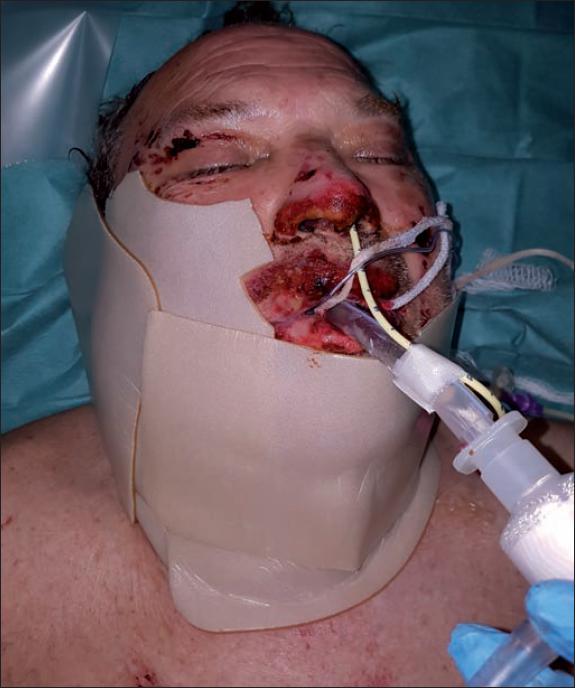
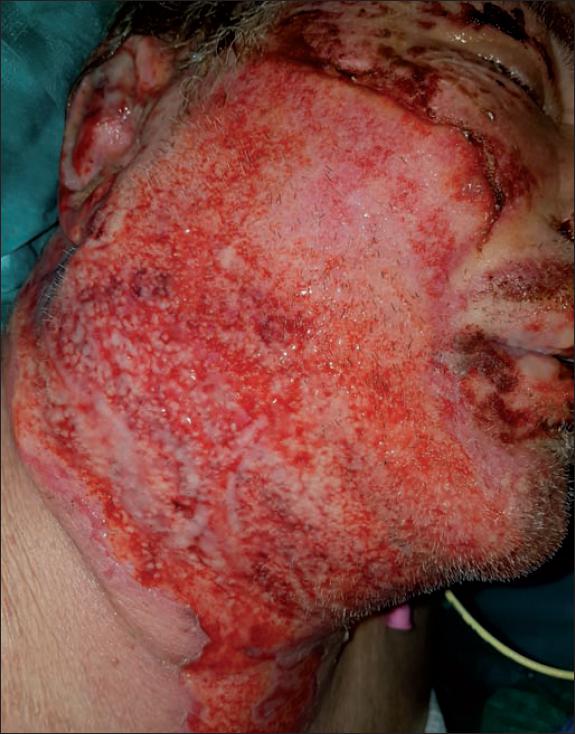
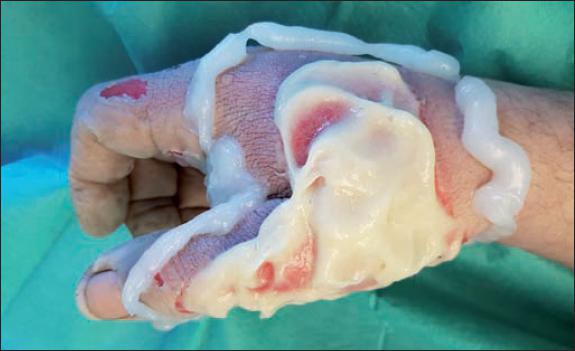
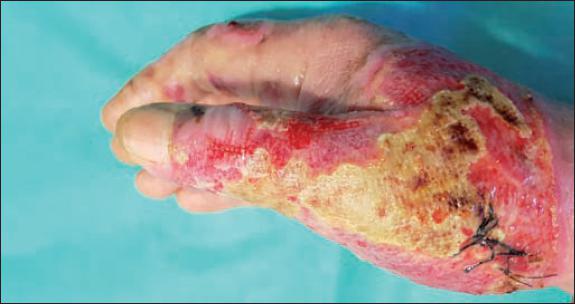
Posteriormente practicamos cura oclusiva con Prontosan® Wound Gel y apósito hidrocoloide Varihesive®, realizando nueva cura a las 24 horas del desbridamiento enzimático siguiendo el protocolo de aplicación del producto que recomienda la realización de cura húmeda las primeras 24 horas tras el desbridamiento y cambiar la cura a las 24 horas para retirar los restos sanguíneos y de bromelaína que puedan quedar en la herida (Fig. 3). Después mantuvimos la misma cura durante 48 o 72 horas. Si se precisase de una reaplicación de Nexobrid®, se realizaría a las 24-36 horas de la primera aplicación. La evaluación de la necesidad de reaplicación del producto en caso de que el desbridamiento fuese parcial se hizo según la evaluación clínica del aspecto de la quemadura.
En 3 de los casos presentados, previamente a la aplicación de Nexobrid®, solicitamos el consentimiento del paciente o de su familia para la realización de una biopsia pre y postratamiento mediante punch de 5 mm para estudio histológico mediante tinción de hematoxilina-eosina. En el primer caso (Tabla I, caso 9) practicamos la biopsia por tratarse de una quemadura de aspecto profundo en la mano, a fin de valorar si el desbridamiento enzimático histológico era completo. En el segundo caso (Tabla I, caso 11) para valoración de la selectividad del desbridamiento de una quemadura en pierna con aspecto de afectación dérmica parcial y así comprobar si existía preservación de la dermis sana. En el tercer caso (Tabla I, caso 12) para valorar si el desbridamiento enzimático histológico había sido completo en quemaduras en miembros superiores de un paciente al que habían aplicado Flammazine Cerio® (Alliance Pharmaceuticals Ltd., Reino Unido) en otro centro, antes del tratamiento enzimático con Nexobrid®.
Estas biopsias nos permitieron realizar una valoración histopatológica de la profundidad de las quemaduras, correlacionar los hallazgos histológicos con la valoración clínica, y evaluar la selectividad y la eficacia del desbridamiento enzimático. Tomamos 2 muestras por paciente: la muestra pretratamiento se seleccionó en aquella zona de la quemadura que clínicamente pareció de mayor profundidad, y la muestra postratamiento de la zona adyacente a la muestra pretratamiento, y con aspecto clínico de similar profundidad.
Llevamos a cabo diariamente y por el mismo cirujano plástico de la Unidad de Quemados, la valoración de la cura, de las posibles complicaciones locales o sistémicas y de la epitelización espontánea. En caso de que tras la aplicación de Nexobrid® se objetivaran zonas de aspecto profundo clínicamente sugestivas de espesor total, el paciente se programó para cobertura en quirófano en los primeros 4-5 días. En los pacientes con zonas de profundidad dudosa, se mantuvo tratamiento expectante durante 10-12 días con la pauta de curas ya especificada a base de Prontosan® Wound Gel y Varihesive®. En caso de presentar ausencia de epitelización o mala evolución, realizamos cobertura en quirófano.
RESULTADOS
Presentamos las características muestrales del total de los 17 pacientes tratados con Nexobrid® y Prontosan® Wound Gel con quemaduras de distinta localización en la Tabla I. Por sexo fueron: 6 mujeres (35.3%) y 11 varones (64.7%), con una edad media de 48.17 años (de 33 a 76 años).
De los 11 pacientes con quemaduras faciales, 10 fueron trataron con Nexobrid®; de las 8 quemaduras en tronco, 4 se trataron con Nexobrid®; y de las 15 quemaduras en extremidades, 14 se trataron con Nexobrid®.
En 7 pacientes el producto se aplicó en 1 sola zona: 5 pacientes en la cara, 1 en el tronco y 5 en las extremidades. Tratamos varias zonas: cara, tronco y/o extremidades en 10 pacientes, de los cuales fueron cara y tronco en 1 caso; cara y extremidades en 7 casos; tronco y extremidades en 1 caso; y cara, tronco y extremidades en 1 caso.
La extensión media de la quemadura fue del 12.6% (de 1 a 55%) y la profundidad media de segundo grado profundo (de primer grado a tercer grado), con una superficie quemada media tratada con Nexobrid® del 7.3% (del 1 al 15%).
El agente causal de las quemaduras fue la llama en un 47.1% (8 pacientes), escaldadura en un 41.1% (7 pacientes, siendo 1 de los casos escaldadura por vapor industrial a 200 °C), y deflagración en un 5.9% (1 paciente). La profundidad de la quemadura fue de segundo grado superficial y profundo en un 60.6% (12 pacientes) e incluyó tercer grado en un 29.4% de los casos (5 pacientes). La SCQ media fue del 12.6% (rango entre el 1 y el 55%). La SCQ media tratada mediante Nexobrid® fue del 7.3% (rango entre el 1 y el 15%).
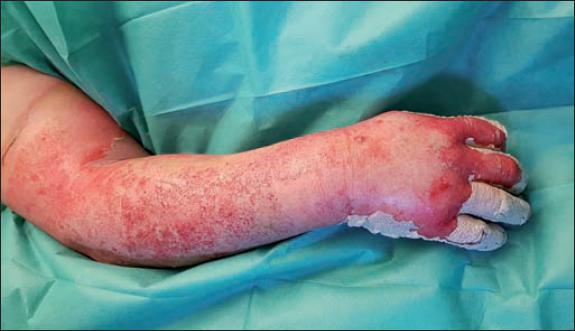
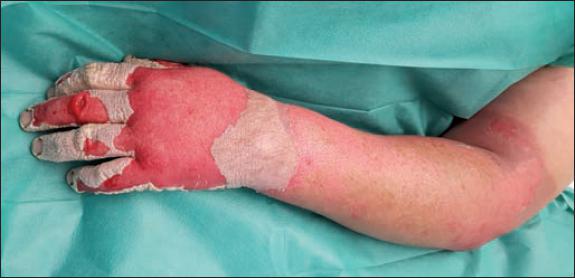
La eficacia clínica del primer desbridamiento con Nexobrid® fue del 100%. La reaplicación del producto no fue necesaria en ningún caso. La cobertura quirúrgica mediante injertos de piel parcial en la zona tratada con Nexobrid® se realizó en un 29.4% de los pacientes (5 casos). El caso 6 precisó cobertura mediante injertos en tronco y en extremidad inferior derecha. El caso 9 precisó injerto en dorso de mano y cobertura cervical con Suprathel® (PolyMedics Innovations GmbH, Alemania) alcanzando la epitelización a los 18 días (Fig. 10 Fig. 11 Fig. 12 Fig. 13 Fig. 14 Fig. 15 a 16 y 25 Fig. 26 Fig. 27 Fig. 28 Fig. 29 Fig. 30 Fig. 31 Fig. 32 Fig. 33 a 34, caso 9).
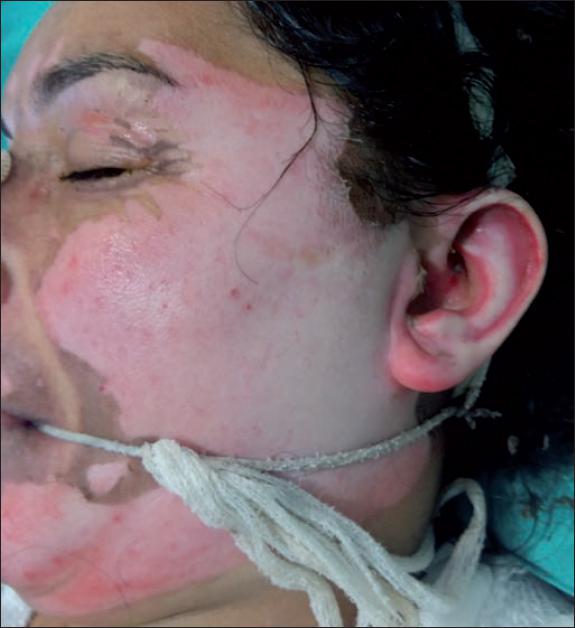
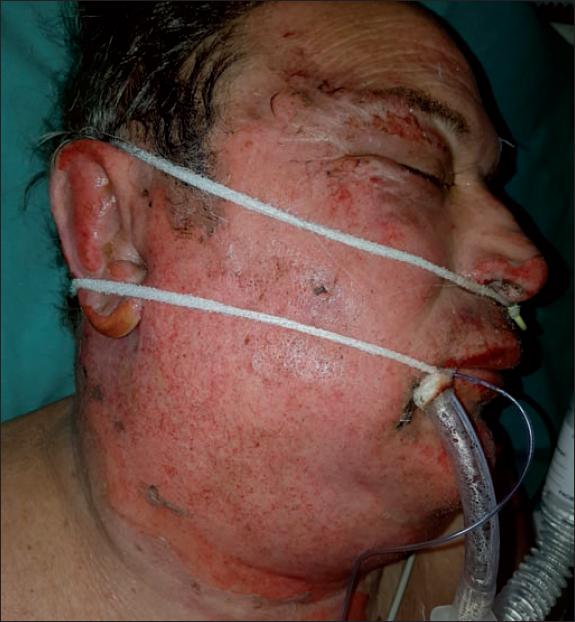
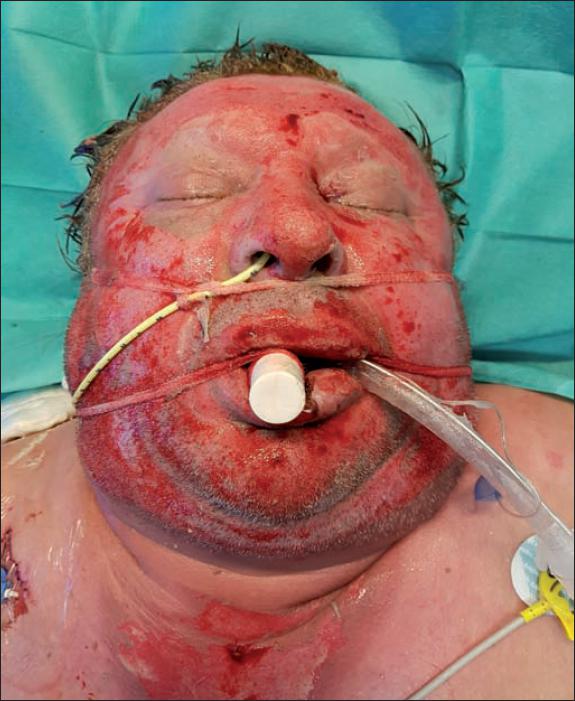
Fig. 4. Caso 1. Mujer de 37 años con quemadura por vapor de agua a 200°C (55% de SCQ). Presentación inicial de la quemadura facial.
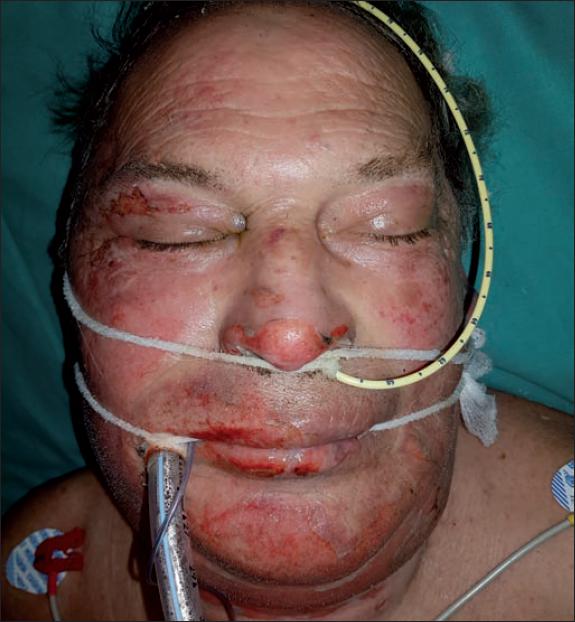
Fig. 10. Caso 9. Varón de 64 años con quemadura por llama en cara y extremidades superiores (4% de SCQ). Aspecto inicial vista frontal.
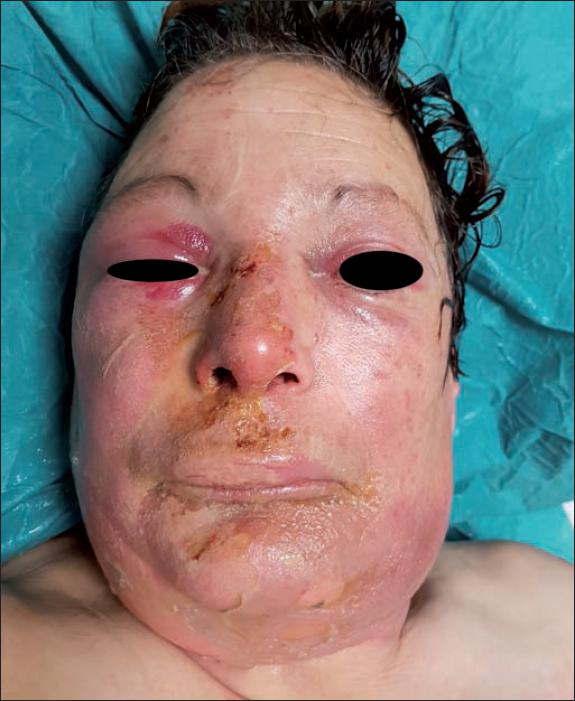
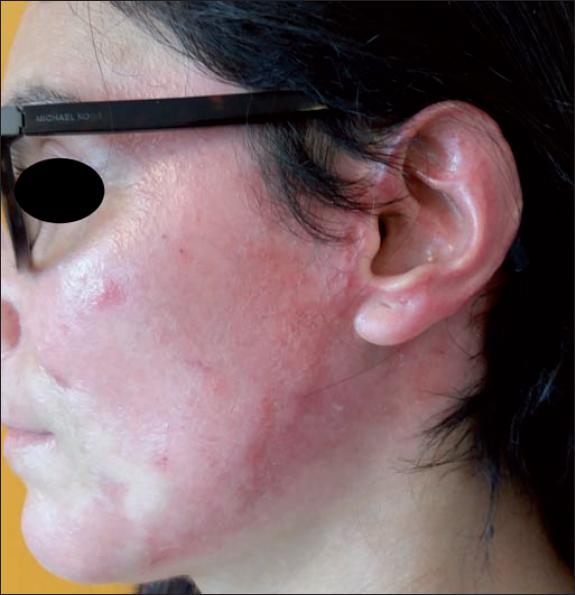
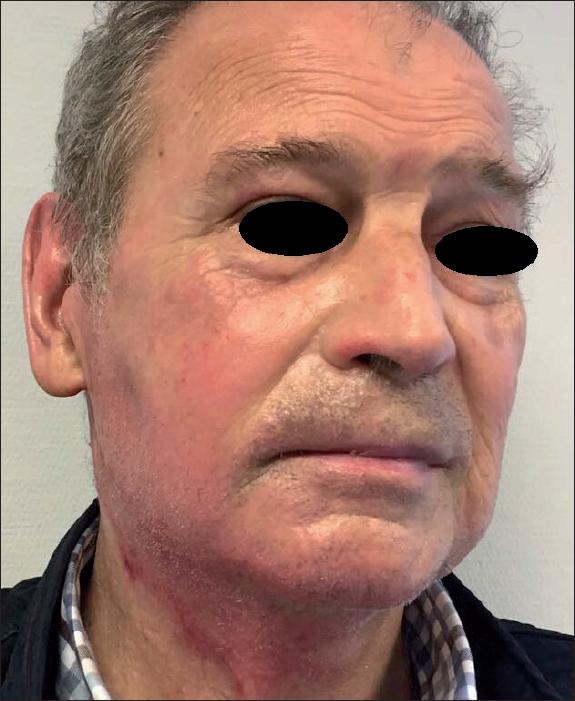
Fig. 17. Caso 10. Mujer de 62 años con escaldadura facial (10% de superficie corporal). Aspecto inicial de la quemadura.
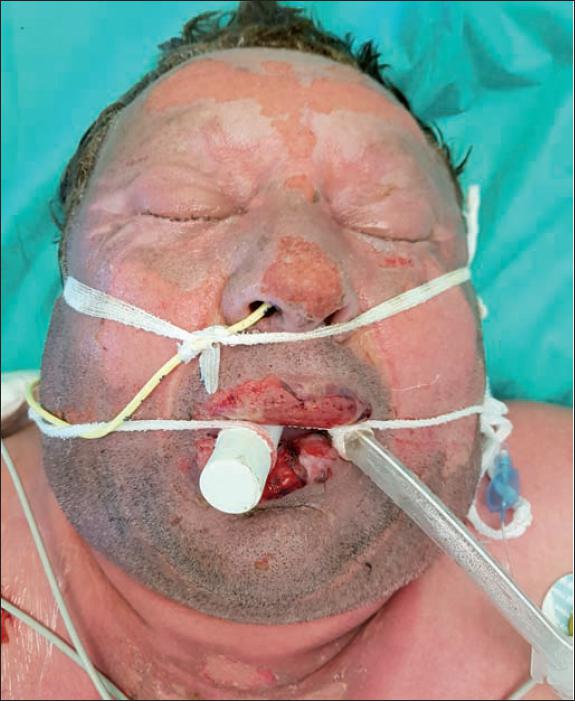
Fig. 21. Caso 12. Varón de 53 años con quemadura facial y de extremidades superiores por llama. Aspecto inicial de la quemadura.
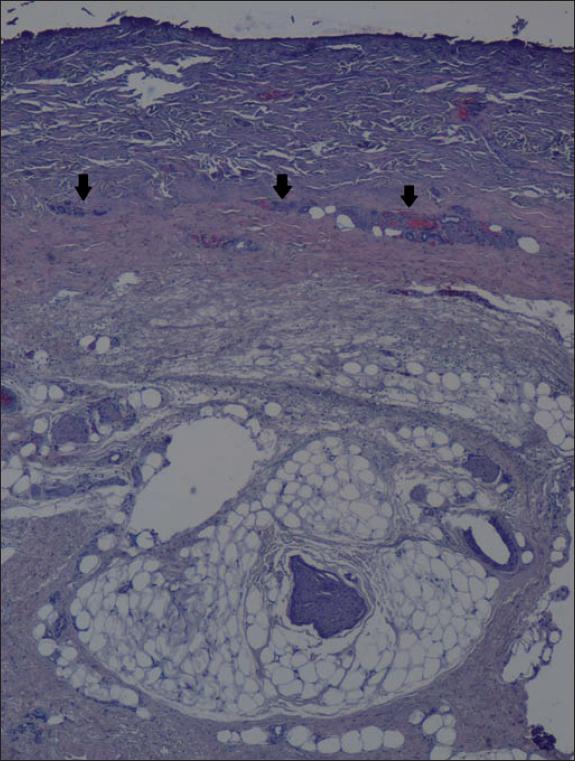
Fig. 26. Caso 9. Anatomía patológica pretratamiento de la quemadura de la mano derecha (Hematoxilina-Eosina, 4x): quemadura de espesor total con afectación dérmica y de hipodermis. Las flechas negras señalan los acinos necróticos situados en la dermis reticular profunda.
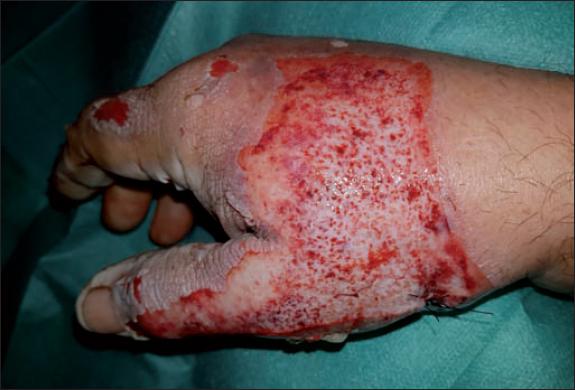
Fig. 29. Caso 9. Aspecto a las 24 horas del desbridamiento: puntos de nylon en la zona de la biopsia cutánea y visualización de zonas amarillentas compatibles con tejido adiposo y restos blanquecinos de dermis profunda, con aspecto de espesor total, que se confirmaría con el resultado histopatológico. A pesar de que clínicamente el desbridamiento parece completo, se comprobó que era parcial en el estudio anatomopatológico.
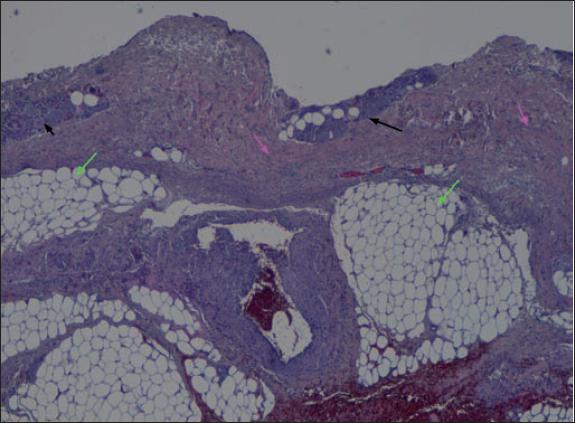
Fig. 30. Anatomía patológica postratamiento del caso número 9 (Hematoxilina-Eosina, 4x): acinos necróticos dérmicos profundos (flechas negras) que tras el desbridamiento enzimático se ven superficiales. Homogeneidad del colágeno dérmico profundo (flechas rosas) característica de las quemaduras térmicas. Tejido adiposo necrótico (flechas verdes).
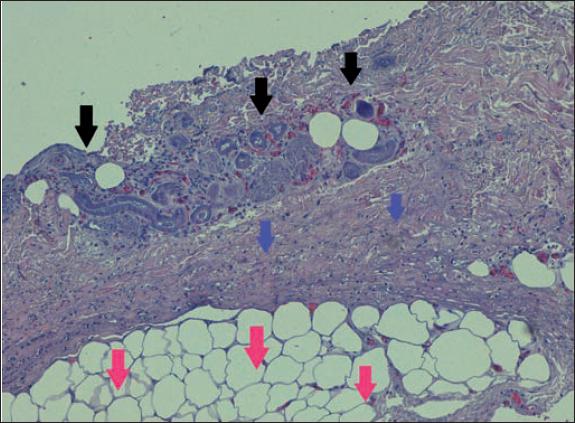
Fig. 31. Anatomía patológica postratamiento del caso número 9 (Hematoxilina-Eosina, 10x): detalle a mayor aumento de los hallazgos de la figura 30. Acinos necróticos (flechas negras), colágeno de la dermis profunda desnaturalizado tras la lesión térmica (flechas azules), adipocitos necróticos de la hipodermis (flechas rosas). Nótese la presencia de membranas hialinas y la ausencia de núcleos en el tejido adiposo.
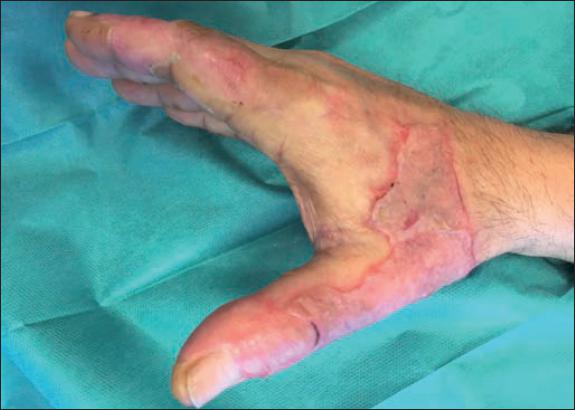
En las zonas tratadas con Nexobrid® que no precisaron injertos, la epitelización se produjo a los 15 días como promedio (rango entre 7 y 21 días).
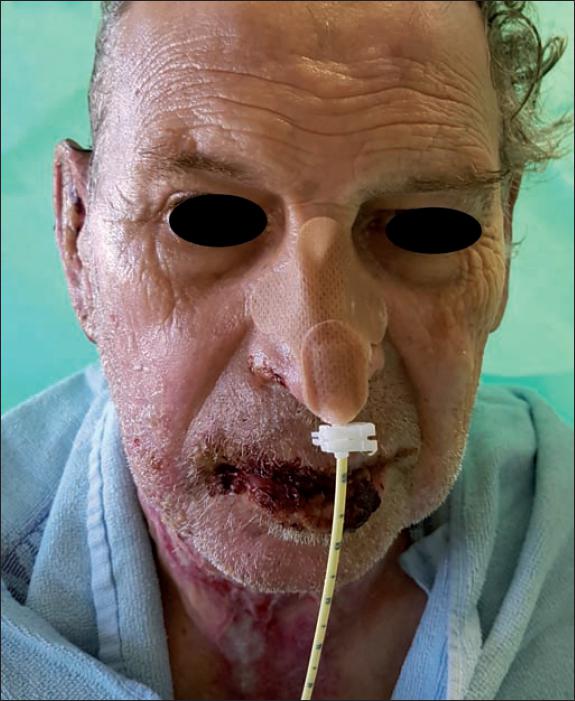
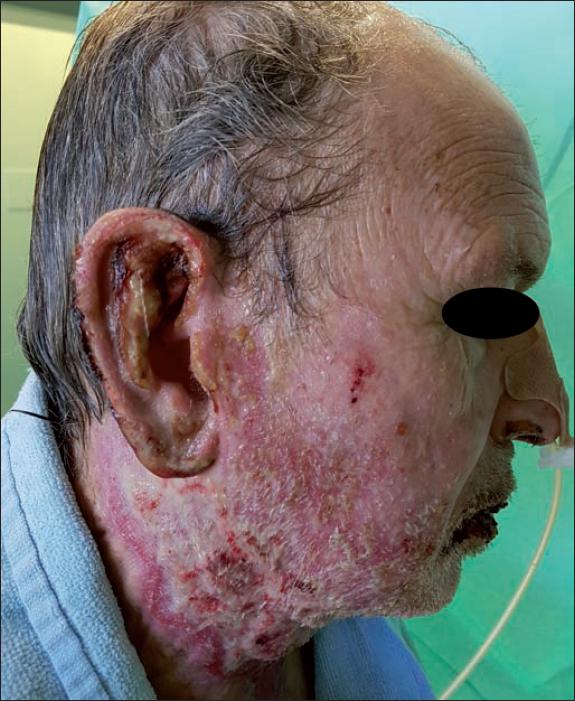
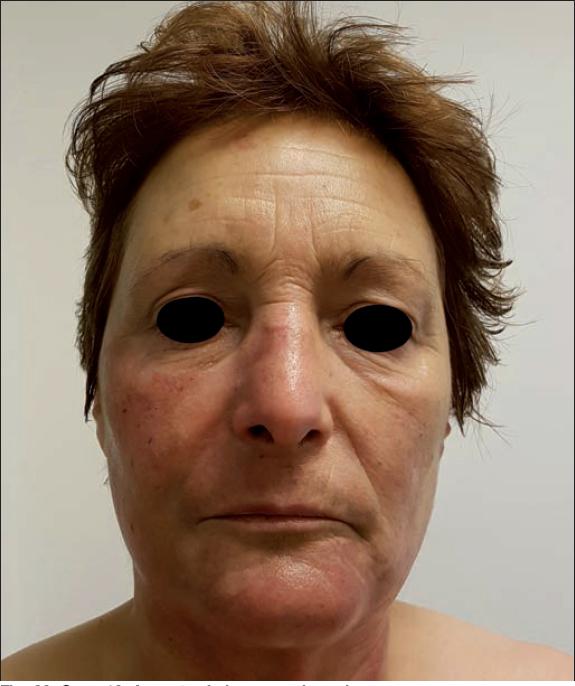
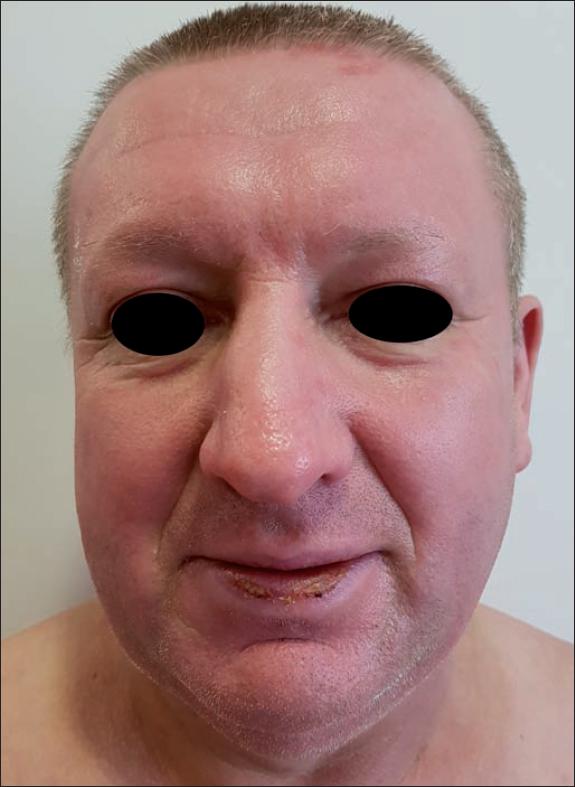
Ninguno de los pacientes a los que se les aplicó Nexobrid® en la región facial presentó retraso de la epitelización ni precisó cobertura quirúrgica (Fig. 17 a 24).
La realización de biopsias pre y postratamiento en 3 de los pacientes permitió observar 2 casos de desbridamiento parcial de la zona necrótica, siendo 1 caso una quemadura de tercer grado en dorso de mano que precisó de injerto (Fig. 25 a 34, caso 9), y el otro una quemadura previamente tratada con Flammazine Cerio® (Fig. 35 a 45, caso 12). En el tercero de los pacientes biopsiados apreciamos desbridamiento histológico completo de la zona necrótica con preservación de la dermis sana (Fig. 46 a 50, caso 11). Como hallazgos significativos, en las 3 muestras postratamiento evidenciamos un infiltrado inflamatorio linfocítico perivascular (Fig. 36, 40 y 48).
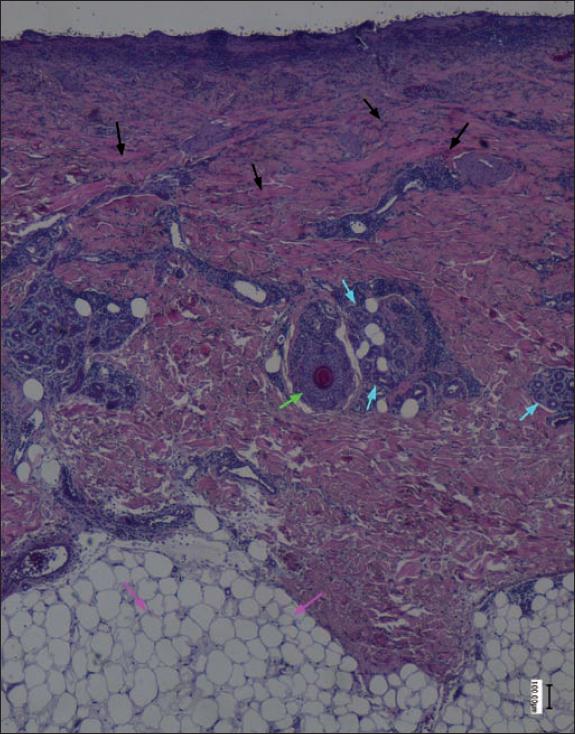
Fig. 36. Anatomía patológica pretratamiento del caso número 12 (Hematoxilina-Eosina, 4x): quemadura dérmica profunda con ausencia de dermis papilar y homogeneización del colágeno de la mitad superior de la dermis reticular. Transición entre la zona necrótica y la zona viable de la dermis reticular (flechas negras). Folículo piloso (flecha verde), acinos con importante infiltrado inflamatorio (flecha azul), y tejido adiposo (flecha rosa), todos ellos bien preservados tras la quemadura.
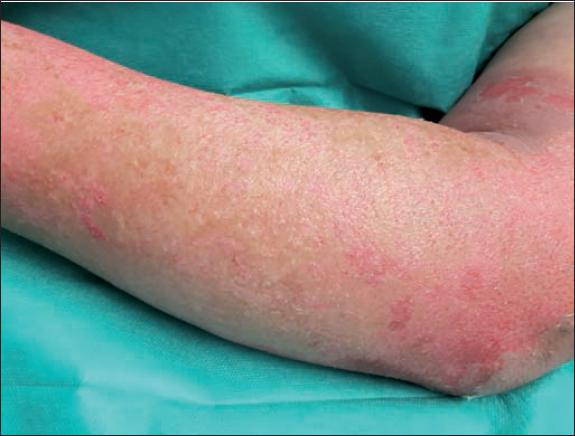
Fig. 38. Caso 12. Detalle del aspecto inicial de la quemadura en miembro superior izquierdo: coloración amarillenta debida a aplicación de Flammazine Cerio®.
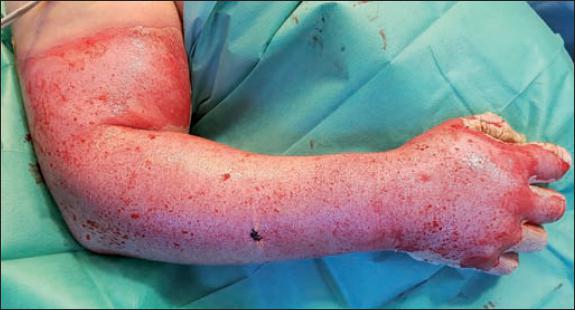
Fig. 39. Caso 12. Aspecto inmediato de la quemadura en miembro superior derecho tras desbridamiento enzimático: puntos de nylon correspondientes a la sutura de la biopsia cutánea pre y postratamiento. A pesar del desbridamiento parcial evidenciado en la histología, clínicamente se observa un lecho dérmico sangrante.
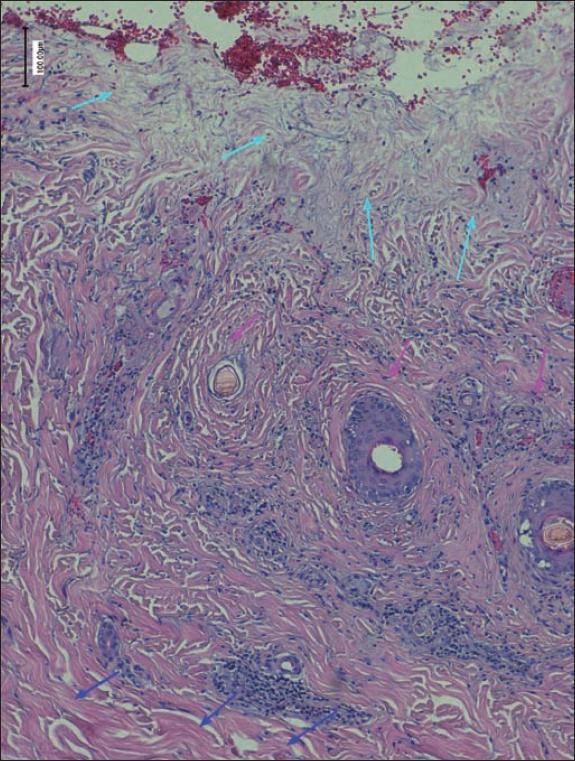
Fig. 40. Anatomía patológica postratamiento del caso número 12 (Hematoxilina-Eosina, 4x): desbridamiento parcial de la dermis reticular afectada. Se objetivan 3 zonas: la superficial presenta colágeno homogeneizado con ausencia de núcleos y representa la zona necrótica (flechas azul claro); la zona intermedia se caracteriza por presencia de infiltrado inflamatorio linfoide y representa la zona hiperémica (flechas rosas), y la zona profunda presenta colágeno de características normales (flechas azul oscuro). Nótese que el paciente había sido tratado en otro centro con Flammazine Cerio® en ambas extremidades superiores, pudiendo ser esta la causa del desbridamiento enzimático parcial.
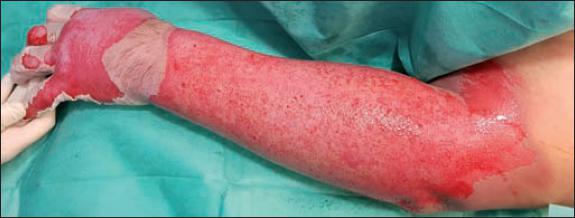
Fig. 41. Caso 12. Aspecto inmediato de la quemadura en miembro superior izquierdo tras desbridamiento enzimático.
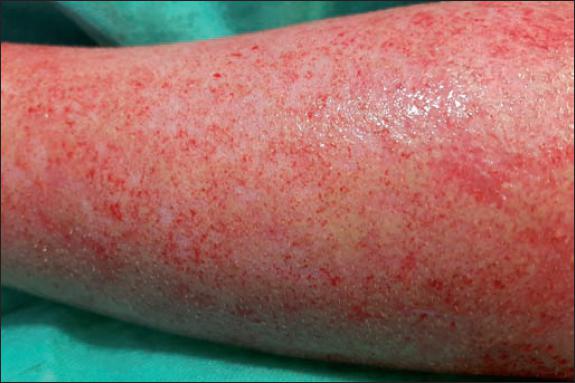
Fig. 42. Caso 12. Detalle del aspecto postratamiento del miembro superior izquierdo: se mantiene la coloración amarillenta del Flammazine Cerio® tras el desbridamiento enzimático.
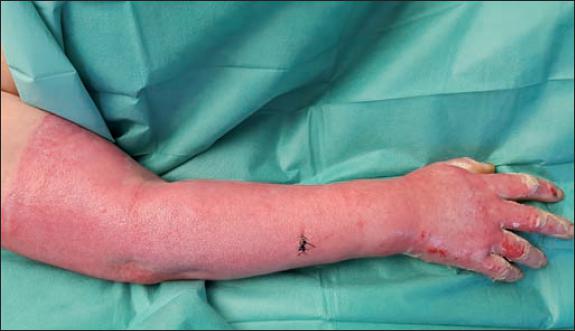
Fig. 43. Caso 12. Aspecto de la quemadura del miembro superior derecho a los 12 días: epitelización completa. Se ven aún los puntos de la biopsia.
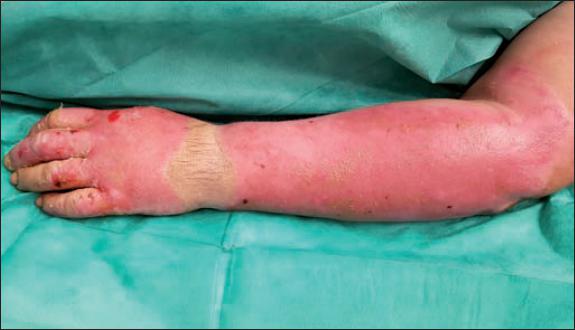
Fig. 44. Caso 12. Aspecto de la quemadura del miembro superior izquierdo a los 12 días: epitelización completa.
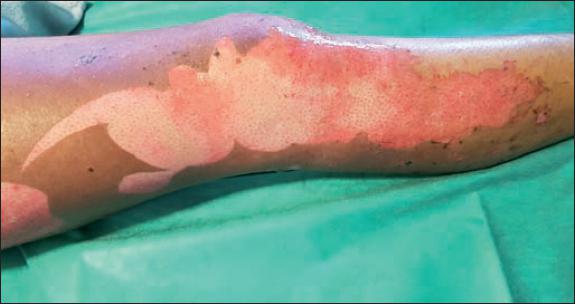
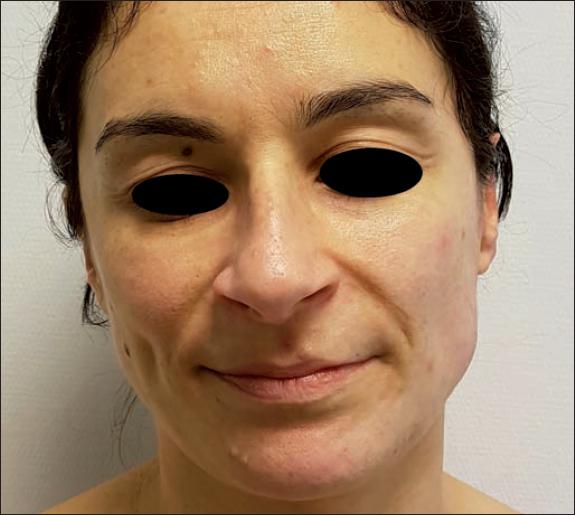
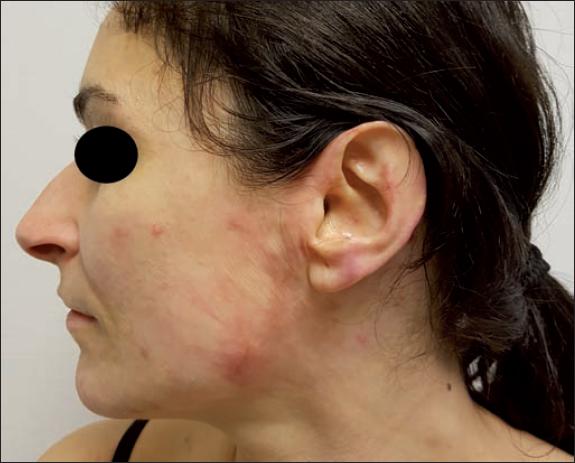
Fig. 46. Caso 11. Varón de 34 años con quemadura por llama en cara y miembro inferior derecho (10% de superficie corporal). Aspecto inicial de la quemadura.
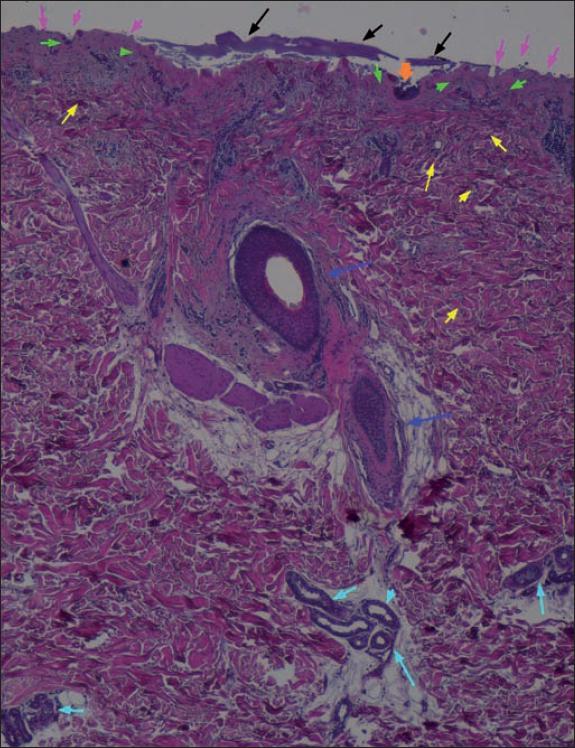
Fig. 47. Anatomía patológica pretratamiento del caso número 11 (Hematoxilina-Eosina, 4x): quemadura dérmica superficial con escasas zonas de afectación dérmica profunda. Costra de fibrina, neutrófilos y restos celulares típica de quemaduras dérmicas superficiales (flechas negras), restos epidérmicos (flechas naranjas). Nótense los núcleos en sombra en la dermis papilar que traducen necrosis de la dermis superficial (flechas verdes). El colágeno de la dermis reticular está en su mayor parte conservado (flechas amarillas). Foliculos pilosos (flechas azul oscuro) y acinos (flechas azul claro) siendo ambos anejos viables y sin datos de afectación por la quemadura.
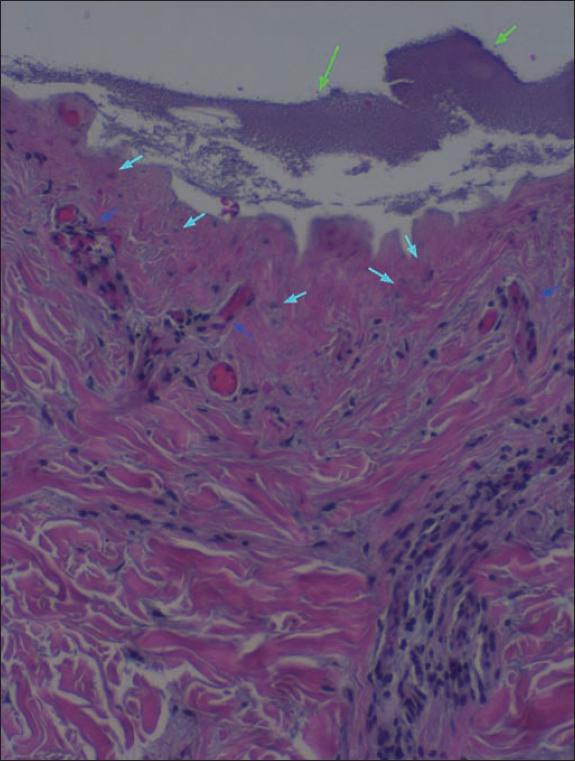
Fig. 48. Anatomía patológica pretratamiento del caso número 11 (Hematoxilina-Eosina, 20x): detalle a mayor aumento de los hallazgos de la figura 47. Costra fibrinoide (flechas verdes), núcleos en sombra de la dermis reticular (flechas azul claro), y vasos congestivos y dilatados de la dermis superficial (flechas azul oscuro). Nótese el infiltrado inflamatorio perivascular.
La duración media del ingreso hospitalario fue de 22.7 días (rango entre 2 y 90 días).
Las complicaciones locales registradas fueron 2:
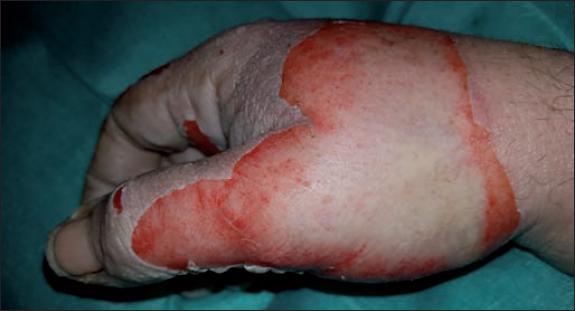
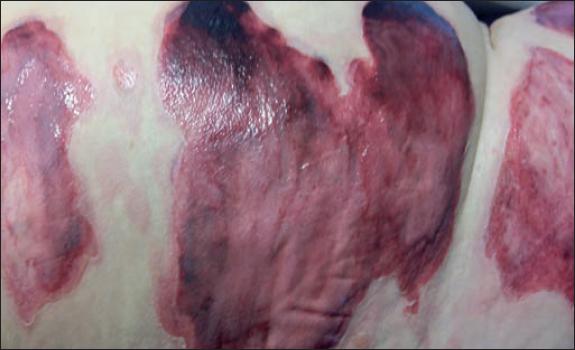
1 caso de infección local de la quemadura por Pseudomonas aeruginosa (Tabla II, caso 5) que precisó desbridamiento tangencial e injerto; y 1 caso de equimosis cutánea tras el desbridamiento en una paciente bajo tratamiento anticoagulante oral con acenocumarol (Tabla II, caso 6) (Fig. 51-54).
Tabla II. Localización y evolución del tratamiento con Nexobrid y complicaciones en los pacientes de nuestro grupo de estudio
| Caso | Localización en la que se aplicóNexobrid® | Superficie corporala la que se le aplicóNexobrid® (%) | Grado en zona Nexobrid® | Necesidad de injerto | Complicaciones | Tiempo de epitelización (días) |
|---|---|---|---|---|---|---|
| 1 | Cara, cuello y ESI | 5 | II-A, II-B, III | Sí (brazo) | No | * |
| 2 | Cara, EESS | 4 | II-A, II-B | Sí (brazo) | No | * |
| 3 | Cara, EESS | 8 | II-A, II-B | No | No | 18 (cara)21 (EESS) |
| 4 | ESI | 10 | II-A, II-B | No | No | 16 |
| 5 | EEII | 15 | II-A, II-B | Sí | Infección de la herida Febrícula | * |
| 6 | EID, Tronco | 14 | II-A, II-B | Sí | Equímosis | * |
| 7 | Cara y manos | 6 | II-A, II-B | No | No | 14 (cara)17 (manos) |
| 8 | Cara | 3 | II-A, II-B | No | No | 20 |
| 9 | Cara, cuello, mano derecha | 4 | II-A, II-B | Sí (dorso mano) | No | 12 (cara)18 (cuello) |
| 10 | Cara, cuello,tórax anterior | 6 | II-A, II-B | No | No | 10 (cara)15 (cuello) |
| 11 | Cara, EID | 10 | II-A, II-B | No | No | 11 (cara)13 (EID) |
| 12 | Cara, EESS y tronco | 18 | II-A, II-B | No | No | 7 (cara)10 (ESI)12 (ESD) |
| 13 | Mano derecha | 2 | II-A, II-B | No | No | 16 |
| 14 | Cara y EESS | 8 | II-A, II-B | No | No | 16 (cara)19 (EESS) |
| 15 | Abdomen | 7 | II-A, II-B | No | No | 19 |
| 16 | ESD | 1 | II-A, II-B | No | No | 14 |
| 17 | ESI | 3 | II-A, II-B, III | No | No | 16 |
ESI = Extremidad superior izquierda. EESS = Extremidades superiores. EEII = Extremidades inferiores. ESD = Extremidad superior derecha. EID = Extremidad inferior derecha.
*Los casos 1, 2, 5 y 6 no presentan tiempo de epitelización porque no se produjo de forma espontánea, siendo estos los casos que precisaron injerto de piel parcial para conseguir la curación.
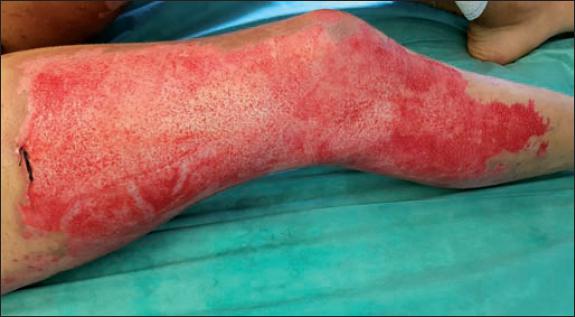
Fig. 49. Caso 11. Aspecto de la quemadura tras el desbridamiento enzimático. La evolución posterior fue favorable, con epitelización completa a los 13 días.
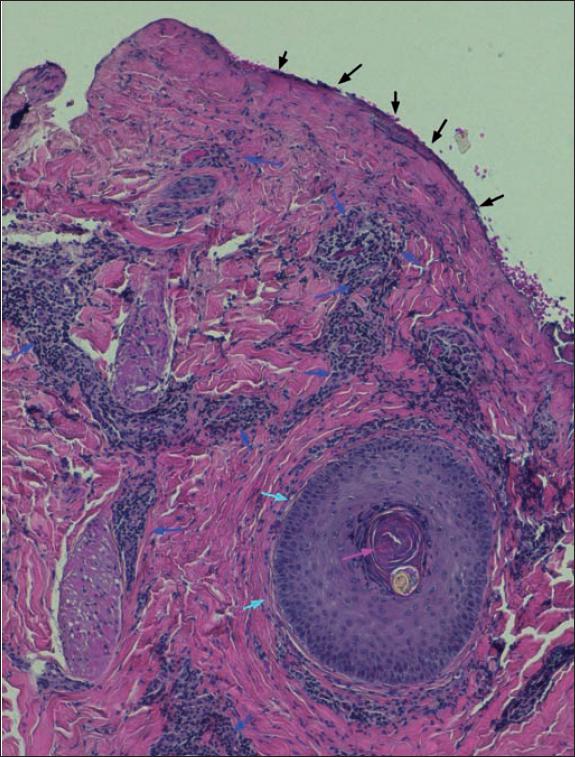
Fig. 50. Anatomía patológica postratamiento del caso número 11 (Hematoxilina-Eosina, 10x): ausencia de dermis papilar tras el desbridamiento con Nexobrid® (flechas negras). El folículo piloso (flecha azul claro) y el propio tallo del pelo (flecha rosa) están preservados. Llamativo infiltrado inflamatorio linfocítico que aparece tras el tratamiento con Nexobrid® (flechas azul oscuro).
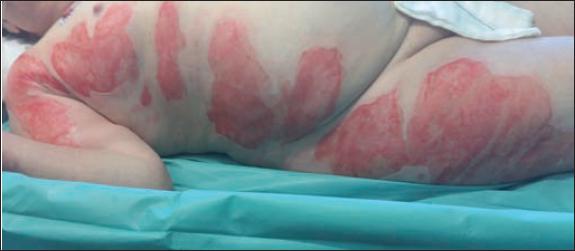
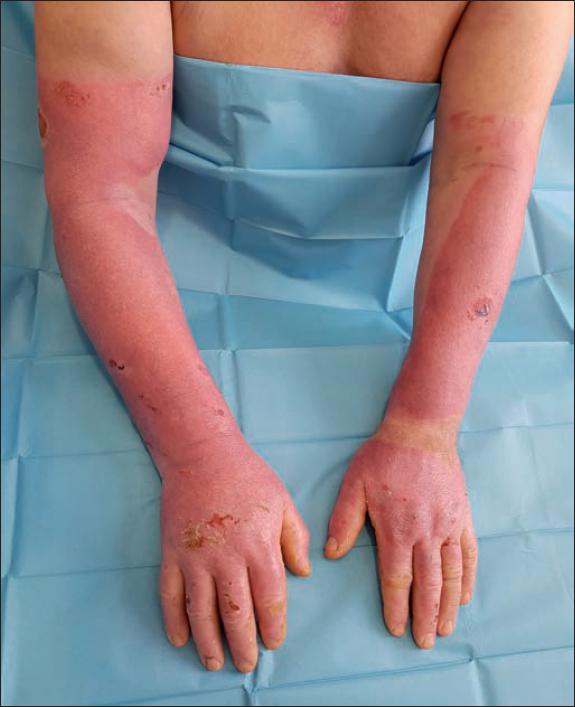
Fig. 51. Caso 6. Mujer de 76 años con escaldadura en tronco y extremidades inferiores, y en tratamiento oral con acenocumarol. Aspecto pretratamiento.
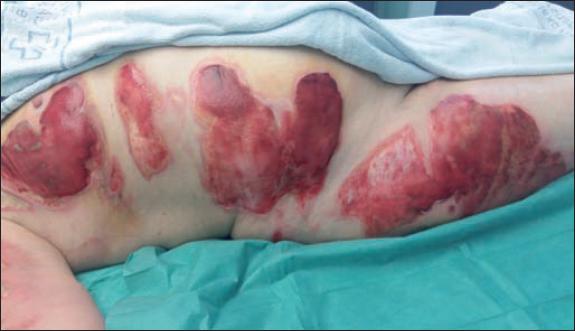
Fig. 53. Caso 6. Aspecto a las 48 horas del desbridamiento enzimático: sufusión hemorrágica local asociada al desbridamiento.
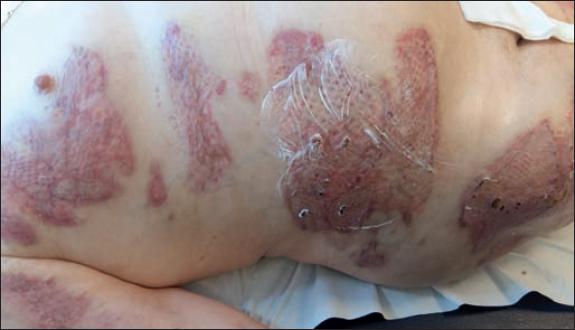
Fig. 54. Caso 6. Aspecto a las 3 semanas del desbridamiento e injerto de la quemadura: crema hidratante aplicada sobre la herida.
No registramos ningún caso de infección sistémica. Uno de los pacientes (Tabla II, caso 5) presentó febrícula autolimitada tras la aplicación del desbridante.
El período de seguimiento medio fue de 7.12 meses (rango entre 2 meses y 14 meses) (Tabla I). Ningún caso precisó cirugía de secuelas.
Discusión
La lesión por quemadura se compone de una zona de necrosis central irreversible, que se rodea de zonas de isquemia e hiperemia potencialmente recuperables, en las que el daño por quemadura puede progresar en las siguientes horas.(10) Existen factores que contribuyen a esta progresión de la lesión por quemadura, como son la hipoxia, la inestabilidad hemodinámica, la infección local o el desbridamiento tardío de la escara. El desbridamiento precoz de la escara permite reducir la lesión por quemadura, tanto en profundidad como en extensión.(11) No obstante, la identificación y preservación de dermis sana es trascendente tanto por sus implicaciones estéticas como por su relación con una buena cicatriz, sin retracciones y limitaciones funcionales asociadas.
Gurfinkel y col. establecen que más del 94% de las biopsias tomadas de la escisión de la escara mediante desbridamiento tangencial presentan tejido viable que se podía haber preservado si el desbridamiento hubiese sido más selectivo,(1) introduciendo la necesidad de un tratamiento menos agresivo para el tejido sano adyacente a la quemadura.
El tratamiento enzimático precoz con bromelaína de piña permite ese desbridamiento precoz de las escaras y, a diferencia del desbridamiento quirúrgico, el desbridamiento selectivo condiciona la preservación de la dermis sana y por tanto la potencial curación espontánea de la herida.(12) Esta epitelización espontánea de la herida es un objetivo especialmente importante en la cara y en las manos por las secuelas funcionales y estéticas que pueden condicionar tanto la epitelización retardada como la realización de injertos.(13-15) Las manos son la zona corporal más frecuentemente afectada en las quemaduras y junto con las quemaduras faciales suponen más del 70% de las mismas.(16) Además de por su frecuencia, su trascendencia se asocia a la importancia social de ambas y a la funcionalidad en el caso de la mano, lo que las convierten en áreas prioritarias en el tratamiento del paciente quemado. Las quemaduras faciales suelen ser superficiales y curar espontáneamente, aunque su epitelización a partir de los 14-21 días se asocia a un significativo descenso de la calidad estética del resultado.(17) Sin embargo, existen artículos que proponen el desbridamiento quirúrgico tangencial de las quemaduras faciales por asociarse a un mejor resultado cosmético.(18) En cuanto al tratamiento de las quemaduras en las manos, aún no existe evidencia que apoye el desbridamiento quirúrgico frente al tratamiento conservador, comprobando resultados similares.(18)
En el tratamiento con Nexobrid® se recomienda el desbridamiento de un máximo del 15% de SCQ en cada aplicación de producto, y se han presentado resultados satisfactorios en el tratamiento de quemaduras en tronco,(6) extremidades(12) y cara.(14) La aplicación de Nexobrid® en las manos reduce el área de quemadura que precisa ser injertada.(19) En nuestra serie de casos, el 64.7% de los pacientes presentó quemaduras faciales y el 58.8% quemaduras en las manos. Tras el tratamiento enzimático con Nexobrid® y la cura húmeda con Prontosan® Wound Gel, ninguno de nuestros pacientes con quemaduras faciales precisó injerto y solo 1 paciente con quemadura en la mano requirió injerto en la zona dorsorradial de la misma.
Nuestro estudio no permite comparar la evolución de la quemadura con tratamiento enzimático frente a la evolución con el tratamiento quirúrgico habitual; sin embargo, creemos que la evolución que presentaron las quemaduras faciales y en las manos de los pacientes de nuestro grupo de estudio con zonas de quemadura profunda, fue favorable con Nexobrid®, lo que implica una epitelización espontánea que parece superior a la observada en las quemaduras no tratadas con desbridamiento enzimático, y un buen pronóstico funcional y estético, lo que a nuestro parecer justifica su uso especialmente en las quemaduras de estas localizaciones. Sin embargo, insistimos en que esta apreciación se basa en la experiencia clínica de los cirujanos plásticos de nuestra Unidad, pero no se puede derivar del presente estudio. Tampoco sabemos si esto es debido a que la escisión precoz de la escara por Nexobrid® limita la profundización de la quemadura y ayuda al diagnóstico de su profundidad, implicando mayor precocidad en la realización de injertos que en el tratamiento conservador que normalmente haríamos en estas quemaduras de profundidad indeterminada, realizando el desbridamiento e injerto en caso de que no exista epitelización espontánea a las 2 semanas.
Uno de los aspectos más interesantes y novedosos de nuestro estudio son los hallazgos de los estudios histopatológicos. Una de las ventajas que parece tener Nexobrid® es la facilidad para el diagnóstico visual de la profundidad de la quemadura, que enlaza con la posibilidad de cubrir con injertos aquellas quemaduras que ya vemos que son de tercer grado, permitiendo un tratamiento conservador en aquellas zonas donde existe dermis viable. Nuestras 3 biopsias muestran una correlación del 100% con el diagnóstico clínico de profundidad de la quemadura tras el desbridamiento enzimático. Este diagnóstico no lo pudimos realizar antes de la aplicación del producto, ya que eran zonas de profundidad indeterminada, difíciles de valorar clínicamente antes del desbridamiento enzimático. Presentamos esta conclusión como uno de los puntos fuertes del tratamiento enzimático, ya que además de las implicaciones de la eliminación precoz de la escara, la facilidad de diagnóstico visual de la profundidad de la quemadura podría implicar un abordaje más fácil de las lesiones a la hora de decidir si injertar o si esperar a la epitelización espontánea.
Si bien planteamos la realización de las biopsias para comprobar la correlación clínico-histológica del diagnóstico de profundidad de la quemadura, evidenciamos una disparidad de criterio en la eficacia del desbridamiento según se considere el aspecto clínico o el histológico. Así, aunque nos pareció clínicamente que el desbridamiento fue completo en todos los casos, constatamos mediante la histología que no era así. Dos de las 3 muestras presentaron desbridamiento histológico incompleto. Sin embargo, 1 de ellas fue una quemadura de tercer grado que precisó injerto y en la que la reaplicación del producto no hubiese supuesto ninguna ventaja; en la otra, la quemadura epitelizó espontáneamente sin necesidad de mayor desbridamiento, por lo que nuevamente la reaplicación no parece que hubiese supuesto ventajas añadidas. De estos resultados podemos deducir que la valoración clínica de la eficacia del desbridamiento, aunque no coincide con la valoración histológica y tiende a sobreestimar la capacidad desbridante de Nexobrid®, sí parece suficiente para decidir la reaplicación del producto, sin precisar biopsias que determinen la eficacia del desbridamiento.
La existencia de estudios histológicos en los artículos publicados hasta el momento sobre Nexobrid® es escasa. Singer y col. presentan una evaluación histológica comparativa de las quemaduras tratadas con desbridamiento con bromelaína respecto al tratamiento conservador en un modelo porcino, evidenciando desbridamiento selectivo de la escara con la bromelaína y ausencia de la progresión de la quemadura.(13,20) Sin embargo, en ningún caso mencionan la presencia de desbridamiento parcial de la escara, a diferencia de lo que nosotros evidenciamos en este estudio. Hasta donde sabemos, no existen artículos publicados con estudios histológicos en humanos que investiguen la eficacia desbridante de Nexobrid®.
Otro hallazgo significativo de nuestro estudio es el incremento del infiltrado inflamatorio tras el tratamiento (Fig. 36, 40 y 48). Sin embargo, no podemos afirmar que sea consecuencia del tratamiento enzimático ya que no realizamos comparación con zonas de quemadura no sometidas a tratamiento con Nexobrid®. Además, en la literatura existe referencia al infiltrado neutrofílico típico que existe en la zona intermedia de la quemadura (región histológica comprendida entre la zona sana y la zona necrótica de la quemadura), pero el evidenciado en nuestro estudio es un infiltrado linfocítico perivascular que, hasta donde nosotros sabemos, no aparece mencionado en ningún estudio publicado sobre el desbridante Nexobrid®.(21) Aunque desconocemos si este infiltrado es originado o potenciado por el tratamiento con Nexobrid® o bien debido exclusivamente a la progresión de la quemadura, sería necesario estudiar si el posible incremento del infiltrado inflamatorio guarda correlación con la velocidad de curación o con el pronóstico a largo plazo, o bien es únicamente el resultado de la evolución fisiopatológica de la quemadura y no existen diferencias con el infiltrado evidenciado en las quemaduras no tratadas con Nexobrid®.
Aunque el uso y eficacia del Nexobrid como desbridante ha sido ampliamente estudiada, creemos que la pauta de curas tras el desbridamiento con Prontosan® Wound Gel y Varihesive® tiene ventajas tales como la reducción de la frecuencia de las curas, aportando mayor confort al paciente, y la reducción de la necesidad de analgesia; si bien al no tratarse de un estudio comparativo con el tratamiento quirúrgico a base de desbridamiento e injerto, estas apreciaciones se basan nuevamente en la experiencia clínica de los cirujanos plásticos de nuestra Unidad de Quemados. Con el diseño de este estudio, tampoco podemos saber si a los resultados de epitelización espontánea observados contribuyen, y en qué medida, el tratamiento enzimático y la pauta de curas postdesbridamiento.
Sin embargo, sí creemos que los datos que se derivan del estudio histológico de las quemaduras tras el desbridamiento y la adición del Prontosan® Wound Gel y Varihesive® contribuyen a aportar algo más de luz en este nuevo campo que es el desbridamiento enzimático, y que aunque prometedor, aún está rodeado de limitaciones en sus aplicaciones e indicaciones, desconociendo por el momento las variables que pueden contribuir al resultado clínico de los pacientes.
Aún con las limitaciones mencionadas, considerando nuestros resultados en esta pequeña serie de pacientes, creemos que es necesario continuar aplicando el tratamiento precoz con Nexobrid® y posterior cura húmeda con Prontosan® Wound Gel y Varihesive® en nuestra Unidad de Quemados, ya que facilita el diagnóstico visual de la quemadura e implica menor realización de curas tras el desbridamiento en los pacientes quemados, reduciendo la necesidad de analgesia de los pacientes y aumentando su confort, a la vez que facilita la evaluación clínica de la profundidad de la quemadura y por tanto la decisión de injerto precoz, ya que cada patrón observable clínicamente se correlaciona fácilmente con la profundidad de la lesión. No consideramos que la evaluación histopatológica de la eficacia del desbridamiento de la quemadura aporte ningún beneficio añadido a la valoración clínica de la eficacia del desbridamiento, que es la que, en nuestra experiencia, condicionaría una posible reaplicación del producto.
Conclusiones
Aunque con la limitación obvia del tamaño muestral de nuestro estudio y de la necesidad de mayores estudios prospectivos comparativos, los resultados de nuestra serie de pacientes justifican, desde nuestro punto de vista, el mantenimiento del desbridamiento enzimático con Nexobrid® y posterior cura húmeda con Prontosan® Wound Gel y Varihesive® en la práctica clínica de nuestra Unidad de Quemados, que aportan al cirujano plástico una mayor seguridad en la decisión precoz de tratamiento conservador frente a la cobertura mediante injerto, disminuyendo la frecuencia de las curas tras la aplicación del desbridante y por tanto el dolor del paciente.
Los estudios histopatológicos de nuestra serie revelaron una buena correlación entre la valoración clínica de la profundidad de la quemadura con los resultados histológicos, así como la presencia de desbridamiento histológico parcial que se había diagnosticado clínicamente como completo, sin implicaciones clínicas relevantes que justifiquen el uso de biopsia para la evaluación de la calidad del desbridamiento.