Introducción
La reconstrucción de los defectos mandibulares es uno de los retos más difíciles que un cirujano maxilofacial puede afrontar. El objetivo final de la reconstrucción debe ser restaurar completamente la función y la apariencia estética de la cara. La continuidad de la mandíbula debe restablecerse con un hueso viable de similares características al existente, resistente a las infecciones y al estrés de la masticación y capaz de soportar una prótesis implantosoportada.
Muchas técnicas y materiales se han empleado en la reconstrucción mandibular, desde alambres de Kirschner hasta los más sofisticados colgajos óseos. Los colgajos microquirúrgicos como el de peroné, la cresta iliaca o la escapular, además de hueso, pueden aportar tejidos blandos, pero requieren un equipo entrenado y costoso, precisan utilizar más de un campo quirúrgico, consumen un tiempo quirúrgico considerable, exigen unas determinadas condiciones médicas en los pacientes y no están exentos de morbilidad en la zona donante. El colgajo microquirúrgico peroneo está considerado como el patrón de oro en la reconstrucción mandibular1. Otros colgajos pediculados osteomiocutáneos u osteomusculares como el del músculo trapecio, pectoral mayor con costilla y esternocleidomastoideo con clavícula producen en mayor o menor medida un defecto funcional y estético en la zona donante2. Los injertos óseos sufren en gran parte un proceso de reabsorción y son poco resistentes a las infecciones3. Los materiales aloplásticos son costosos, presentan riesgo de exposición y son poco resistentes a las infecciones3. La distracción osteogénica mandibular (DOM) mediante transporte óseo consigue regenerar, a partir de los tejidos residuales, nuevo tejido óseo y partes blandas. La DOM elimina la necesidad de una zona donante, pero presenta el inconveniente de prolongar la duración del tratamiento y su seguimiento, necesitar dispositivos voluminosos y costosos y la colaboración del paciente4 y requerir más de una intervención en los defectos mandibulares anteriores5. La tasa de éxito de la DOM en mandíbulas irradiadas es controvertida6,7.
La superioridad en los resultados demostrada en reconstrucciones realizadas con hueso membranoso frente a endocondral8 y con aporte vascular frente a los injertos óseos3 llevó a la búsqueda y el desarrollo de colgajos en la región craneal, pudiendo estar indicados actualmente como alternativa a la DOM4-7 y a las técnicas microquirúrgicas cuando estas no sean aplicables o no estén disponibles9. El uso de colgajos vascularizados de hueso craneal en la reconstrucción craneofacial ha sido bien documentada en la literatura10-14.
En la región temporoparietal se han descrito 3 tipos de colgajos vascularizados de la calota:
Colgajo de fascia temporoparietal: el más superficial. Vascularizado por la arteria temporal superficial. Presenta perforantes hacia el pericráneo y la calota en la región temporoparietal que permiten la obtención de hueso vascularizado bicortical15.
Colgajo de la fascia temporal profunda, que incluiría sus 2 componentes: el superficial y el profundo3. Vascularizado por la arteria temporal media, rama de la temporal superficial. Presenta un arco de rotación menor que el anterior.
Colgajo osteomuscular temporal (descrito por Watson-Jones en 1933): el más voluminoso y de menor arco de rotación de los 3. Está vascularizado por las arterias temporales profundas anterior y posterior, ramas de la maxilar interna.
En este artículo describimos las ventajas y desventajas del colgajo pediculado osteofascial parietal bicortical en la reconstrucción de defectos óseos segmentarios mandibulares, mostrando nuestra experiencia en 9 casos.
Material y métodos
Nuestra serie (tabla 1) incluye 9 pacientes varones a los que se les realizó, entre 2011 y 2014, una mandibulectomía segmentaria (fig. 1) por distintos motivos: carcinoma epidermoide oral primario (2 casos), recidiva de carcinoma epidermoide oral (un caso), presentar un defecto segmentario mandibular como secuela de cáncer oral (3 casos), osteorradionecrosis mandibular como secuela de cáncer de cabeza y cuello (2 casos) y un caso de osteomielitis mandibulares cronica. Todos los pacientes aceptaron que la reconstrucción ósea segmentaria mandibular fuera realizada mediante un colgajo pediculado osteofascial parietal bicortical ipsilateral al defecto mandibular, debido a la baja morbilidad esperada con el uso de esta técnica en comparación con la que cabría esperar tras el empleo de otros procedimientos reconstructivos como los microquirúrgicos16 o la DOM4-7, a causa de la situación clínica de los pacientes.
Tabla 1 Serie de 9 pacientes a los que se les realizó una reconstrucción de un defecto óseo mandibular segmentario con un colgajo pediculado osteofascial parietal bicortical
| Caso | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 |
|---|---|---|---|---|---|---|---|---|---|
| Edad, años | 74 | 76 | 60 | 59 | 60 | 59 | 53 | 70 | 62 |
| Indicación | Recidiva CEP. Amígdala | CEP primario SB | OMC mandibular | Secuela CEP SB | Secuela CEP SB (fístula+recidiva) | Secuela CEP. Trígono | Secuela CEP. ORN | Secuela CEP tiroides. ORN | CEP primario SB |
| Localización defecto mandibular | Sínfisis y cuerpo I | Sínfisis central | Parasínfisis, cuerpo y ángulo D | Sínfisis central | Parasínfisis y cuerpo I | Cuerpo, ángulo y rama D | Cuerpo, ángulo y rama D | Cuerpo D | Parasínfisis y cuerpo I |
| Cirugías locales previas (número de cirugía) | (1) Exéresis+MM+VCR I (2) PRM (fractura) | No | No | (1) Pelvectomía+VCSOH B (2) MS+VCRI+CPPM (3) Distractor+OXH | (1) Exéresis+mandibulotomía+VCF I (2) Exéresis+MM+ODM+CNG | (1) Exéresis+VCR+recto abdominal (2) CPPM | (1) Pelvectomía+OXH | (1) Hemitiroidectomía+VCF | No |
| Tto oncológico previo | RT+QT | RT | RT+QT | RT+QT | RT | RT | |||
| Enfermedades sistémicas | DL. Sustitución válvula aortica | ACV. Alto riesgo anestésico | DM. HTA. Amputación MI D. Bypass MI I | DL | DL. AIT con arteriografía MI | HTA. Etilismo crónico | DM. Arteriografía MI patológica | FA. HTA. ACV. VPS: amputación MI | |
| Rama vascular | Parietal | Parietal | Frontal | Parietal | Parietal | Parietal | Parietal | Parietal | Parietal |
| Tamaño óseo del colgajo | 8×3cm | 8×3cm | 11×3,5cm | 5×2cm | 5×2,5cm | 7×4cm | 8×3cm | 3,5×3cm | 7,5×3,5cm |
| Osteosíntesis | Miniplacas 2.0 | Miniplacas 2.0 | PRM | PRM | PRM | PRM | PRM | PRM | PRM |
| Complicaciones ZD/Tto | Dehiscencia leve/curas locales | Dehiscencia leve/curas locales | Dehiscencia moderada/colgajo rotación | Dehiscencia moderada/colgajo rotación | Dehiscencia moderada/colgajo rotación | Dehiscencia moderada/colgajo rotación | |||
| Complicaciones ZR/Tto | Dehiscencia leve/curas locales | Dehiscencia leve/curas locales | Dehiscencia severa/retirada colgajo. CNG | Orostoma/fresado colgajo. CPPM+CPCP | Dehiscencia leve/curas locales | Dehiscencia moderada/CPPM+colgajo lengua | |||
| Estado actual. Seguimiento del colgajo en meses | Exitus. Recidiva 11M | Exitus postoperatorio (neumonía), 1M | Vivo, 1M | Vivo, 45M | Exitus. Cáncer de recto, 12M | Vivo. Déficit vestíbulo oral. Implantes, 52M | Vivo. Asimetría mandibular, 33M | Exitus. Metástasis hepáticas y pulmonares, 10M | Vivo, 3M |
ACV: accidente cerebrovascular; AIT: accidente isquémico transitorio; B: bilateral; CEP: carcinoma epidermoide; CNG: colgajo nasogeniano; CPCP: colgajo pediculado cervicopectoral; CPPM: colgajo pediculado pectoral mayor; D: derecho; DL: dislipidemia; DM: diabetes melitus; FA: fibrilación auricular; HTA: hipertensión arterial; I: izquierdo; M: meses; MI: miembro inferior; MM: mandibulectomía marginal; MS: mandibulectomía segmentaria; ODM: osteotomía deslizante mandibular; OMC: osteomielitis crónica; ORN: osteorradionecrosis; OXH: oxigenoterapia hiperbárica; PRM: placa de reconstrucción mandibular; QT: quimioterapia; RT: radioterapia; SB: suelo de boca; Tto: tratamiento; VCF: vaciamiento cervical funcional; VCR: vaciamiento cervical radical; VCSOH: vaciamiento cervical supraomohioideo; VPS: vasculopatía periférica severa; ZD: zona donante; ZR: zona receptora.

Figura 1 Caso 8. Defecto mandibular óseo segmentario en hemimandíbula derecha debido a radionecrosis.
Todos los pacientes eran varones, con edades comprendidas entre los 53 y los 76 años (media 63,9 años), intervenidos entre 2011 y 2014, con un seguimiento de entre uno y 52 meses (media de 17 meses y mediana de 11 meses). El tamaño del defecto óseo estaba comprendido entre los 3,5 y los 11 cm de largo (media 7 cm), y entre los 2 y los 4 cm de alto (media 3cm). El tamaño del componente óseo del colgajo presentó las mismas dimensiones que el defecto, afectando este a regiones centrales de la mandíbula (sínfisis o parasínfisis) en 6 casos (67%) y a regiones laterales (cuerpo y/o ángulo o rama) en 7 (78%). Seis (67%) pacientes habían recibido radioterapia previa a la cirugía, de los cuales 3 (33%) recibieron además quimioterapia. Dos tercios de los pacientes habían recibido tratamientos locales previos: un paciente había sido intervenido previamente en 3 ocasiones sobre la zona receptora del colgajo parietal, 2 en 2 ocasiones, y 2 en una ocasión. Tres pacientes (33%) no habían recibido tratamiento local previamente (tabla 1).
En todos los casos, previo a la cirugía, para comprobar la permeabilidad del pedículo vascular que se iba a emplear en el diseño del colgajo, un mismo cirujano vascular con amplia experiencia, realizó el mapeo de la rama parietal de la arteria temporal superficial ipsilateral al defecto mandibular utilizando un eco-doppler con sonda configurada entre 10 y 15MHz (ecógrafo Philips 11HD. Sonda preoperatoria L15-7io. Royal Philips. Ámsterdam, Países Bajos). En un caso se tuvo que utilizar la rama frontal, mientras que en los 8 restantes (89%) la rama parietal fue adecuada.
Técnica quirúrgica
Mediante un abordaje hemicoronal ipsilateral al defecto mandibular se realizó una disección subfolicular cuidadosa, exponiendo la galea o fascia temporal superficial (diferente denominación según la región anatómica17) y se buscó el origen de la arteria temporal superficial a nivel del arco cigomático (fig. 2). A una distancia lateral de unos 2 cm de la sutura sagital con el fin de evitar el seno sagital, y 2 cm posterior a la sutura coronal (donde se encuentra el hueso de mayor espesor3), se marcó el componente óseo que mejor se adecuaba en su forma a las necesidades reconstructivas. Alrededor de la región ósea de interés, salvo en la región caudal para preservar la vascularización, se realizó una incisión y despegamiento subperióstico. Se continuó aislando el pedículo, levantando la galea o fascia temporal superficial, que contiene la arteria del mismo nombre. A continuación se realizó el tallado óseo bicortical mediante craneotomía, utilizando de 2 a 4 trépanos en función de las necesidades, para la correcta obtención del mismo.

Figura 2 Caso 8. Abordaje hemicoronal derecho. Disección subfolicular exponiendo galea-fascia temporal superficial y arteria temporal superficial.
Especial precaución hay que prestar en la región del pedículo (región caudal del componente óseo), sobre todo a la hora de realizar la osteotomía en esa región, para no dañar el aporte vascular. Para evitar cizallamientos de las arterias perforantes durante la manipulación y el tallado del colgajo se dieron varios puntos transfixiantes entre el periostio y la galea, alrededor de la pastilla ósea. En todos los casos la zona donante ósea se cubrió con una malla de titanio. La disección prosiguió caudalmente en un plano que contuviera la galea o fascia temporal superficial según la región anatómica interesada17. Con el fin de aumentar el arco de rotación, la disección del pedículo continuó hasta la glándula parótida, obteniendo así un colgajo axial osteofascial bicortical (fig. 3) que se fijó al remanente mandibular con placas o barras de reconstrucción y tornillos (fig. 4).

Figura 3 Caso 8. Colgajo pediculado osteofascial parietal bicortical rotado hacia la región del defecto mandibular.
Resultados
En todos los pacientes se realizó un colgajo osteofascial parietal bicortical ipsilateral al defecto mandibular, cuyo componente óseo presentaba un tamaño medio de 7 × 3 cm (tabla 1). El colgajo fue viable en todos los casos (en 2 de ellos se realizó una gammagrafía en el séptimo día postoperatorio, confirmando su viabilidad) (fig. 5). La dehiscencia de la incisión en la zona donante del cuero cabelludo, fue la complicación más común, apareciendo en 6 (67%) de los 9 casos. En 3 ocasiones se resolvió el problema con curas locales de forma ambulatoria, pero 4 casos (44%) requirieron la reconstrucción del defecto mediante colgajos de rotación del cuero cabelludo. Además, casi todos los casos presentaron alopecia temporal en la zona disecada, que se resolvió a los 3 meses.
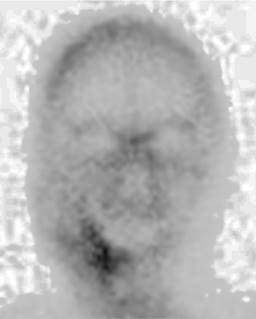
Figura 5 Caso 8. Gammagrafía realizada una semana tras la intervención, donde se aprecia un aumento de la captación a nivel del colgajo (cuerpo mandibular derecho), demostrando la viabilidad del mismo.
La región receptora mostró grados variables de curación. El hueso transferido fue viable en todos los casos (fig. 6), pero los tejidos blandos intraorales presentaron grados variables de dehiscencia, que en un caso requirió la retirada del colgajo para poder cerrar el defecto (caso 9) y en otro, diagnosticado inicialmente como osteomielitis, se produjo al mes una infección y dehiscencia en la zona receptora que tras biopsia con el diagnóstico de carcinoma epidermoide requirió la retirada del mismo (caso 3). En 3 casos (33%) hubo una exposición ósea del colgajo, resuelta de forma conservadora, salvo en uno de ellos, en el cual se optó por la retirada del mismo y la reconstrucción con un colgajo pediculado de músculo pectoral mayor (caso 6) para aportar gran cantidad de tejido bien vascularizado al lecho previamente radiado. En un paciente (caso 6), 8 meses después de realizar el colgajo se colocaron implantes dentales en el componente óseo. En dicho caso, se optó 10 meses más tarde (fig. 7) por la colocación de un expansor tisular y la resección de la parte medial de la barra de reconstrucción para intentar corregir la falta de tejido en el vestíbulo oral de la zona receptora, manteniéndose todavía el colgajo viable y funcional, con moderada reabsorción del componente óseo, 47 meses después de su realización.

Figura 6 Caso 1. Ortopantomografía realizada 3 meses tras la reconstrucción con un colgajo pediculado osteofascial parietal bicortical, donde se demuestra la buena osteointegración y viabilidad del mismo.

Figura 7 Caso 6. Ortopantomografía tomada 10 meses después de la colocación de implantes dentales sobre el componente óseo de una reconstrucción de un defecto óseo hemimandibular derecho, realizada 18 meses antes con un colgajo pediculado osteofascial parietal bicortical (cuerpo y ángulo derecho) e injerto de hueso parietal próximo a la zona donante para la reconstrucción de la rama mandibular ascendente derecha.
Discusión
En la reconstrucción mandibular es primordial utilizar un hueso de buena calidad, fuerte y resistente, que además proporcione una forma adecuada a la mandíbula.
Los colgajos óseos presentan la ventaja de ser más resistentes a las infecciones y sufrir menor reabsorción que los injertos, sobre todo en lechos poco vascularizados (tejidos irradiados, heridas por arma de fuego, etc.), de modo que la reparación se realiza de manera similar a la que se produciría de manera fisiológica durante una fractura11,18. Diversos factores predictores se han asociado a la probabilidad de sufrir complicaciones tras la realización de colgajos óseos microvascularizados, como son la diabetes y la cirugía de rescate de otro colgajo microvascularizado, mientras que este último factor y la interposición de un injerto venoso se han asociado con la pérdida del mismo16. En nuestra serie estos factores, junto con las dificultades añadidas que supondría en cada caso la radioterapia previa, la depleción de vasos, la vasculopatía periférica, el alto riesgo anestésico y la morbilidad asociada a las técnicas reconstructivas microquirúrgicas, nos llevó a plantearnos el uso de otros procedimientos reconstructivos menos agresivos, como el expuesto en este trabajo.
La DOM consigue regenerar hueso y partes blandas a partir de los tejidos disponibles. Elimina la necesidad de una zona donante, pero obtiene resultados contradictorios en pacientes previamente radiados, que representan el 67% de nuestra serie. A nuestro parecer, solo existen pequeñas series de casos en humanos publicadas en lengua inglesa; unas, presentan elevadas tasas de éxito6; otras en cambio demuestran elevadas tasas de fracaso7. La mayoría de los estudios disponibles demuestran que la radioterapia produce una disminución en la vascularización del tejido radiado, reduce el número de células osteogénicas, altera numerosas citocinas implicadas en la osteogénesis y retrasa y daña el remodelado óseo. Las variaciones interindividuales, el umbral de dosis de radiación acumulada y el cómo estos cambios se vuelven irreversibles están todavía por dilucidar19. Según Seitz el al.5, la DOM consigue resultados clínicos exitosos en la reconstrucción ósea de pequeños defectos óseos de la región lateral mandibular, mientras que para defectos mandibulares anterolaterales la DOM muestra resultados funcionales y estéticos insatisfactorios, asociándose con diferentes complicaciones y con la necesidad de cirugías correctoras posteriores debido a que las tensiones de los tejidos blandos de la zona deforman el débil callo óseo neoformado e influyen negativamente en el desarrollo de un arco mandibular de aspecto natural. En nuestra serie, de los pacientes que previamente no recibieron radioterapia sobre la zona a reconstruir (33%; n = 3), el 100% presentaban defectos que al menos incluían, entre otras regiones, la región anterior de la mandíbula. A la vista de todos estos datos cabría esperar una alta tasa de complicaciones, sucesivas intervenciones y malos resultados tanto estéticos como funcionales tras el empleo de la DOM en nuestros pacientes (67% radiados previamente en la zona receptora y el resto con defectos que incluían, al menos, la región anterior mandibular), como sucedió en el caso número 4, en el que se intentó usar previamente la DOM, produciéndose una exposición del distractor, con la consecuente infección local e insuficiente regeneración ósea que llevó a la retirada del mismo.
Por todo lo anteriormente expuesto, el colgajo osteofascial parietal bicortical puede ser empleado cuando las técnicas microquirúrgicas no estén disponibles o indicadas9 y como alternativa a la DOM4-7. Presenta la ventaja de proporcionar un hueso moldeable bien vascularizado bicortical membranoso de buena calidad, forma y grosor, resistente a las infecciones y con capacidad de recibir implantes osteointegrados, además de no requerir más de un campo quirúrgico.
Las complicaciones descritas en la zona donante son alopecia transitoria, necrosis cutánea y parálisis de la rama frontal del facial. La principal desventaja de este colgajo es que aporta una escasa cantidad de tejidos blandos y presenta un espesor medio del hueso parietal con un intervalo de variabilidad3 de hasta 8 mm, pudiendo ser recomendable realizar una TAC preoperatoria para elegir, dentro de la zona donante, la región con el mayor espesor. Por otra parte, requiere un abordaje neuroquirúrgico para practicar una craneotomía, aunque no hemos observado ninguna complicación neuroquirúrgica en nuestra serie. Sí hemos hallado un porcentaje importante de complicaciones en la piel de la zona donante en forma de necrosis parcial en el área de disección del pedículo en la región temporoparietal. Las complicaciones a nivel intraoral son debidas principalmente al pobre estado de vascularización de la zona receptora. Un 67% de los pacientes de la serie fueron tratados previamente con uno o más procedimientos quirúrgicos, algunos con fracaso de colgajos previos, y gran parte de ellos (67%) habían sido tratados anteriormente con radioterapia con o sin quimioterapia (tabla 1).
Debido a este sesgo de selección de los casos (los más severos, rescate de procedimientos previos), los resultados son pobres cuando se evalúa el número de complicaciones y el resultado global del colgajo. La introducción de modificaciones en el tallado del colgajo (menor extensión de la zona de disección del trayecto de la arteria temporal) y la asociación simultánea de este colgajo con otro que aporte partes blandas puede posibilitar la reconstrucción satisfactoria de estos casos, aunque la indicación principal de este colgajo sigue siendo la reconstrucción ósea exclusiva, y en casos donde el uso de técnicas microquirúrgicas9 y la DOM4-7 lleven emparejadas una elevada tasa de complicaciones y/o pobres resultados estéticos o funcionales.
Conclusión
El colgajo pediculado osteofascial parietal bicortical proporciona un hueso de gran calidad para la reconstrucción de la continuidad mandibular. Está especialmente indicado en lechos mal vascularizados o propensos a la infección, en donde no se requieran gran cantidad de tejidos blandos y en casos donde las técnicas microquirúrgicas y la DOM obtengan una elevada tasa de complicaciones y/o pobres resultados estéticos o funcionales. La asociación simultánea de este colgajo con otro de partes blandas puede posibilitar una reconstrucción satisfactoria de ambos componentes, pudiendo evitar parte de las complicaciones observadas en nuestra serie en la zona receptora.















