La vía inhalatoria se considera de elección para el tratamiento del asma con independencia de la edad y la situación clínica del paciente. Entre las ventajas que proporciona con respecto al empleo de la vía oral o parenteral se encuentran la mayor rapidez de acción en el árbol respiratorio al actuar directamente sobre el órgano diana, y la necesidad de dosis más pequeñas de fármacos, y por lo tanto, un menor riesgo de efectos adversos sistémicos. En la actualidad, para el tratamiento del asma, tanto la vía oral, como la subcutánea y la intravenosa han quedado circunscritas a indicaciones muy específicas1.
El principal inconveniente de la vía inhalada para la administración de fármacos estriba en la dificultad que la mayoría de los pacientes, incluidos los niños y adolescentes, tienen para utilizarlos correctamente, además los diferentes fármacos inhalados empleados para el tratamiento del asma se encuentran disponibles en un gran número de dispositivos cuya técnica de administración es distinta, siendo preciso, para garantizar la efectividad de esta vía, que el mecanismo de administración sea el adecuado para cada inhalador, ya que cuando se realiza la técnica de forma correcta el resultado es similar2. Por esta razón, los profesionales sanitarios que atienden a los niños y adolescentes con asma deberán conocer los distintos dispositivos existentes y su correspondiente forma de empleo, y ser capaces de educar a la familia y al paciente para la adquisición de las habilidades relacionadas con su manejo, como uno de los puntos clave recomendado en la educación del asma1. La disminución del número de crisis y de hospitalizaciones y un mayor grado de satisfacción del niño y su entorno se asocian con el diseño de un plan de educación que contenga la enseñanza de la técnica de inhalación y que se entregue por escrito3.
La prescripción de inhaladores solo debe realizarse después de que el niño y su familia hayan recibido entrenamiento en el uso del dispositivo y demuestren que realizan la técnica correctamente, siendo fundamental revisarla siempre que acudan a la consulta1 para lo que es aconsejable que el pediatra disponga de un mínimo de aparatos con los que enseñar la técnica y monitorizarla periódicamente para corregir posibles errores4.
No existe el dispositivo y/o cámara ideal, pero una técnica de inhalación o un inhalador equivocados son causas frecuentes de mal control del asma. Conocer los factores a tener en cuenta a la hora de elegir el inhalador más adecuado para el niño o adolescente con asma en el momento de la prescripción, y algunas estrategias prácticas que ayuden a tomar la decisión sobre la técnica más idónea, contribuirán a mejorar la eficacia de la terapia inhalada en el asma y favorecerán la adhesión al tratamiento.
FACTORES QUE INFLUYEN EN EL DEPÓSITO DEL FÁRMACO A NIVEL BRONQUIAL
La efectividad de los medicamentos que se utilizan por vía inhalatoria estará en función de la dosis útil, definida como la relación entre la depositada en el lugar de los pulmones donde va a actuar y el efecto sistémico de la misma, que depende de la cantidad de fármaco presente en la vía aérea superior y en la orofaringe, desde donde pasará a la vía digestiva y de ahí a sangre. El dispositivo y el sistema de inhalación ideales serán aquellos que consigan un gran depósito pulmonar con escaso acúmulo en la orofaringe y por tanto poco efecto sistémico.
El depósito pulmonar de un fármaco está directamente relacionado con5,6:
Tamaño de las partículas: los inhaladores y nebulizadores se caracterizan por generar aerosoles de partículas de distintos tamaños que se clasifican en función del diámetro de la mediana de la masa aerodinámica (DMMA), que es el diámetro en el que la mitad de la masa de las partículas de un aerosol tiene un tamaño mayor, y la otra mitad, menor. El tamaño óptimo para que las partículas se depositen en los alveolos y pequeñas vías respiratorias es el de 1-5 micras de DMMA y por ello se define la masa respirable de un aerosol como la cantidad de partículas con un diámetro inferior a 5 micras. Las partículas de menor tamaño (0,5-2 micras) llegan a los bronquiolos terminales y la región alveolar, las de 2-5 micras se depositan en las pequeñas vías aéreas. El efecto se potencia cuando los flujos inspiratorios son bajos (menores de 30 l/min) y si se realiza un tiempo de apnea postinhalación adecuado. Las partículas grandes, mayores de 8 micras se depositan en la orofaringe y el 90% de ellas se absorbe por vía sistémica, las de 5-8 micras se impactan por inercia en las grandes vías respiratorias y su depósito es mayor si el flujo es alto. Las partículas menores de 1 micra se expulsan con la espiración y no tienen implicación terapéutica.
Calibre y anatomía de la vía aérea: las diferencias anatómicas, incluso entre preescolares y niños mayores, hacen que varíe el paso de la medicación. En niños pequeños, el depósito pulmonar del fármaco es aproximadamente la décima parte del adulto. En lactantes, la respiración nasal se comporta como un filtro que incrementa el depósito del fármaco en las vías aéreas superiores y lo disminuye en el pulmón.
Velocidad de emisión: cuanto mayor es la velocidad de salida de las partículas, mayor es el impacto y su depósi to en la vía aérea superior.
Volumen de aire inhalado: la penetrabilidad de las partículas es mayor cuanto más profunda y homogénea sea la inspiración. El llanto en el niño pequeño o hablar durante la inhalación disminuyen el rendimiento. Es aconsejable que los lactantes o niños pequeños se familiaricen con la cámara y mascarilla para evitar el rechazo y reciban la medicación estando despiertos. Si no es posible, es preferible administrar el tratamiento durmiendo en vez de llorando. En relación con el uso de chupete, como los lactantes respiran fundamentalmente por la nariz, parece que el depósito pulmonar es similar si se inhala la medicación nebulizada a través de la mascarilla con/sin chupete, pero no existen datos, a este respecto, si se utiliza inhalador presurizado de dosis medida (MDI) con cámara espaciadora y mascarilla7.
Velocidad de la inspiración: el flujo ideal es entre 30 y 60 l/min.
Apnea postinhalación: debe ser de unos 10 segundos y es necesaria para la correcta sedimentación de las partículas en la vía aérea inferior.
Técnica de inhalación: es uno de los factores más importantes que determinan la biodisponibilidad del fármaco en la vía inferior y la eficacia terapéutica de los inhaladores.
Sin embargo, estudios recientes han mostrado que el nivel de conocimiento de los profesionales sanitarios sobre los aspectos teóricos y prácticos de la terapia inhalada es insuficiente8. Además, cada dispositivo tiene su particular forma de uso, lo que obliga al pediatra que los prescribe a conocer y saber explicar las técnicas de administración adecuadas a los inhaladores más utilizados en niños y adolescentes con asma5,6.
SISTEMAS DE INHALACIÓN
Los diferentes sistemas de inhalación empleados en Pediatría se clasifican según las características físicas del fármaco en dos grandes grupos:
Inhaladores: el medicamento se dispersa en forma de aerosol de pequeñas partículas sólidas. Existen distintos tipos:
-
Inhalador de cartucho presurizado:
Inhaladores de polvo seco: unidosis y multidosis.
Nebulizadores: generan aerosoles de partículas líquidas en un gas. Existen dos tipos:
Tipo jet o neumáticos: son los más utilizados.
Ultrasónicos.
Dentro de cada grupo existen diferencias en cuanto al diseño, generación de partículas, densidad, patrón de depósito de las mismas y facilidad de uso.
Inhaladores de cartucho presurizado
También se denominan inhaladores de dosis medida o MDI (acrónimo de metered-dose inhaler). Se caracterizan por disponer de una válvula que libera una dosis fija del fármaco (Fig. 1).
En los conocidos como MDI de tipo convencional, la dosis se libera con cada pulsación y con este sistema de inhalación se encuentran disponibles la mayoría de los fármacos utilizados en el tratamiento del asma. Existen además los MDI activados por la inspiración o tipo Autohaler/EasyBreathe que se activan con la inspiración del paciente a flujos bajos (18-30 l/min) y no precisan la coordinación inspiración-pulsación, pero no evitan la impactación del medicamento en la boca del paciente, disminuyendo el rendimiento de la técnica inhalatoria. Son escasamente utilizados en nuestro medio y el único fármaco disponible en ese sistema es un corticoide6.
Ventajas del cartucho presurizado:
Son ligeros, de pequeño tamaño y baratos.
Precisan un flujo inspiratorio bajo y se pueden acoplar a cámaras espaciadoras.
La dosis administrada es exacta, estéril y reproducible.
Se transportan fácilmente.
Inconvenientes del cartucho presurizado:
Técnica difícil.
Bajo depósito pulmonar (10%) debido a la elevada impactación en la orofaringe. Si bien la introducción de propelentes de hidrofluoroalcano (HFA) en los MDI de más reciente comercialización se ha acompañado de un mayor porcentaje de partículas de entre 1 y 5 micras de DMMA, tamaño óptimo para que se depositen en los alveolos y pequeñas vías respiratorias, lo que ha incrementado el depósito pulmonar de los fármacos en estas nuevas presentaciones.
Puede generar tos y broncoespasmo.
En la actualidad, todos los MDI llevan HFA, que no contienen cloro y no alteran la capa de ozono, aunque sí tienen efecto invernadero sobre la atmósfera.
El fármaco se encuentra en estado sólido, por lo que es necesario agitar el dispositivo previamente para que la mezcla con el gas propelente expulsada sea la adecuada.
La mayoría no informan sobre las dosis disponibles. Si bien una forma sencilla pero inexacta de conocer el contenido es retirar el inhalador de la carcasa e introducirlo en un vaso de agua: si se hunde está lleno, si se queda vertical mediado y si flota está vacío6.
En Pediatría se recomienda utilizar el inhalador presurizado convencional siempre con cámara espaciadora, con/sin mascarilla y nunca directamente en la boca.
Cartucho presurizado con cámara espaciadora
Las cámaras espaciadoras son dispositivos que se intercalan entre el MDI y la boca del paciente de modo que se puede inhalar sin necesidad de coordinar la salida del fármaco con la inspiración, lo que permite simplificar la técnica de inhalación y mejorar su eficiencia. Suelen tener una o dos válvulas unidireccionales y las partículas pequeñas (terapéuticamente activas) se mantienen unos segundos en suspensión a la espera de ser inhaladas, mientras que las grandes (inactivas) chocan contra las paredes de la cámara, por lo que disminuye el depósito en la vía aérea superior y en la orofaringe y con ello la absorción oral y gastrointestinal del fármaco, su disponibilidad sistémica y consecuentemente los efectos locales y sistémicos.
La cantidad de fármaco disponible para la inhalación en la cámara depende de varios factores5:
El material de la cámara, que influye en la vida media de las partículas. Las metálicas y las de plástico con material antiestático prolongan la vida media del fármaco y favorecen un mayor depósito pulmonar. En cambio, las de plástico convencional presentan un efecto electrostático en las paredes que atrae a las partículas, disminuyendo su vida media; por ello se recomienda, siempre que sea posible, utilizar aquellas cámaras que no tengan efecto electrostático, o en las que este sea mínimo. Para disminuirlo se recomienda lavar la cámara con un detergente suave, enjuagarla con agua y dejarla secar al aire sin frotar. Otra opción, también efectiva, es impregnarla con varias dosis del fármaco antes del primer uso, no siendo necesario en usos sucesivos ni después de lavarlas.
El retraso en el inicio de la respiración hace que el fármaco se deposite en las paredes de la cámara, por lo que es conveniente comenzar la inspiración inmediatamente después de la pulsación.
La dosis inicial administrada, debiendo efectuarse una pulsación para cada inhalación, ya que pulsar el inhalador varias veces consecutivas en la cámara no incrementa el depósito pulmonar del fármaco, pudiendo incluso disminuirlo a la mitad.
El dispositivo valvular y el espacio muerto, así la cámara, han de disponer de una válvula inspiratoria unidireccional sensible a flujos inspiratorios bajos y que permanecerá cerrada hasta que comience la inspiración, abriéndose con esta y cerrándose nuevamente en la espiración para desviar el aire fuera de la misma. Algunas cámaras tienen dos válvulas una inspiratoria y otra espiratoria. Cuanto mayor sea el espacio muerto entre la cara del paciente y la cámara, menor será la cantidad de fármaco disponible parar inhalar.
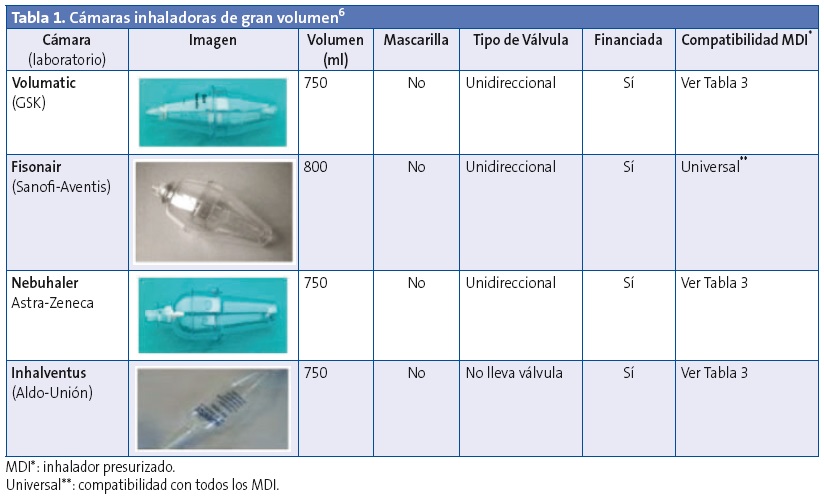
El volumen y la longitud de la cámara. Existen cámaras para adultos y niños mayores que tienen un volumen medio de 750 ml (Tabla 1) y cámaras para lactantes y niños pequeños que oscilan entre 150 y 350 ml (Tabla 2). La longitud de las cámaras oscila entre 14 y 28 cm y es idónea para generar una distribución óptima de partículas de DMMA entre 1-5 micras.
Las cámaras de inhalación posibilitan el empleo efectivo de los MDI a lo largo de toda la infancia pero es preciso escoger las más adecuadas para cada tramo de edad. Las cámaras de pequeño volumen con mascarilla facial se utilizan en lactantes o niños no colaboradores (Tabla 2). Siempre que sean capaces de realizar la técnica de forma correcta (generalmente entre los tres y los cuatro años) se recomienda retirar la mascarilla e inhalar a través de la boquilla, ya que se elimina el espacio muerto de la mascarilla y aumenta la disponibilidad del fármaco1,6,8. Si se utiliza mascarilla facial, esta debe adaptarse perfectamente para cubrir solo la boca y nariz. Las cámaras de pequeño tamaño deben llevar válvulas inspiratorias de baja resistencia que permitan ser movilizadas con el flujo inspiratorio que tienen los niños que las van a utilizar. Con un entrenamiento adecuado los niños mayores de cuatro años pueden utilizar correctamente las cámaras convencionales con boquilla (Tabla 1), si bien se recomienda mantener las de pequeño volumen hasta los seis años8.
El patrón respiratorio, clásicamente, se consideraba que 9-10 respiraciones a volumen corriente (observando el movimiento de la válvula) eran el número necesario para inhalar el fármaco en niños pequeños. Recientemente se ha comprobado que no existen diferencias en el depósito pulmonar de salbutamol en niños de 2-6 años realizando dos o nueve respiraciones con cámara de pequeño tamaño. Para cámaras de mayor tamaño, también respirando a volumen corriente, no se encontraron diferencias entre tres y nueve respiraciones. El volumen inhalado en los niños mayores de dos años usando cámara espaciadora parece ser mayor de lo esperado por lo que 2-3 respiraciones a volumen corriente con cámaras pequeñas (Tabla 2) o 3-4 con las grandes (Tabla 1), pueden ser suficientes9. En relación con el patrón respiratorio, el depósito pulmonar parece ser más elevado en los niños capaces de realizar una sola respiración lenta a inspiración máxima de unos cinco segundos y aguantar la respiración unos 10 segundos que con varias respiraciones a volumen corriente, aunque este tipo de respiración es difícil de conseguir en los niños de menos de siete años8. En los niños más pequeños (menores de dos años), lo mejor sigue siendo optar porque respire un mayor número de veces, no menos de diez respiraciones o durante 10-15 segundos5,8.
Ventajas del MDI con cámara espaciadora:
No precisan coordinación entre pulsación/inhalación.
El depósito pulmonar aumenta al 20%.
Disminuye el depósito orofaríngeo y con ello los efectos adversos.
Inconvenientes del MDI con cámara espaciadora:
Tamaño y trasporte incómodo. Necesitan limpieza periódica.
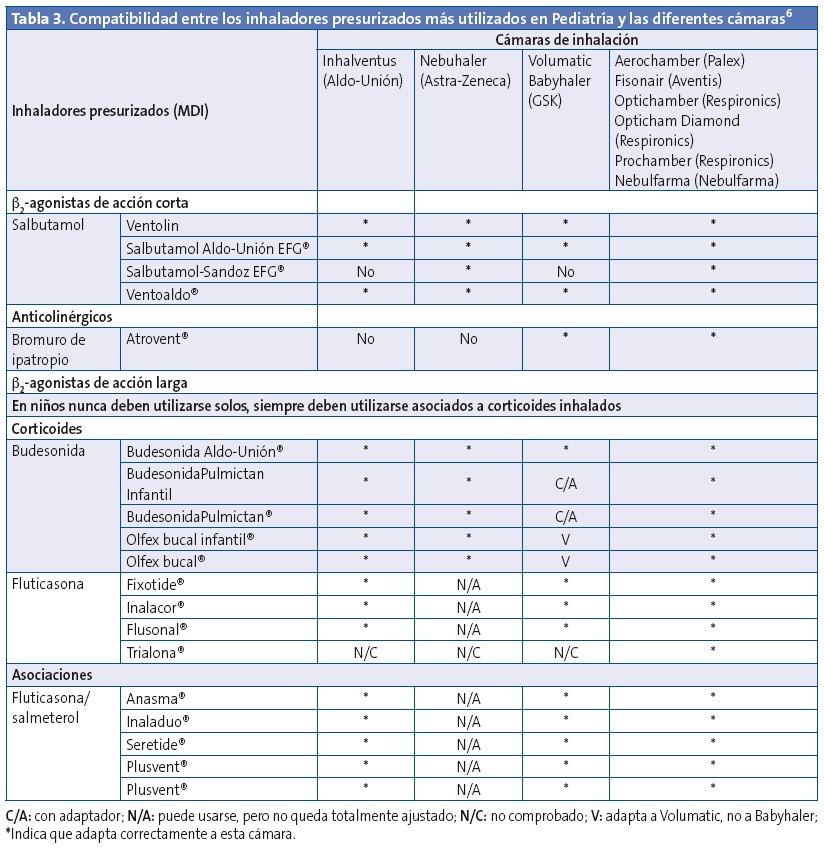
Incompatibilidad entre cámaras y dispositivos (Tabla 3).
Efecto electrostático (menor en algunas de plástico fabricadas con material antiestático).
No todas están financiadas por el sistema sanitario.
Inhaladores de polvo seco
Los inhaladores de polvo seco (DPI, dry power inhaler) son dispositivos que se caracterizan por contener el fármaco en forma de polvo (Fig. 1). La mayoría de los DPI contienen el fármaco micronizado mezclado con partículas grandes de lactosa que no pueden ser inhaladas, por lo que es necesaria la liberación de las partículas de fármaco de las portadoras. La energía para la dispersión se obtiene del flujo inspiratorio a través del DPI y cuanto mayor sea la fracción de partículas de fármaco liberado, mayor es el depósito pulmonar. No precisan una coordinación especial para su uso, pero necesitan un flujo inspiratorio mínimo de 30 l/min para ser activados, no contienen propelentes y consiguen un buen depósito pulmonar. Están considerados una buena opción en niños a partir de los seis años y en el asma estable son igual de efectivos que el inhalador presurizado con cámara8. Si bien la inhalación puede ser insuficiente cuando el niño tenga una crisis asmática.
Se clasifican según como se presenten las dosis del fármaco en el dispositivo. En el sistema unidosis el principio activo se encuentra en cápsulas cada una con una sola dosis de fármaco que son perforadas al accionar el dispositivo, requieren flujos inspiratorios elevados y en la actualidad no suelen indicarse en niños. En Pediatría, los dispositivos más utilizados son los multidosis que contienen múltiples dosis de fármaco en un dispositivo común como el Turbuhaler, el Novolizer y el más reciente Twisthaler, o con dosis individualizadas como el Accuhaler (Fig. 1).
Ventajas:
Son pequeños, fáciles de manejar y transportar. No precisan coordinación.
Dosis liberada uniforme y sin gases contaminantes.
Depósito pulmonar superior a otros sistemas (25-35%).
Informan de las dosis que quedan disponibles.
Inconvenientes:
Nebulizadores
Son dispositivos que se utilizan para la administración de medicamentos líquidos para el tratamiento del asma. Estos fármacos al contactar con un flujo de oxígeno o de aire se transforman en aerosol de partículas respirables que pueden ser inhaladas fácilmente a través de una mascarilla facial o una boquilla. Existen dos tipos: los nebulizadores neumáticos (Jet(r)) y los ultrasónicos.
En la actualidad, los nebulizadores raramente están indicados en Pediatría, ni para el tratamiento crónico ni en los episodios agudos de asma y su uso se restringe a casos muy concretos, sobre todo exacerbaciones graves en los Servicios de Urgencias o en pacientes en los que no se puedan emplear otros dispositivos.
Siempre que sea posible, se recomienda en todas las edades utilizar MDI con cámara espaciadora para el tratamiento de las crisis asmáticas frente a los nebulizadores por su mayor comodidad, efectividad, mayor depósito pulmonar, tiempo de permanencia más corto en Urgencias y menor coste y riesgo de efectos secundarios en niños6.
Ventajas:
Facilidad de inhalación.
Capacidad de administrar distintos fármacos juntos y a altas dosis.
Compatibilidad con oxigenoterapia y ventilación asistida.
Proporciona humidificación de las vías aéreas.
Inconvenientes:
FACTORES QUE INFLUYEN EN LA ELECCIÓN DEL INHALADOR
No existe el inhalador y/o cámara ideal, ni pruebas para decidir cuál es el dispositivo más adecuado para cada paciente, por lo que, en ausencia de evidencias, en el momento de la prescripción cada pediatra debe escoger aquel que mejor se adapte a sus necesidades.
Los factores a tener en cuenta a la hora de elegir el inhalador están relacionados tanto con las características del niño y su familia como las propias del dispositivo:
La edad, posiblemente el factor más determinante en Pediatría (Tabla 4).
La preferencia del paciente; siempre que sea posible, se permitirá al niño participar en la elección del sistema de inhalación. En general, los dispositivos con técnicas de inhalación fáciles, con pocos pasos, son los preferidos de los niños mayores y los adolescentes. La adhesión al tratamiento y el control del asma es mayor cuando la prescripción del inhalador se establece de forma compartida entre el paciente y el médico1.
El fármaco que se recomienda puede influir en la elección del dispositivo, pero siempre es preciso que sea capaz de utilizarlo correctamente.
El precio, los inhaladores del tipo MDI suelen ser baratos que los sistemas en polvo.
Que existan presentaciones con distintas dosis de fármaco, se ha comprobado que, permitir la reducción progresiva de la medicación, en función de la respuesta clínica, sin cambiar de sistema de inhalación y por tanto de técnica, mejora la adherencia terapéutica.
¿Qué dispositivo escoger?
Las respuestas a las siguientes preguntas pueden ser de gran ayudar a la hora de elegir el inhalador más adecuado para prescribir en cada paciente8:
¿Es o no es el niño capaz de respirar de manera consciente? Los niños menores de seis años o mayores no colaboradores, en general, no son capaces de seguir las instrucciones para una respiración correcta; para ellos, el método más adecuado para administrar los fármacos inhalados para el asma es el MDI con cámara espaciadora de pequeño tamaño, primero con mascarilla, hasta que sean capaces de inhalar de forma adecuada y voluntaria directamente desde la boquilla. A partir de los cuatro años, la mayoría de los niños son capaces de respirar ya por la boquilla y hacer una breve apnea. En este grupo de niños no están indicados los inhaladores de polvo seco.
¿Tiene el niño un flujo inspiratorio suficiente (más de 30 l/minuto) o insuficiente (menos de 30 l/minuto)? Los niños de seis años o menos y los mayores con escasa potencia muscular o con crisis asmáticas moderadas y graves tienen un flujo inspiratorio insuficiente para inhalar con fuerza, por lo que al no ser capaces de realizar correctamente la técnica no deben usar inhaladores de polvo seco.
LIMPIEZA Y MANTENIMIENTO DE LOS DISPOSITIVOS MÁS USADOS
Para garantizar la mejor eficacia del tratamiento inhalado en el asma no solo es necesario escoger el dispositivo más adecuado para cada paciente, sino también mantenerlo limpio y en perfecto estado de funcionamiento durante su uso.
Inhaladores de cartucho presurizado: se recomienda extraer el cartucho que contiene el aerosol y limpiar semanalmente la carcasa de plástico y el protector de la boquilla, bien con un paño húmedo, bien con agua templada jabonosa y aclarar con agua corriente. Se debe secar bien para evitar que quede agua en la base de la válvula6.
Cámaras espaciadoras: las cámaras espaciadoras se desmontan según las instrucciones del fabricante y se recomienda limpiarlas al menos una vez al mes con agua tibia jabonosa, enjuagarlas con agua y dejarlas secar al aire, sin frotar. De este modo se evita la carga electrostática, que disminuiría la cantidad de fármaco disponible. Es importante vigilar el funcionamiento correcto de las válvulas y cambiar la cámara si no están en buen estado. Las cámaras de plástico deberían cambiarse al menos cada 12 meses6.
Aunque se aconseja que las cámaras sean de uso individual, en caso de reutilizarlas en la consulta está indicada la limpieza y desinfección de alto nivel después de cada uso. Para ello hay que desmontar las distintas partes de la cámara, limpiarlas sumergiendo las piezas con agua que contenga un detergente enzimático (compatible con el desinfectante) y aclarar con agua tibia. A continuación, hay que sumergirlas en la solución desinfectante, siguiendo las recomendaciones del fabricante, aclarar bien con agua destilada o agua del grifo (mejor si este contiene filtro de retención de partículas y microorganismos) y dejar secar al aire. Ejemplos de productos de limpieza son los detergentes enzimáticos Instrunet EZ+T(r) o Prolystica(r), y de desinfección: Instrunet Anyoxide 1000(r), Resert XL HD(r), PeraSafe(r), o Instrunet FA Concentrado(r)10.
Inhaladores de polvo seco: se limpian con un paño seco frotando alrededor de la boquilla antes de su uso. Estos dispositivos deben guardarse cerrados y nunca en lugares húmedos (por ejemplo, cuartos de baño)6.
NORMAS GENERALES PARA MANEJAR LOS DISPOSITIVOS DE INHALACIÓN EN PEDIATRÍA
Para conseguir una mejor eficacia del tratamiento inhalado en el asma, con independencia del dispositivo y la técnica escogida es necesario tener en cuenta los siguientes puntos:
Si es posible, recomendar un único dispositivo, adecuado a la edad, para cada paciente.
En niños, el inhalador con cartucho presurizado se debe utilizar siempre con cámara.
No descargar múltiples pulsaciones simultáneas
Inhalar inmediatamente después de la pulsación (el retraso disminuye la cantidad de fármaco disponible).
Los niños mayores suelen preferir inhaladores de polvo seco (más fáciles de trasportar).
Si el niño está llorando o agitado, el depósito pulmonar es 2/3 inferior que si realiza la inhalación estando tranquilo.
Utilizar el nebulizador solo en casos muy concretos.
Recordar a la familia que acuda siempre a la consulta con la cámara y/o el inhalador empleado por el niño para comprobar el estado de los mismos y la técnica de inhalación, sobre todo si la evolución no es favorable. Aunque adherencia terapéutica y técnica de inhalación son problemas distintos, suelen ir muy unidos.