Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Anales del Sistema Sanitario de Navarra
versión impresa ISSN 1137-6627
Anales Sis San Navarra vol.30 supl.1 Pamplona 2007
Síndrome de apnea-hipopnea del sueño. Concepto, diagnóstico y tratamiento médico
Sleep apnea-hypopnea syndrome. Concept, diagnosis and medical treatment
V. M. Eguía, J. A. Cascante
Servicio de Neumología. Hospital Virgen del Camino. Pamplona.
Dirección para correspondencia
RESUMEN
El Síndrome de apneas-hipopneas del sueño (SAHS) se caracteriza por somnolencia diurna excesiva, trastornos cardiorrespiratorios y cognitivos, secundarios a episodios repetidos de obstrucción de la vía aérea superior durante el sueño. Esta enfermedad es muy prevalente en la población general y tiene efectos deletéreos sobre el sistema cardiovascular; aumenta la incidencia de accidentes de tráfico a causa de la excesiva somnolencia, deteriora la calidad de vida y se asocia a un exceso de mortalidad. Suele afectar a pacientes obesos y los síntomas más importantes son los ronquidos y las pausas respiratorias repetidas. Cada apnea y/o hipopnea condiciona una puntual caída en la saturación que altera la media nocturna y termina ocasionando serios problemas cardiovasculares a medio-largo plazo. La desestructuración de la arquitectura del sueño conduce a la excesiva somnolencia diurna capaz de interferir en la vida socio-laboral. El diagnóstico se realiza mediante polisomnografía o poligrafía respiratoria, método abreviado válido para el 75% de casos. El tratamiento médico más eficaz es la aplicación de presión positiva en la vía aérea (CPAP) que tiene escasos y leves efectos secundarios y es, en general, bien tolerado. Una vez adaptado el paciente debe realizarse un ajuste de la presión mediante polisomnografía o con las autoCPAP, capaces de variar la presión hasta la corrección de los eventos respiratorios. El papel de la atención primaria es fundamental en la sospecha del cuadro, la utilización correcta de los criterios de derivación y el control de los pacientes en tratamiento una vez adaptados.
Palabras clave. Apnea. Hipopnea. Somnolencia. Polisomnografía. CPAP.
ABSTRACT
The sleep apnea-hypopnea syndrome (SAHS) is characterised by daytime sleepiness, cardiorespiratory and cognitive disorders, secondary to repeated episodes of obstruction of the upper airway during sleep. This disease is highly prevalent in the general population and has damaging effects on the cardiovascular system; it increases the incidence of traffic accidents due to excessive somnolence, reduces the quality of life and is associated with an excess of mortality. It usually affects obese patients and the most important symptoms are snoring and repeated respiratory pauses. With each apnea and/or hypopnea there is a fall in saturation that alters the nocturnal average and ends up causing serious cardiovascular problems in the medium to long term. The destructuring of the architecture of sleep leads to daytime sleepiness that can interfere in social and working life. Diagnosis is carried out by means of polysomnography or respiratory poligraphy, an abbreviated method that is valid for 75% of cases. The most efficient medical treatment is the application of positive pressure to the airway (Continuous positive airway pressure - CPAP) that has scarce and light secondary effects and is in general well-tolerated. Once adapted, the patient must carry out an adjustment of the pressure through polysomnography and with the autoCPAP, which can vary pressure until the respiratory events are corrected. Primary care has an essential role to play in suspicion of the clinical symptoms, the correct utilisation of the referral criteria and the control of patients receiving treatment once adapted.
Key words. Apnea. Hypopnea. Sleepiness. Polysomnography. CPAP.
Introducción
Desde que en 1976 Guilleminault y col1 introdujeron el término de síndrome de apneas del sueño para definir a sujetos que presentaban apneas durante el sueño y excesiva somnolencia diurna, el interés generado entre los profesionales de la medicina, especialmente en el ámbito de la neumología, ha sido creciente y muy importante. Treinta años después, los conocimientos de esta patología tan prevalente, tanto en lo referente a su diagnóstico como en su eficaz tratamiento, se han generalizado. Hoy todos los tratados de Neumología y Medicina Interna dedican amplios capítulos al estudio del síndrome de apneas del sueño y las publicaciones científicas sobre el mismo son elevadísimas. Paralelamente, neurólogos y neurofisiólogos han desarrollado el conocimiento de éste y otros trastornos que ocurren durante el sueño, ese gran desconocido que, no olvidemos, ocupa casi la tercera parte de nuestras vidas.
Concepto, definición y prevalencia
El Síndrome de apneas-hipopneas del sueño (SAHS) se define como un cuadro caracterizado por somnolencia diurna excesiva, trastornos cognitivo-conceptuales, respiratorios, cardíacos, metabólicos o inflamatorios secundarios a episodios repetidos de obstrucción de la vía aérea superior durante el sueño2. Estos episodios provocan despertares transitorios repetidos que dan lugar a un sueño no reparador y descensos en la saturación de oxígeno que es la causa probable de las alteraciones cardiovasculares a medio-largo plazo.
Una apnea se define como la ausencia o reducción superior al 90% en la amplitud de la señal de flujo respiratorio (medida por termistor, cánula nasal o neumotacógrafo) de más de 10 segundos de duración. La apnea es obstructiva si se acompaña de esfuerzo respiratorio medido en las bandas toracoabdominales, es central en ausencia de dicho esfuerzo respiratorio y es mixta si comienza como central y termina con esfuerzo respiratorio.
La hipopnea es una reducción discernible de la señal de flujo superior a 30% e inferior a 90% de más de 10 segundos de duración y que se acompaña de una desaturación igual o superior a 3%, un microdespertar detectado en el EEG o ambos.
Períodos entre 10 segundos y 2 minutos de incremento en el esfuerzo respiratorio (detectado por aumento de presión esofágica o por el sumatorio de señal de bandas toracoabdominales) sin reducción marcada de la señal de flujo y que terminan en un microdespertar (EEG) se denominan ERAM. Probablemente estos eventos engloban lo que se describió como síndrome de resistencia aumentada de la vía aérea (RAVAS)3 y que posteriormente otros autores consideraron como una misma enfermedad parte del SAHS, polémica en la actualidad aún no resuelta4. La suma de apneas e hipopneas por hora de sueño conforma el índice de apnea-hipopnea (IAH). Si al mismo le añadimos los ERAM obtendríamos el índice de alteración respiratoria (IAR) más manejado en la literatura actual (Tabla 1).
Para considerar el síndrome de apneas-hipopneas del sueño es necesario un IAH o IAR superior a 5 asociado a síntomas y signos clínicos de la enfermedad5. La prevalencia de la enfermedad se ha estudiado en numerosos trabajos epidemiológicos tanto en EE.UU. como en Europa6,7 evidenciando que afecta entre el 4 y 6% de los hombres y algo menos a las mujeres 2-4% de la población general de edad media. Aumenta claramente con la edad, y entre el colectivo de mayores de 70 años, el 30% presentan índices de apnea-hipopnea superiores a 5. En este grupo de edad, por esta razón, debe hacerse una valoración individualizada del IAH, la clínica de la enfermedad, las repercusiones a largo plazo y la intención de tratar a la hora de tomar decisiones diagnósticas y terapéuticas. Es, por tanto, una enfermedad muy prevalente en la población general con efectos deletéreos sobre el sistema cardiovascular: hipertensión arterial, cardiopatía isquémica y accidentes cerebrovasculares8-10, importante incidencia de accidentes de tráfico a causa de la excesiva somnolencia11; deterioro de la calidad de vida12 y como consecuencia de todas estas situaciones un exceso de mortalidad13. En España se calcula que puede haber una población afectada de entre 1.200.000 y 2.000.000 de sujetos con un SAHS relevante y en la actualidad sólo se ha diagnosticado y tratado un 5-9% de esta población. Las unidades de estudio y tratamiento de enfermedades del sueño se han generalizado y existen ya en la mayoría de hospitales generales de la red pública, pero no siempre están adecuadamente dotados de personal y materiales diagnósticos. De esta forma se generan listas de espera en muchos casos inaceptables de más de un año de duración. Debido a la alta prevalencia de la enfermedad, sus importantes repercusiones sobre la salud tanto a corto como a largo plazo y las dificultades para su correcto diagnóstico y tratamiento en la actualidad se considera el SAHS como un importante problema de salud pública14.
Fisiopatología
La fisiopatología del SAHS es compleja y todavía no se conoce bien. Es en las vías aéreas superiores (VAS), concretamente en la orofaringe, donde se produce el colapso que lleva a la apnea. La estabilidad en su calibre depende de la acción de los músculos dilatadores orofaríngeos y abductores, que normalmente son activados de forma rítmica durante cada inspiración. Los factores que favorecen el colapso incluyen el estrechamiento previo de las citadas vías (factor anatómico), una pérdida excesiva del tono muscular (factor muscular) y el defecto en los reflejos protectores (factor neurológico).
Factor anatómico. La hipertrofia amigdalar, el depósito graso en pilares, la macroglosia, la micrognatia con base de la lengua muy posterior, la retracción de la mandíbula inferior y el cuello corto reducen el calibre de las VAS lo que comporta un aumento de su resistencia. La presión negativa faríngea necesaria para la inspiración es mayor, factor que predispone al colapso.
Factor muscular. La actividad dilatadora muscular de la VAS está disminuida y sin embargo, la actividad diafragmática se mantiene estable con la consiguiente descoordinación entre ambas. Este factor se agrava con fármacos relajantes musculares (benzodiazepinas) o con la ingesta de alcohol.
Factor neurológico. Es importante resaltar que, a pesar de que los rasgos de un individuo predispongan al SAHS, la VAS sigue abierta en la vigilia y se cierra sólo durante el sueño. Es decir, el SAHS es una alteración que depende de mecanismos del sueño generados en el cerebro. Por tanto algún factor reflejo de la actividad cerebral mal conocido debe influir en la patogenia del mismo. La corrección de factores anatómicos, especialmente el tratamiento del sobrepeso, los dispositivos para conseguir avances mandibulares y la cirugía (la amigdalectomía es curativa en la mayor parte de casos de SAHS infantil) pueden ayudar a mejorar la enfermedad. La tendencia al colapso precoz y exagerado de la orofaringe de estos pacientes se evita aplicando presión positiva en el interior de la misma mediante un pequeño dispositivo compresor denominado CPAP (Continuos Positive Aerea Pressure), que es el tratamiento más utilizado y eficaz en esta enfermedad.
Manifestaciones clínicas
Con relativa frecuencia el paciente con SAHS, incluso con elevado IAH, no refiere ninguna sintomatología. Este paciente puede acudir a consulta arrastrado por su pareja de sueño o ser detectado por anamnesis dirigida en el curso de una consulta por otra causa. En la actualidad y debido al fácil acceso a la información que supone el desarrollo de la informática y la creciente divulgación de temas sanitarios en medios generales (prensa, radio, etc.) también es frecuente que el mismo paciente detecte tener algunas alteraciones durante el sueño o algunos síntomas diurnos que en un principio no le hubieran llamado la atención. Habitualmente se trata de pacientes obesos (aunque la enfermedad no es exclusiva de éstos), roncadores con una excesiva somnolencia diurna (ESD) que tiene relevancia clínica. Los factores de riesgo más importantes son: el sexo, con una relación hombre/mujer de 1-3/1 en las edades medias, aunque tiende a igualarse con la menopausia y en las edades avanzadas; otro importante factor de riesgo es la obesidad, aunque ocasionalmente puede actuar como una variable de confusión, ya que se ha observado que está relacionada de manera independiente con la aparición de ESD en sujetos sin SAHS15. Son factores agravantes el consumo de alcohol, el tabaquismo y la posición de decúbito supino para dormir.
Los síntomas nocturnos más importantes son los ronquidos y las pausas respiratorias ocasionales o repetidas durante el sueño, observados por el compañero de dormitorio y/o los que conviven con el paciente. La observación de las apneas crea en general una gran inquietud y preocupación y es, por ello, frecuente motivo de demanda de consulta con más o menos urgencia. Pero es un dato a tener en cuenta pues se ha encontrado una asociación clara entre el IAH y la documentación de apneas7. El ronquido no es fácil de definir aunque en general se reconoce como el sonido producido por la vibración del paladar blando contra la región palatina y faríngea y se identifica con facilidad. El origen del mismo está en el paladar blando y la faringe, aunque también pueden participar las fosas nasales en casos de obstrucción anatómica (pólipos). Es importante diferenciar el ronquido continuo, de igual intensidad, del ronquido cíclico de intensidad variable con intervalos silenciosos que corresponden a las apneas y que con frecuencia despiertan al paciente, a veces con sensación de asfixia16. Es lo que suele describirse como ronquido disruptivo que es el más frecuentemente asociado al SAHS. De esta forma podría clasificarse el ronquido como simple o benigno cuando éste es aislado, sin asociaciones patológicas, anomalías anatómicas (p.ej. obesidad, retrognatia) ni semiológicas (p.ej. ESD) asociadas a una alta incidencia de SAHS2. Éste va a crear en mayor o menor medida un problema de relación por las molestias que produce pero no un problema de salud. En el resto de los casos hablaremos de ronquido patológico asociado a trastornos respiratorios del sueño. Es evidente que a la hora de valorar el ronquido se ha de tener en cuenta si éste es esporádico o habitual y si la postura condiciona su aparición. Aunque por desgracia no hay ningún elemento que de forma segura nos haga afirmar que un roncador simple va a evolucionar hacia un SAHS más o menos típico, todo parece indicar que son estadios evolutivos de una misma entidad patológica. Parece evidente que un roncador simple joven que presente retrognatia, cuello corto e hipertrofia de velo del paladar posiblemente termine presentando un SAHS, sobre todo si aumenta de peso. Otros síntomas nocturnos observados frecuentemente son la nicturia o enuresis en niños, el sueño agitado con despertares frecuentes (me despierta el propio ronquido) y movimientos anormales de piernas.
Independientemente de los síntomas nocturnos, los hallazgos clínicos más importantes se producen en dos ámbitos. Por un lado, cada apnea y/o hipopnea condiciona una puntual caída en la saturación arterial. La repetición cíclica de estos eventos precipita una disminución de la saturación media nocturna y un incremento del porcentaje de tiempo con saturación por debajo del 90%. Por otra parte, durante la apnea se produce una taquicardia secundaria que favorece un ritmo de taquicardia-bradicardia. La hipoxia y los repetidos cambios en el ritmo cardíaco cada noche durante varios años de la vida de un paciente afectado de SAHS, terminan ocasionando problemas cardiovasculares. Se ha relacionado el SAHS con la HTA refractaria, incremento del riesgo coronario y con la aparición de accidentes cerebrovasculares. Las importantes repercusiones cardiovasculares de esta enfermedad a medio-largo plazo serán descritas con extensión en otros capítulos de esta misma monografía. Por otro lado, la continua repetición de los eventos respiratorios distorsiona, en mayor o menor medida, la normal arquitectura del sueño que conduce a una ESD capaz de interferir en la vida social o laboral o producir alteraciones cognitivas y psiquiátricas. Durante el sueño se repite muchas veces el mismo ciclo: sueño, apnea-hipopnea, cambios gasométricos, despertar transitorio y fin de la apnea-hipopnea.
Los microdespertares repetidos causan la fragmentación del sueño y ocasionan la mayoría de las manifestaciones neuropsiquiátricas, como la ESD, los trastornos de la conducta y la personalidad. En los casos más graves pueden aparecer bradipsiquia, dificultad de concentración, cansancio y cefalea matutina, especialmente en mujeres. Con frecuencia presentan una disminución de la líbido, apatía sexual o impotencia, con el consiguiente problema de relación de pareja. No es infrecuente que estos pacientes hayan tenido accidentes de tráfico o al menos problemas debido a la somnolencia durante la conducción de vehículos11. De esta forma, el síntoma diurno más importante del SAHS es la ESD. Aunque es difícil de medir objetivamente, se define como la tendencia a dormirse involuntariamente en situaciones inapropiadas. Así, la ESD fisiológica del embarazo o la postprandial no se consideran verdadera ESD. Hay que tener presente que hay muchas causas de excesiva somnolencia diurna no producidas por SAHS, entre las que se encuentran las derivadas de una mala higiene del sueño (insuficiencia de horas de sueño por factores externos, ruidos, niños, trabajo a turnos, jet-lag etc); enfermedades psiquiátricas (insomnios, depresión o efectos de los fármacos utilizados); enfermedades respiratorias (síndrome de hipoventilación-obesidad, asma nocturno, etc); metabólicas o infecciosas y las enfermedades del ámbito de la neurología como la narcolepsia, el síndrome de piernas inquietas o la hipersomnia diurna idiopática, capaces de ocasionar una importante hipersomnolencia diurna e interferir de forma parecida en las actividades y la calidad de la vida diaria que en los pacientes con SAHS.
Hay muchas formas de medir la ESD, tanto de manera objetiva como subjetiva.
Mediciones subjetivas de la ESD. Se ha clasificado la somnolencia en varios grados17: grado 1 ó leve sería aquella que sólo se manifiesta en situaciones pasivas (TV, lectura) y que afecta poco a las actividades de la vida diaria. El grado 2, somnolencia moderada, es la que aparece en situaciones que requieren un cierto grado de atención (cine, reuniones, teatro) y que produce algo más de impacto en la vida diaria. Se considera grado 3 ó somnolencia grave cuando existe en situaciones activas (conversando, comiendo, conduciendo) lo que altera de forma importante la actividad diaria habitual.
Sin embargo, la forma más utilizada en la actualidad es la realización del test o escala de Epworth (Tabla 2) diseñada para ser contestada por el propio paciente18. Consta de 8 preguntas en las que se le exponen diferentes situaciones y el sujeto debe establecer qué posibilidades tendría de dormirse. Cada situación se puntúa de 0 a 3 dependiendo de la nula o clara tendencia al sueño, con un máximo de 24. Su reproducibilidad es variable y algunas de sus preguntas pueden presentar variaciones socioculturales, pero es una escala universalmente aceptada, traducida al castellano y validada en población española19. En la bibliografía anglosajona se considera anormal cuando es superior a 10 puntos, pero los estudios realizados en la población española20 sugieren que el límite superior de la normalidad podría estar alrededor de 12. Es un test sencillo (aunque algunos pacientes puedan necesitar ayuda), se puede hacer en pocos minutos, mientras el paciente espera ser visto por el médico y sirve de gran ayuda para la aproximación inicial al paciente y su seguimiento.
Mediciones objetivas de la ESD. El test de latencia múltiple de sueño (TLMS) es considerado por muchos autores como el patrón de referencia de todos los métodos objetivos de medición de ESD5,21. Mide el tiempo que tarda el individuo en quedarse dormido (latencia de sueño) cuando se encuentra en unas condiciones favorables (debe llevarse a cabo en una habitación tranquila y oscura) y potencialmente inductoras de sueño. Debe realizarse durante la mañana y para asegurar un tiempo total de sueño anterior suficiente que no artefacte el test, lo más correcto es hacer una polisomnografía convencional (PSG) nocturna la noche previa que asegure el haber dormido suficiente. El TLMS se basa en la asunción de que un paciente con ESD se dormirá antes y que, por tanto, podemos cuantificar la misma por la rapidez con que cae dormido cuando le proporcionamos esa oportunidad. La prueba tiene sus limitaciones y, más que valorar la somnolencia, evalúa la habilidad del sujeto para quedarse dormido en un entorno favorable. Esto implica que no nos informa sobre la capacidad del individuo para permanecer despierto. También nos permite aproximarnos a la posible etiología de la ESD. Si se puede, es mejor retirar con antelación los fármacos que puedan variar la latencia de sueño o influir en el sueño REM. Sin embargo, no siempre es posible si el paciente los toma de forma crónica.
Tras la realización de la PSG comienza el TLMS con la primera siesta que se realiza de 1,5 a 2 h después de que el paciente haya finalizado el período nocturno. Se realizarán hasta 4 siestas, con intervalos de 2 horas que se completan con una quinta si el paciente hace una entrada en la fase REM en las cuatro primeras. Cada siesta termina a los 20 minutos de registro si la persona no se ha dormido, o a los 15 minutos tras el inicio del sueño. Definimos latencia de sueño como el tiempo transcurrido entre el momento en que se apaga la luz hasta que comienza el sueño. La media de todas es la latencia media al inicio del sueño. Una latencia media menor de 5 min se considerará patológica y compatible con una ESD de grado severo y las de más de 10 minutos se pueden observar en controles sanos y se consideran normales. Si además de dormirse el paciente entra en fase REM antes de 15 minutos se considera que ha habido un comienzo de REM (SOREM). La presencia de 2 ó más SOREM junto con una latencia media al inicio del sueño corta apoyan fuertemente la sospecha clínica de narcolepsia. El TLMS es una técnica cara por el consumo en recursos humanos, por lo que no se debe indicar de manera sistemática en el estudio de la mayoría de los pacientes con sospecha de SAHS. Se solicitará cuando la ESD interfiere con la realización de las actividades cotidianas y la clínica no sugiere un SAHS o cuando hay sospecha de narcolepsia.
El Test de Mantenimiento de la Vigilancia (TMV) es una variante del TLMS que cuantifica la habilidad del sujeto para mantener la vigilia mediante la medición de su capacidad para mantenerse despierto en unas condiciones de baja estimulación. Otra variante del TMV es el test OSLER (Oxford Sleep Resistance) que mide, así mismo, la habilidad para mantener la vigilia en condiciones de baja estimulación, pero es más simple, ya que no se monitoriza ninguna variable neurofisiológica y, por tanto, puede realizarse por personal no experto22. El Test de la Vigilancia Motriz (PVT) mide el tiempo de reacción del sujeto en respuesta a un estímulo visual.
Diagnóstico
Dentro de la anamnesis general debe incidirse especialmente en la valoración de la somnolencia diurna excesiva, realizando la escala de Epworth y la posibilidad de su influencia en las actividades de la vida diaria especialmente en la conducción de vehículos. No podemos olvidar valorar los hábitos de sueño, tiempo total, horarios de acostarse y levantarse, siestas etc. La exploración general debe incluir siempre el IMC, la TA, la posibilidad de retrognatia, distancia hioides-mandíbula, perímetro del cuello y al menos una inspección de las vías aéreas superiores, amígdalas, velo palatino, orofaringe en busca de alteraciones anatómicas sobre todo en pacientes no obesos. Aunque las recomendaciones2 no son del todo claras, en nuestra consulta acostumbramos a realizar un estudio respiratorio básico (espirometría, radiografía de tórax y EKG) y una consulta al especialista en ORL cuando sospechamos alteraciones anatómicas que puedan implicar actuaciones terapéuticas. Algunos modelos predictivos que emplean una combinación de diferentes variables tomadas de la historia clínica y la exploración se han utilizado y pueden servir de ayuda23 sin embargo, no son suficientes para establecer el diagnóstico con certeza.
Polisomnografía convencional
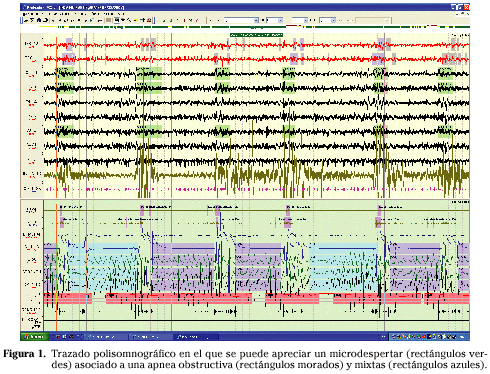
La polisomnografía convencional (PSG) es el método de referencia (gold standar) y recomendado para realizar el diagnóstico correcto de pacientes con sospecha de SAHS2,24,25. Consiste en el registro simultáneo de variables neurofisiológicas y respiratorias que nos permiten evaluar la cantidad y la calidad del sueño, así como identificar los diferentes eventos respiratorios y su repercusión cardiorrespiratoria y neurofisiológica (Fig. 1).
El registro de la actividad electroencefalográfica debe incluir al menos dos derivaciones (habitualmente las centrales derecha e izquierda: conocidas como C3 y C4 en el sistema 10-20) y preferiblemente también dos derivaciones occipitales (O1 y O2) que permiten caracterizar mejor la actividad alfa y la transición de la vigilia al sueño. Además, para reconocer las fases de sueño se necesita registrar los movimientos oculares o electrooculograma (EOG) y el tono muscular, o electromiograma (EMG), habitualmente en el mentón. Con estos parámetros se identifican las diferentes fases de sueño en períodos de 20 ó 30 s (llamados épocas) según los criterios internacionalmente aceptados26 para la estadificación del sueño humano. Además, es muy conveniente emplear electrodos (de cazoleta o piezoeléctricos) que nos permitan recoger los movimientos de las extremidades inferiores. Asimismo, también se considera necesario incluir sensores que permitan establecer la posición corporal. El estudio de los parámetros respiratorios y cardíacos incluye: el registro de la SatO2 mediante un pulsioxímetro, el registro del esfuerzo respiratorio mediante bandas toracoabdominales y la medida del flujo nasobucal mediante termistores y/o neumotacógrafos. El termistor, capaz de apreciar los cambios en la temperatura producidos por la entrada y salida del aire es un excelente medidor de apneas y el más empleado hasta hace unos años. Sin embargo, se ha observado que no detecta bien las hipopneas cuando se utiliza de forma aislada aunque combinado con la información obtenida de las bandas respiratorias tiene más sensibilidad. Por ello, en los últimos años se han comenzado a utilizar cánulas nasales conectadas a un transductor de presión y a un amplificador27. La señal producida por este tipo de sensor es semicuantitativa y mucho mas sensible para detectar disminuciones de flujo (hipopneas) o esfuerzos ventilatorios relacionados con microdespertares (ERAM). Sin embargo, las cánulas nasales también tienen sus limitaciones. Así, si el paciente respira por la boca por obstrucción nasal, el flujo medido en la cánula se reduce considerablemente y pueden sobrestimarse las hipopneas. Por todo ello, el mejor sistema es el que combina el empleo de una cánula nasal con un termistor bucal o naso bucal. La PSG deberá realizarse en horario nocturno, ocasionalmente en el horario habitual de sueño del sujeto, tratando de encontrar un ambiente propicio (silencio, temperatura, etc), no recomendándose la utilización de habitaciones de hospitalización convencional. El registro debe ser de al menos 6,5 horas y debe incluir 180 minutos de sueño real25. En la actualidad, los sistemas digitales de PSG han sustituido a los antiguos equipos analógicos de registro en papel que ocupaban una gran cantidad de páginas y bastante tiempo empleado para su análisis. Con los equipos actuales es más fácil registrar períodos prolongados, analizar y tratar las señales adquiridas en crudo y registrarlas, incluso de forma ambulatoria. Sin embargo, hasta el momento ningún sistema automático de lectura e informe ha ofrecido resultados fiables por lo que los registros deben ser revisados y analizados manualmente, página por página.
Poligrafía respiratoria
Aunque el procedimiento diagnóstico recomendado para el SAHS es la PSG, su empleo exclusivo es discutible y no ha estado exento de críticas. Por un lado, se estima que, como mínimo, un millón doscientas mil personas padecen un SAHS clínicamente relevante susceptible de tratamiento con presión positiva continua por vía nasal (CPAP). Aunque se observa un progresivo incremento de los recursos en los últimos años28, lo que ha hecho crecer de forma importante la población diagnosticada y tratada, apenas hemos alcanzado el 10% de los pacientes subsidiarios de tratamiento. Las consecuencias de esta escasez de medios técnicos y humanos para el diagnóstico y el tratamiento del SAHS ha motivado la aparición de prolongadas listas de espera. Por otra parte hace algunos años se demostró que la supresión de las variables neurofisiológicas no cambiaba sensiblemente el diagnóstico29. La menor disponibilidad, mayores costes y relativa complejidad de la PSG, hace que este gold standar no pueda llegar a toda la población afecta. Por todo ello está justificado el empleo de sistemas alternativos o complementarios de la PSG que, aunque tengan una menor precisión diagnóstica, permitan establecer el abordaje de un mayor número de pacientes y, por tanto, aumenten el grado de salud de la población.
La poligrafía respiratoria (PR) analiza las variables respiratorias y cardíacas sin evaluar los parámetros neurofisiológicos. La principal ventaja de la PR es que se trata de un método más simple y barato. Sin embargo, no todas las poligrafías son comparables ya que el número de canales oscila entre 4 y 10 y sólo algunas permiten la visualización en tiempo real. Además, no es lo mismo su empleo en una unidad de sueño que en el domicilio del paciente. Por ello, su validez diagnóstica no es comparable en todos los equipos.
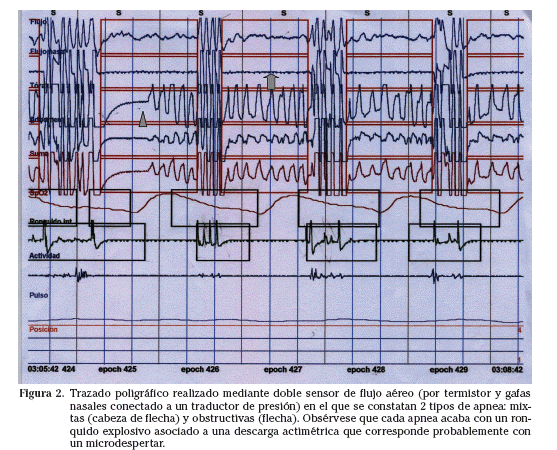
Un problema importante es que algunos de los equipos de poligrafía respiratoria no están correctamente validados para su empleo y mucho menos para su empleo domiciliario. Por tanto, el ahorro que supone realizar el diagnóstico mediante poligrafía respiratoria versus polisomnografía es preciso cuantificarlo en cada centro, dependiendo del equipo empleado y la propia estrategia diagnóstica del servicio. En teoría, los pacientes más adecuados para poligrafía son los que tienen una baja probabilidad clínica de SAHS, ya que en su mayoría se podrá descartar la enfermedad, y aquellos otros con una alta probabilidad clínica, en quienes se podrá establecer el diagnóstico con suficiente grado de certeza. La desventaja más importante de la PR es que no permite evaluar las variables neurofisiológicas. En consecuencia, no se conoce ni la cantidad ni la calidad de sueño, por lo que el número de eventos no puede dividirse por el número de horas de sueño, sino por el tiempo de registro en cama. Además, no se pueden identificar microdespertares (arousals) con la consiguiente infraestimación de hipopneas, ERAM y en definitiva gravedad del SAHS. Sin embargo, es posible inferir el sueño con la ayuda de otros canales, como el de ronquido, la posición, las bandas de esfuerzo toracoabdominal y la actimetría (Fig. 2).
Los modernos y portátiles sistemas de poligrafía respiratoria o polisomnografía permiten su empleo en el domicilio del paciente. Lo más habitual es que los equipos almacenen el registro en una tarjeta de memoria, para su posterior volcado e interpretación en la Unidad de sueño; también los hay que pueden enviar señales por módem, redes locales o Internet. El empleo de la PSG no vigilada en el domicilio es escaso en nuestro medio, probablemente debido a que el coste en recursos humanos es elevado y no se puede intervenir en la prueba si algo falla, como ocurre en el laboratorio de sueño. Sin embargo, el número de PR realizadas en el domicilio es lo que más está creciendo en los últimos años en nuestro país y se dispone de una aceptable experiencia en esta área28.
En todo caso, debe considerarse que la realización de estudios domiciliarios en modo no vigilado supone un incremento del número de pruebas perdidas por problemas técnicos u otras razones. En general, se estima que alrededor de un 11-15% de los estudios realizados en estas condiciones debe repetirse, porcentaje que disminuye conforme aumenta la experiencia. La mayor ventaja de los estudios domiciliarios es el ahorro de la cama hospitalaria pero el consumo de material fungible es mayor y el deterioro de los equipos empleados más rápido que cuando se utilizan en el hospital. Por ello, debe evaluarse con cuidado la relación coste-beneficio en cada caso. Esto implica que una unidad de sueño puede emplear sus propias camas y adicionalmente un número determinado de estudios domiciliarios en función de su disponibilidad en aparatos y técnicos de sueño para instalarlos. De cualquier forma, como ya se ha comentado para la PSG también los estudios domiciliarios deben ser revisados exhaustivamente no debiendo conformarnos nunca con el informe del propio aparato. A pesar de la enorme difusión y el empleo generalizado de los equipos de PR como abordaje diagnóstico en SAHS30, la American Academy of Sleep Medicine sostiene que sólo es aceptable el uso vigilado de los equipos de PR para descartar o confirmar el diagnóstico de SAHS y siempre que sea realizado y analizado por personal médico y técnico cualificado y con experiencia en enfermedades del sueño5.
El reciente consenso del Grupo Español de Sueño2 afirma que la PSG es la prueba de referencia para establecer el diagnóstico del SAHS. Según el algoritmo diagnóstico establecido en dicho consenso (Tabla 3) la PR es una alternativa aceptable para el diagnóstico de SAHS en pacientes con baja probabilidad clínica (descartar SAHS) y alta probabilidad (confirmar SAHS) lo que supone aproximadamente un 75 % de casos.
En los pacientes con probabilidad clínica media, sospecha de otros trastornos del sueño, depresión-ansiedad o portadores de comorbilidad relevante, la prueba recomendable es la PSG. Una poligrafía respiratoria negativa en presencia de una clínica altamente sugestiva de SAHS es indicación de la realización de PSG tan completa como sea necesario, incluidas las variables neurofisiológicas, respiratorias y cardíacas y la realización, si se estima oportuno, de mediciones objetivas de la somnolencia, como el test de latencia múltiple de sueño (TLMS). De esta forma la PSG y la PR son técnicas complementarias y una unidad de sueño completa debe contar con ambos sistemas (Fig. 3).
Por último, una referencia a la pulsioximetría nocturna. A pesar de su amplia utilización como técnica sencilla y barata nunca se ha podido validar ni como técnica de despistaje o screening ni como diagnóstica. Presenta con relativamente frecuencia falsos negativos (hipopneas sin desaturación, ERAM) y falsos positivos (Cheyne-Stokes y otros) que hacen no sea recomendada en la actualidad en el diagnóstico del SAHS. Puede utilizarse para priorizar pacientes en la lista de espera o para iniciar un tratamiento empírico en pacientes con alta sospecha a la espera de realización del correcto diagnóstico mediante PR o PSG.
Tratamiento médico
Medidas generales
El objetivo de las medidas generales es, básicamente, reducir los factores de riesgo que favorecen o agravan un SAHS. Entre ellas se encuentran las que se describen a continuación.
Higiene de sueño. El mal hábito de sueño, condicionado por horarios de sueño irregulares (trabajo a turnos) y/o inadecuadas rutinas de sueño31 es causa frecuente de somnolencia excesiva. Conseguir una adecuada higiene de sueño es importante no sólo para mejorar la sintomatología sino también para conseguir una buena adaptación al tratamiento más habitual y efectivo, que es la CPAP. Debe asegurarse un ambiente adecuado que favorezca y mantenga el sueño, evitando temperaturas extremas, ruidos, etc.
Pérdida de peso. Un porcentaje relevante de pacientes con SAHS es obeso o al menos con sobrepeso y aunque no está clara su patogenia en la enfermedad, la reducción de peso en estos pacientes se traduce en una mejoría del SAHS32, con una disminución del índice de apnea-hipopnea, mejoría de la saturación arterial y de la sintomatología, pudiendo incluso ser curativa. Sin embargo, sólo una minoría de pacientes obesos con SAHS consigue reducir su peso, y aún son menos los que logran mantenerlo una vez reducido. La pérdida de peso precisa un cambio en los hábitos alimentarios (disminución de la ingesta calórica) y en el estilo de vida (incremento del ejercicio) que la mayoría de los pacientes no cumple. Por ello, insistir en la pérdida de peso en pacientes obesos o con sobrepeso es un objetivo al que no debemos renunciar tanto en el momento del diagnóstico como en el seguimiento posterior. Los pacientes con obesidad mórbida (IMC ≥40) con fracaso multidieta pueden ser candidatos a tratamiento mediante cirugía bariátrica33. Su eficacia a corto plazo en el tratamiento del SAHS es evidente, pero su indicación debe ser sopesada cuidadosamente ya que las técnicas de gastroplastia tienen un riesgo, que aún es mayor en pacientes con SAHS, y conllevan importantes efectos secundarios. Los resultados son, además, cuestionables a largo plazo.
Ingesta alcohólica. Es conocido el efecto del alcohol como relajante muscular. Su consumo deprime la actividad de la musculatura dilatadora faríngea precipitando y/o agravando un SAHS existente debido a que este efecto favorece el desequilibrio entre las fuerzas dilatadoras y las constrictoras de la vías aéreas superiores. Así, las apneas son más frecuentes, de mayor duración y las desaturaciones son más severas, lo que sugiere de forma añadida una depresión ventilatoria de los estímulos hipóxicos e hipercápnicos cerebrales. Por todo ello, es aconsejable que los sujetos con SAHS se abstengan de consumir alcohol, especialmente durante las horas previas al sueño34.
Tabaco. Los fumadores tienen un mayor riesgo de desarrollar roncopatía y se ha observado que ésta puede disminuir tras reducir el hábito. Además, los fumadores debido a la irritación e inflamación de la vías superiores que incrementan su resistencia, tienen mayor riesgo de agravar un SAHS35. Por ello, el abandono del tabaco debe ser una medida general a tener en cuenta en estos pacientes evitando la probable ganancia ponderal secundaria.
Fármacos. Las benzodiacepinas disminuyen la respuesta ventilatoria a la hipoxia y la hipercapnia durante el sueño y la vigilia. Es mejor evitar su empleo en pacientes con SAHS36. Si es necesario utilizar inductores del sueño, es preferible emplear hipnóticos no benzodiacepínicos (zolpidem, zopiclona) de vida media corta.
Hipotiroidismo. La prevalencia de SAHS, en sujetos con hipotiroidismo, es más elevada que en la poblacióngeneral37; el tratamiento sustitutivo reduce significativamente el número de apneas e hipopneas en estos pacientes.
Posición corporal. Casi todos los SAHS se agravan al adoptar la posición de decúbito supino y algunos pacientes sólo tienen apneas en esa posición, por lo que es mejor evitarla. La colocación de algún objeto molesto (pelotas, botones) en la espalda, fijadas a la prenda de dormir puede ser eficaz en casos leves y a corto-medio plazo38.
Tratamiento farmacológico
Se han ensayado múltiples medicamentos en la búsqueda de un tratamiento del síndrome con escasos resultados39, por lo que hasta el momento no constituyen una alternativa terapéutica eficaz. Los más empleados han sido la protriptilina y la medroxiprogesterona, pero los pequeños resultados y sus efectos secundarios limitan su acción, por lo que deben considerarse una opción de último recurso. La investigación farmacológica se centra en los últimos años en el papel de los inhibidores selectivos de la recaptación de serotonina, pero aún estamos lejos de encontrar la pastilla para el tratamiento del SAHS.
El papel del oxígeno, como tratamiento complementario del SAHS, continúa siendo controvertido40. Inicialmente se desaconsejó, al prolongar la duración de las apneas en sujetos normocápnicos. Sin embargo, también se comprobó que reducía el número total de apneas, con la consiguiente disminución del porcentaje de tiempo en apnea. Su mecanismo de acción no está claro y su empleo podría considerarse en pacientes con SAHS e insuficiencia respiratoria cuya oxigenación no mejora a pesar del tratamiento con CPAP. Por otra parte, es muy inusual que un paciente presente una insuficiencia respiratoria sólo por un SAHS, especialmente si hay hipercapnia, debiéndose buscar otros problemas asociados: obesidad, problemas cardíacos o respiratorios (EPOC), toma de fármacos que ocasionan una disminución del estímulo respiratorio.
Tratamiento médico de la obstrucción nasal
La obstrucción nasal puede ser un coadyuvante en el desarrollo del SAHS y su resolución consigue una mejoría, pero no su curación. Además suele ser un inconveniente para el correcto tratamiento con presión positiva continua (CPAP) y una vía nasal permeable mejora la eficacia, la tolerancia y el cumplimiento del mismo41. En varios trabajos se señala la posibilidad de tratar la roncopatía crónica y la apnea del sueño moderada mediante fármacos tópicos nasales en pacientes con obstrucción nasal y rinitis, alérgica o no. Hay un gran acuerdo en que dicho tratamiento no reduce significativamente, en la gran mayoría de los casos, los valores objetivos de IAH, pero puede mejorar la calidad del sueño nocturno, su fragmentación y, especialmente, la tolerancia y el cumplimiento del tratamiento con CPAP.
Dispositivos de avance mandibular
Los dispositivos de avance mandibular (DAM) son aparatos que colocados dentro de la boca durante el sueño producen una protusión de la mandíbula, lengua y otras estructuras orales para conseguir un aumento del diámetro del espacio retrofaríngeo. Con ello se consigue mejorar el SAHS en más del 50% de casos y corregirlo totalmente en aproximadamente un 30%. Hay varios modelos en el mercado y también pueden hacerse a medida por protésicos y ortodoncistas especializados. Los efectos secundarios aunque frecuentes son, en general, poco relevantes e incluyen: salivación excesiva, dolores en la articulación temporo-mandibular y problemas en la oclusión dentaria. Las indicaciones de los DAM son el ronquido simple y el SAHS leve que no responde a medidas higiénico-dietéticas o terapia posicional42. En el SAHS moderado o grave la mejor opción de tratamiento es la CPAP nasal aunque los DAM pueden ser una alternativa en pacientes que no la toleren o rechacen.
Tratamiento con presión positiva continua en la vía aérea (CPAP)
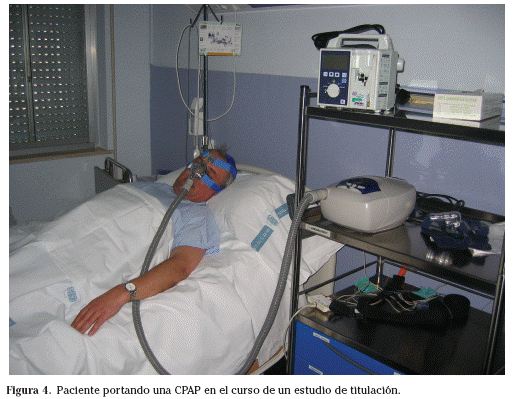
El empleo de la presión positiva continua sobre la vía respiratoria, conocido como CPAP, es el tratamiento de elección en el síndrome de apneas-hipopneas del sueño (SAHS) y la evidencia científica es ya, hoy día, incuestionable43. Desarrollada por Sullivan en 198144, consiste en una turbina que genera y transmite una presión predeterminada a lo largo un tubo corrugado hacia una mascarilla nasal adaptada a la nariz del sujeto y fijada con un arnés (Fig. 4). Se deben evitar fugas de presión en la máscara y eventualmente el paciente puede requerir una mentonera para evitar la abertura de la boca, o una mascarilla orofacial. La presión positiva se trasmite a toda la vía aérea superior (VAS) e impide su colapso, tanto estático (apneas) como dinámico (hipopneas) durante el sueño. La CPAP no actúa provocando ningún reflejo; es simplemente un fenómeno mecánico dando lugar a un incremento de la sección de la VAS. El tratamiento debe ser individualizado ya que cada paciente requerirá un determinado nivel de presión, nivel que debe ajustarse al inicio o en la fase de adaptación hasta la presión necesaria que corriga los eventos nocturnos. A la presión adecuada, corrige las apneas obstructivas, mixtas y, en algunas ocasiones, las centrales (muchas de ellas porque, aunque aparentemente centrales, son en origen obstructivo), elimina las hipopneas y suprime el ronquido. Evita la desaturación de oxígeno, los microdespertares (arousal) secundarios a los eventos respiratorios y normaliza la arquitectura del sueño. El tormentoso e ineficaz descanso nocturno se convierte en un sueño eficaz y reparador con remisión de los síntomas del SAHS: disminución y/o eliminación de la excesiva somnolencia diurna (ESD), recuperación de la capacidad de atención y otras variables cognitivas y mejoría de la calidad de vida45,46. Además, el tratamiento con CPAP reduce el riesgo de accidentes de tráfico47 y parece normalizar las cifras de presión arterial (PA) en un porcentaje relevante de sujetos hipertensos con SAHS48. Incluso se ha sugerido un papel de este tratamiento en la insuficiencia cardíaca49.
Cumplimiento de la CPAP
La CPAP no es un tratamiento curativo, lo que implica que su aplicación debe de ser continuada; por ello, obtener un adecuado cumplimiento resulta clave. En Europa, donde la CPAP es sufragada por los sistemas nacionales de salud de financiación pública y donde el seguimiento de los pacientes es bueno, el cumplimiento es superior al obtenido en las publicaciones norteamericanas50. De hecho, se puede afirmar que no hay ningún tratamiento crónico (fármacos, oxigenoterapia, etc.) con un perfil de incomodidad del tipo de la CPAP que tenga cumplimientos tan elevados, por encima del 70% de los pacientes que lo usan al menos 4 horas por noche, tiempo mínimo que ha demostrado efectividad. No se puede predecir a priori el tipo de paciente que cumplirá adecuadamente con el tratamiento con CPAP pero los que perciben una mayor mejoría (en general porque su sintomatología era acusada), si además hay ausencia o al menos buen control de los efectos secundarios, son los que presentan un mayor cumplimiento51. Sin embargo, lo que subyace a todos estos estudios es que no es posible obtener un buen cumplimiento del tratamiento con CPAP sin un adecuado control y seguimiento del paciente. Este seguimiento deberá realizarse, al menos en los dos primeros años de tratamiento por el especialista, y cuando el paciente esté estable, adaptado y asintomático, por su médico de atención primaria (Tabla 4). Si la sintomatología reaparece, hay una pérdida significativa de peso o ante cualquier duda debe ser reenviado a la consulta especializada.
Efectos secundarios del tratamiento con CPAP
La CPAP no es un tratamiento cómodo y la aparición de efectos secundarios es frecuente durante las primeras semanas de uso. Sin embargo, estos efectos son en general leves, transitorios y responden bien a las medidas locales. Una parte considerable de efectos secundarios se debe al uso inadecuado de la CPAP y/o sus complementos. Por tanto, es importantísimo emplear el tiempo que sea necesario en explicar a los pacientes qué es la CPAP, cómo funciona y cómo debe emplearse, así como qué cosas no son aconsejables. Este tiempo es fundamental para evitar y prevenir muchos de los efectos secundarios.
La CPAP no tiene, en la práctica, contraindicaciones absolutas, salvo la fístula de líquido cefalorraquídeo. Los principales efectos secundarios son los siguientes:
Congestión y/o obstrucción nasal. La congestión nasal es el más frecuente de los efectos locales. Se suele producir por edema e inflamación de la mucosa nasal y con frecuencia cede espontáneamente aunque otras veces requiere tratamiento con instilaciones locales o el empleo de corticoides en solución acuosa por vía nasal, tratamiento inocuo y muchas veces resolutivo. En caso de persistir las molestias puede acoplarse un humidificador-calentador a la CPAP. Si la obstrucción nasal es previa al tratamiento sea por una rinitis crónica, poliposis o alteraciones en el septo, la CPAP puede agravar el problema, disminuye la tolerancia y con frecuencia se reduce significativamente el cumplimiento e incluso lleva al abandono. Si el problema es persistente, estos pacientes deben ser remitidos al especialista en ORL para valorar su tratamiento que con frecuencia requiere algún tipo de cirugía. Si el paciente presenta una congestión nasal secundaria a un cuadro infeccioso de vías respiratorias altas normalmente es suficiente con suspender la CPAP durante dos o tres días y tratar oportunamente el cuadro agudo.
Irritación cutánea. Se produce en la zona de contacto con la mascarilla de CPAP. Con las modernas mascarillas es, en general, de escasa importancia y suele ceder con el tiempo al endurecerse la piel. En pieles sensibles se puede proteger con aditamentos, como gasas y otros protectores. En caso de alergia se puede requerir el cambio a otro tipo de mascarilla y a la aplicación de medidas locales.
Sequedad faríngea. Es una queja frecuente de los pacientes con SAHS antes de ser tratados y se debe a la pérdida de agua del paladar blando como consecuencia de los ronquidos y las apneas. Lo habitual es que desaparezca al comenzar el tratamiento sin embargo, a veces es el propio flujo aéreo de la CPAP lo que provoca la sequedad faríngea. Si el problema es persistente puede instalarse un humidificador-calentador conectado a la CPAP.
Ruido. Los modernos equipos de CPAP son muy silenciosos y las actuales mascarillas, bien aisladas, no deberían producir un sonido molesto. Las mascarillas cuya fuga controlada es un simple orificio a veces generan ruidos de alta frecuencia desagradables por lo que son los modernos sistemas que tienen fuga dispersa por varios orificios o modulables en dirección.
Conjuntivitis. En general se produce como consecuencia de la fuga de aire a través de la mascarilla, que impacta sobre la conjuntiva y produce cierto grado de irritación. Suele indicar que la mascarilla está mal ajustada. Desaparece con el adecuado ajuste de la mascarilla por parte del paciente, los recomendados.
Epistaxis. Aunque no es muy frecuente, su aparición puede ser muy condicionante y, en determinadas circunstancias, entorpecer la aplicación de CPAP. La mayoría de las veces se origina en la parte anterior de las fosas nasales y su causa más frecuente es la sequedad nasal.
Insomnio. En general se produce en algunos pacientes durante la fase de adaptación. No es recomendable el empleo de inductores al sueño por esta causa. Es mejor introducir la CPAP de forma progresiva y favorecer la adaptación.
Aerofagia. Es muy poco frecuente. Se produce por la deglución de aire de la CPAP por el paciente al no estar bien adaptado a ella. En general se reduce con la adaptación del paciente y la desaparición de la ansiedad. Si es muy molesta se puede tratar con simeticona.
Otros. La CPAP también puede provocar claustrofobia y favorecer el insomnio o la ansiedad. Se han descrito casos aislados de barotrauma y rotura timpánica en relación con la CPAP.
En general, el manejo adecuado de los efectos secundarios es imprescindible y, con una buena relación médico-paciente y medidas locales, se solucionan en su gran mayoría. Sin embargo, la CPAP es un tratamiento que tiene sus problemas. Unos, como hemos visto, son bien conocidos y fácilmente solventables. Pero desconocemos los efectos reales de la CPAP a largo plazo. La experiencia con CPAP se limita, para las unidades de sueño más antiguas, a unos 20 años. Este tiempo, aunque relevante, no es suficiente a la hora de evaluar los efectos secundarios de un tratamiento a largo plazo. Por ello, la indicación siempre debe ser precisa.
El ajuste del nivel óptimo de presión de la CPAP
Cada paciente precisa una presión determinada de CPAP, por lo que ésta debe de adecuarse de un modo individualizado. Sea cual fuere el método elegido para ajustar el nivel de presión de CPAP, en absolutamente todos los pacientes debe haber un paso previo, que consiste en la información y preparación del paciente para recibir la CPAP y su posterior ajuste. La adecuada preparación del paciente es un aspecto importantísimo que, probablemente, va a definir la futura tolerancia y el cumplimiento del tratamiento con CPAP. Esta adecuada preparación tiene dos aspectos fundamentales: por una parte el entrenamiento y la educación del paciente en la utilización de la CPAP, y por otra el uso de las mascarillas y material adecuado para cada paciente. Una vez que el sujeto está acostumbrado a la utilización de la CPAP debe medirse durante la noche el nivel de presión necesario para eliminar las apneas, las hipopneas, el ronquido, los microdespertares y las desaturaciones cíclicas debidas a eventos respiratorios. Con todo ello se consigue una normalización en la arquitectura del sueño y se garantiza que éste sea reparador, con lo que el sujeto a los pocos días experimentará, habitualmente, una mejoría espectacular.
Hay varios sistemas para adecuar el nivel de CPAP a cada sujeto. Hasta hace poco se recomendaba realizar el ajuste del equipo por medio de una PSG convencional24,25, por lo que, en general, los pacientes con SAHS que iban a ser tratados con CPAP requerirían dos estudios: uno diagnóstico y otro para el ajuste de la CPAP. En esta segunda PSG se comienza con una presión CPAP de 4 cm y el técnico, que ve el registro en tiempo real va subiendo progresivamente el nivel de presión de cm en cm hasta conseguir hacer desaparecer los eventos respiratorios. Dadas las dificultades logísticas para realizar dos PSG a cada paciente en muchos centros se ha venido realizando estudios de noche partida (split-night).
Estos estudios consisten en establecer el diagnóstico en la primera mitad de la noche y ajustar el nivel óptimo de presión de la CPAP en la segunda mitad, con lo que se ahorra un estudio52. Un posible inconveniente de los estudios de noche partida reside en que la segunda parte de la noche puede ser insuficiente para un adecuado ajuste de la CPAP; en caso de conseguirlo se ha demostrado que, tanto la adaptación al tratamiento como su posterior cumplimiento, son similares en pacientes evaluados mediante este protocolo de noche partida y en los evaluados en dos noches separadas53. En recientes publicaciones se ha documentado la posibilidad de titular la CPAP con equipos autoajustables, denominados auto-CPAP54 ya sea en la clínica o en el domicilio del paciente. Aunque hay varios sistemas, los más aceptados son los que modifican la presión en función de la medición de la onda de flujo inspiratorio. Estos sistemas proporcionan una presión individualizada, dentro de ciertos márgenes, que se adapta a las necesidades del sujeto con la finalidad de suprimir los eventos respiratorios. En un trabajo multicéntrico español55, aleatorizado de grupos paralelo, los resultados del ajuste del nivel de presión de la CPAP mediante PSG no fueron estadísticamente diferentes de los obtenidos con un sistema automático (Autoset-T) o con una fórmula matemática (basada en el IAH, el IMC y el perímetro cervical del paciente).
También se ha planteado la posibilidad de utilizar aparatos de sistema automático a la hora de tratar a los pacientes56, sustituyendo a las CPAP convencionales de presión fija. Su mayor inconveniente radica en el precio, todavía más elevado que la CPAP tradicional. Con estos equipos se debería lograr una mejor cumplimentación, con menos efectos secundarios, que redundaría en una mejoría del coste-efectividad. Este estudio aún no se ha realizado, sin embargo, parece evidente que estos sistemas son el futuro en el tratamiento con CPAP.
Indicaciones del tratamiento con CPAP
En 1998, la Sociedad Española de Patología Respiratoria (SEPAR) elaboró unas recomendaciones para el tratamiento del SAHS57 que pueden resumirse del modo siguiente:
Pacientes con IAH ≥30, que presenten somnolencia en una situación activa clínicamente significativa y limitante de las actividades, y/o enfermedad cardiovascular y/o cerebrovascular relevante, o enfermedades que cursen con insuficiencia respiratoria, el tratamiento consistirá en medidas higiénico-dietéticas y CPAP. En caso de que presenten alteraciones anatómicas manifiestas en la VAS se considerará la opción quirúrgica.
En los pacientes con un IAH <30, sin clínica acusada o enfermedad cardiovascular asociada, se aconsejarán las medidas higiénico-dietéticas del sueño y control de la evolución.
En los pacientes con síntomas claros secundarios a las apneas o hipopneas y/o con enfermedad cardiovascular asociada pero con un IAH <30, una vez excluidas otras causas de somnolencia aparte de las medidas generales, la aplicación de CPAP se individualizará en cada caso siempre después de una cuidadosa aplicación de las medidas higiénico-dietéticas y se considerará provisional hasta que después de 3 meses se compruebe una resolución manifiesta de los síntomas que pueda ser claramente atribuida a la CPAP.
En los casos con IAH ³ 30, sin síntomas referidos por el paciente o sus familiares o sin factores de riesgo importantes, en principio, el tratamiento con CPAP no está indicado en la actualidad. Deberá individualizarse y aplicarse sólo en casos muy concretos.
En una nueva actualización de los conocimientos realizada por la SEPAR en 200258 se mantienen las recomendaciones de 1998 y se confirma la eficacia del tratamiento con CPAP en los casos de SAHS moderados y graves. En esta revisión se mantiene que la eficacia del tratamiento con CPAP en los casos leves es menos clara, por lo que su indicación debería restringirse a los pacientes con más síntomas y, en todo caso, debería individualizarse.
Papel de la atención primaria en el diagnóstico y control del SAHS
En el abordaje multidisciplinario del SAHS también debe ejercer un papel, en muchos casos primordial, la atención primaria, tanto en el diagnóstico de sospecha como en su seguimiento. Debido a la alta prevalencia de la enfermedad, en la actualidad aproximadamente un 20% de las primeras consultas de Neumología son para estudio diagnóstico de SAHS y la mayor parte de ellas derivadas desde atención primaria.
Se debe tener la sospecha clínica de SAHS en las consultas de atención primaria ante un cuadro clínico caracterizado por los tres síntomas clave: la excesiva somnolencia diurna (ESD), los ronquidos y las pausas de apnea observadas por el compañero/a de dormitorio. Procede realizar una búsqueda activa entre pacientes con comorbilidades como hipertensión arterial (HTA), obesidad (índice de masa corporal >30), cardiopatía isquémica, enfermedad cerebrovascular y trastornos de la esfera ORL o maxilofacial: obstrucción nasal crónica, hipertrofia adenoamigdalar, retrognatia o micrognatia u otras causas de estrechamiento de la vía respiratoria superior59.
Los pacientes identificados en atención primaria con sospecha de SAHS deben ser remitidos al especialista de referencia y/o a una unidad del sueño (Tabla 5). La derivación será preferente, en aquellos con sospecha de SAHS cuya somnolencia diurna sea incapacitante o ponga en riesgo al mismo paciente o a otras personas, como en los casos de profesiones de riesgo (conductores profesionales, pilotos, etc.). También en los que se considere pueda tener consecuencias graves para su salud, como HTA grave no controlada, en especial si se asocia con cardiopatía isquémica o enfermedad cerebrovascular. En los demás casos, los pacientes identificados con sospecha de SAHS se derivarán con carácter ordinario. No se debe remitir a roncadores simples, obesos o hipertensos sin que tengan otros síntomas acompañantes60. Debe valorarse de forma individualizada a pacientes mayores de 70-75 años teniendo presente que la cantidad de apneas aumenta con la edad, e incluso un cierto grado de somnolencia diurna puede ser normal o dependiente de otras situaciones (fármacos, comorbilidad, nivel de actividad física, etc). Es importante, también, ser prudente a la hora de someter a un anciano a costosas e incómodas pruebas diagnósticas si por diferentes motivos no existe una clara intención de tratar, máxime teniendo en cuenta lo costoso e incómodo del tratamiento.
En el seguimiento de los pacientes con SAHS el médico de atención primaria, en su faceta de atención integral, debe también participar activamente. En pacientes con SAHS leve que sólo reciben tratamiento higiénico-dietético, deben vigilar su cumplimiento y la evolución de la sintomatología, en especial de la somnolencia. En los tratados con CPAP controlarán su cumplimiento, eficacia, así como la aparición y corrección, si es posible, de los efectos secundarios. Aunque es un tema controvertido y sesgado por la diferente disponibilidad de consultas especializadas o requerimientos administrativos, el paciente tratado con CPAP, tras uno o dos años en fase estable puede ser controlado por equipos de Atención Primaria. Ante la reaparición de la sintomatología, el incumplimiento o aparición de efectos secundarios no tolerables, se debe realizar una consulta especializada. De la misma forma una pérdida significativa de peso o la corrección quirúrgica de un problema anatómico puede hacer replantear la presión necesaria o incluso el propio tratamiento con CPAP en cuyo caso sería necesaria, también, la consulta especializada.
Bibliografía
1. Guilleminault C, Tilkian A, Dement WC. The sleep apnea syndromes. Annu Rev Med 1976; 27; 465-485. [ Links ]
2. Durán-Cantolla J, cols y Grupo Español de Sueño(GES).Consenso Nacional sobre el SAHS. Arch Bronconeumol 2005; 41: 12-29. [ Links ]
3. Guilleminault C, Stoohs R, Clerk A, Cetel M, Maistros P. A cause of excesssive daytime sleepiness. The upper airway resistance syndrome. Chest 1993; 104: 781-787. [ Links ]
4. Douglas NJ. Upper airway resistance syndrome is not a distint syndrome. Am J Respir Crit Care Med 2000; 161: 1413-1415. [ Links ]
5. American Academy of Sleep Medicine Task Force. Sleep-related breathing disorders in adults:recommendations for syndrome definition and measurement techniques in clinical research. Sleep 1999; 22: 667-689. [ Links ]
6. Young T, Palta M, Dempsey J, Skatrud J, Weber S, Badr S. The occurrence of sleep disorders breathing among middle aged adults. N Engl J Med 1993; 328: 1230-1236. [ Links ]
7. Durán J ,Esnaola S,Ramon R, Iztueta A. Obstructive sleep apnea-hypopnea and related clinical features in a population-based sample of subjets aged 30 to 70 years. Am J Respir Crit Care Med 2001; 163: 685-689. [ Links ]
8. Peppard PE,Young T, Palta M, Skatrud J. Prospective study of the association between sleep-disordered breathing and hypertension. N Engl J Med 2000; 342: 1378-1384. [ Links ]
9. Newman AB, Nieto J, Guirdry U, Lind BK, Redline S, Sharar E et al. Relation of sleep-disordered breathing to cardiovascular risk factors. The Sleep Hearth Healt Study. Am J Epidemiol 2001; 154: 50-59. [ Links ]
10. Parra O, Arboix A, Bechich S, García-Eroles L, Montserrat JM, López JA et al. Time course of sleep-related breathing disorders in first-ever stroke or transient ischemic attack. Am J Respir Crit Care Med 2000; 161: 375-380. [ Links ]
11. Terán-Santos J, Jiménez-Gómez A, Cordero-Guevara J, Cooperative Group Burgos-Santander. The association between sleep apnea and the risk of traffic accidents. N Engl J Med 1999; 340: 847-851. [ Links ]
12. Baldwin CM, Griffith KA, Nieto FJ, O'Connor GT, Walsleben JA, Redline S. The association of sep-disordered breathing and sleep symptoms with quality of life in the Sleep Heart Healt Study. Sleep 2001; 24: 96-105. [ Links ]
13. Lavie P, Hever P, Peled R, Berger I, Yoffe N, Zomer J et al. Mortality in sleep apnea patients; multivariate analysis of risk factors. Sleep 1995; 18: 149-157. [ Links ]
14. Phillipson EA. Sleep apnea. A mayor public health problem. N Engl J Med. 1993; 328: 1271-1273. [ Links ]
15. Vgonzas AN, Bixler EO, Tan TL, Kantner D, Martín LF, Kales A. Obesity without apnea is associated with daytime sleepiness. Arch Intern Med 1998; 158: 1333-1337 [ Links ]
16. Lugaresi E, Cirignotta F, Montagna P. Snoring: pathologenic, clinical and therapeutic aspects. En: Kryger MH, Roth T, Dement W-C, editors. Principles and practice of sleep medicine. Philadelphia: Saunders WB: 1989; 494-500. [ Links ]
17. Strohl KP, Redline S. Recognition of obstructive sleep apnea. Am J Respir Crit Care Med 1996; 154: 279-289. [ Links ]
18. Johns MW. Daytime sleepiness, snoring and obstructive sleep apnea. The Epworth Sleepiness Scale. Chest 1993;103:30- [ Links ]
19. Chiner E, Arriero JM, Signes-Costa J, Marco J, Fuentes I. Validation of the Spanish version of the Epworth Sleepiness Scale in patients with a sleep apnea síndrome. Arch Bronconeumol 1999; 35: 422-427. [ Links ]
20. Izquierdo-Vicario Y, Ramos-Platon MJ, Conesa-Peraleja D, Lozano-Parra AB, Espinar-Sierra J. Epworth Sleepiness Scale in a sample of the Spanish population. Sleep 1997; 20: 676-677. [ Links ]
21. Dement WC, Mitler MM, Roth T, Westbrook PR, Keenan S. Guidelines for the Multiple Sleep Latency Test: a standard measure of sleepiness. Sleep 1986; 9: 519-524. [ Links ]
22. Priest B, Brichard C, Aubert G, Liistro G, Rodenstein DO. Microsleep during a simplified maintenance of wakefulness test. A validation study of the OSLER test. Am J Respir Crit Care Med 2001; 163: 1517-1519. [ Links ]
23. Durán J, Rubio R, Aizpuru F, De la Torre G, Zorrilla V, Tellechea B. Utilidad de un modelo de predicción clínica en el diagnóstico de pacientes con sospecha de síndrome de apneas-hipopneas durante el sueño. Arch Bronconeumol 2001; 37 Supl 1:24. [ Links ]
24. An American Sleep Disorders Association Review. The indications for polysomnography and related procedures. Sleep 1997; 20: 423-487 [ Links ]
25. Kushida CA, Litner MR, Morgenthaler T, Alessi CA, Bailey D, Coleman J et al. Practice parameters for the indications for polysomnography and related procedures: an update for 2005. Sleep 2005; 38: 499-521. [ Links ]
26. Rechtschaffen A, Kales A, ed. A manual of standardized terminology, techniques and scoring system for sleep stages of human subjects. Los Angeles: UCLA Brain Information Service/ Brain Research Institute; 1968. [ Links ]
27. Montserrat JM, Farré R, Ballester E, Felez MA, Pastó M, Navajas D. Evaluation of nasal prongs for estimating nasal flow. Am J Respir Crit Care Med 1997; 155 : 211-215. [ Links ]
28. Durán-Cantolla J, Mar J, De la Torre G, Rubio R, Guerra L. El síndrome de apneas-hipopneas durante el sueño (SAHS) en España. Disponibilidad de recursos para su diagnóstico y tratamiento en los hospitales del estado español. Arch Bronconeumol 2004; 40: 259-267. [ Links ]
29. Douglas NJ, Thomas S, Jan MA. Clinical value of polysomnography. Lancet 1992; 339: 347-350. [ Links ]
30. Chesson AL, Berry RB, Pack A. Practice parameters for the use of portable monitoring devices in the investigation of suspected obstructive sleep apnea in adults. Sleep 2003; 26: 907-913. [ Links ]
31. Hublin C, Kaprio J, Partinen M, Koskenvuo M. Insufficient sleep a population based study in adults. Sleep 2001; 24: 392-400 [ Links ]
32. Browman CP, Sampson MG, Yolles SF, Gujawarty KS, Weiler SJ, Walsleben JA et al. Obstructive sleep apnea and body weight. Chest 1984; 85: 435-436. [ Links ]
33. Charuzi I, Ovnat A, Pelser J, Saltz H, Weitzman S, Lavie P. The effect of surgical weight reduction on sleep quality in obesity-related sleep apnea syndrome. Surgery 1985; 97: 535-538. [ Links ]
34. Scrima L, Broudy M, Nay KN, Cohn MA. Increased severity of obstructive sleep apnea alter bedtime alcohol ingestion: diagnosis potencial and proponed mechanism of action. Sleep 1982; 5: 318-328. [ Links ]
35. Young T, Peppard PE, Gottlieb DJ. Epidemiology of obstructive sleep apnea: a population health perspective. Am J Respir Crit Care Med 2002; 165: 1217-1239. [ Links ]
36. Dolly FR, Block AJ. Effects of flurazepan on sleep-disordered breathing and nocturnal oxygen desaturation in asymptomatic subjects. Am J Med 1982; 73: 239-243. [ Links ]
37. Rajogopal KR, Abbrecht PH, Derderías SS, Pickett C, Hofeldt F, Tellis CJ et al. Obstructive sleep apnea in hypothyroidism. Ann Inter Med 1984; 101: 471-474. [ Links ]
38. Penzel T, Moller M, Becker HF, Knaack L, Peter JH. Effect of sleep position and sleep stage on the collapsibility of the upper airways in patients with sleep apnea. Sleep 2001; 24: 90-95. [ Links ]
39. Grunstein RR, Hedner J, Grote L. Treatment options for sleep apnea. Drugs 2001; 61: 237-251. [ Links ]
40. Gold AR, Schwartz AR, Bleecker ER, Smith PL. The effects of chronic nocturnal oxygen administration upon sleep apnea. Am Rev Resp Dis 1986; 134: 925-929. [ Links ]
41. Esteller E, Matiñó F, Segarra JJ, Sanz JM, Ademà E, Estivill. Efectos adversos derivados del tratamiento con CPAP y su relación con la nariz. Acta Otorrinolaringol Esp 2004; 55: 17-22. [ Links ]
42. Schmidt-Nowara W, Lowe AA, Wiegand L, Cartwright R, Pérez-Guerra F, Menn S. Oral appliances for the treatment of snoring and obstructive sleep apnea: a review. Sleep 1995; 18: 501-510. [ Links ]
43. White J, Wright J. Continuous positive airways pressure for obstructive sleep apnoea. The Cochrane Data base Reviews. The Cochrane Libreary 2002 vol 2. [ Links ]
44. Sullivan CE, Issa FG, Berthon-Jones M. Reversal of obstructive sleep apnea by continuous positive airway pressure applied through the nares. Lancet 1981; 1: 862-864. [ Links ]
45. Sanders MH, Strollo PJ, Stiller RA. Positive airway pressure in the treatment of sleep-related breathing disorders. En: Sleep disorders medicine: basic science, technical considerations, and clinical aspects. 2nd ed. Chokroverty Sudhansu; 1999: 355-426. [ Links ]
46. Durán J, Rubio R, Aizpuru F, De la Torre G, Zorrilla V Tellechea B. Evolución de las escalas de Epworth y Stanford en pacientes diagnosticados de síndrome de apneas-hipopneas durante el sueño tratados con CPAP. Arch Bronconeumol 2001; 37 Supl 1:7. [ Links ]
47. Barbé F, Mayoralas LR, Pericas J, Muñoz L, Findley L, Antó JN et al. Impact of CPAP on automovile accidents in patients with sleep apnea syndrome (SAS). Eur Resp J 2001;(18) Suppl 33: 16. [ Links ]
48. Logan AG, Tkacova R, Perikowski SM, Leung RS, Tisler A, Floras JS et al. Refractory hypertension and sleep apnoea: effrect of CPAP on blood pressure and baroreflex. Eur Respir J 2003; 21: 241-247. [ Links ]
49. Naughton MT, Bernadrd DC, Rutherford R, Bradley TD. Effect of continuous positive airway pressure on central sleep apnea and nocturnal pCO2 in heart failure. Am J Respir Dis Crit Care Med 1994; 150: 1598-1604. [ Links ]
50. Alarcón A, León C, Maimó A, Barbé F, Agusti AGN, Rodríguez-Roisin R et al. Cumplimiento del tratamiento con presión positiva continua nasal (CPAP) en el síndrome de las apneas-hipopneas durante el sueño. Arch Bronconeumol 1995; 31: 56-61. [ Links ]
51. Krieger J, Kurtz D, Petiau C, Sforza E, Trautmann D. Long-term compliance with CPAP therapy in obstructive sleep apnea patients and in snorers. Sleep1996; 19: 136-143. [ Links ]
52. Yamashiro Y, Kryger MH. CPAP titration for sleep apnea using a split-night protocol. Chest 1995; 107: 62-66. [ Links ]
53. McArdle N, Grove A, Devereux G, Mackay-Brown L, Mackay T, Douglas NJ. Split-night versus full-night studies for sleep apnoea/hypopnoea syndrome. Eur Respir J 2000; 15: 670-675. [ Links ]
54. Rudkowski JC, Verschelden P, Kimoff RJ. Efficacy of continuous positive airway pressure titration in severe obstructive sleep apnoea. Eur Respir J 2001; 18: 535-541. [ Links ]
55. Masa JF, Jimenez A, Durán J, Capote F, Monasterio C, Mayos M et al, and the Coorperative Spanish Group. Alternative methods of titrating continuous positive airway pressure. A large multicenter study. Am J Respir Crit Care Med 2004; 170: 1218-1224. [ Links ]
56. Series F. Is treatment of obstructive sleep apnea syndrome with auto-CPAP useful? Sleep 2000; 23: 161-165. [ Links ]
57. Montserrat JM, Amilibia J, Barbé F, Capote F, Durán J, Mangado NG et al. Tratamiento del síndrome de las apneas-hipopneas durante el sueño. Arch Bronconeumol 1998; 34: 204-206. [ Links ]
58. Barbé F, Montserrat JM, Monasterio C, Mayos M, Díaz de Atauri MJ, Coloma R. Tratamiento del SAHS. Cuándo y cómo tratar. Arch Bronconeumol 2002; 38: 28-33. [ Links ]
59. Montserrat JM, Chiner E, León A, Luque R, Maimó A, Maldonado JA. Organización asistencial, coordinación y gestión de las unidades de sueño. Relaciones con primaria y escalones asistenciales. Arch Bronconeumol 2002; 38 Supl 3: 46-52. [ Links ]
60. Durán J, Espinar J, Molero JM, Morón A, Pareja J, Suárez L. Criterios para derivar un paciente con SAS desde atención primaria a atención especializada. Vigilia-Sueño. 1998; 10: 20-23. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Victor Manuel Eguía Astibia
Servicio de Neumología
Hospital Virgen del Camino
C/ Irunlarrea, 3
31008 Pamplona
Tfno. 848 422885
E-mail: veguiaas@cfnavarra.es