Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Medicina Intensiva
versão impressa ISSN 0210-5691
Med. Intensiva vol.31 no.1 Jan. 2007
CARTAS AL DIRECTOR
Edema cerebral difuso y pseudo-hemorragia subaracnoidea en un paciente con síndrome compartimental abdominal por peritonitis aguda
Diffuse cerebral edema and pseudo-subarachnoid hemorrhaging in a patient with abdominal compartment syndrome due to acute peritonitis
J. Ortega-Carnicer1; M. Delgado Portela 2; R. Ruiz Martínez 3
1Servicio de Medicina Intensiva. Hospital Alarcos. Ciudad Real. España.
2Servicio de Anatomía Patológica. Hospital Alarcos. Ciudad Real. España.
3Servicio de Radiología. Hospital Alarcos. Ciudad Real. España.
Sr. Director:
Aunque el síndrome compartimental abdominal (SCA) puede elevar la presión intracraneal1, el edema cerebral difuso (ECD) no ha sido descrito como complicación del SCA y su detección en pacientes con sepsis grave es excepcional2. Por otro lado, el ECD constituye una fuente potencial de error diagnóstico porque puede simular, en la tomografía computarizada (TC) craneal, imágenes de hemorragia subaracnoidea (HSA), lo que se denomina «pseudo-HSA» cuando se comprueba la ausencia de sangrado en la punción lumbar o en la autopsia3.
Se presenta el caso de una enferma con un SCA que tuvo un inesperado ECD mortal y una pseudo-HSA.
Mujer de 51 años que ingresa en el Servicio de Medicina Intensiva por una peritonitis difusa secundaria a una perforación instrumental del intestino delgado durante la reconstrucción laparoscópica de una colostomía. La paciente tuvo una sepsis grave con fracaso cardiovascular (hipotensión arterial de 95/50 mmHg con noradrenalina a 3 µ/kg/min), respiratorio (PaO2/FiO2 de 83), metabólico (pH 7,20 con exceso de bases -11), renal (oliguria < 0,5 ml/kg/h y creatinina de 2,7 mg/dl) y hematológico (trombocitopenia de 55.000/µl). El APACHE II fue de 28 puntos. En las primeras 24 horas de ingreso la paciente recibió 18 litros de cristaloides, coloides y derivados hemáticos. También se le administró dobutamina, midazolan, diprivan, imipenen, hidrocortisona y drotrecogina. Al tercer día de ingreso la paciente estaba en anasarca, con gran hinchazón facial y pupilas puntiformes. La presión arterial sistólica era de 115-120 mmHg, la presión venosa central de 24 mmHg, la saturación arterial de O2 del 84% (FiO2 de 1 y presión positiva al final de la espiración [PEEP] de 22 mmHg), la presión pico de la vía aérea de 45 mmHg (volumen corriente de 350 ml y 35 resp/min) y las presiones intraabdominales de 25 a 30 mmHg. Ante esta situación clínica, una laparotomía descompresiva realizada a pie de cama mostró ascitis, dilatación intestinal, congestión visceral y mínimo absceso subhepático. Tras drenar el absceso se dejó la laparotomía abierta y cubierta con una malla. En los hemocultivos del ingreso creció Escherichia coli. Aunque hubo una mejoría cardiorrespiratoria, al quinto día de ingreso apareció una midriasis arreactiva bilateral y, tras supresión de la sedación, se diagnosticó de muerte cerebral. Una TC craneal realizada sin contraste mostró un ECD y signos de HSA (fig. 1). La autopsia del cráneo puso de manifiesto un ECD y ausencia de hemorragias, abscesos o meningitis.
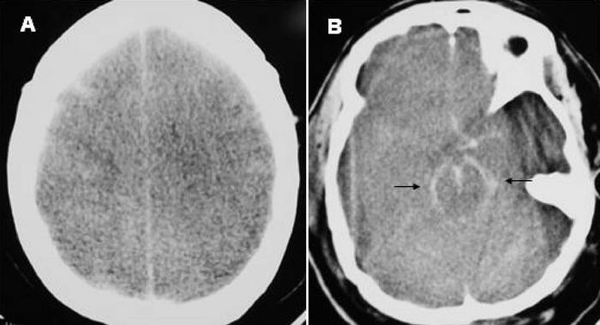
Figura 1. Una tomografía computarizada craneal realizada sin contraste que muestra edema cerebral difuso
(A) y signos de hemorragia subaracnoidea dentro de las cisternas de la base (B).
La elevación de la presión intracraneal es una complicación poco conocida del SCA1. La hipertensión intraabdominal que caracteriza al SCA ocasiona un desplazamiento cefálico del diafragma que aumenta la presión intratorácica, y ésta, a su vez, provoca una obstrucción funcional del retorno venoso cerebral que eleva la presión intracraneal1. Clínicamente, por primera vez en la literatura, Miglietta et al1 refirieron dos pacientes con traumatismo craneal aislado e hipertensión intracraneal refractaria a los tratamientos habituales a quienes la realización de una laparotomía descompresiva logró reducir inmediatamente la presión intracraneal, pese a la ausencia de signos clínicos evidentes de SCA y de presiones intraabdominales muy elevadas (25-30 mmHg). De forma llamativa, el SCA de estos pacientes se produjo en ausencia de traumatismo toracoabdominal y apareció como consecuencia de la resucitación con fluidos, lo que causó edema visceral y ascitis.
Esta paciente padeció un SCA secundario a las maniobras de resucitación de una sepsis grave. Tras la realización de una laparotomía descompresiva la paciente tuvo signos de muerte cerebral inesperada. Una TC craneal mostró un ECD y una HSA que no pudo verificarse en la autopsia. Aunque no se ha descrito la asociación del ECD y el SCA, recientemente Hagiwara et al4 refirieron un paciente con muerte cerebral debida a un SCA causado por un sangrado retroperitoneal. Probablemente, el ECD fatal de este paciente fue causado por un SCA que elevó la presión intracraneal (componente habitual del ECD) en un cerebro que tenía alterada la barrera hematoencefálica por la sepsis. Así, Bogdanski et al5 reprodujeron una sepsis abdominal infundiendo bacterias vivas en la vena porta de cerdos y encontraron altos niveles de factor de necrosis tumoral alfa e interleucina 6 en el líquido cefalorraquídeo que causaban edema cerebral y muerte neuronal. En nuestro caso, el ECD pudo estar facilitado también por la hipoxemia extrema con alta PEEP y la disminución de la presión de perfusión cerebral y oncótica intravascular.
La HSA produce en la TC craneal un aumento de la densidad radiológica del espacio subaracnoideo y de las cisternas de la base. Un patrón radiológico similar, pero en ausencia de una HSA verdadera (pseudo-HSA) puede observarse ocasionalmente en pacientes con ECD3. Cuando existe un ECD, como el que tuvo esta paciente, la TC craneal muestra una disminución global de la densidad cerebral que realza la nitidez de los grandes vasos sanguíneos intracraneales, lo que puede simular una HSA3. Puesto que el ECD contraindica la punción lumbar y la clínica tiene escaso valor en pacientes sedados y relajados, la distinción entre la pseudo-HSA y la HSA verdadera se basará en repetir la TC craneal con contraste, lo que aumentará la densidad de los vasos sanguíneos intracraneales en caso de pseudo-HSA3.
En conclusión, el ECD constituye una complicación del SCA que puede simular una HSA.
Bibliografía
1. Miglietta MA, Salzano LJ, Chiu WC, Scalea TM. Decompressive laparotomy: a novel approach in the management of severe intracranial hypertension. J Trauma. 2003;55:551-5.
2. Smith DB, Gulinson J. Fatal cerebral edema complicating toxic shock syndrome. Neurosurgery. 1988;22:598-9.
3. Avrahami E, Katz R, Rabin A, Friedman V. CT diagnosis of non-traumatic subarachnoid haemorrhage in patients with brain edema. Eur J Radiol. 1998;28:222-5.
4. Hagiwara A, Fukushima H, Inoue T, Murata A, Shimazaki S. Brain death due to abdominal compartment syndrome caused by massive venous bleeding in a patient with a stable pelvic fracture: report of a case. Surg Today. 2004;34:82-5.
5. Bogdanski R, Blobner M, Becker I, Hänel F, Fink H, Kochs E. Cerebral histopathology following portal venous infusion of bacteria in a chronic porcine model. Anesthesiology. 2000;93: 793-804.














