Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista de la Asociación Española de Neuropsiquiatría
versão On-line ISSN 2340-2733versão impressa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. no.83 Madrid Jul./Set. 2002
INFORMES
Estudio descriptivo de las derivaciones urgentes a una unidad de salud mental
Urgents derivation´s descriptive study to appley in an mental health unity
Luisa Espinosa Sabina 1, M.ª del Pilar Castilla Pérez 2
Unidad de Salud Mental de Ofra. Servicio Canario de Salud Avda. Príncipes de España, 7 C.P. 38010 - Santa Cruz de Tenerife
1 Psicóloga
2 Enfermera
Dirección para correspondencia
RESUMEN
Estudiamos la calidad de las derivaciones urgentes desde los Equipos de Atención Primaria (E.A.P), a una Unidad de Salud Mental, a lo largo de un año, (1998).
Se analizan una serie de variables y se valoran cómo fueron cumplimentados los criterios de derivación urgente y clasificadas dichas urgencias.
Palabras clave: Derivaciones urgentes, Atención Primaria, Salud Mental.
SUMMARY
We are going to study though a year period (1998), urgents derivation´s quality from primary attention equipments (P.A.E.), to the Gladiolos Health mental Unity.
We are going to analise variable series and value what point of view was taken for reflilled urgents derivation and how urgences were clasified.
Key words: Urgents derivation, Primary attention, Mental Health.
Introducción
La atención a las urgencias psiquiátricas ha sido siempre un tema de gran debate en la atención especializada de salud mental, pues es bien sabido que las unidades de salud mental comunitaria (U.S.M.C), no son un servicio de urgencias como tal, puesto que no están dotadas con los medios propios de un servicio de urgencia.
Por tanto habría que diferenciar como en todas las especialidades, los casos de atención hospitalaria urgente, frente a los casos urgentes derivables ambulatoriamente a las U.S.M.C.
Otra cuestión que creemos puede influir en las derivaciones urgentes es la lista de espera que pueda existir en el servicio y el deseo del médico de que el paciente sea valorado cuanto antes sin atender a los criterios de derivación.
Hemos valorado como urgencias psiquiátricas aquellos casos que la literatura (1) nos muestra como casos urgentes, y no aquellos casos que se derivan utilizando el criterio "urgente" para saltarse la lista de espera; es decir, aquellos casos que el profesional (médico de cabecera, pediatra, etc.) considere que no pueden esperar dada la gravedad psicopatológica del trastorno.
Entendemos como urgencia psiquiátrica aquellos síndromes psiquiátricos o síntomas psicopatológicos que crean situaciones percibidas como perturbadoras o amenazantes y que exigen soluciones rápidas por entrañar peligro para el paciente o para los que le rodean (1,2), (véase anexo final). Acordamos como casos no urgentes los que no requieren atención en la U.S.M.C pues no presentan un trastorno mental (por ejemplo informes para invalidez, problemática social, trastornos escolares, etc.), y aquellos casos que no son urgentes siguiendo los criterios de la definición, aún precisando tratamiento especializado.
En otros trabajos realizados se constata que los documentos utilizados para la derivación de pacientes desde los Equipos de Atención Primaria (E.A.P) a los servicios de salud mental son cumplimentados deficientemente; así observamos que se cumplimentan sólo tres o cuatro criterios y en algunos centros menos de dos (3).
Asímismo, se observa un incremento en la demanda de urgencias psiquiátricas con patologías breves o reactivas, "patología psiquiátrica menor", y no de verdaderas urgencias (4,5).En algunos estudios los pacientes derivados a salud mental en los que no se halló patología psiquiátrica suponen un 14%. (6) .
Todo esto habla de la necesidad de establecer reglas claras para los procesos de derivación, así como continuar realizando formación en salud mental, dirigida a los profesionales de atención primaria (A.P).
El conocimiento de las características de las derivaciones recibidas en la U.S.M.C. de Los Gladiolos nos permitirá centrar las actuaciones con los E.A.P, y establecer pautas para una correcta derivación y resolución de los casos urgentes.
El objetivo de este estudio es mejorar la calidad de las derivaciones de pacientes remitidos como urgentes hacia Salud Mental, lo que nos permitirá orientar mejor a los E.A.P. para que sean más objetivos en la remisión de urgencias psiquiátricas, y más precisos al determinar lo que constituye verdaderamente una urgencia psiquiátrica.
Para ello se analizó la información contenida en el T.A.7, que es el documento utilizado para derivar pacientes desde los E.A.P. a los servicios especializados, y asímismo, se hizo una revisión de las historias clínicas de los pacientes (6,7).
Material y métodos
La investigación se ha llevado a cabo en la U.S.M.C. de Los Gladiolos, que está ubicada en el Centro de Salud de Los Gladiolos, barrio de Santa Cruz de Tenerife. Esta unidad fue creada en el año 90 y la dotación de personal incluía tres profesionales (un psiquiatra, una psicóloga, y una enfermera). Los pacientes derivados corresponden a tres E.A.P (C.S. Los Gladiolos, C.S. Barrio de La Salud, y C.S. Añaza). Esto corresponde a una población de 52.474 habitantes (población adscrita a tarjeta sanitaria noviembre-98).
Se estudiaron los pacientes derivados como urgentes desde los citados E.A.P. a la U.S.M.C. de Los Gladiolos durante el año 98. La muestra estaba formada por un total de 102 pacientes que fueron atendidos con carácter urgente.
En el procedimiento de derivaciones urgentes, tomamos como instrumento de medición el impreso de interconsulta TA7, valorando la informacióón contenida en dicho documento para evaluar la calidad del proceso de derivación.
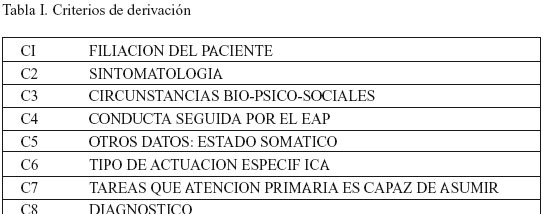
Los criterios que planteamos para dicha evaluación del proceso de derivación son los ocho criterios que han sido recogidos en el protocolo de actuaciones del Servicio Canario de Salud de la (Red Especializada de Atencion a la Salud Mental en Canarias) (8).
Además se analizaron las siguientes variables: (Tabla I)
• Características sociodemográficas (edad, sexo, estado civil, nivel de instrucción)
• Origen de la demanda (Centro de Salud)
• Formación del médico que realiza la derivación (pediatra, médico general, médico especialista en familia).
• Distribución de la demanda por estaciones del año.
• Coincidencia diagnóstica entre los profesionales de S.M. y A.P.
• Clasificación de las urgencias por parte de los profesionales de salud mental: urgentes bien derivados, no urgentes que no requieren ni atención ni tratamiento en la USM, y no urgentes que necesitarán atención pues presentan un trastorno mental.
Los profesionales de A.P. no habían sido informados del carácter de ésta investigación para que no modificaran su forma habitual de recoger información y valorar al paciente (6).
Los resultados se expresan en porcentajes y para el contraste de hipótesis se utilizó X2 .
Se consideran diferencias significativas para p < 0,05.
Resultados
La muestra estaba formada por un total de 102 pacientes que fueron atendidos con carácter urgente durante el año 1998.
La edad de la muestra estaba comprendida en un grupo de edad entre 25 - 45 años (grafica I) destacando un mayor porcentaje de mujeres 57,8% frente a los varones y cuyo estado civil era en primer lugar casados 38,2%, seguido con poca diferencia por los solteros con un 33,3%, luego separados y divorciados 11,8%; el porcentaje de viudos es bajo, 9,8%.
Con relación a su situación laboral, el mayor porcentaje son trabajadores 35,3%, frente a un 15,7% de estudiantes o un 6,9% de jubilados, cuyo nivel educativo de estudios primarios, es de un 43,1%.
En cuanto al origen de la demanda urgente, el mayor volumen de pacientes correspondía a los centros de salud, como cabía esperar, con un 95,1%, siendo poco significativo el porcentaje de pacientes derivados desde el hospital u otros organismos.
En cuanto a las tasas de afluencia, en primer lugar está el Centro de Salud de Añaza, con 216 x 100.000; en segundo lugar, el Centro de Salud de Los Gladiolos, con 196 x 100.000 h., y en tercer lugar, el Centro de Salud del Barrio de La Salud, con 166 x 100.000 h..
En relación al profesional que realiza la derivación, un amplio porcentaje corresponde al médico general, 68,6%, y en segundo lugar al médico de familia, 22,5%. Los pediatras derivan bastante menos urgencias psiquiátricas, 2%.
La estación del año en que se registran más urgencias corresponde al otoño, con un 30,8%, aunque este incremento no es estadísticamente significativo.
En cuanto a los criterios de derivación los resultados pueden observarse en la Tabla 2.
Podemos destacar que el criterio con un porcentaje de cumplimentación más alto es el diagnóstico y el que menos las tareas que los E.A.P. son capaces de asumir en el contexto de un tratamiento especializado. Siguiendo estos criterios podemos observar que los médicos de atención primaria recogen la filiación del paciente, en mayor porcentaje la sintomatologíía y también reseñan las circunstancias bio-psicosociales, pero no queda reflejada la conducta seguida ante el problema del paciente. Respecto al tipo de actuación especializada que demanda el E.A.P. a la U.S.M.C., podemos observar que la petición está bastante clara en la mayoría de los médicos de A.P., a diferencia de otras investigaciones en que este fue el criterio peor cumplimentado. (9).
Una gran mayoría de los médicos de Atención Primaria son capaces de emitir algún diagnóstico, sin embargo en poco más de la mitad de los TA-7 cumplimentados existe una coincidencia con los diagnósticos emitidos por salud mental (Tabla III).
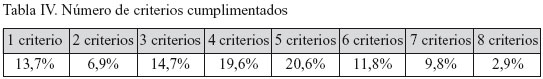
Sólo un 2,9% de los médicos completan todos los criterios en el proceso de derivación de las urgencias psiquiátricas y una gran mayoría, 75,5%, cumplimenta menos de 5 criterios (Tabla IV).
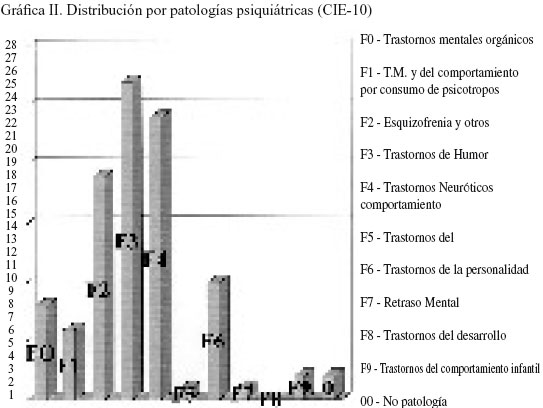
La distribución por patologías según la clasificación de la CIE-10 se muestra en la gráfica II.
Como se observa en la gráfica II, las patologías psiquiátricas derivadas con mayor frecuencia como urgentes fueron los trastornos afectivos, de los cuales el episodio depresivo fue el más frecuente. Esto coincide con los resultados obtenidos en otras investigaciones (4).
Se constató que 72,6% de los casos derivados no eran urgentes, frente a un 27,5% que sí lo eran, con una diferencia estadísticamente significativa. De estos últimos el mayor porcentaje, 56,9%, no era urgente pero requerían algún tipo de atención en la U.S.M.C.
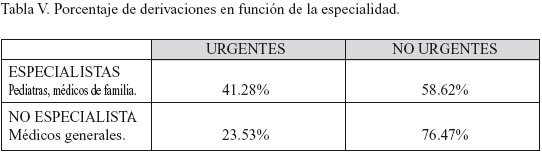
Al analizar la variable urgente / no urgente en relación con la formación del médico que realiza la derivación (Tabla V) observamos que los especialistas derivan menos pacientes con mayor porcentaje de urgentes, aunque ésta diferencia no es estadísticamente significativa.
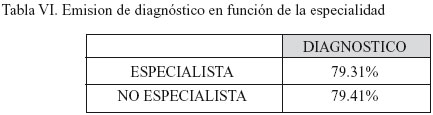
No existe diferencia en la emisión de diagnóstico entre el médico especialista y no especialista. (Tabla VI)
Parece existir mayor porcentaje de coincidencia diagnóstica entre el personal de los E.A.P. y los de las U.S.M.C. en el Centro de Salud del Barrio de la Salud que en los otros, pero esta diferencia no es estadísticamente significativa (Tabla VII).
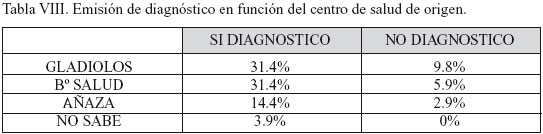
Como podemos observar (Tabla VIII), hay mayor porcentaje de médicos en los Centros de Salud que cumplimentan el criterio diagnóstico que en los que no lo cumplimentan, pero tras la aplicación de la prueba Chi-cuadrado se observó que estas diferencia no es significativa.
Discusión
Los pacientes derivados como urgentes procedían principalmente, como cabía esperar, de los centros de salud (C.S.).
En cuanto a las tasas de afluencia, el C.S. de Añaza fue el que presentó la más alta frente al C.S. del Barrio de la Salud que presentó la más baja. Quizás podríamos explicarlo por la labor docente realizada con los E.A.P. de dichos centros, que ha sido menor en el C.S. de Añaza.
Esto es debido a que este centro se ha incorporado recientemente a la U.SM. de los Gladiolos. Además otra de las hipótesis que se podrían barajar es que al ser dotado con una nueva oferta asistencial de Salud Mental esto supuso un desbordamiento en la demanda de casos urgentes, pues los pacientes que antes eran atendidos en las consultas de neuropsiquiatría ahora empezaban a derivarse a la U.S.M.C.
Por esto pensamos que hay que realizar una labor educativa con los E.A.P. previa a la incorporación a la U.S.M.C. Entre otros temas, habría que empezar tratando sobre los protocolos de derivación, dando formación sobre trastornos más relevantes que serían susceptibles de derivación a las U.S.M.C., fomentando el manejo de pacientes con patología psiquiátrica menor desde los E.A.P. y más interconsultas previas a la derivación.
Los pacientes eran derivados principalmente por los médicos generales, lo cual era esperable, ya que en los centros de referencia hay más médicos generales que de familia. El menor porcentaje de urgencias en pediatría puede explicarse porque posiblemente la patología psiquiátrica infantil es menor y los niños son menos susceptibles de presentar trastornos que requieran atención urgente ; por otra parte, en esta zona , dada la cercanía, también pueden ser atendidos en gran proporción en el sector hospitalario y centros privados de atención.
Los casos urgentes fueron más frecuentes en otoño, y aunque este resultado no fue estadísticamente significativo, puede ser un reflejo característico del aumento de algunos trastornos mentales en esa época del año.
El perfil de los pacientes atendidos como urgentes durante el año 98 estuvo formado por una mayoría de mujeres, casadas, trabajadoras y cuyo nivel educativo era bajo: estudios primarios. Nos llamó la atención este resultado pues, curiosamente, suele ser el perfil opuesto de los pacientes atendidos como urgentes, según se recoge en la bibliografía: varones, solteros (4)
En cuanto a la derivación, evaluamos si los médicos de A.P. incluían los criterios ya comentados en los TA-7, y observamos que en el criterio 6 no tenían grandes dificultades para solicitarnos asesoramiento terapéutico o cualquier otro tipo de atención especializada.
Parecen tener también bastante claridad en el criterio 2 a la hora de distinguir y detectar los síntomas de cualquier trastorno mental; asímismo, en el primer criterio suelen ser precisos al recoger los datos de filiación del paciente, incluyendo edad, sexo, etc. Y más de la mitad eran capaces de explicar bien el criterio 3, las circunstancias bio-psico-sociales; por ejemplo: tensión laboral, problemática familiar, etc. en las que estaban inmersos los pacientes.
Sin embargo, tienen dificultades para comunicar datos realmente importantes del criterio 5, como impresión del estado físico del paciente, pruebas complementarias realizadas y estado somático general. No queda bien reflejada una actuación concreta ante el problema del paciente previa a la derivación en el criterio 4 y tampoco exponen en el criterio 7 las tareas que podrían asumir en el contexto del tratamiento especializado; como intervención y control farmacológico, apoyo médico, vigilancia clínica, etc.
Todavía en estos equipos de A.P. puede que exista cierta resistencia a realizar algún tipo de intervención más especializada, sea por temor o por falta de tiempo. Está claro que es importante profundizar más en estos aspectos e insistir en la cumplimentación adecuada del protocolo de derivación para disponer de la información necesaria, ya que precisamente un paciente que es derivado como urgente debe ser atendido rápidamente en el mismo momento en que llega; por tanto, todos los datos previos que tengamos sobre los pacientes van a ser esenciales para la valoración diagnóstica y la intervención que posteriormente planteemos.
En cuanto al juicio diagnóstico, criterio 8, son bastante capaces de proponer un diagnóstico: el porcentaje en la emisión de diagnóstico es alto y es bastante similar a lo indicado en otros trabajos, (4) (10).
El porcentaje de diagnósticos emitidos es superior al no emitido en todos los centros estudiados, aunque se realizó una prueba de Chi-cuadrado y se observó que estas diferencias por Centros de Salud no eran estadísticamente significativas.
Tampoco hay diferencias significativas en la emisión de diagnóstico entre especialistas y no especialistas.
En cuanto a la coincidencia diagnóstica, en un poco más de la mitad de los TA7 cumplimentados, existe una concurrencia con el diagnóstico emitido por el Equipo de Salud Mental. Sin embargo, en otros estudios sí se observan diferencias significativas relevantes en la presencia de hipótesis diagnóstica y concordancia diagnóstica a favor de los médicos de familia, mientras que en nuestro estudio hay una tasa mucho más baja de coincidencia diagnóstica (11). Desconocemos a qué es debida esta baja tasa de coincidencia diagnóstica; quizá el médico de Atención Primaria no dispone de tiempo suficiente para valorar con precisión el diagnóstico de ese paciente que derivó como urgente y atendió rápidamente, o bien hay una falta de formación en Salud Mental de todos los profesionales puesto que anteriormente no existían las U.S.M y ha sido necesaria una amplia revisión de los programas de formación.
Parece existir un mayor porcentaje de concomitancia diagnóstica en el C.S. del Bº La Salud que en otros, pero estas diferencias no son estadísticamente significativas. Aún así, esto podría estar relacionado con el mayor interés de los profesionales, ya que estos nos pedían más sesiones clínicas y de docencia, así como más interconsultas, habiéndose realizado un mayor trabajo de formación continuada en dicho Centro. Esto nos apoya en la hipótesis que sustentamos, de que una formación más amplia de los profesionales de A.P. mejora notablemente la calidad de las derivaciones.
La mayoría de los pacientes derivados no eran urgentes, aunque en un gran porcentaje los no urgentes requerían atención especializada, lo cual parece demostrar que la vía de derivación urgente se está utilizando para acortar la lista de espera.
Los médicos especialistas en familia derivan menos pacientes y un mayor porcentaje de urgentes reales bien derivados, pero hay que tener en cuenta que esta diferencia con los médicos generales no es estadísticamente significativa. Es muy probable que con la rotación M.I.R. y la formación en las U.S.M. sean cada vez más capaces de hacer una mejor selección de las urgencias.
Nuestra reflexión sobre estos datos es que si bien los EAP son bastante eficaces a la hora de detectar patología psiquiátrica y derivarla a las USM, todavía hay una falta de claridad a la hora de derivar un paciente urgente y determinar lo que verdaderamente constituye una urgencia psiquiátrica.
Como conclusión diríamos que es evidente que sólo a través de una comunicación e interacción continuada entre los Servicios de Atención Primaria y Salud Mental es como podremos ir resolviendo el tan complejo tema de la derivación de la demanda de asistencia urgente.
Está claro que existen otra serie de variables que no hemos considerado en esta investigación y que tienen su importancia; sabemos que la forma que toma la demanda urgente nunca puede aislarse del encuentro entre las variables propias que caracterizan al que pide ayuda (paciente) y por otro lado al que da la respuesta (terapeuta), que están a su vez dentro de un contexto social, cultural e institucional dado, y por lo general la calidad de la demanda también viene dada por las prestaciones ofertadas desde el principio por el servicio. Por esto es por lo que desde la atencióón especializada en Salud Mental debemos ser exigentes puesto que nuestra respuesta determina el tipo y calidad de la demanda.
Tal y como nosotros lo vemos hemos de llegar a acuerdos entre los servicios de AP y SM para que se aclaren previamente las expectativas de "urgencia" con las que el paciente se dirige al Servicio de Salud Mental y las prestaciones que nosotros podemos ofrecerle; quizá habría que plantearse emplear más tiempo y recursos en una labor de prevención primaria y educación de la población para que valore estos servicios como lo que realmente son.
También aclarándonos a nosotros mismos qué es lo que constituye una urgencia psiquiátrica y qué no lo es sería un buen comienzo, que indudablemente repercutiría en una mejor asistencia.
Finalmente, quisiéramos dejar abierto un espacio que sirva de reflexión para futuras investigaciones, creemos que habría que estudiar un modelo más amplio de intervención urgente, que sería el modelo de intervención en crisis (12). Las crisis vitales muchas veces se han considerado como sinónimos de atención de urgencia, sin embargo se basan en un modelo de intervención más psicosocial, con búsqueda de redes de apoyo social amplio, frente al modelo de intervención médico-institucional que funciona sobre la base de la demanda, en las urgencias psiquiátricas. Pensamos que en muchas ocasiones son las respuestas sociales de la comunidad las que pueden lograr contener o aliviar en gran medida al paciente con trastorno psiquiátrico grave; por tanto localizar en la comunidad estos recursos apropiados pueden servir también para una buena derivación, contando con más servicios que apoyen al paciente y no sólo exclusivamente los sanitarios.
Criterios de urgencia (anexo)
Se define urgencia como una condición que concluye en incapacidad o muerte si no se trata inmediatamente, entonces los pacientes psiquiátricos si constituyen casos de urgencias.
El suicidio es una de las principales causas de muerte de estos pacientes y la mayoría ya han consultado a sus médicos durante las semanas o meses anteriores.
Los pacientes con intentos de autolisis tienen un alto riesgo suicida.
Los pacientes psicóticos son atendidos cada vez más con problemas de urgencia, pero muchas veces son devueltos a la comunidad sin los adecuados apoyos institucionales.
Se consideran urgencias psiquiátricas relevantes:
La depresión mayor con riesgo suicida.
La conducta violenta y abiertamente destructiva.
Trastorno de estrés post-traumático agudo.
Crisis de pánico.
La excitación maníaca, la esquizofrenia (p.e. catatónica, paranoide).
La anorexia nerviosa cuando por su intensidad pueda existir peligro por inanición.
Alcoholismo y toxicomanías (atendidos por la red específica de atención a las toxicomanías).
En niños consideramos urgente:
Depresión con intentos de suicidio.
Trastornos por déficit de atención, cuando los adultos son incapaces de seguir tolerando su conducta.
Trastorno de las emociones muy intenso p.e. una fobia escolar que muestra síntomas de pánico que sólo se alivian al estar en casa.
Síndrome del niño maltratado (atendido en coordinación con la Dirección de Protección al Menor)
Agresión sexual.
Duelo de los padres complicado.
Trastorno de conducta grave, p.e. conducta incendiaria.
Niño con síntomas psicóticos o alteración grave del contacto con la realidad.
Bibliografía
1. Kaplan, H. I. Y Sadok, B. J. Tratado de psiquiatria. Barcelona. Salvat editores, 1989 [ Links ]
2. Vallejo Ruiloba, J. Introducción a la psicopatología y psiquiatria, Barcelona Editorial Masson, 1998 [ Links ]
3. González Sanz, l: y otros. "Una aportación a la evaluación del funcionamiento del modelo asistencial de salud mental en atención primaria de salud" Psiquis 1994, 15 (4): 191-196. [ Links ]
4. Calzado Solaz, C: y otros "urgencias psiquiátricas características clínicas y demográficas en un centro psiquiátrico provincial". Anales de psiquiatría 1994,10 (2):64-68. [ Links ]
5. Peralta Rodrigo, C; Goiriena Seijo, D ; Salcedo Ocerin, B. "Estudio descriptivo de la actividad asistencial anual de un consultorio de salud mental de nueva creación". Anales de psiquiatría 1994, 10 (8): 314-319. [ Links ]
6. Garcia Testal, A: y otros "Estudio de las derivaciones de ap a salud mental ¿qué coincidencia existe entre los motivos de derivación y el diagnóstico del especialista?". Atención primaria, 1998 (22):233-238. [ Links ]
7. Camacho Garrido, JJ: y otros "Derivaciones a salud mental desde un equipo de atención primaria". Atención primaria 1992, 9 (1): 34-40. [ Links ]
8. Servicio Canario de Salud, anexo 2 de la red especializada de atención a la salud mental en canarias. Documento interno. [ Links ]
9. Ruiz, FJ ; Piqueras, V ; Aznar, J "¿Es posible mejorar la asistencia psiquiátrica a través del proceso de derivación?" Atención primaria.1995,15 (8):491-497. [ Links ]
10. Escudero Nafs, a: y otros "Variación de la demanda en la urgencia del hospital psiquiátrico de Madrid". Actas luso-españolas de neurología, psiquiatría y ciencias afines. 1995, 23 (3): 130-137. [ Links ]
11. Casares, J.R y Buitrago, F. "Derivaciones de los médicos de atención primaria a una unidad de salud mental". Atención primaria,1996,17(7):445-448. [ Links ]
12. Rodriguez López, A; Salazar Bernarg, I; Salazar Bernard, J.I. "Las urgencias psiquiátricas en atencion primaria desde el modelo de intervención en crisis". Anales de Psiquiatria. 1998, 14 (9) 369-378. [ Links ]
Fecha de Recepción: 18-07-02 ![]() Dirección para correspondencia:
Dirección para correspondencia:
Luisa Espinosa Sabina, Psicóloga.
C/. Pedro Felipe, 73 - Bajo C.P. 38350 Tacoronte - Tenerife