Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista de la Asociación Española de Neuropsiquiatría
versão On-line ISSN 2340-2733versão impressa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. vol.34 no.123 Madrid 2014
https://dx.doi.org/10.4321/S0211-57352014000300006
ORIGINALES Y REVISIONES
Las residencias para personas con Trastorno Mental Grave como un recurso Terapéutico-Rehabilitador
The residences for persons with Several Mental Disorder as a Therapeutic-Rehabilitation resource
David Lascorz Fierroa, Eva Serrats Alabaub, Bibiana Ruizc, Ma Jesús Córdobad, Joan Vegué Grillóe
a, b, c y dFundación Salud Mental CPB, Barcelona, España.
eCentre Psicoteràpia Barcelona, Servéis de Salut Mental, Barcelona, España.
Dirección para correspondencia
RESUMEN
Introducción: El desarrollo de lugares de vida para personas con TMG está significando un factor importante en la consolidación de la atención comunitaria en Salud Mental. Las residencias deben considerarse como un lugar de rehabilitación psicosocial, al modificar una situación psicosocial disfuncional que influye negativamente en la calidad de vida y en la integración social del paciente. En esta línea se plantea el presente estudio con El objetivo: de evaluar la evolución de los residentes ingresados en las residencias Roger de Llúria, Tres Pins y Begur, (gestionadas por la Fundación de Salud Mental CPB), en sus dos primeros años de ingreso y poder definir los aspectos de mejoría en los usuarios.
Material y Método: La muestra inicial es de 88 personas (usuarios ingresados durante los años. (2009-2011). Se comparan las variaciones en el tiempo de ingreso psiquiátrico, la utilización de recursos de rehabilitación comunitaria, la estabilidad clínica, la realización de Actividades de la Vida Diaria (AVD) y la calidad de vida (desarrollo personal y social); tomando como valorares la información recogida durante el año anterior a su incorporación a la residencia y a los dos años de vinculación.
Resultados y Conclusiones: Se puede afirmar que la estancia en las residencies favorece la estabilidad clínica del usuario, reduciendo el número de ingresos y su tiempo de estancia. El residente mejora en el funcionamiento general en las AVD, hábitos de salud y relaciones personales, recuperando su estatus de ciudadano, más activo y autónomo. La mejora en el ajuste social y ocupacional se refleja en el aumento de recursos de rehabilitación utilizados y la mayor participación en la vida comunitaria (tanto dentro como fuera de la residencia).
Palabras clave: Trastorno Mental Grave, Programa Residencia, Valoración funcionalidad.
ABSTRACT
Introduction: The development of housing places for people with SMD is becoming an important factor in the consolidation of community care in mental health. Residences should be considered as a psychosocial rehabilitation place, modifying a dysfunctional psychosocial situation that negatively affects quality of life and social integration of the patient. In this line arises the present study in order to assess the evolution of the residents admitted to Roger de Llúria, Begur and Tres Pins residences (managed by the Mental Health Foundation CPB) in its first two years of admission to the mental health centre and being able to define improvement aspects on users.
Material and Method: From an initial sample of 88 residents (admitted during the years 2009-2011). Comparing the variations during the required time of psychiatric admission, use of community rehabilitation resources, clinical stability, performing ADLs and quality of life (social and personal), taking as values the collected information during the year preceding their incorporation into the residence and the two years of relationship.
Results: We could affirm that staying at residences favours users' clinical stability, reducing the number of admissions and their length of stay. The resident improves in ADLs functioning, health habits and personal relationships, regaining his citizenship status, more active and self-sufficient. The improvement in social and occupational residents adjustment is reflected in the increasing of rehabilitation resources used and a greater participation in community life (both inside and outside the residence).
Key words: Severe mental illness, residential program, psychosocial function.
Introducción
En la actualidad los programas residenciales para personas con Trastorno Mental Grave (TMG) son un tema de creciente interés en el marco de la atención comunitaria a la enfermedad mental y cada vez están más extendidos internacionalmente. Disponer de una vivienda digna y estable constituye una necesidad básica y esencial de cualquier ciudadano, incluidos aquellos con discapacidades psiquiátricas.
En nuestro modelo social, se reconocen tres aspectos básicos para afirmar que una persona está plenamente integrada: vivienda, trabajo y ocio. Dentro de esta triple base, la vivienda es el punto de partida de la integración en tanto que la persona siente que pertenece y se identifica con la comunidad donde vive, salvaguardia de la privacidad; y para las personas con TMG, la plataforma desde donde se desarrollan sus objetivos de rehabilitación psicosocial (1).
Para dar respuesta a la necesidad de un lugar para vivir a las personas con TMG existen diferentes recursos. Esta diversidad debe adaptarse a los distintos momentos y necesidades de soporte que precisa la persona, teniendo en cuenta las condiciones socioeconómicas, capacidades y nivel de autonomía en la realización de las actividades de la vida diaria (2). Si no se cuenta con un apropiado abanico de opciones de alojamiento y servicios residenciales en la comunidad, muchos de los esfuerzos de rehabilitación e integración de personas con TMG pueden verse seriamente limitados y obstaculizados. Es por ello que, la articulación de un sistema de servicios comunitarios, que pretenda atender e integrar de un modo lo más normalizado a dichas personas, debe priorizar y organizar una adecuada cobertura de sus necesidades de alojamiento y atención residencial (3).
Las personas afectadas de TMG son individuos que se caracterizan por una serie de discapacidades y minusvalías que se ponen de relieve en un funcionamiento psicosocial deficiente y en la falta de cobertura social como compensación de sus dificultades. Los trastornos mentales graves dificultan o impiden el desarrollo de las capacidades funcionales del enfermo en relación a aspectos de la vida diaria, tales como higiene personal, autocuidado, autocontrol, relaciones interpersonales, interrelaciones sociales, aprendizaje, actividades recreativas y de ocio, trabajo, etc.; y que además dificultan el desarrollo de su autosuficiencia económica. Así mismo muchas de estas personas han estado hospitalizadas en algún momento de sus vidas, variando la duración según los casos (4).
Muchas personas con TMG tienen dificultades para cubrir autónomamente sus necesidades de alojamiento y cuidado, aumentando el riesgo de marginación cuando carecen de apoyo familiar. La inadecuada cobertura del alojamiento contribuye a generar un conjunto de consecuencias negativas, tales como: un uso inadecuado de la atención hospitalaria, con un incremento del fenómeno de la puerta giratoria (al aumentar los reingresos hospitalarios) y una dificultad para la desinstitucionalización o externación, una sobrecarga de las familias, que se pueden desestructurar al verse sobrepasadas por el cuidado y convivencia con su familiar enfermo y el aumento del riesgo de situaciones de marginación al verse sin hogar.
El carácter crónico de este tipo de trastornos debería entenderse en analogía a otras enfermedades crónicas como la diabetes o la hipertensión, es decir, trastornos que, por el momento, no cuentan con posibilidades de curación, pero que, con el adecuado tratamiento y apoyo, pueden llevar una vida normalizada y autónoma. Históricamente el adjetivo "crónico" añadido al de esquizofrenia denotaba una evolución negativa hacia una situación de progresivo deterioro, pero en la actualidad, tras múltiples estudios, ya no hay base para seguir pronosticando una evolución negativa, suponiendo en muchos casos una mejoría progresiva tanto en su situación psicopatológica, como en su funcionamiento psicosocial. Hay cada vez más estudios empíricos que revelan que la recuperación de la esquizofrenia se puede dar, en el estado crónico, si se trata durante períodos prolongados de tiempo con servicios globales, bien coordinados y continuos. (5)
El desarrollo de lugares de vida para personas con TMG está significando un factor importante en la consolidación de la atención comunitaria en Salud Mental, con la posibilidad de mantener a las persones más afectadas por su psicopatología en su entorno de vida habitual. Su objetivo es favorecer la permanencia y participación activa de los residentes en la vida social a través de la cobertura de un conjunto de necesidades básicas de la vida cotidiana como son la vivienda, la manutención, determinados cuidados básicos (higiene personal, autocuidados, toma de la medicación, organización de la vida cotidiana...), las relaciones interpersonales significativas y el soporte institucional en situaciones vividas como factores estresantes.
Pero en las respuestas al problema de vivienda pera personas con TMG se dan importantes variaciones según los modelos de organización y planificación. De este modo podemos encontrar, según los países, hasta tres modelos diferenciados: modelo de continuum residencial (6-8), modelo de soporte residencial (1, 7-9) y modelo integrador (10).
Cualquiera de las modalidades de vivienda, desde la más autónoma a la más asistida, debe responder a les necesidades reales del paciente, teniendo en cuenta sus discapacidades, sus habilidades, sus deseos y sus expectativas. Aunque en varios estudios se constata la relativa insuficiencia de los recursos residenciales para adecuarse a la gran complejidad de los perfiles de pacientes que hay que atender y sus diferentes niveles de necesidades (capacidad para la realización de Actividades de la Vida Diaria (AVD), funcionamiento social, inestabilidad psicopatológica, atención especializada a problemas de salud general) (11-12).
Además de las propias diferencias de modelos también hay otros aspectos como la estructura del centro, la dotación de personal, mecanismos de gestión y dinámicas de funcionamiento interno, que pueden significar diferencias en los resultados respecto la rehabilitación en las diferentes residencias. Existen diferentes visiones de cómo afrontar el problema: desde la rehabilitación o desde la segregación social o institución custodiada; según se enfatice la caracterización de sus residentes como "enfermos", afectados por un problema de salud y susceptibles de atención sanitaria, o como un colectivo que vive una situación social desfavorable, priorizando su condición de ciudadano con múltiples dificultades (entre ellas las de salud) (13). Existe una dualidad entre las residencias como lugares de 'intervención terapéutica y rehabilitadoras" o simplemente "lugares de vida".
En Cataluña se están creando, desde el año 2000, residencias para personas con trastornos de salud mental como un servicio de la Administración Pública (Departament d'Acció Social), más cercano al modelo de "continuum residencial" con pisos con soporte, atención en el domicilio (PSALL) y las propias residencias, aunque no es un sistema del todo definido. A pesar de la diversificación estos últimos años de nuevos programas y dispositivos (PSI, PSALL, residencia), existe un número importante de pacientes que no están vinculados a un recurso adecuado. La mayoría de éstos permanecen en su domicilio, en condiciones clínicas y sociales de gran precariedad, evidenciándose un progresivo desgaste familiar y una necesidad de incrementar recursos para dar apoyo a las familias cuidadoras. Por un lado deberíamos agilizar el procedimiento de ingreso en los recursos existentes (residencia, PSALL), si bien este proceso no se ve favorecido por la importante lista de espera para acceder a las residencias de salud mental. Por otro lado, se detecta la necesidad de diseñar nuevos dispositivos de ámbito comunitario que den respuesta efectiva a los requerimientos de la población TMG (tratamiento asertivo comunitario; residencias con soporte sanitario; comunidad terapéutica rehabilitadora) (14).
Desde la Fundación CPB Salut Mental actualmente se están gestionando tres "Llars-Residències". Las residencias son instituciones que proporcionan un marco normalizado donde se abordan las diferentes problemáticas del individuo, posibilitando una actuación integral y global, no centrada en la institución sino en las necesidades del usuario. Sirviendo de alternativa a las instituciones totales (15). Aunque inicialmente no se concibe como lugar de tratamiento, el objetivo general de las "Llar-Residències" es favorecer y posibilitar la adquisición o recuperación del conjunto de habilidades y competencias necesarias para funcionar en la comunidad en las mejores condiciones de normalidad y calidad de vida, ofreciendo el seguimiento, apoyo y soporte social que cada persona precise.
Así pues, aunque en el caso de Cataluña sean considerados administrativamente como recursos sociales, la necesidad de recursos residenciales para personas afectadas de TMG no se puede analizar únicamente desde una vertiente de déficit o problemática social y económica (dificultad para acceder a un lugar de vida), sino desde una visión mucho más amplia. Las residencias deben considerarse también como un lugar de rehabilitación psicosocial, entendida como los procesos de modificación de una situación psicosocial disfuncional que influye negativamente en la calidad de vida y en la integración social del paciente. La rehabilitación psicosocial de las personas con TMS debe considerarse como un tratamiento, centrándose en la interacción entre la persona y su contexto y la activación de los recursos personales del individuo (16).
En este línea se plantea realizar el presente estudio con el objetivo de valorar los cambios producidos en nuestros residentes durante los dos primeros años de ingreso en la residencia, comparando las variaciones producidas en el tiempo de ingreso psiquiátrico precisado, la utilización de recursos de rehabilitación comunitaria, la estabilidad clínica, la realización de AVD y la calidad de vida (desarrollo personal y social), tomando como valorares la información recogida durante el año anterior a su incorporación a la residencia y a los dos años de vinculación.
El objetivo del presente estudio es evaluar la evolución de los residentes ingresados en las residencias Roger de Llúria, Tres Pins y Begur (gestionadas por la Fundación de Salud Mental CPB), en sus dos primeros años de ingreso en el centro y poder definir los aspectos de mejoría en los usuarios.
Material y Método
El estudio se realiza a partir de una muestra inicial de 88 residentes, número de personas que han estado ingresadas en las tres residencias (Roger de Llúria, tres Pins y Begur) durante los años (2009-2011).
Para medir la evolución de los residentes se toman como variables:
• Escala ENAR-CPB (al ingreso y al segundo año de ingreso (tabla 1)
• Actividad rehabilitadora habitual (antes de ingresar y a los dos años de ingreso).
• Número y estancias de ingresos psiquiátricos (durante el año anterior al ingreso en la residencia y durante los años posteriores).
Se recogen los datos de todas las variables para cada residente durante todo un año real, des de la fecha de ingreso del residente hasta los dos años de ingreso.
El valor real del cambio producido al venir a vivir a una residencia se observa al comparar:
- La reducción en el tiempo total de días ingresados.
- La reducción en el valor total de la ENAR.
- El aumento de la utilización de recursos rehabilitadores externos. También se estudia el cambio producido dependiendo de la procedencia y el diagnóstico de los residentes.
La Escala ENAR-CPB (17)
Escala elaborada por el equipo asistencial de la residencia Roger de Llúria donde se valora los niveles de atención/dependencia en el colectivo de usuarios beneficiarios del programa residencial, que a su vez sirve como herramienta de valoración de la evolución de los residentes, mediante la observación estructurada retrospectiva por parte de los profesionales del centro.
Los ítems quedan subdivididos en 6 apartados: 1.- dimensión física; 2.- dimensión clínica; 3.- AVD; 4.- autonomía y autogobierno; 5.- relaciones interpersonales; y 6.- bienestar personal e integración en el entorno. Cada uno con cuatro preguntas distintas. El valor intermedio por cada apartado sería de 0 a 16 puntos y el valor total de la Escala varía entre 0 a 96 puntos. A mayor puntuación mayor atención precisa el usuario.
Para definir los conceptos de mejora o empeoramiento de la muestra se calcula el porcentaje de cambio entre el valor ENAR-CPB al ingreso y el valor a los dos años de ingreso y se considera que: más de un 25% es una mejora muy satisfactoria, entre un 10 y un 24,99% es una mejora razonable, entre un +/- 10% sin cambios significativos, i por debajo del 10% el residente ha empeorado.
El análisis estadístico se realizó con el programa IBM-SPSS v.19, se evaluaron los descriptivos estadísticos para las variables estudiadas, utilizándose estadística paramétrica y utilizando la prueba T-Test para variables continuas y la Chi cuadrado para variables categoriales.
Resultados
Un total de 88 usuarios permanecieron ingresados durante los 2 años en los que se realizó el estudio (2009-2011), con una edad media de 46 años, de los cuales el 62,5 eran varones y el 37,5 mujeres. La tabla 2 describe las características sociodemográficas y clínicas de la muestra utilizada para llevar a cabo el presente estudio.
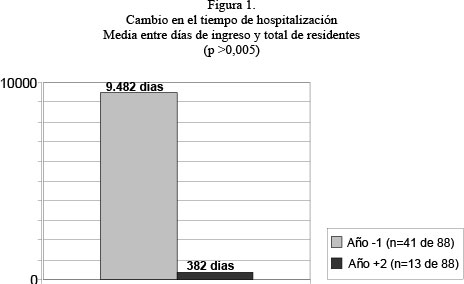
Cuando se analiza la evolución de los pacientes entre el año previo y al segundo año posterior al ingreso residencial se observa una reducción drástica del tiempo de ingreso en hospitales psiquiátricos una vez el paciente pasa a vivir a las residencias (grafico 1). En el año anterior un total de 42 pacientes precisaron 9.482 días de ingreso. Dos años después sólo 13 pacientes precisaron ingreso y estuvieron sólo un total de 382 días ingresados. Significando una reducción de 9.100 días. (Figura 1)
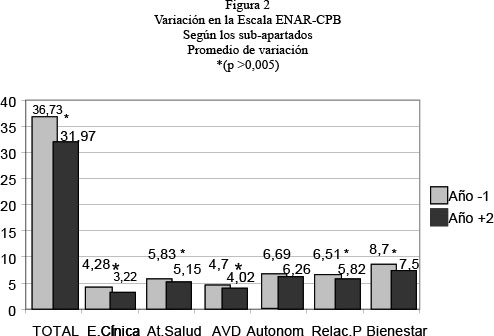
Al comparar el valor total de la escala ENAR-CPB, en el momento de la valoración para el ingreso y a los dos años de ingreso en la residencia, se observa una mejoría global y estadísticamente significativa de 4,71 puntos de promedio, que significa un 13 % de mejora (figura 2). Según los diferentes sub-apartados de la Escala se aprecia que existe una mejoría generalizada en todos los apartados, siendo muy importante en estabilidad clínica (con una mejoría general de 77 puntos en el apartado 1 de la escala ENAR-CPB, que representa un 25% de mejoría), en autonomía en AVDs (donde se refleja una reducción de 60 puntos, un 15 % de mejoría, en el tercer apartado de la Escala ENAR-CPB) y bienestar personal (donde la mejora es de 105 puntos y representa un 14 % de mejoría en el sub-apartado seis de la escala ENAR-CPB).
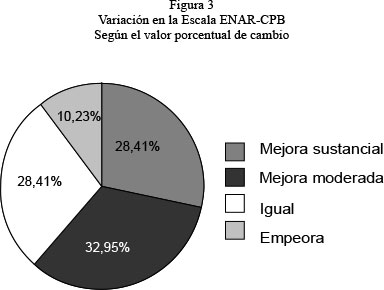
Según los criterios de mejora definidos en el presente estudio (porcentaje de cambio entre el valor ENAR-CPB al ingreso y a los dos años de ingreso), el 61,36% de la muestra ha mejorado, un 28,41% se queda igual y el 10,23% ha empeorado (figura 3).
De los residentes que mejoran la gran mayoría lo hacen de forma moderada (menos de un10%) aunque se debe tener en cuenta el perfil de los usuarios, con una tendencia lógica a la cronicidad y el deterioro, por lo que los pequeños cambios también son importantes. No obstante hay algunas personas (28,41%) que llegan a mejorar sustancialmente, más del 25%.
En la distribución del promedio de mejoría (reducción del valor total de la escala ENAR-CPB) según los diferentes diagnósticos, no muestran una variación significativa. Por lo que podríamos afirmar que no existe correlación entre la evolución de los casos y su diagnóstico. Aunque también debemos tener en cuenta que los casos ingresados en la residencia pasan por un proceso de valoración y aceptación, por lo que el perfil general (independientemente del diagnostico) es bastante similar.
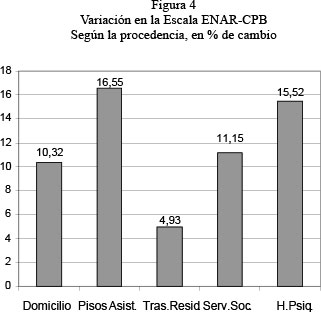
En la distribución del promedio de mejoría (reducción del valor total de la escala ENAR-CPB) según el origen de la demanda (figura 4), se observa que aquellos que mejoran más son los que provienen de pisos asistidos (con un 16,55% de mejora) y de hospitalización psiquiátrica (un 15,52% de mejora) así como, lógicamente, los que menor mejoría experimentan son los que provienen de otras residencias (con un 4,93% de mejora). El resto (domicilio o servicios sociales) se mueven en una mejora de un 10%, aproximadamente.
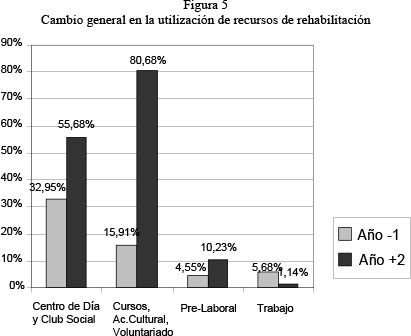
Por último, otro de los cambios más significativos que se observa es el aumento en la utilización de recursos externos (figura 5), generalmente en todos: Centro de Dia y Club social aumenta un 22,73%; en actividades culturales, formativas, deportivas o voluntariado, aumenta un 64,77%; y en actividades pre-laborales aumenta un 5,68%. Sólo se ve reducida la utilización de recursos relacionados con la inserción laboral (aunque dicha reducción puede tener que ver con dos hechos: la pérdida significativa de trabajo experimentado por los CETs a causa de la crisis económica y que el hecho de cambiar de domicilio puede significar alejarse sustancialmente del lugar de trabajo de origen).
Discusión
Los resultados del presente estudio revelan cambios significativos en los usuarios de las residencias para TMG respecto a su situación antes de la incorporación en la residencia. Después de los 2 años de estancia se evidencia una mejora en su estabilidad clínica, en su autonomía para las actividades de la vida diaria y en su integración en el entorno; destacando una drástica reducción en el tiempo de ingreso y la mayor utilización de recursos de rehabilitación psicosocial.
El resultado más destacado es la reducción de días de ingreso, que pasa de 9.482 a 382 días, (así como en el número de pacientes que lo precisan: de 42 a 13 usuarios). Este dato pone de manifiesto que cuando la disfuncionalidad social supera las posibilidades de los recursos sociales nos encontramos con un problema de inadecuada utilización de los recursos sanitarios de hospitalización, que deriva en un incremento del fenómeno de la puerta giratoria o en la dificultad de desinstitucionalización. Por lo que podríamos afirmar que dando una adecuada respuesta a los problemas de vivienda para personas con TMG se reduce la inadecuada utilización de recursos hospitalarios.
En la misma línea de la reducción de ingresos estaría la mejora en la estabilidad clínica de los residentes, siendo el apartado que muestra una mayor variación (que representa un 25% de cambio en el apartado 1 de la escala ENAR-CPB). De hecho diferentes estudios empíricos revelan que la recuperación de la esquizofrenia en estado crónico, se puede dar, si se trata durante un período largo de tiempo, con servicios globales, bien coordinados y atención continuada. (18-25). En el marco de la atención residencial esta mayor estabilidad se vería cimentada en dos aspectos concretos: el cumplimiento de la medicación pautada y la terapia institucional.
Hace ya muchos años que se reconoce la eficacia de los psicofármacos en el tratamiento de los TMG (26), sin embargo, el incumplimiento de la medicación pautada sigue siendo un problema importante para muchos individuos que padecen estos trastornos (27). Obviamente, el no cumplimiento de la pauta médica impide la estabilización tanto a corto como a largo plazo así como el disponer de una calidad de vida global (28). La administración constante de los psicofármacos, ajustados a las dosis diseñadas para maximizar la eficacia, minimizan los efectos secundarios, y representa la precondición necesaria para conseguir un funcionamiento social y comunitario óptimo (29). El hecho que desde las residencias se realice un seguimiento exhaustivo del tratamiento farmacológico favorece el cumplimiento de este y a su vez la estabilidad clínica de los usuarios. En la misma línea, la coordinación continuada con el Centro de Salud Mental de la zona (reuniones mensuales dentro del programa TMS con DUE, TS y psiquiatras y puntualmente con el psiquiatra responsable siempre que se observa necesario) permite que el tratamiento sea flexible, de acuerdo con las necesidades del paciente.
En las residencias gestionadas por la Fundación CPB Salut Mental la organización asistencial está orientada bajo los principios de la comunidad terapéutica de manera que el día a día del paciente en la institución resulte por sí mismo un instrumento terapéutico que permita reforzar sus capacidades sanas, ayudándole a dar forma a sus conflictos en su vida cotidiana, permitiéndole un contacto con sus propios afectos (emociones, deseos, miedos,...) que le sea tolerable, y fomentando la progresiva adquisición de autonomía y de responsabilidad, con una mejor adaptación general a la realidad. El equipo asistencial promueve que el colectivo de pacientes actúe en si mismo como agente terapéutico. De hecho tanto los espacios reglados (entrevistas, grupo terapéutico, asamblea, actividades comunitarias, talleres) como intersticiales (tiempo libre, no reglado) devienen también instrumentos de mediación.
La intervención terapéutica se centra en facilitar un espacio de relación con los demás y de experiencias compartidas, en la resolución de los problemas que surgen en la vida diaria, y en la confrontación con la realidad mediante las interacciones personales y grupales, con un enfoque directivo, pero basado en la empatía, la comprensión y el refuerzo positivo, por parte del profesional (psicólogo/a, Trabajador/a Social, DUE o cuidadores).
El encuentro intersubjetivo se considera vertebrador de la práctica asistencial y como herramienta terapéutica. Esta relación de ayuda es facilitadora de procesos terapéuticos si se trata de una relación emocional significativa, siendo esto posiblemente independiente de la técnica empleada y de la duración del proceso en sí, y que permite que el vínculo establecido con el profesional facilite, a través de la repetición y la reflexión conjunta de las emociones y vivencias, la modificación parcial de la representación interna del self (30). No nos centramos solamente en el examen de la conducta, sino que incorporamos el trabajo relacional y emocional.
Los estudios que han analizado el papel que desempeña la psicoterapia en las vidas de las personas con TMG han evidenciado que la relación con sus psiquiatras, terapeutas y equipos de tratamiento es clave en la mejora (31-32). La terapia de apoyo se considera esencial como cimiento para la administración de todo tipo de tratamientos y para los cambios terapéuticos (33-34). La importancia que tiene la terapia de apoyo en el proceso de recuperación ha sido corroborada por algunos estudios aleatorizados y bien controlados de larga duración que han demostrado tasas reducidas de recidivas y un mejor funcionamiento social (35-36)
Si algún aspecto es básico y primordial en los procesos rehabilitadores de las residencias ese es todo lo relacionado con las Actividades de la Vida Diaria (AVD). Al tratarse de actividades cotidianas realizadas en el entorno habitual, representan acontecimientos generalizados a todos los residentes y por consiguiente un espacio donde trabajar su autonomía. El resultado del presente trabajo refleja un 15% de cambio en el apartado 3 de la escala ENAR-CPB.
Los residentes mejoran su autonomía en las AVD ya sea básicas (alimentación, higiene, vestir) o instrumentales (poner lavadoras, autogestión económica, organización de su espacio y pertenencias, uso de los medios de comunicación, manejo del transporte, tareas domesticas, realización de compras). Trabajar las AVD forma parte de la rehabilitación ofrecida des de la residencia, ocupando el cuidado personal el área mas destacada. La tarea de los profesionales es recuperar, instaurar y/o entrenar los diferentes hábitos y habilidades necesarios para la vida diaria -que serán diferentes para cada usuario- y asegurar luego el cumplimiento de las diferentes tareas del día o la semana solo mediante la supervisión más o menos intensiva. Entendemos que la realización de tales actividades tiene efectos rehabilitadores y preventivos del proceso hacia la cronicidad, y que la falta de implicación en las AVD tiende a fomentarlo, incrementarlo y acelerarlo.
Otro cambio significativo es el incremento del uso de recursos de rehabilitación utilizados. Los usuarios se benefician de más recursos externos y más variados, que antes de vivir en una residencia (pasando de 52 a 130 recursos utilizados). Dato que correlaciona con la mejora en su integración en el entorno (tiempo ocupado, organización del tiempo libre y capacidad para establecer objetivos según sus deseos y necesidades), que representa una mejora del 14% en el apartado 5 de la escala ENAR-CPB.
Es bien conocido que el ajuste social y ocupacional resulta especialmente susceptible a la influencia de los síntomas negativos de la esquizofrenia, en parte porque los síntomas negativos suponen la inhibición o perdida de ciertas funciones normales de la persona, falta de interés, aburrimiento, apatía, incapacidad para experimentar placer, tendencia a la depresión, embotamiento afectivo, lenguaje y pensamiento empobrecido y perdida de habilidades sociales, que representan un déficit en la conducta interpersonal relativa a las expectativas sociales.
A nivel empírico, los niveles de síntomas negativos se han correlacionado con el grado de discapacidad en el funcionamiento social y ocupacional en la esquizofrenia crónica (37-38). Así mismo se ha demostrado que la formación intensiva en habilidades sociales puede tener efectos duraderos y sustanciosos en la reducción de los síntomas negativos (39) y que mejora significativamente la competencia social (40). Otro estudio revela que la mitad de los enfermos mentales que viven en la comunidad no tienen más de una hora al día de actividad estructurada, y que este grupo obtiene una puntuación más baja que cualquier otro grupo en un test que evalúa los "objetivos en la vida". Otro dato evidenciado es que los enfermos mentales crónicos se quejan más de aburrimiento que de sus síntomas psicóticos positivos (41).
Nuestra sociedad reconoce tres ejes básicos para la integración social: la vivienda, el trabajo y el ocio; desde la residencia partimos de la consecución del primero para trabajar el desarrollo personal hacia la adquisición de los otros dos. Para este objetivo es básico trabajar la motivación del usuario en relación a la propia rehabilitación, orientarlo en la elección del su propio programa de rehabilitación, acompañarlo en su proceso de rehabilitación, favorecer el uso de recursos normalizados, fomentar la participación en actividades de ocio, y ayudarlo a estructurar y organizar su horario. Todo ello conlleva un aumento en la realización de actividades rehabilitadoras externas, mejorando el ajuste social y ocupacional y que el usuario se sientan más integrados en su entorno.
En resumen podríamos afirmar que la estancia en las residencies favorece la estabilidad clínica del usuario, reduciendo el número de ingresos y su tiempo de estancia. Significa un ahorro del gasto sanitario a medio y probablemente a largo plazo, y un beneficio notable para la persona, dado que a menos recaídas, menor deterioro y menor dependencia. El residente mejora en el funcionamiento general en las AVD, hábitos de salud y relaciones personales, recuperando su estatus de ciudadano, más activo y autónomo. Se dignifica a la persona en tanto que se promueve que no se instale en la posición de enfermo pasivo (como paciente psiquiátrico), potenciando la participación en la vida comunitaria (tanto dentro como fuera de la residencia).
En un sistema sanitario marcado por una concepción de curación más que al cuidado continuado y la mejora del funcionamiento, la atención psicosocial ha sido considerada como un aspecto secundario y de menor relevancia que el tratamiento psiquiátrico o la hospitalización. En el presente estudio se demuestra que las atenciones ofrecidas en las Llar-residencias también tienen una función terapéutica y de mejora clínica, siempre que su funcionamiento vaya más allá del meramente asilar (proporcionar alojamiento y comida) y cumplan con criterios de tratamiento institucional (42). Para que esto sea posible se debe primar los aspectos de rehabilitación y recuperación ante los meramente de custodia. Esto quiere decir destacar aspectos como la creación de un encuadre fiable y seguro, la flexibilidad y personalización del cuidado, la capacidad de decisión de los usuarios, la toma compartida de decisiones que afectan al colectivo, y la promoción de factores terapéuticos (43) como son la cohesión grupal, la instalación de esperanza, la universalidad y el altruismo, con el objetivo también de que los residentes puedan sentir calor de hogar y no solo que disponen de un techo.
Para poder fomentar la autonomía en los residentes es fundamental que el modelo de funcionamiento de las residencias se asemeje lo menos posible al que podría denominar "de concepción hostelera u hospitalaria / asistencial" donde se fomenta la dependencia y la no implicación de los residentes. En cambio, conviene adoptar el un modelo que se puede asemejar al de "domicilio particular", donde, dentro de las posibilidades propias de cada usuario, los residentes son responsables del mantenimiento general de la residencia, haciéndose cargo por ejemplo de la limpieza de espacios y pertenencias personales y comunes (más allá de que haya personal de limpieza que garantice la limpieza a fondo), ordenación de su espacio personal, limpieza y planchado de su ropa, realización de tareas domésticas (como poner la mesa, fregar platos, etc.), realización de gestiones, trámites y pequeñas compras (productos de higiene personal, etc.).
Si realmente se desea una asistencia basada en un modelo comunitario, será necesario un soporte político decidido, entre otros menesteres, a garantizar, a través de políticas sociosanitarias flexibles, el acceso al alojamiento, pero teniendo en cuenta que este colectivo (TMG con necesidades de un lugar de vida) es muy heterogéneo y este alojamiento tendría que adecuarse a las diferentes necesidades de atención o capacidades de autonomía del paciente y contemplar diferentes tipologías: residencias con diferentes niveles de atención, pisos tutelados, pensiones sociales, incluso unidades de carácter socio-sanitario. Se debe ir articulando sistemas de atención y soporte comunitario cuyos pilares básicos se deben asentar en la colaboración entre el sistema sanitario a través de sus servicios de salud general y mental, unidades de hospitalización, hospitales de día y otros recursos y entre el sistema de servicios sociales, pero también de formación y empleo.
Bibliografía
1. Grupo de trabajo de la Guía de Práctica Clínica sobre la Esquizofrenia y el Trastorno Psicótico Incipiente. Fòrum de Salut Mental, coordinación. Guía de Práctica Clínica sobre la Esquizofrenia y el Trastorno Psicótico Incipiente. Madrid: Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Consumo. Agència d'Avaluació de Tecnologia i Recerca Mèdiques; 2009. Guía de Práctica Clínica: AATRM. No 2006/05-2. [ Links ]
2. Modelo de Atención a personas con enfermedad mental grave. Documento de consenso. Madrid: IMSERSO. Ministerio de Trabajo y Asuntos Sociales; 2006. [ Links ]
3. Goldman, H.H.; Gatozzi, A.A.; Tanbe, C.A. Defining and counting the chronically mentally ill. Hospital and Community Psychiatry 1981; p.32,22. [ Links ]
4. Stroul, B. Community Support Systems for Persons with Long-Term Mental Illness: A conceptual framework. Psychosocial Rehabilitation Journal. 1988; 12 (3) p.10-26. [ Links ]
5. R.P.. Liberman y A. Kopelwicz Un enfoque empírico de la recuperación de la esquizofrenia: definir la recuperación e identificar los factores que pueden facilitarla. Rehabilitación psicosocial 2004; p.12-29. [ Links ]
6. Ridgway P y Zipple. A. The Paradigm Shift in Residential Services: From the linear continuum to supported housing approaches. Psychosocial Rehabilitation Journal.1990; Vol. 13 (4) II.31. [ Links ]
7. Carling PJ. Housing and supports for persons with mental illness: Emerging approaches to meeting housing needs. Boston: University. 1993. [ Links ]
8. Carling, PJ. y Ridgway, P Aproximation to residential programs. En A. D. Farkas y W. A. Anthony (Eds.). Psychiatric rehabilitation programs: Putting theory into practice. Baltimore: J. H. University. 1989. [ Links ]
9. Work Group on Schizophrenia.Practice Guideline for the Treatment of Patients With Schizophrenia. Second Edition. American Psychiatric Association. 2004. [ Links ]
10. Shepherd, G. Mapping and Classifying Rehabilitation Services, in 'Enabling Recovery: The Principles and Practice of Psychiatric Rehabilitation', G. Roberts, S. Davenport and F. Holloway (eds.) Royal College of Psychiatrists/Gaskell Publications, London. 2006. [ Links ]
11. Lascorz D, Serrats E, Pérez V, Fábregas J, Vegué J. Estudio comparativo coste/eficacia de un dispositivo residencial para enfermos con trastorno mental severo. Rev Asociación Española de Neuropsiquiatria. 2009;103(1):p.191-201. [ Links ]
12. Durbin J, Goering P, Cochrane J, MacFarlane D, Sheldon T. Needs-based planning for persons with schizophrenia residing in board-and-care homes. Schizophr Bull. 2004;30(1): p.123-32. [ Links ]
13. López M, Laviana M, García-Cubillana P, Fernández L, Moreno B, López A. Evaluación del programa residencial para personas con trastorno mental severo en Andalucía (V): actitudes y grado de satisfación de los residentes. Rehabil psicosoc. 2005; 2(2): p.56-63. [ Links ]
14. Fàbregas J., Vegué J., Pi J., Ureña A. y de Angel L. Centre Psicoteràpia Barcelona -Serveis Salut Mental (CPB- SSM): Un modelo de atención integral comunitaria en el distrito de la Dreta de l'Eixample de Barcelona, En: Manual de Gestión Clínica y Sanitaria en Salud Mental; Vol. II Cap. 7. Ed. Grupo Saned Madrid 2012 p.369-380. [ Links ]
15. Grupo de Trabajo Departament de Benestar Social. Els serveis d'acolliment residencial per persones amb malaltia mental: llars residències i llars amb suport. Documents de suport: serveis 1. Generalitat de Catalunya, Departament de Benestar Social. 2001. [ Links ]
16. Rodríguez A. y González Casas JC. La rehabilitación psicosocial en el marco de la atención comunitaria integral a la población enferma mental crónica. En Cuadernos técnicos de Servicios sociales. Rehabilitación psicosocial y apoyo comunitario de personas con enfermedad mental crónica: programas básicos de intervención. Ed. Consejería de servicios sociales de la Comunidad de Madrid, 2002. p. 17-42. [ Links ]
17. Lascorz D, Serrats E, Pérez V, Ruiz B, Vegué J. Validación de la Escala de valoración de los Niveles de Atención Residencial, para personas con Trastorno mental Severo (ENAR-CPB). . Rev Asociación Española de Neuropsiquiatria. 2012; 32(115):481-498. [ Links ]
18. Bleuler M. A 23-year longitudinal study of 208 schizophrenics and impressions in regard to the nature of schizophrenia. En: Rosenthal D, Kety SS editors. The transmission of schizophrenia. Oxford: Pergamon, 1968. [ Links ]
19. Ogawa K, Miya M, Watarai A, Nakazawa M, Yuasa S. Utensa H. A long-term follow-up study of schizophrenia in Japan with special reference to the course of social adjustment. Br J Psychiatry 1987; 151:758-65. [ Links ]
20. Harding CM, Zubin J, Strauss JS. Chronicity in schizophrenia: Revisited. Br J Psychiatry 1992; 161 (Suppl 18):27-37. [ Links ]
21. Harding CM, Brooks GW, Ashikaga T, Strauss JS, Breier A. The Vermont longitudinal study of persons with severe mental illness: I. Methodology, study sample, and overall status 32 years later. Am J Psychiatry 1987; 144:718-26. [ Links ]
22. Harding CM, Brooks GW, Ashikaga T, Strauss JS, Breier A. The Vermont longitudinal study of persons with severe mental illness: II. Long-term outcome of subjects who retrospectively met DSM-III criteria fro schizophrenia: Am J Psychiatry 1987;144: 727-35. [ Links ]
23. Palmer BW, Heaton SC, Jeste DV. Older patients with schizophrenia: Challenges in the coming decades. Psychiat Serv 1999; 50:1178-83. [ Links ]
24. Paul GL, Lentz RJ. Psychosocial treatment of chronic mental patients: milieu versus social-learning programs. Cambridge, Mass.: Harvard University Press, 1977. [ Links ]
25. De Sisto MJ, Harding CM, McCormick RV, Ashikaga T, Brooks GW. The Maine and Vermont three-decade studies of serious mental illness. II. Longitudinal course comparisons. Br J Psychiatry1995;167:338-42. [ Links ]
26. Davis JM. Overview: maintenance therapy in psychiatry: I. Schizophrenia. Am J Psychiatry 1975;132:1237-45. [ Links ]
27. Hoge Sk, Appelbaum PS, Lawlor T, Beck JC, Litman R, Greer A, et al. A prospective, multicenter study of patients' refusal of antipsychotic medication. Arch Gen Psychiatry 1990; 47:949-56. [ Links ]
28. Weiden P, Olfson M, Essock S. Medication noncompliance in schizophrenia: Effects on mental health service policy. En: Blackwell B, editor. Treatment compliance and the therapeutic alliance. Nueva York: Harwood Academic Publishers, 1997; p. 35-60. [ Links ]
29. Loebel AD, Lieberman JA, Alvir JMJ, Mayerhoff DI, Geisler SH, Szymanski SR. Duration of psychosis and outcome in first-episode schizophrenia. Am Psychiatry 1992; 149:1183-8. [ Links ]
30. López Atienza JL y Sunyer M. "La función terapéutica. Una forma de hacer institucional". V Jornadas Nacionales de Hospitales y Centros de Día. Bilbao, 1987. [ Links ]
31. Gunderson JG. Patient/ therapist matching: a research evaluation. Am J Psychiatry 1978; 135:1193-7. [ Links ]
32. Dingman CW, McGlashan TH. Psychotherapy. En: Bellack AS, editor. A Clinical Guide for the Treatment of Schizophrenia. Nueva York, NY: Plenum Press,1989; p. 263-82. [ Links ]
33. Frank AF, Gunderson JG. The role of the therapeutic alliance in the treatment of schizophrenia: Relationship to course and outcome. Arch Gen Psychiatry 1990; 47:228-36. [ Links ]
34. Kopelwicz A, Corrigan P, Wallace C, Liberman RP. Biopsychosocial rehabilitation. En: Tasman A, Kay J, Lieberman JA, editors. Psychiatry. Philadelphia: W. B. Saunders Company, 1996; 1513-34. [ Links ]
35. Hogarty GE, Goldberg SC, Schooler N. Drug and sociotherapy in the aftercare of schizophrenia patients. III. Adjustment of non-relapsed patients. Arch Gen Psychiatry 1974; 31:609-18. [ Links ]
36. Gunderson JG, Frank AF, Katz HM, Vannicelli ML, Frosch JP, Knapp PH. Effects of psychotherapy in schizophrenia: II. Comparative outcome of two forms of treatment. Schizophr Bull 1984; 10:564-98. [ Links ]
37. Morrison RL, Bellack AS, Wixted JT, Mueser KT. Positive and negative symptoms in schizophrenia: A cluster-analytic approach. J Nerv Ment Dis 1990; 178:377-84. [ Links ]
38. Lysaker P, Bell M. Negative symptoms and vocational impairment in schizophrenia: Repeated measurements of work performance over six months. Acta Psychiatr Scand 1995; 91:205-8. [ Links ]
39. Kopelwicz A, Liberman RP, Mintz J, Zarate R. Efficacy of social skills training for deficit versus nondeficit negative symptoms in schizophrenia. Am J Psychiatry 1997; 154:424-5. [ Links ]
40. Heinssen RK, Liberman RP, Kopelowicz A. Psychosocial skills training for schizophrenia: Lessons from the laboratory. Schizophr Bull 2000; 26:21-46. [ Links ]
41. Warner, R. "Community attiudes towards mental disorder" In G.Thornicroff & G.Szukler (Eds.), Textbook of Community Psychiatry (pp.453-464) New York: Oxford University Pres, 2001. [ Links ]
42. Tosquelles F. Que faut-il entendre par psychotérapie institutionelle? Informations psychiatriques, 1969, vol 45, no. 4. [ Links ]
43. Yalom I.D. The theory and practice of group psychotherapy, Basic Books, 1975. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
David Lascorz Fierro
(dlascorz@cpbssm.org)
Recibido: 04/11/2013
Aceptado: 29/03/2014