Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Española de Enfermedades Digestivas
versão impressa ISSN 1130-0108
Rev. esp. enferm. dig. vol.108 no.1 Madrid Jan. 2016
CARTAS AL EDITOR
Enfermedad de injerto contra huésped como complicación después de un trasplante hepático: una asociación rara pero grave
Graft versus host disease as a complication after liver transplantation: A rare but serious association
Palabras clave: Enfermedad de injerto contra huésped. Trasplante hepático.
Key words: Graft versus host disease. Liver transplant.
Sr. Editor:
La enfermedad de injerto contra huésped agudo (EICH) tras trasplante hepático (TH) es una complicación infrecuente con una prevalencia < 1%. Hay múltiples opciones de tratamiento que van desde el aumento de la dosis de los fármacos inmunosupresores, la disminución de la dosis, la suspensión, o la adición de nuevos fármacos inmunosupresores. Sin embargo, los resultados son muy pobres, con alta tasa de mortalidad (75-85%) (1-4).
Caso clínico
Varón de 68 años con cirrosis alcohólica trasplantado con un donante cadáver de 42 años y ABO idéntico. El postoperatorio transcurrió sin incidencias con normalización progresiva del perfil hepático.
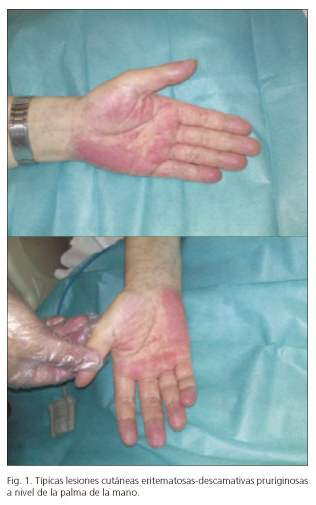
Seis días después es reingresado con diarrea (6-10 deposiciones líquidas/día), insuficiencia renal, erupción descamativa y pruriginosa en tronco, brazos y palmas de las manos (Fig. 1), y febrícula (37,7 oC).
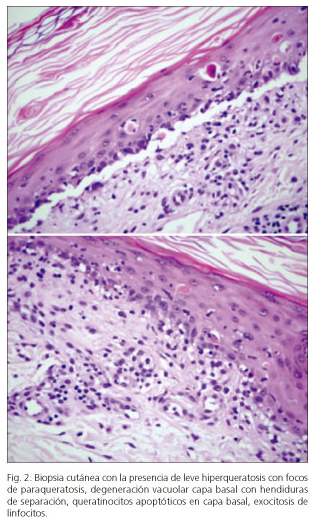
Las pruebas de laboratorio fueron normales, salvo aumento de la creatinina sérica (creatinina 4,38 mg/dl). Los hemocultivos, antigenemia y PCR de CMV, y coprocultivos fueron negativos. La gastroscopia y colonoscopia mostraron ulceraciones mucosas con superficie irregular, nodular y friable en duodeno, íleon y colon. Las biopsias fueron informadas como ulceraciones con pérdida del epitelio superficial, destrucción de criptas y aparición de apoptosis sin presencia de inclusiones virales, sugestivos de EICH. La biopsia de las lesiones cutáneas muestra degeneración vacuolar en el plano basal de las células, con células apoptóticas disqueratósicas e infiltración de linfocitos, compatible con EICH (Fig. 2).
Con el diagnóstico de EICH grado III tratamos con bolos de esteroides consiguiendo una mejoría inicial, pero cuando iniciamos la pauta descendente el paciente empeoró. Como segunda opción retiramos la inmunosupresión de base y ante la falta de respuesta en último término añadimos basiliximab (dos dosis de 20 mg). El paciente sufre un empeoramiento progresivo que obliga a su ingreso en la UCI por insuficiencia respiratoria. Evolucionó de manera fatal presentando trombocitopenia severa (12.000 plaquetas), HDB grave y, finalmente citolisis (GOT 400 U/l, GPT 200 U/L) falleciendo 90 días después del TH por fracaso multiorgánico.
La necropsia mostró infección por CMV afectando al hígado, suprarrenales, tracto gastrointestinal, pulmones y riñones, añadiendo infección por herpes en esófago.
Discusión
La EICH tras el trasplante hepático es una complicación rara pero grave, con alta tasa de mortalidad (75-85%) (1-3). Es más frecuente tras trasplante de médula ósea, intestinal o multivisceral. Un dato característico tras TH es que las pruebas de función hepática son normales y afecta especialmente al tracto gastrointestinal y a la piel, y en los casos graves al sistema hematológico lo que le confiere su especial gravedad. Su inicio suele ocurrir entre 2-4 semanas después del TH y característicamente tras un postoperatorio normal como en nuestro paciente (3).
Para el diagnóstico precoz es importante un alto índice de sospecha basado en los signos clínicos: diarrea, febrícula, lesiones eritematosas descamativas y pruriginosas en la piel (característico a nivel palmar). El diagnóstico se puede alcanzar con endoscopia-biopsia del tracto gastrointestinal y biopsia de las lesiones cutáneas (3,4). Los signos histológicos típicos son: ulceraciones con pérdida superficial del epitelio, destrucción de las criptas y presencia de células apoptóticas, sin inclusiones virales en el tracto gastrointestinal; y la degeneración vacuolar en la lámina basal, células apoptóticas disqueratósicas e infiltración de linfocitos en la piel (5). Podemos confirmar el diagnóstico con el quimerismo (presencia de células del donante) en la sangre del receptor de más del 30% (6).
No hay consenso de tratamiento. Algunos proponen disminuir o incluso retirar la inmunosupresión con el objetivo de restaurar el sistema inmunológico del receptor para combatir el ataque inmunológico del donante (7). Otros aumentarla con diferentes pautas: aumento de la inmunosupresión basal, adición de bolos de metil-prednisolona (2,4), o el empleo de terapia antilinfocítica como globulina antitimocito, globulina anti-linfocito, OKT3, daclizumab o basiliximab, infusión de células del huésped, rapamicina (3,8-13).
Además es muy importante el cuidado intensivo con la asociación de antibióticos de amplio espectro, tratamiento antifúngico y tratamiento antiviral para evitar las complicaciones infecciosas sobreañadidas que es la principal causa de mortalidad (1-4). Sin embargo, el pronóstico es muy malo con una alta tasa de mortalidad (> 75%) fundamentalmente debida a complicaciones infecciosas, especialmente virales (CMV en nuestro paciente).
Baltasar Pérez Saborido1, Enrique Asensio Díaz1,
Asterio Barrera Rebollo1, Mario Rodríguez López1,
Marta Gonzalo Martín1, Beatriz Madrigal Rubiales2,
Félix García Pajares3 y David Pacheco Sánchez1
Servicios de 1Cirugía General y Aparato Digestivo,
Unidad de Trasplante Hepático,
2Anatomía Patológica y
3Aparato Digestivo, Unidad de Hepatología.
Hospital Universitario Río Hortega. Valladolid
Bibliografía
1. Piton G, Larosa F, Minello A, et al. Infliximab treatment for steroid-refractory acute graft-versus-host disease after orthotopic liver transplantation: A case report. Liver Transpl 2009;15:682-5. DOI: 10.1002/lt.21793. [ Links ]
2. Guo ZY, He XS, Wu LW, et al. Graft-verse-host disease after liver transplantation: A report of two cases and review of literature. World J Gastroenterol 2008;14:974-9. DOI: 10.3748/wjg.14.974. [ Links ]
3. Taylor AL, Gibbs P, Bradley JA. Acute graft versus host disease following liver transplantation: The enemy within. Am J Transplant 2004;4:466-74. DOI: 10.1111/j.1600-6143.2004.00406.x. [ Links ]
4. Ferrara J, Levine J, Reddy P, et al. Graft-versus-host disease. Lancet 2009;373:1550-61. DOI: 10.1016/S0140-6736(09)60237-3. [ Links ]
5. Gulbahce HE, Brown CA, Wick M, et al. Graft-vs-Host disease after solid organ transplant. Am J Clin Pathol 2003;119:568-73. DOI: 10.1309/395BX683QFN6CJBC. [ Links ]
6. Pollack MS, Speeg KV, Callander NS, et al. Severe, late-onset graft-versus-host disease in a liver transplant recipient documented by chimerism analysis. Hum Immunol 2005;66:28-31. DOI: 10.1016/j.humimm.2004.09.014. [ Links ]
7. Chinnakotla S, Smith DM, Domiati-Saad R, et al. Acute graft-versus-host disease after liver transplantation: Role of withdrawal of immunosuppression in therapeutic management. Liver Transpl 2007;13:157-61. DOI: 10.1002/lt.20982. [ Links ]
8. Mawad R, Hsieh A, Damon L. Graft-versus-host disease presenting with pancytopenia after en bloc multiorgan transplantation: Case report and literature review. Transplant Proc 2009;41:4431-3. DOI: 10.1016/j.transproceed.2009.06.229. [ Links ]
9. Thin L, Macquillan G, Adams L, et al. Acute graft-versus-host disease after liver transplant: Novel use of etanercept and the role of tumor necrosis factor alpha inhibitors. 2009;15:421-6. DOI: 10.1002/lt.21704. [ Links ]
10. Xu G, Wang L, Chen W, et al. Rapamycin and tacrolimus differentially modulate acute graft-versus-host disease in rats after liver transplantation. Liver Transpl 2010;16:357-63. DOI: 10.1002/lt.22003. [ Links ]
11. Stotler CJ, Eghtesad B, Hsi E, et al. Rapid resolution of GVHD after orthotopic liver transplantation in a patient treated with alefacept. Blood. 2009;113:5365-6. DOI: 10.1182/blood-2009-02-207431. [ Links ]
12. Wang B, Lu Y, Yu L, et al. Diagnosis and treatment for graft-versus-host disease after liver transplantation: Two case reports. Transplant Proc 2007;39:1696-8. DOI: 10.1016/j.transproceed.2007.02.078. [ Links ]
13. Massenkeil G, Rackwitz S, Genvresse I, et al. Basiliximab is well tolerated and effective in the treatment of steroid-refractory acute graft-versus-host disease after allogeneic stem cell transplantation. Bone Marrow Transplant. 2002;30:899-903. DOI: 10.1038/sj.bmt.1703737. [ Links ]











 texto em
texto em