Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Clínica de Medicina de Familia
versão On-line ISSN 2386-8201versão impressa ISSN 1699-695X
Rev Clin Med Fam vol.4 no.2 Barcelona Jun. 2011
Monoterapia versus Politerapia en el tratamiento de la Psicosis: ¿Con qué nos quedamos?
Mono-therapy versus Multi-therapy in the treatment of Psychosis: Which one?
Ernesto Landa Contrerasa, José Luis Fortes Álvarezb
aEx residente de Psiquiatría del North General Hospital de New York.
bEspecialista en Medicina de Familia y Comunitaria, MIR de Psiquiatría, Servicio de Psiquiatría, Unidad de Agudos, Hospital Provincial de Toledo.
Dirección para correspondencia
RESUMEN
La revisión que nos planteamos los autores tiene una finalidad formativa en primer lugar y en segundo lugar queremos invitar a la reflexión de muchos médicos de familia, que desde sus consultas ven expectantes el sin sentido de la polifarmacia a que se ven sometidos los pacientes derivados de las consultas de Psiquiatría, o cuando salen de alta de las unidades de agudos de los Servicios de Psiquiatría. La polifarmacia se ve reflejada tanto en número de psicofármacos como en las dosis utilizadas. La pregunta que nos planteamos los autores es si es necesario tanto neuroléptico, o si con pocos y bien escogidos cubrimos las necesidades del paciente con una psicopatología de base, y de manera especial cuando se descompensa.
Esperamos no decepcionar a los lectores, pues hemos realizado una exhaustiva revisión, buscando la máxima evidencia en las conclusiones finales. Creemos que puede ser de utilidad para el médico de familia o para el residente que comienza a manejar psicofármacos, tan útiles en el quehacer diario de nuestra profesión.
Palabras clave: Trastornos Psicóticos, Polifarmacia.
ABSTRACT
The first aim of this review is educational and the second is to invite primary care doctors to reflect on the meaningless, multi-drug treatment of patients referred to them by psychiatrists or who have been discharged from Psychiatric Units. Multi-drug therapy can mean the number of psychotropic drugs or the doses used. The question we raise is: are so many neuroleptic drugs necessary or would a few well chosen ones cover the needs of the patient with a psychological disorder most especially when the patient becomes decompensated?
We have performed a thorough review, searching for as much evidence as possible and made some final conclusions, and hope we have not disappointed our readers. We believe that it could be useful for the family doctor or house physician starting to handle psychotropic drugs, which are so useful for the daily practice of our profession.
Key words: Psychotic Disorders, Polypharmacy.
Manejo farmacológico de la psicosis en diferentes países
En el tratamiento con neurolépticos de la Esquizofrenia No Resistente el uso de un solo antipsicótico (monoterapia) es reconocido como el tratamiento de elección, siendo esto avalado por la mayoría de grandes estudios, guías clínicas y consensos1-7. Sin embargo, en la práctica clínica el uso de más de un antipsicótico (politerapia) esta cada vez mas extendido, variando su uso entre 13-90%9. Por ejemplo, en Japón su uso llega al 90%10 y en otros países del este asiático llega al 45%15. En Italia se ha reportado politerapia en el 20%11, en Australia el 13%12 y en Austria el 47%13, mientras que en Francia un estudio realizado por Fourier14 concluyó que en promedio se usaban 1,4 antipsicóticos en el tratamiento de pacientes con Esquizofrenia.
Asimismo, en USA en el periodo 2002-200319 se usó politerapia en el 13% de los pacientes no hospitalizados y en el 25-50% de los hospitalizados, siendo usualmente las razones para su uso: tratarse de casos agudos, acelerar la recuperación para luego ir disminuyendo su uso al alcanzarse la estabilidad y terminar con un solo neuroléptico. En otras palabras, usar politerapia durante la descompensación psicopatológica y hospitalización y usar la monoterapia en el ambulatorio. Sin embargo, Faries16, siguió a más de 1.000 pacientes durante 1 año y encontró que el 57,7% aún seguía con combinaciones de antipsicóticos, a pesar de encontrarse estables. El CATIE17 solo reportó un 6% de politerapia en hospitales universitarios.
Al parecer, la tendencia es hacia la politerapia, aún cuando esta práctica no es avalada por grandes estudios. Clark18, en 2002, encontró que se había cuadruplicado el uso de la politerapia entre 1995 y 1999 (5,7%-24,3%), y la tendencia parece ir en aumento con la aparición de nuevas drogas. Hay estudios que avalan el uso de politerapia1,2,7 para casos de parcial o nula respuesta tras el uso de 3 o más neurolépticos (incluyendo antipsicóticos de segunda generación y entre ellos la clozapina), después de alcanzar dosis máximas y por un periodo de tiempo adecuado (aproximadamente 6 semanas). Hay que indicar que en el caso de Esquizofrenia Resistente la clozapina se indica si es que hay una parcial o nula respuesta tras el uso de al menos 2 antipsicóticos (al menos 1 de segunda generación), a dosis máximas y durante 6 semanas. Este artículo, se centrará en el uso de politerapia para Esquizofrenia No Resistente.
A favor de la politerapia
1. Aumentar o potenciar el efecto del primer antipsicótico.
2. Acelerar el tiempo de recuperación.
3. Utilización de un adicional mecanismo de acción, o sea, aumentar el perfil de receptores cubiertos.
4. Aumentar mas rápido el porcentaje de receptores cubiertos.
5. Disminuir potenciales efectos adversos (en relación también al perfil de receptores).
6. Tratar otros síntomas: agresividad, trastornos conductuales, síntomas negativos, cognitivos, afectivos, etc.
En contra de la politerapia
1. Combinaciones con similar perfil de receptores.
2. Similar tiempo de acción de todos los antipsicóticos.
3. Aumento de potenciales efectos adversos a corto (síndrome extrapiramidal) y largo plazo (discinesia tardía, diabetes mellitus, etc.).
4. Aumento innecesario en el número de medicamentos, con disminución de la adherencia al mismo.
5. Aumento innecesario por encima de las dosis máximas (efectos adversos).
6. Interacciones entre medicamentos.
7. Aumento del coste del tratamiento.
8. Ausencia de estudios relevantes y amplios (medicina basada en la evidencia) que avalen la politerapia.
Potenciar mecanismo de acción-perfil de receptores
Muchos de los puntos a favor de la politerapia tendrían su fundamento en el perfil de receptores cubiertos por los antipsicóticos, como se muestra en la tabla 1. Es decir, que en teoría se podrían usar combinaciones de neurolépticos que se complementen en cuanto al perfil de receptores bloqueados, de modo que se potencie el efecto terapéutico sin aumentar el riesgo de efectos adversos.
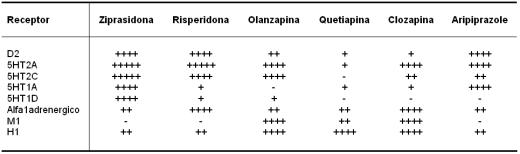
Tabla 1. Afinidad relativa de antipsicóticos atípicos hacia receptores.
+++++ muy alto, ++++ alto, ++ moderado, + bajo, - nulo. 5HT: serotonina,
D2: dopamina, M1: muscarínico, H1: histaminergico. Adaptado de Casey
et al. The Pharmacology of weight gain with antipsychotics.
Journal of Clinical Psych. 2001; 62:4-10.
Es sabido que muchos antipsicóticos cumplen el umbral 60%-80%, es decir, que para ejercer un efecto terapéutico tienen que bloquear entre el 60-80% de los receptores dopaminérgicos D2, ya que bloqueando menos del 60% no producen efecto beneficioso, y bloqueando más de 80% aumentan el riesgo de efectos adversos. Sin embargo, dentro de los atípicos, no todos cumplen este umbral25. Por ejemplo, quetiapina y clozapina ejercen un efecto terapéutico bloqueando entre el 30% y el 60% de los receptores D220,22, mientras que olanzapina, risperidona, paliperidona y ziprasidona21,22,23 sí cumplen el umbral. Aripiprazole es un caso atípico, ya que ejerce su acción con dosis que bloquean entre el 85% y el 90% de los receptores D2 (aparte de que también puede actuar como agonistas D2 en situaciones de hipodopaminergia)24.
En teoría, si se combinan neurolépticos con diferente afinidad por receptores, ambos se potenciarían. En contra de esta postura está que los antipsicóticos controlan los síntomas positivos de la psicosis bloqueando los receptores dopaminergicos D2, y lo hacen sin causar efectos extrapiramidales debido a que ellos casi completamente bloquean los receptores D2 en el Sistema Límbico (controlando la psicosis), mientras que lo hacen de manera parcial en el Sistema Nigroestriado (controlando los efectos adversos de tipo motor). Sin embargo, este bloqueo se haría completo combinando dos antipsicóticos o con altas dosis de un atípico, de modo que el añadir una segunda droga produciría el bloqueo de los receptores D2 del Estriado (más efectos adversos), sin producir un efecto terapéutico adicional al producido con un solo antipsicótico (monoterapia)8. Asimismo, existen múltiples estudios que avalan el uso de monoterapia1-7 para casos de Esquizofrenia No Resistente, ya que, al menos en lo que se refiere a receptores dopaminérgicos y serotoninérgicos, no hay una gran diferencia entre los atípicos (todos actúan sobre estos receptores) y por ende el riesgo de producir efectos adversos es mayor que el teórico beneficio terapéutico de añadir una droga más, y sobre todo la ausencia de grandes estudios (medicina basada en la evidencia) que hayan comprobado la eficacia de estas combinaciones.
Otro punto importante es la hipótesis del "hit and run"26 o rápida disociación (figura 1). Esta hipótesis propone que, si bien los antipsicóticos atípicos o de segunda generación ejercen su acción bloqueando receptores dopaminérgicos D2 (entre otros), existen neurolépticos que se unen al receptor D2 por corto tiempo ("hit") para luego separarse ("run", disociación rápida), siendo esta unión lo suficientemente larga como para producir un efecto antipsicótico, pero suficientemente corta como para evitar efectos adversos. En otras palabras, los neurolépticos con rápida disociación se disociarían del receptor dopaminérgico D2 tras ejercer su efecto antipsicótico, pero antes de inducir efectos adversos.
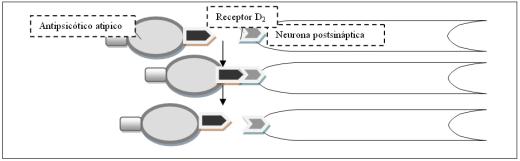
Figura 1. Hipótesis "Hit and Run".
Siguiendo con esta hipótesis, la ausencia o escasez de efectos adversos de los neurolépticos con disociación rápida (clozapina y quetiapina tienen muy baja incidencia de efectos extrapiramidales) viene dada por esa rápida unión-separación y no tanto por el bloqueo de receptores serotoninérgicos 5HT2A. Entre los atípicos con rápida disociación están quetiapina y clozapina. En cuanto a la disociación lenta, estaría la risperidona y los atípicos de alta potencia, mientras que en el grupo intermedio olanzapina y ziprasidona. Esta hipótesis se basa en estudios con PET scan.
De acuerdo a lo anterior, la combinación de neurolépticos de rápida y lenta disociación podría tener sentido en cuanto a que ambos podrían complementarse y potenciarse sin aumentar la incidencia de efectos adversos. Sin embargo, y al igual que en lo referente al perfil de receptores, hay muchos estudios avalando la monoterapia1-7. Clozapina es el antipsicótico más efectivo (incluso para Esquizofrenia Resistente), sin necesidad de combinarlo con otro neuroléptico y, nuevamente, la escasez de grandes estudios avalando estas combinaciones aumenta las dudas sobre su eficacia, aunque como ya hemos expuesto la politerapia está bastante extendida en la práctica clínica.
Potenciar - Acelerar el porcentaje de ocupación D2R
El porcentaje de ocupación de receptores también esta relacionado con la dosis del neuroléptico, tal como se muestra en la figura 2. De acuerdo a estudios con PET scan y CT fotón único20-24, en el caso risperidona, por ejemplo, el umbral terapéutico 60-80% se alcanza con dosis entre 2-6 mg aproximadamente (recordemos que dosis menores a 2 mg no suelen ser terapéuticas en adultos y dosis mayores a 6 mg están asociadas a un aumento de efectos adversos, entre ellos hiperprolactinemia, lo cual correlaciona con una ocupación superior al 80%), en el caso de olanzapina el umbral se correlaciona con dosis entre 5-20mg (dosis terapéuticas), mientras que para quetiapina (que no cumple el umbral) las dosis terapéuticas de 400-800 mg correlacionan con una ocupación de entre 30-60%. Algo similar se aplica a clozapina (umbral 30-60%). En el caso de haloperidol, la dosis efectiva usualmente es por encima de 5 mg, que se correlaciona con una ocupación de más del 80% de receptores D2, de ahí que esta droga a pesar de ser muy efectiva esté asociada a muchos efectos adversos. Muchas veces en la práctica clínica con politerapia se usan dosis mayores que las recomendadas para, en teoría, acelerar la ocupación de receptores y por ende la recuperación. Sin embargo, de acuerdo a estas gráficas, al combinar neurolépticos y/o pautarlos a dosis mayores que las indicadas, se corre el riesgo de aumentar los efectos adversos (al ocuparse más del 80%) y de que en lugar de lograr mayor eficacia haya más bien una competencia de los neurolépticos por los receptores, es decir, poco beneficio a costa de aumentar el riesgo de efectos adversos. Asimismo, y como ya indicamos en los puntos previos, no hay grandes estudios que avalen su uso. En el porcentaje de ocupación, además de la dosis, también son importantes otros parámetros como la vida media, el tiempo de acción, etc., que no son motivo de discusión del presente artículo.
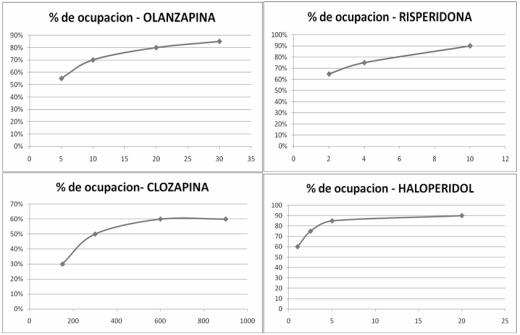
Figura 2. Relación entre dosis (mg) y ocupación de receptores D2. Adaptado
de Kapur S et al. Clinical and Theoretical Implications of 5HT2 and D2
Receptor Occupancy of Clozapine, Risperidone, and Olanzapine
in Schizophrenia. Am J Psychiatry.1999; 156:286-93.
Complementando lo anterior, en los estudios de Xiberas27 y Pani28 se vió lo siguiente:
- Olanzapina 20 mg: estriado 70%, mesocortical 90% y mesolímbico 90%.
- Risperidona 6 mg: estriado 70%, mesocortical 90% y mesolímbico 90%.
- Haloperidol 10-15 mg: estriado 85%, mesocortical 90% y mesolímbico 90%.
Es decir, una mayor afinidad de los atipicos por receptores dopaminérgicos del Mesolimbico (ML) y Mesocortical (MC) que del Estriado (Est), o sea, primero se bloquearían los receptores D2 en ML y MC y luego en Est, de ahí la menor incidencia de efectos adversos. Al llegar a dosis máximas, ya se habrían bloqueado casi todos los receptores D2 en ML y MC, quedando más en Est, con el consiguiente mayor riesgo de efectos adversos y poco beneficio adicional. Otro argumento en contra es que hay 5-25 veces menor concentración de receptores D2 en ML y MC que en Est, lo cual va a favor de que primero se ocupen los D2R del ML y MC.
Disminuir potenciales efectos adversos
Hay mayor consenso para el uso de la politerapia como forma de disminuir efectos adversos. Por ejemplo, en el caso de antipsicóticos diabetogénicos (clozapina, olanzapina) se puede disminuir la dosis de éstos y adicionar ziprasidona o aripiprazole, de modo que se mantenga el efecto antipsicótico y se disminuya el riesgo de aumento de peso o diabetes32.
Lo mismo se aplica para la hiperprolactinemia asociada a risperidona: disminuir la dosis de risperidona y añadir quetiapina, aripiprazole u olanzapina. La misma idea para la sialorrea asociada a clozapina.
Conclusiones
Hay un aumento de la tendencia en la práctica clínica al uso de politerapia, lo cual está aumentando a medida que aparecen nuevos antipsicóticos.
1. Éxito en la práctica, no confirmado en los estudios clínicos.
2. Escasez de estudios amplios (medicina basada en la evidencia) que apoyen el uso de politerapia, solo en casos seleccionados, estudios con muestras pequeñas, problemas de diseño, etc.
3. Mayor consenso para disminuir efectos adversos, sin buscar efecto antipsicótico.
4. Se necesitan mayores y mejores estudios que avalen el aparente éxito de la politerapia en la práctica clínica y le den mayores bases científicas.
Bibliografía
1. Practice Guidelines for the Treatment of Patients with Schizophrenia. American Psychiatric Association (APA). Am J Psychiatry. 2004; 161(Suppl 2):1-56. [ Links ]
2. Lehman AF. The Schizophrenia Patient Outcomes Research Team (PORT): updated treatment recommendations. Schizophr Bull. 2004; 30:193-217. [ Links ]
3. Gaebel W, Weinmann S, Sartorius N, Rutz W, Mcintyre JS. Schizophrenia practice guidelines: International survey and comparison. Br J Psychiatry. 2005; 187: 248-255. [ Links ]
4. Miller AL, Craig CS. Combination antipsychotics: pros, cons, and questions. Schizophr Bull. 2002; 28:105-9. [ Links ]
5. Barnes TR. Evidence-based guidelines for the pharmacological treatment of schizophrenia: recommendations from the British Association for Psychopharmacology. Journal of Psychopharmacology. 2011. Disponible en: http://jop.sagepub.com/content/early/2011/02/01/0269881110391123.abstract. [ Links ]
6. Canadian Psychiatric Association. Clinical practice guidelines: treatment of schizophrenia. Can J Psychiatry. 2005; 50(Suppl. 1):7S-57S. [ Links ]
7. World Federation of Societies of Biological Psychiatry (WFSBP). Guidelines for biological treatment of schizophrenia: part 2. Long-term treatment of schizophrenia. World J Biol Psychiatry. 2006; 7(1):5-40. [ Links ]
8. Stahl S. Antispychotic Polipharmacy:squandering Precious Resources?. J Clin. Psychiatry. 2002; 63:43-4. [ Links ]
9. Tapp A. Combination antipsychotic therapy in clinical practice. Psychiatr Serv. 2003; 54(1):55-9. [ Links ]
10. Ito C, Kubota Y, Sato M. A prospective survey on drug choice for prescriptions for admitted patients with schizophrenia. Psychiatry and Clinical Neurosciences. 1999; 53:S35-S40. [ Links ]
11. Tognoni, G. Pharmacoepidemiology of psychotropic drugs in patients with severe mental disorders in Italy. Italian Collaborative Study Group on the Outcome ofSevere Mental Disorders. European Journal of ClinicalPharmacology. 1999; 55(9):685-90. [ Links ]
12. Keks NA, Altson K, Hope J et al. Use of antipsychosis and adjunctive medications by an inner urban community psychiatric service. Australian and New Zealand Journal of Psychiatry.1999; 33:896-901. [ Links ]
13. Rittmannsberger H, Meise U, Schauflinger K, et al. Polypharmacy in psychiatric treatment: patterns of psychotropic drug use in Austrian psychiatric clinics. European Psychiatry. 1999; 14:33-40. [ Links ]
14. Fourrier A, Gasquet I, Allicar MP, et al: Patterns of neuroleptic drug prescription: a national cross-sectional survey of a random sample of French psychiatrists. Journal of Clinical Pharmacology. 1999; 49:80-6. [ Links ]
15. Sim K, Su A, Fujii S, et al. Antipsychotic polypharmacy inpatients with schizophrenia: a multicentre comparative studyin East Asia. Br J Clin Pharmacol. 2004; 58(2):178-83. [ Links ]
16. Faries D. Antipsychotic monotherapy and polypharmacy in the naturalistic treatment of schizophrenia with atypical antipsychotics. BMC Psychiatry. 2005; 5(1):26. [ Links ]
17. Chakos MH, Glick ID, Miller AL, et al. Baseline Use of concomitant psychotropic medications to treat schizophrenia in the CATIE trial. Psychiatr Serv. 2006; 57(8):1094-2101. [ Links ]
18. Clark RE. Recent trends in antipsychotic combination therapy of schizophrenia and schizoaffective disorder: implications for state mental health policy. Schizophr Bull. 2002; 28:75-84. [ Links ]
19. Freudenreich O, Goff DC. Antipsychotic combination therapy in schizophrenia: a review of efficacy and risks of current combinations. Acta Psychiatr Scand. 2002; 106(5):323-30. [ Links ]
20. Kapur S, Zipursky R, Jones C, et al. A Positron Emission Tomography Study of Quetiapine in Schizophrenia. Arch Gen Psychiatry. 2000; 57:553-9. [ Links ]
21. Kapur S, Zipursky R, Remington G. et al. 5HT2 and D2 Receptor Occupancy of Olanzapine in Schizophrenia: a PET Investigation. Am J Psychiatry. 1998; 155:921-8. [ Links ]
22. Kapur S, Zipursky R, Remington G. Clinical and Theoretical Implications of 5HT2 and D2 Receptor Occupancy of Clozapine, Risperidone, and OLanzapine in Schizophrenia. Am J Psychiatry. 1999; 156:286-93. [ Links ]
23. Arakawa R, Ito H, Takano A, et al. Dose-Finding study of Paliperidone ER Based on Striatal and Extrastriatal Dopamine D2 Receptor Occupancy In Patients with Schizophrenia. Psychopharmacology. 2008; 197:229-35. [ Links ]
24. Mamo D, Graff A, Mizrahi R, et al Differential Effects of Aripiprazole on D2, 5HT2 and 5HT1A Receptor Occupancy in Patients With Schizophrenia: A Triple Tracer PET Study. Am J Psychiatry. 2007; 164:1411-7. [ Links ]
25. Grunder G, Carlsson A, Wong D. Mechanism of New Antipsychotic Medications. Arch Gen Psychiatry. 2003; 60:974-7. [ Links ]
26. Stahl S. Describing an Atypical Antipsychotic: Receptor Binding and Its Role in Pathophysiology. Primare Care Companion J Clin Psychiatry. 2003; 5(Suppl 3):9-13. [ Links ]
27. Xiberas X, Martinot L, Mallet E. Extrastriatal and Striatal D2 Dopamine Receptor Blockade with Haloperidol or New Antipsychotic Drugs in Patients with Schizophrenia. British Journal of Psychiatry. 2001; 179:503-8. [ Links ]
28. Pani L, Pira, L, Marchese G. Antipsychotic Efficacy: Relationship to Optimal D2 Receptor Occupancy. European Psychiatry. 2007; 22:267-75. [ Links ]
29. Ganguly R. Prevalence, Trends, and Factors Associated With Antipsychotic Polypharmacy Among Medicaid-Eligible Schizophrenia Patients, 1998-2000. J Clin Psychiatry. 2004; 65:1377-88. [ Links ]
30. Kreyenbuhl J. Long-term combination antipsychotic treatment in VA patients with schizophrenia. Schizophr Res. 2006; 84(1):90-9. [ Links ]
31. Stahl SM. Antipsychotic polypharmacy: evidence based or eminence based? Acta Psychiatr Scand. 2002;106(5):321-2. [ Links ]
32. Citrome L. Relationship between antipsychotic medication treatment and new cases of diabetes among psychiatric inpatients. Psychiatr Serv. 2004; 55(9):1006-13. [ Links ]
33. Chakos MH. Baseline Use of concomitant psychotropic medications to treat schizophrenia in the CATIE trial. Psychiatr Serv. 2006; 57(8):1094-101. [ Links ]
34. Centorrino F. Inpatient antipsychotic drug use in 1998, 1993, and 1989. Am J Psychiatry. 2002; 159:1932-35. [ Links ]
35. Lerner V. Combined use of risperidone and olanzapine in the treatment of patients with resistant schizophrenia: preliminary case series report. Clin Neuropharmacol. 2000; 23:284-6. [ Links ]
36. Waring EW. Treatment of schizophrenia with antipsychotics in combination. Can J Psychiatry. 1999; 44:189-90. [ Links ]
37. Chakos MH. Baseline Use of concomitant psychotropic medications to treat schizophrenia in the CATIE trial. Psychiatr Serv. 2006; 57(8):1094-101. [ Links ]
38. Ganguly R. Prevalence, trends, and factors associated with antipsychotic polypharmacy among Medicaid-eligible schizophrenia patients, 1998-2000. J Clin Psychiatry. 2004; 65(10):1377-88. [ Links ]
39. Waddington JL. Mortality in schizophrenia: antipsychotic polypharmacy and absence of adjunctive anticholinergics over the course of a 10-year prospective study. Br J Psychiatry. 1998; 173:325-9. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
José Luis Fortes Álvarez
C/ Grecia no 27
13005 - Ciudad Real, España.
E-mail: jlfortes@sescam.jccm.es
Recibido el 14 de febrero de 2011.
Aceptado para su publicación el 21 de abril de 2011.














