INTRODUCCIÓN
La esperanza de vida de la población española se ha incrementado en las últimas décadas y además, es previsible que este incremento se siga produciendo en los próximos años1. El aumento de la esperanza de vida conlleva el incremento de enfermedades crónicas y, en consecuencia, de la multimorbilidad en la población más mayor. Esta multimorbilidad, junto con la fragilidad y los cambios fisiológicos debidos al aumento de la edad, son los responsables de la polimedicación en dicha población2
Las personas institucionalizadas en centros sociosanitarios (CSS) presentan, respecto a la población general, una mayor tasa de envejecimiento, comorbilidades y polimedicación. Por este motivo, existe una mayor probabilidad de que presenten más problemas relacionados con los medicamentos (PRM) que el resto de la población2,3
El estudio sobre eventos adversos en residencias y centros asistenciales sociosanitarios (EARCAS) identificó los errores de medicación más frecuentes, siendo en este orden: falta de cumplimiento por el paciente, medicación innecesaria, omisión de dosis o de medicamentos, duración incorrecta y técnicas de administración incorrectas. Además, entre las posibles actuaciones para su prevención, se incluyó la necesidad de la revisión de la medicación por parte de un farmacéutico4. Debido a la complejidad de estos pacientes y de sus tratamientos, la integración del farmacéutico en los equipos multidisciplinares de atención sociosanitaria contribuye de manera significativa en la prevención de PRM y en la mejora de la efectividad, la seguridad y la eficiencia de los tratamientos2,3.
En la Comunidad de Madrid, dentro de su programa “Proceso Asistencial Integrado del Paciente Crónico Complejo”, implantado en 2017, se incluyó el Programa de Revisión de Tratamiento por parte del farmacéutico de atención primaria, en el que los pacientes institucionalizados han sido prioritarios durante estos últimos años5.
El objetivo de este trabajo es describir la implementación de un proceso de mejora continua de la prescripción farmacológica de pacientes institucionalizados en CSS concertados/privados, orientado a reducir los problemas relacionados con la medicación.
MATERIAL Y MÉTODOS
Debido al elevado número de pacientes institucionalizados en CSS privados-concertados de nuestra área (aproximadamente 5.000 pacientes en 55 CSS), en una de las unidades de farmacia del Servicio de Farmacia de Atención Primaria, se planteó implementar una estrategia de mejora de la prescripción farmacológica de estos pacientes orientada a reducir los PRM de la manera más eficiente posible. Para ello, se optó por una revisión de tratamiento tipo “tala selectiva” por fármacos, en la cual se aplica de forma generalizada una recomendación sobre un medicamento a un grupo de pacientes concretos6.
Los farmacéuticos de atención primaria (FAP) realizaron una revisión bibliográfica sobre estudios publicados en PubMed (Medline), IBECS, COCHRANE y MEDES con las palabras clave “problemas relacionados con los medicamentos”, “errores de medicación”, “residencias” y “centros sociosanitarios”, y consultaron a los médicos de familia (MF) que habitualmente atienden a pacientes institucionalizados, los PRM que más comúnmente identificaban en estos pacientes. Con esta información, los FAP conformaron una propuesta inicial de siete recomendaciones, priorizando criterios de factibilidad de implementación y prevalencia de PRM asociados, las cuales se definen a continuación:
Sustituir paracetamol 1g por 500-650 mg: la eficacia analgésica de la dosis de 1 g comparada con la de 650 mg es pequeña y se ha comprobado sólo para algunas indicaciones. Además, debido a los casos descritos de hepatotoxicidad asociada a la administración de paracetamol, no se recomienda superar la dosis por toma de 650 mg7,8,9.
Sustituir ácido acetilsalicílico (AAS) 300 mg por 100 mg: el uso de antiagregantes en prevención secundaria se considera criterio START, sin embargo, dosis de AAS superiores a 160 mg cada 24 horas aumentan el riesgo de sangrado, sin evidencia de una mayor eficacia (criterio STOPP)10. Además, de acuerdo con la lista de medicamentos potencialmente inapropiados de la Comunidad de Madrid, no se recomienda superar los 100 mg11.
Sustituir presentaciones bucodispersables por formulaciones convencionales: los pacientes con síndrome de Sjögren, xerostomía o tratados con principios activos anticolinérgicos pueden tener problemas con la disgregación de estos comprimidos, pudiendo alterar a la biodisponibilidad del principio activo12.
Sustituir presentaciones efervescentes por formulaciones convencionales: existe mayor riesgo de eventos cardiovasculares en aquellos pacientes que reciben medicamentos con alto contenido en sodio (formulaciones efervescentes). Estos eventos son debidos en gran parte a un aumento del riesgo de hipertensión y accidente cerebrovascular, por lo que la prescripción de estas formulaciones se debe hacer con precaución13.
Deprescribir antiespasmódicos urinarios: sus principales efectos secundarios se deben a su actividad anticolinérgica y en general son dosis dependientes (sequedad de boca, visión borrosa, dispepsia, estreñimiento, confusión mental, taquicardia). Además, algunos estudios recientes han asociado su uso a un incremento del deterioro cognitivo, demencia a largo plazo, caídas y mortalidad, siendo los pacientes de edad avanzada, frágiles y polimedicados, más susceptibles de padecer estos efectos14,15. Tampoco está recomendado su uso en pacientes con demencia, asociados a inhibidores de acetilcolinesterasas, por antagonismo en su mecanismo de acción (criterios STOPP)10,16,17.
Revisar las prescripciones de hierro crónico oral (más de 3 meses): en pacientes con anemia ferropénica se debe investigar la causa subyacente. Estos pacientes deben recibir suplementos de hierro 3-6 meses tras la normalización de las cifras de hemoglobina. Si no hay respuesta al tratamiento, habría que sospechar incumplimiento terapéutico, malabsorción, balance negativo por pérdidas superiores a la absorción o un diagnóstico incorrecto18.
Valorar sustituir inhaladores de polvo seco (IPS) por inhaladores presurizados: cuando la técnica de inhalación es la correcta, no hay diferencias en eficacia entre los distintos dispositivos. Sin embargo, en personas mayores, se recomienda el uso de cartuchos presurizados con cámaras espaciadoras ya que los IPS requieren unos flujos inspiratorios muy altos19,20.
A partir de esta información, se planteó un proyecto de calidad siguiendo la metodología del ciclo de mejora PDCA (Plan-Do-Check-Action) con el fin de que fuera un proyecto continuado en el tiempo que permitiera volver a iniciar el ciclo con nuevos PRM.
Para desarrollar este proyecto fue necesario analizar los datos reales del ámbito de acción de la unidad de farmacia. Para ello, a través de la historia clínica electrónica de atención primaria se obtuvo un listado de todos los pacientes institucionalizados y mediante el desarrollo de una base de datos con el programa BusinessObject® (que permite extraer datos de las recetas facturadas) se identificaron aquellos residentes que presentaban alguno de los PRM seleccionados. El procesamiento de datos se realizó con el programa Microsoft Office Excel, mediante el cual se hizo un análisis descriptivo de los PRM.
Posteriormente, se constituyó un panel de expertos multidisciplinar constituido por MF, médicos de CSS, un farmacéutico de CSS públicos, un geriatra, un enfermero de atención primaria (AP) y un FAP. El objetivo de dicho panel de expertos era consensuar la idoneidad de estas siete intervenciones previamente seleccionadas y trabajar los siguientes pasos del proceso: definición de los objetivos, análisis de causas y determinación de posibles acciones de mejora.
Los objetivos principales acordados fueron reducir un 25% el número total de pacientes institucionalizados con estos PRM y un 30% el número total de prescripciones asociadas a los PRM. Como objetivo secundario, se determinó analizar el grado de aceptación por parte de los profesionales de cada una de las intervenciones seleccionadas.
Se realizó un análisis de causas siguiendo la metodología del diagrama de Ishikawa y se clasificaron las causas como abordables o no abordables (tabla 1).
Sobre las causas abordables, se propusieron distintas acciones de mejora, que se priorizaron asignándoles a cada una de ellas una puntuación entre 1 y 5 en función de su efectividad, eficiencia, aceptabilidad y factibilidad.
Como se puede ver en la tabla 2, las acciones que se consideraron prioritarias de mayor a menor puntuación fueron: realizar una sesión formativa específica sobre los PRM seleccionados, crear huecos específicos en la agenda de los MF para revisar el tratamiento de los pacientes institucionalizados, establecer un canal de comunicación ágil entre los profesionales de diferentes ámbitos (centro de salud, CSS y hospital) implicados en la farmacoterapia del paciente, establecer un profesional responsable de la conciliación de la medicación del paciente, crear un protocolo de actuación para abordar los PRM identificados, elaborar un check-list de recomendaciones de revisión del tratamiento, difundir la misma información farmacoterapéutica a todos los profesionales sanitarios de los distintos ámbitos y realizar reuniones periódicas entre el equipo de CSS y de AP.
Tabla 1. Causas identificadas a partir del diagrama de Ishikawa
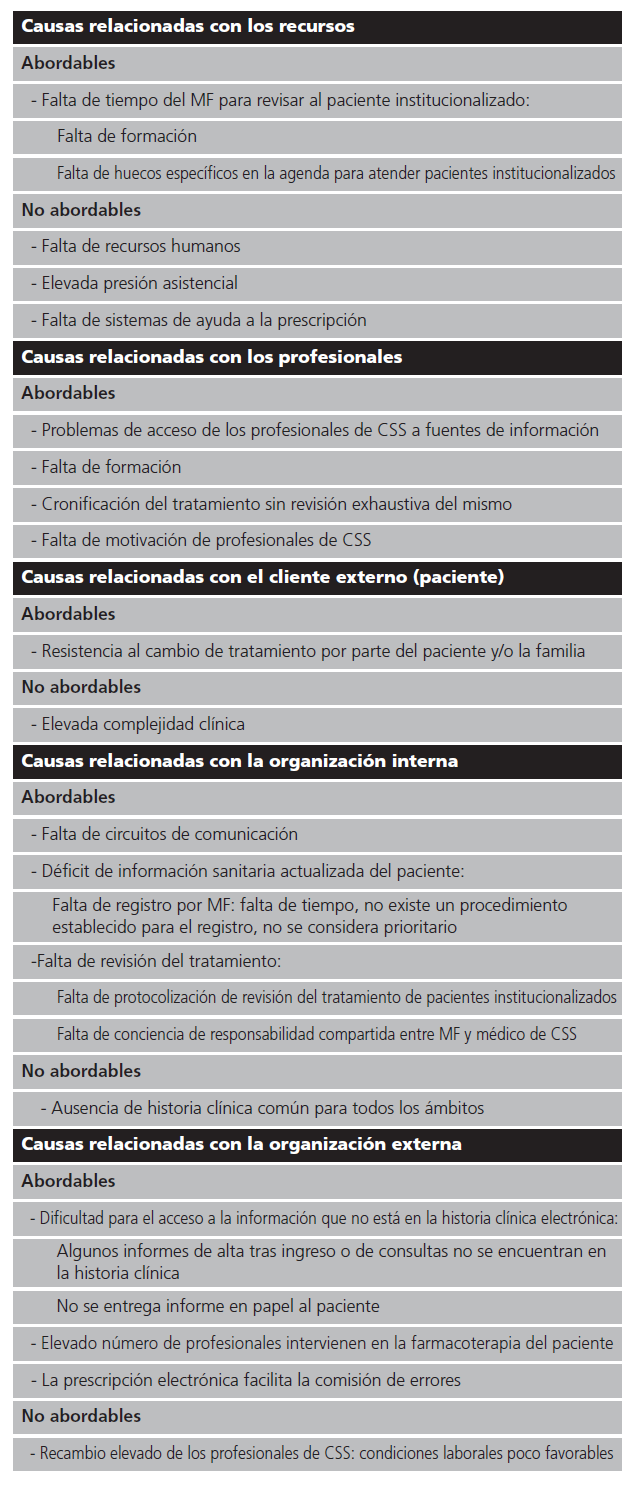
CS: centro de salud; CSS: centro sociosanitario; MF: médico de familia.
Tabla 2. Acciones de mejora propuestas y porcentaje de puntuación asignada
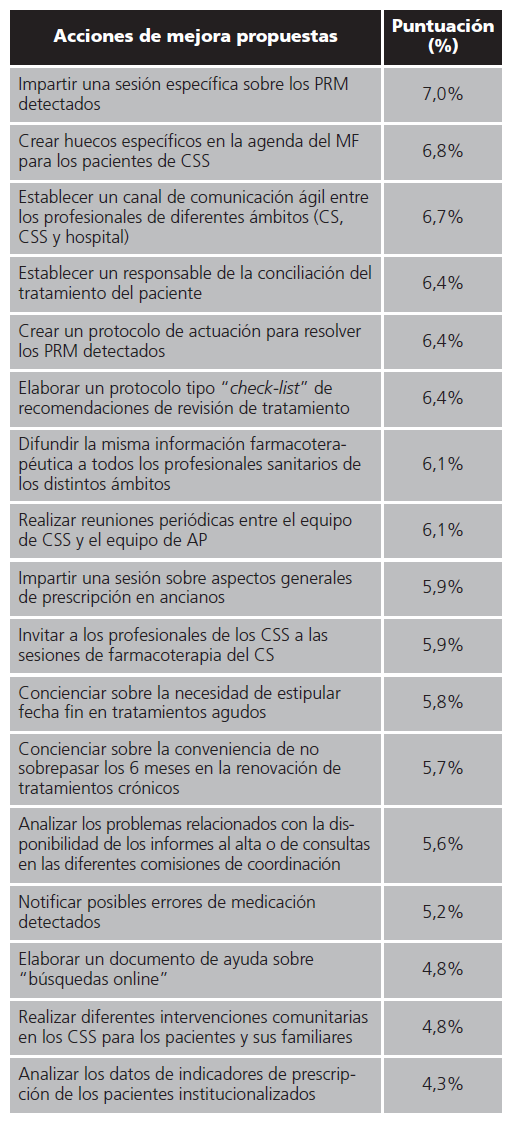
AP: atención primaria; CS: centro de salud; CSS: centro sociosanitario; MF: médico de familia; PRM: problema relacionado con la medicación.
Una vez seleccionadas las acciones de mejora, se diseñó un plan de acción que contemplaba establecer la temporalidad de las intervenciones, un cronograma de las diferentes etapas, un circuito de actuación adaptable según el CS-CSS y unos indicadores de actividad/resultados.
RESULTADOS
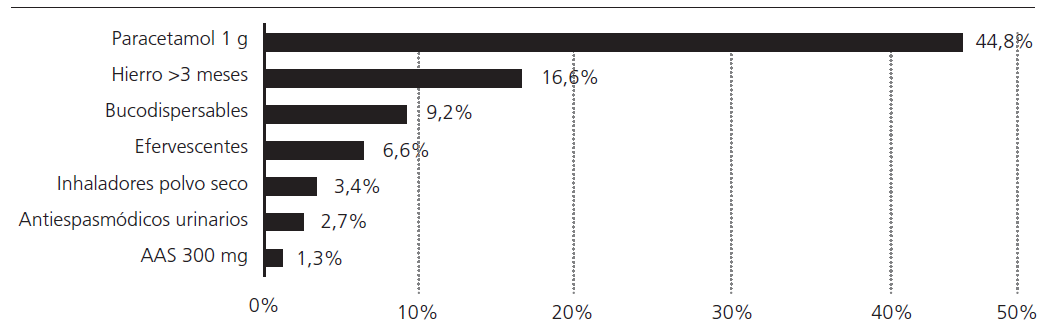
En marzo de 2019, se realizó un análisis inicial de situación. Se cuantificaron 4.983 pacientes institucionalizados en 51 CSS. De ellos, en 3.019 pacientes (60,6%) se identificó, como mínimo, uno de los PRM seleccionados. El número de prescripciones susceptibles de intervención fue de 4.222. El porcentaje de pacientes susceptibles de cada intervención se puede ver en la figura 1.
En la fase de implantación, a lo largo de 2019, se presentó el proyecto a los MF de los CS de la zona que daban asistencia a CSS privados/concertados y se iniciaron las comisiones ejecutivas en cada CS entre los FAP, los profesionales de los CSS y de sus CS de referencia con el objetivo de valorar el proyecto y adaptar las diferentes acciones de mejora a las particularidades de trabajo de cada centro.
Posteriormente, sobrevino la pandemia del COVID-19 y se crearon unidades específicas de atención a residencias (UAR) constituidas por MF y enfermeros de AP. Debido a la situación epidemiológica, el proyecto se retrasó y tuvo que adaptarse. Estas UAR se incorporaron al proyecto y, tras valorarlo conjuntamente con los FAP, se reorganizó, eliminando una de las 7 recomendaciones iniciales y añadiendo 4 nuevas, que se consideraron también muy frecuentes y factibles. Las recomendaciones que se incluyeron fueron:
Deprescribir los absorbentes en el módulo único de prescripción, ya que la compra y el suministro de absorbentes se realiza de manera centralizada.
Evitar las duplicidades de las presentaciones con asociación de calcio y vitamina D con las presentaciones de cada principio activo por separado.
Evitar las duplicidades de las presentaciones con asociación de tramadol y paracetamol con las presentaciones de cada principio activo por separado.
Evitar la duplicidad terapéutica de inhibidores de la bomba de protones con anti-H2.
Se excluyó la recomendación de sustituir los IPS ya que era necesario valorar presencialmente el manejo de los dispositivos por parte de los pacientes, así como la realización de espirometrías, en algunos casos, y la situación epidemiológica no lo hacía posible.
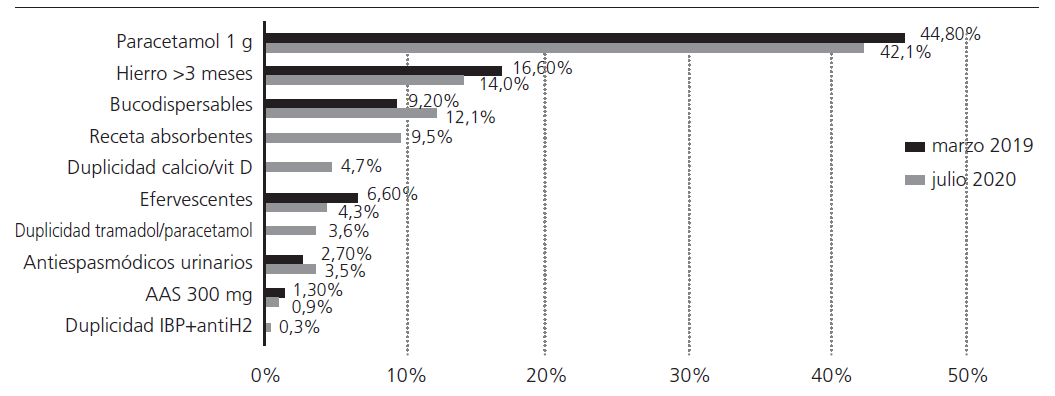
En julio de 2020, se realizó un análisis intermedio de los diez PRM finalmente seleccionados. En esta ocasión, los propios CS proporcionaron los listados de los residentes, ya que la situación epidemiológica del momento dificultaba la posibilidad de mantener actualizado el lugar de residencia en la historia clínica electrónica de AP. Se identificaron 5.069 pacientes institucionalizados en 57 CSS, de los cuales, en 3.114 pacientes (61,4%) se detectó, como mínimo, uno de los PRM acordados. El número de prescripciones susceptibles de intervención fue de 4.824. El porcentaje de pacientes susceptibles de cada intervención en ambos meses (marzo 2019 y julio 2020) se puede observar en la figura 2. En dicho gráfico, podemos ver como se empieza a notar una tendencia descendente en el porcentaje de pacientes susceptibles de cada intervención, y más concretamente, en los casos de paracetamol 1 g, hierro crónico, presentaciones efervescentes y AAS 300 mg. Si comparamos únicamente las 6 intervenciones que se mantuvieron desde el inicio del proyecto hasta julio, se ha conseguido reducir un 4,5% el porcentaje de pacientes con algún PRM (59,6% vs 56,9%) y un 5,2% las prescripciones por paciente asociadas a los mismos (0,81 vs 0,77).
Probablemente, debido a la pandemia, los resultados se han visto afectados y por ello se ha ralentizado la consecución de los objetivos marcados. Actualmente el proyecto sigue en marcha con la intención de continuarse hasta conseguir los objetivos propuestos, para lo cual se seguirán realizando análisis periódicos de evolución de resultados.
DISCUSIÓN
Este proyecto se ha realizado a partir de los conocimientos disponibles y de un análisis de situación previo, en un escenario con un elevado número de pacientes, un elevado número de CSS con gran dispersión geográfica, diversificación en su tamaño y en su tipología asistencial.
Según la bibliografía, la revisión de la medicación debe realizarse cada 6 meses en pacientes mayores polimedicados que consumen 4 o más medicamentos y al menos una vez al año para el resto de pacientes21. Sin embargo, tal y como se ha explicado anteriormente, debido a la situación sociosanitaria de los residentes de nuestra área, se consideró más oportuno realizar una revisión tipo “tala selectiva” de los principales PRM detectados y realizar recomendaciones fácilmente modificables, lo que permitiría disminuir la iatrogenia medicamentosa en un mayor número de población con los recursos disponibles22. En este contexto, es importante la integración de diversos profesionales en un equipo multidisciplinar, ya que permite mejorar los procedimientos de trabajo, logrando una atención centrada en el paciente.
Como posibles limitaciones del proyecto, cabe mencionar la implementación en distintos tiempos en los diferentes centros tanto en época previa al COVID como en época COVID y con distintos profesionales sanitarios. Debe tenerse en cuenta que no se analiza una muestra estable de pacientes en el tiempo, sino los pacientes institucionalizados a la fecha de análisis, por lo que puede existir un sesgo debido a la variabilidad de los pacientes al existir un continuo flujo de pacientes en CSS que hace que no siempre se puedan obtener datos del antes-después con la misma población. Otra limitación es que en el análisis inicial y en el intermedio, no se obtuvo el listado de pacientes de la misma fuente, lo cual puede ser también un sesgo, y esto se debe principalmente a que actualmente, no existe un registro unificado de pacientes institucionalizados. Igualmente, cabe mencionar la necesidad que ha existido de individualizar las acciones de mejora no sólo por CS sino también por CSS debido a la casuística de cada centro, en cuanto al tipo de gestión y recursos disponibles, así como a los diferentes tipos de circuitos de prescripción y dispensación de la medicación en cada CSS.
CONCLUSIONES
Este proyecto pretende optimizar la farmacoterapia de los pacientes institucionalizados en CSS privados/concertados, promoviendo el uso racional del medicamento y mejorando la calidad del perfil de prescripción. Debido a que se trata de un proyecto enmarcado en un ciclo de mejora continua, mediante su seguimiento en el tiempo, nos permitirá conocer la prevalencia de los PRM seleccionados, pudiendo implementar nuevas acciones de mejora si fuera necesario o valorar iniciar el ciclo con nuevos PRM, una vez que se haya asentado este conocimiento en los prescriptores, más allá del propio paciente, de manera que las prescripciones futuras de los medicamentos implicados se realicen correctamente.