Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Medicina Intensiva
versão impressa ISSN 0210-5691
Med. Intensiva vol.35 no.1 Jan./Fev. 2011
PUESTA AL DÍA EN MEDICINA INTENSIVA: EL ENFERMO CRÍTICO CON INFECCIÓN GRAVE
Multirresistencia antibiótica en unidades de críticos
Antibiotic multiresistance in critical care units
M.J. López-Pueyoa, F. Barcenilla-Gaiteb, R. Amaya-Villarc y J. Garnacho-Monteroc
aServicio de Medicina Intensiva, Complejo asistencial de Burgos, Burgos, España
bUnidad Funcional de Infección Nosocomial, Hospital Universitario Arnau de Vilanova, Lleida, España
cServicio de Medicina Intensiva, Hospital Universitario Virgen del Rocío, Sevilla, España
Dirección para correspondencia
RESUMEN
La presencia de microorganismos con resistencia adquirida a múltiples antibióticos complica el manejo y la evolución de los pacientes críticos. El intensivista, en su actividad diaria, se enfrenta a este problema desde la responsabilidad de la prevención y control y desde el reto de prescribir el tratamiento antibiótico apropiado ante una posible infección. Se realiza una revisión de la bibliografía en lo concerniente a definición, conceptos importantes relacionados con la transmisión, recomendaciones sobre medidas generales de control en las unidades y opciones de tratamiento. Además se presentan datos epidemiológicos sobre la situación en nuestro país obtenidos, fundamentalmente, a través del ENVIN-UCI. El abordaje de la multirresistencia antibiótica requiere formación adecuada, trabajo en equipo con otros profesionales y conocimiento de la epidemiología local.
Palabras clave: Microorganismos multirresistentes. Vigilancia epidemiológica. Tratamiento antibiótico.
ABSTRACT
The presence of microorganisms with acquired resistance to multiple antibiotics complicates the management and outcome of critically ill patients. The intensivist, in his/her daily activity, is responsible for the prevention and control of the multiresistance and the challenge of prescribing the appropriate treatment in case of an infection by these microorganisms. We have reviewed the literature regarding the definition, important concepts related to transmission, recommendations on general measures of control in the units and treatment options. We also present data on the situation in our country known primarily through the ENVIN-UCI register. Addressing the multiresistance not only requires training but also teamwork with other specialists and adaptation to the local environment.
Key words: Multidrug-resistant organism. Surveillance. Antibiotic therapy.
Introducción
¿Es necesario este artículo?
Los pacientes atendidos en las Unidades de Cuidados Intensivos (UCI) son especialmente vulnerables a ser colonizados o infectados por microorganismos multirresistentes (MMR)1. Esta resistencia antibiótica es un factor que repercute en la evolución del paciente crítico y en el consumo de recursos dentro de las unidades2-5. En la aparición y difusión de resistencia a antibióticos confluyen dos factores fundamentales: las medidas de control de la infección y la presión selectiva de los antimicrobianos6.
Como intensivistas tenemos una responsabilidad directa en la aplicación correcta de estos dos factores y es fundamental la formación específica en estos puntos. Por ello, estos temas están incluidos en los planes formativos de la especialidad7. La bibliografía existente, con buen nivel de evidencia, para aconsejar pautas de actuación en el paciente crítico es escasa. Si buscamos en Pubmed con los términos "antibiotics AND resistance AND intensive care" obtenemos 2.293 referencias de las que sólo 51 son ensayos clínicos aleatorizados (todos de los últimos 10 años) y que mayoritariamente se refieren a duración de tratamiento o a diferentes pautas de antibioticoterapia.
Todo lo anterior justifica un artículo de puesta al día que ayude al profesional de intensivos en la toma de decisiones respecto a estrategias de control y tratamiento de MMR. Para una aplicación correcta y eficaz de estas recomendaciones, es necesario adaptarlas a la realidad de cada hospital según su epidemiología local y recursos, siendo imprescindible la colaboración coordinada con otros especialistas implicados (preventivistas, internistas-infecciosas, microbiólogos y farmacéuticos hospitalarios).
Definición de multirresistencia
¿A qué nos referimos cuando hablamos de MMR?
Epidemiológicamente los MMR se definen como aquellos microorganismos que son resistentes a una o más clases de antibióticos1. No existe una definición universalmente aceptada de bacteria multirresistente que sea aplicable a todos estos microorganismos; el concepto puede tener matices diferentes en función de que el enfoque sea clínico, microbiológico o epidemiológico. Desde un punto de vista general, la definición debe incluir al menos dos condiciones: que exista resistencia a más de una familia o grupo de antimicrobianos de uso habitual, y que esa resistencia tenga relevancia clínica (es decir, que suponga o pueda suponer una dificultad para el tratamiento) y epidemiológica (posibilidad de brotes epidémicos, transmisión del mecanismo de resistencia, etc.). Aceptando estas condiciones, el término "microorganismo multirresistente" se ha utilizado sobre todo para bacterias clásicamente hospitalarias que han desarrollado resistencia a múltiples antimicrobianos, y que son capaces de ocasionar brotes, como Staphylococcus aureus resistente a meticilina (SARM), Enterococcus spp. resistente a vancomicina (ERV), enterobacterias productoras de betalactamasas de espectro extendido (BLEE) y bacilos gramnegativos (BGN) no fermentadores como Acinetobacter baumannii o Pseudomonas aeruginosa resistentes a distintos grupos de antimicrobianos. Además, se suele calificar como multirresistentes a bacterias intrínseca o naturalmente resistentes a múltiples antimicrobianos, como Stenotrophomonas maltophilia o Clostridium difficile8. De forma más específica, hablamos de BGN multirresistentes cuando son resistentes a tres o más familias de antibióticos, a los que habitualmente son sensibles, incluyendo betalactamicos (penicilinas y cefalosporinas), carbapenems, aminoglucósidos y quinolonas9.
A efectos epidemiológicos prácticos se han definido unos antimicrobianos que actúan como marcadores de multirresistencia y que son distintos para cada microorganismo10. En la Tabla 1 se presentan con las frecuencias recogidas en el ENVIN9 y su variación en los últimos años.
Repercusión de los MMR en los pacientes y en el sistema sanitario
Realmente ¿tienen importancia los MMR?
La infección nosocomial por MMR se asocia a retraso en el inicio de una terapia adecuada y a fracaso terapéutico. Como consecuencia, prolonga la estancia hospitalaria y aumenta los costes y la mortalidad.
Existe información científica sobre la responsabilidad de los MMR en el tratamiento antibiótico empírico inadecuado11-13 y en el retraso del inicio de un tratamiento correcto lo que puede llevar a duplicar la mortalidad13. Esta afirmación es valida para la gran mayoría de los MMR ya sean Cocos Gram positivos (CGP) o BGN14-21.
En la mayoría de los casos, la aparición de estos MMR conlleva un aislamiento de contacto de los pacientes, incluso cuando solo están colonizados, con el fin de evitar brotes epidémicos o situaciones de endemia debidas a transmisión cruzada. Estas situaciones de endemia obligan a tratamientos empíricos de amplio espectro22 que pueden contribuir a generar más resistencias y a incrementar los costes. Las políticas de control ocasionan gastos adicionales derivados del consumo de material necesario para llevarlos a cabo23,24. Además, el aislamiento puede ser responsable de que los pacientes vivan situaciones de soledad, de peor atención23, de más efectos adversos25 y de un retraso de su alta hospitalaria26. Todo ello puede contribuir a las elevadas tasas de ocupación de las UCI.
En un informe reciente del European Centre for Disease Prevention and Control (ECDC) y la European Medicines Agency (EMEA) titulado "The bacterial challenge: time to react" se informa de la repercusión humana y económica de los que considera los principales MMR dada su frecuencia e importancia como responsables de bacteriemias27. Analizan datos del periodo 2002-2007 que proceden de la European Antimicrobial Resistance Surveillance System (EARSS) y en el que participan los Estados miembros de la Comunidad Europea (UE) además de Islandia y Noruega.
En este informe concluyen que, en general, la resistencia antibiótica en la UE, Islandia y Noruega es alta, que en algunos casos está aumentando, y que sus consecuencias humanas y económicas son graves. Remarca que, teniendo en cuenta las tendencias actuales, es probable que evolucione a una mayor resistencia en BGN, especialmente enterobacterias resistentes a cefalosporinas de tercera generacion y en BGN no fermentadores resistentes a carbapenems.
La infección por un MMR comparada con la causada por uno sensible incrementa los costes entre 5.000 y 25.000€28. En Estados Unidos se ha cuantificado tanto el coste extra anual (4.000 y 5.000 millones de dólares) como la mortalidad directa (19.000 muertes anuales) causado por estos microorganismos29. Los MMR más frecuentes están implicados en un aumento de estancia hospitalaria y de costes15,16. Existen otros gastos adicionales que no se han cuantificado de una forma adecuada y que derivan de un aumento de trabajo de los laboratorios de microbiología, del coste que causan los programas educativos y del retraso de la incorporación del paciente a su vida laboral. Otras de las repercusiones no bien evaluadas tienen que ver con la contribución de los MMR a la escasez de antibióticos activos frente a los principales agentes etiológicos, a la diseminación de estos microorganismos en la comunidad, y a la influencia sobre la credibilidad del sistema sanitario debido a la presión mediática o al incremento de denuncias judiciales por la adquisición de infecciones nosocomiales especialmente por MMR.
Resistencia a antibióticos en las UCI españolas
¿Son frecuentes en nuestro medio?
La incidencia de MMR varía tanto geográfica como temporalmente. Estas diferencias ocurren no solo entre países sino incluso entre unidades de un mismo hospital30.
La información realmente importante es la incidencia en una unidad en un momento concreto. En la Tabla 2 se observan, de forma comparativa, las tasas de resistencia de los principales agentes etiológicos, según publicaciones de diferentes sistemas de vigilancia de España y EE. UU.8,31,32.
Es evidente que existen importantes diferencias como la alta prevalencia de ERV en EE. UU. y la mayor incidencia de A. baumannii en nuestro país. En Europa33,34 también existen diferencias entre países en la prevalencia de SARM que oscila de menos del 5% en Suecia a más del 90% en Turquía. Las cifras intermedias en Austria (38,8%) son similares a las de nuestro país. Hablando específicamente de UCI, según datos del HELICS, S. aureus representa el 12,8% de los aislamientos globales en las infecciones intraUCI frente al 20,4% en España33. Estas disparidades se repiten en España con diferencias, a veces importantes, entre distintas autonomías (datos ENVIN-UCI no publicados) y dependen de la metodología empleada (incidencia o prevalencia), de las infecciones referidas, del ámbito estudiado (unidades de críticos en exclusiva o todo el hospital) o de las políticas antibióticas utilizadas. Sea por una u otra causa, es evidente que lo fundamental es la ecología local.
Los datos útiles para el trabajo diario son aquellos obtenidos mediante estudios de incidencia en los que se cuantifiquen las infecciones relacionadas con la exposición a factores de riesgo. En nuestro medio la herramienta ideal es el ENVIN-UCI que cumple estos criterios y cuyos datos globales se presentan en el congreso anual de la SEMICYUC35 y están publicados en su página web9.
En las Figura 1, Figura 2 y Figura 3 y en la Tabla 1 se observa la evolución de los diferentes marcadores de resistencia de los principales MMR en nuestro país obtenidos del ENVIN-UCI. Basados fundamentalmente en estos datos podemos deducir que nuestros problemas en multirresistencias son:

Figura 1. Evolución de la frecuencia de aislamientos en las infecciones intraUCI de
A. baumanii (ABAU) y el porcentaje de resistencias a imipenem (IMP-R). ENVIN UCI.
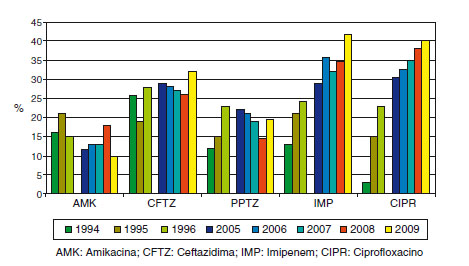
Figura 2. Evolución de los marcadores de resistencia a Pseudomonas aeruginosa.
ENVIN. AMK: amikacina; CFTZ: ceftazidima; CIPR: ciprofloxacino; IMP: imipenem;
PPTZ: piperacilina-tazobactam.
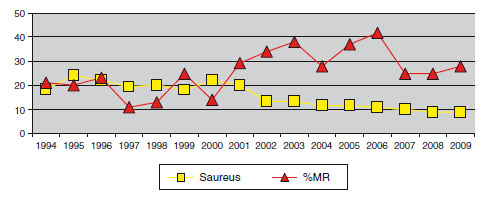
Figura 3. Evolución de la frecuencia de aislamientos en las infecciones intraUCI de
S. aureus y su porcentaje de SARM (%MR). ENVIN.
Gram positivos
- Alta incidencia de SARM aunque en descenso en los últimos años.
- La gran mayoría de S. epidermidis son resistentes a oxacilina.
- Se han comunicado de forma puntual la aparición en UCI de diferentes países, incluyendo España, de alguna cepa de S. aureus y de S. epidermidis resistentes a linezolid36-40. En ambos casos parecen relacionadas con un aumento local del consumo de linezolid y posterior diseminación clonal.
En el apartado de tratamiento se comentarán los problemas terapéuticos que plantea el aumento de la concentración mínima inhibitoria (CMI) de vancomicina para S. aureus que se ha observado en los últimos tiempos.
Gram negativos
- A. baumanii con tasas elevadas y en aumento de resistencia a carbapenems añadida a la ya existente a betalactámicos, quinolonas y aminoglucósidos. Las resistencias a colistina son anecdóticas en el ENVIN. Las diferencias locales pueden ser importantes.
- P. aeruginosa con resistencias variables pero en aumento frente a carbapenems y ciprofloxacino.
- BGN productores de BLEE: Estos datos no están recogidos en el ENVIN-UCI de forma prospectivas hasta fechas recientes, pero existen datos abundantes de la situación en nuestro país. Antes del año 2000 hablar de BLEE era fundamentalmente a expensas de brotes intrahospitalarios de K. pneumoniae41, actualmente existe un aumento importante en las bacteriemias, las infecciones de tracto urinario o abdominales, ya sean extrahospitalarias o asociadas a cuidados sanitarios42. E. coli está más relacionado con infecciones urinarias de pacientes no hospitalizados mientras que Klebsiella spp. es preferentemente de origen hospitalario y relacionada con infecciones respiratorias y de UCI43-45.
Algunos conceptos importantes en la transmisión de MMR
¿Qué debemos saber?
Una vez que un determinado MMR aparece en una institución sanitaria, la transmisión y persistencia de la cepa resistente están relacionados con la existencia de pacientes vulnerables, la presión selectiva de los antibióticos, la presión de colonización46,47 entendida como el porcentaje de pacientes colonizados o infectados y el impacto de la adherencia a las medidas de prevención.
Los pacientes vulnerables a los MMR son los más graves, con las defensas comprometidas por condiciones médicas subyacentes y con mayores factores de riesgo tanto intrínsecos31 como extrínsecos (intubados, con catéteres venosos o sondas vesicales, etc.). Estos factores son comunes, en mayor o menor medida, a los diferentes MMR48 y son frecuentes en el paciente crítico.
Según diversos estudios, existe una relación temporal entre disminución de la presión de un antibiótico puntual y reducción en la incidencia de un determinado MMR, especialmente BGN1,49-53. El uso apropiado, en dosis y tiempo, de antibióticos de espectro más reducido también se ha asociado a una disminución de la colonización por MMR54.
La relación entre la presión de colonización y la adquisición de MMR ha sido estudiada sobre todo para ERV y SARM46,47.
Existe una amplia evidencia epidemiológica sobre la transmisión de MMR entre pacientes a través de la contaminación de las manos del personal sanitario por contacto con el paciente o su entorno55-58.
Recomendaciones sobre medidas generales
¿Qué debemos hacer?
Las estrategias para disminuir la incidencia de infección o colonización por MMR pasan obligatoriamente por:
1. Desarrollar programas educacionales dirigidos a optimizar la utilización de los antibióticos (objetivo de otro artículo de esta serie).
2. Disminuir el tiempo de exposición a los principales factores de riesgo (ventilación mecánica, cateterización endovenosa y urinaria).
3. Mejorar los programas de vigilancia epidemiológica y microbiológica. Esta mejora incluye la introducción de sistemas de vigilancia activos que detecten precozmente los pacientes colonizados o infectados por gérmenes de especial relevancia. La vigilancia activa se basa en una valoración microbiológica sistemática en el momento del ingreso y posteriormente de forma periódica. La periodicidad dependerá del problema real que exista en cada unidad y de la capacidad de los servicios de Microbiología. Quizá la forma más extendida es la realización de muestras de rastreo al ingreso y con una periodicidad semanal.
4. Implementar las medidas de control que disminuyan la transmisión cruzada dentro de la unidad. Estas medidas incluyen tanto la optimización de la higiene de manos como el aislamiento, en general de contacto, cuando aparecen estos microorganismos.
La importancia de la vigilancia activa radica en el objetivo de identificar de forma precoz la colonización/infección de nuestros pacientes para:
1. Implementar de una forma rápida las medidas de control necesarias para minimizar la dispersión de los mismos a otros pacientes. Esta política permite la disminución de forma drástica del llamado periodo ciego, es decir, el intervalo entre la colonización/infección del paciente y su identificación.
2. Mejorar la tasa de antibioticoterapia adecuada en los tratamientos empíricos de las infecciones intraUCI. Existen evidencias de que la tasa de antibioticoterapia empírica adecuada en bacteriemias por MMR y en neumonías asociadas a VM es mayor cuando se conoce el estado de colonización previo59-62.
La introducción de técnicas moleculares con PCR en tiempo real o la más económica de utilización de medios de cultivo cromogénicos, permite una identificación rápida que pueden oscilar entre 2 y 24 horas. Utilizar esta estrategia permite instaurar de forma precoz las medidas de prevención y descolonización disminuyendo la dispersión y las tasas de infecciones63. Esta estrategia ha demostrado ser eficaz y rentable desde el punto de vista económico en diferentes situaciones endémicas64.
A efectos prácticos y en nuestro país estaría justificado en UCI realizar vigilancia activa a todos los pacientes independientemente del método de identificación utilizado. Esta recomendación está avalada por la mayoría de las sociedades científicas tanto nacionales como internacionales1,65.
Las muestras a realizar dependerán del microorganismo que queramos identificar. En la Tabla 3 se presentan algunas indicaciones sobre el interés cualitativo de diferentes muestras clínicas para la realización de cultivos de vigilancia epidemiológica de bacterias resistentes a los antimicrobianos de interés nosocomial publicado en la página de la SEIMC66.
En resumen, es recomendable realizar vigilancia activa en las UCI valorando con los servicios implicados (microbiología, preventiva, etc.) los microorganismos problema de la unidad y los recursos disponibles para protocolizar la periodicidad y las muestras a extraer para iniciar lo antes posible el aislamiento y otras medidas (descolonización en caso de SARM, etc.).
Ante la sospecha de una infección en un paciente de UCI nos plantearemos: foco posible, estado de portador de MMR del paciente concreto y en los de alrededor para optimizar tratamiento empírico y contribuir lo menos posible a desarrollo de resistencias según las opciones que a continuación se exponen.
Tratamiento de las infecciones por gérmenes multirresistentes
Bacilos gramnegativos
En este caso, los problemas terapéuticos se centran principalmente en los siguientes patógenos: P. aeruginosa, A. baumannii, BGN productores de BLEE y S. maltophilia.
Pseudomonas aeruginosa
Desafortunadamente, no se han introducido en la práctica clínica nuevos antibióticos activos frente a este BGN. Únicamente se ha producido la comercialización de doripenem un nuevo carbapenem que es dos veces más activo in vitro que imipenem-cilastatina o meropenem frente a P. aeruginosa67. Un estudio multicéntrico ha evaluado recientemente la eficacia de doripenem frente a imipenem-cilastatina en el tratamiento de la neumonía asociada a ventilación mecánica (NAVM) en un ensayo clínico, aleatorizado y abierto. La curación clínica fue similar en ambos brazos, aunque en pacientes con P. aeruginosa existió una tendencia no significativa a mayor curación clínica en pacientes que recibieron doripenem (80% vs 42,9%). La resistencia a doripenem ocurrió con menos frecuencia que la resistencia a imipenem-cilastatina: 5 de 28 cepas de P. aeruginosa en el brazo doripenem y 14 de las 25 cepas en el de imipenem-cilastatina eran resistentes al inicio o desarrollaron resistencia durante el tratamiento (p< 0,05)68. Son necesarios nuevos estudios bien diseñados que confirmen estos resultados en pacientes con infecciones graves por P. aeruginosa.
El otro antimicrobiano que hay que mencionar en este apartado es la colistina. La mayoría de los estudios que han evaluado en los últimos años este antimicrobiano incluyen infecciones causadas por P. aeruginosa y A. baumannii. Por ello, se describirán en el apartado de infecciones por A baumannii. Sí hay que mencionar un reciente estudio español que incluyó 121 pacientes no críticos con infecciones causadas exclusivamente por P. aeruginosa multirresistentes. La curación clínica osciló desde el 62,5% en caso de bacteriemia al 84,6% en infecciones urinarias69.
Un aspecto que ha sido ampliamente debatido es la conveniencia del tratamiento antibiótico combinado sobre la monoterapia en las infecciones graves por P. aeruginosa. Como ventajas del tratamiento combinado se han apuntado: 1) el incremento de la posibilidad de que el patógeno sea sensible, al menos, a uno de los dos antibióticos prescritos, 2) la prevención del desarrollo de resistencias, y 3) el efecto aditivo o sinérgico de la combinación. Sin embargo, entre las potenciales desventajas del tratamiento antibiótico combinado puede hallarse el aumento del riesgo de toxicidad por el tratamiento, el incremento de los costes y la superinfección. Es bien conocido el sinergismo in vitro de determinados antibióticos en combinación frente a P. aeruginosa, sobre todo entre betalactámicos y aminoglucósidos. Menos evidencias existen acerca del sinergismo de quinolonas con otros grupos de antibióticos70. Dos estudios de investigación han intentado arrojar luz sobre el tema. Chamot et al71 compararon la evolución de 115 pacientes con bacteriemia por P. aeruginosa tratados con terapia antipseudomónica teniendo en cuenta si el tratamiento empírico y el definitivo era adecuados, tanto en monoterapia como en combinación. Se observó que la mortalidad entre el día que se recibe el resultado del antibiograma hasta los primeros 30 días era mayor en los pacientes que habían recibido monoterapia empírica adecuada (OR 3,7; IC 95% 1,0-14,1) y en los que habían recibido tratamiento inadecuado (OR 5,0;, IC 95% 1,2-20,4) que en los que habían recibido terapia combinada empírica adecuada. Sin embargo, cuando se analizó el tratamiento definitivo, la terapia combinada no aportaba beneficio en la mortalidad a los 30 días sobre la monoterapia.
En el año 2005 se publicó un estudio retrospectivo que analizó 305 pacientes (55% en UCI) con bacteriemia monomicrobiana por P. aeruginosa72. El 40% de los episodios eran de origen desconocido seguido del foco pulmonar que representaba algo menos del 20%. El análisis de los resultados confirmó que la antibioterapia empírica inapropiada (OR 2,04) era un factor independiente de mortalidad junto con el fallo respiratorio (OR 5,18) y el shock (OR 4). La antibioterapia empírica adecuada fue más frecuentemente administrada en pacientes que recibieron terapia combinada que en los que recibieron monoterapia (79,4% vs 65,5%; p=0,011).
Un estudio retrospectivo realizado en 5 UCI españolas evaluó el pronóstico de 183 episodios monomicrobianos de NAVM por P. aeruginosa. El uso inicial de la terapia de combinación redujo significativamente el riesgo del tratamiento inadecuado, que se asoció con mayor riesgo de muerte. Sin embargo, la administración de monoterapia o terapia combinada en el tratamiento empírico efectivo (solo los antibióticos con actividad in vitro) o en el tratamiento dirigido proporciona similares resultados (mortalidad, duración de las estancias y recurrencias)73. Por ello, podemos concluir que si bien empíricamente se debe emplear terapia combinado para incrementar la posibilidad de tratamiento adecuado, una vez identificado el patrón de susceptibilidad de P. aeruginosa debe tratarse con un solo antimicrobiano.
Acinetobacter baumannii
Los patrones de sensibilidad pueden variar en función de factores ambientales, del tiempo de evolución de la endemia o epidemia y de las distintas políticas de uso de antimicrobianos en los hospitales. Actualmente, en lugares endémicos, la mayoría de las cepas de A. baumannii son resistentes a los aminoglucósidos, ureidopenicilinas, cefalosporinas de tercera y cuarta generación y fluorquinolonas, y no tienen indicación en el tratamiento empírico de estas infecciones. El tratamiento empírico reviste a veces un grave problema debido a la frecuente y cambiante aparición de resistencias. Clásicamente, el tratamiento empírico de elección son las carbapenems, siendo más activo imipenem-cilastatina que el resto de los antibióticos de esta clase. Se ha demostrado que, en un modelo murino de neumonía por A. baumannii, imipenem-cilastatina posee un efecto postantibiótico prolongado a nivel pulmonar lo que hace que se mantengan las concentraciones tisulares por encima de la CMI74. Además, imipenem-cilastatina se ha mostrado más eficaz en modelos animales75 y se considera el tratamiento de elección de estas infecciones, quizá con la excepción de las infecciones del sistema nervioso central en las que se debe emplear meropenem por su menor incidencia de convulsiones. Doripenem es menos activo frente a A baumannii que imipenem-cilastatina67.
Otra opción puede ser el sulbactam que ha demostrado ser una alternativa eficaz para el tratamiento de las infecciones graves por A. baumannii multirresistentes76. Un estudio retrospectivo demostró que el sulbactam es tan eficaz como el imipenem-cilastatina en el tratamiento de NAVM por A. baumannii77. De igual modo y a pesar de su escasa penetración en meninges, se ha comprobado que el sulbactam es una opción válida para el tratamiento de meningitis hospitalarias por A. baumannii78. El problema actual es que según datos del ENVIN, casi el 80% de los A. baumannii aislados en las UCI españolas son resistentes a sulbactam.
En la actualidad, la colistina (polimixina E) es el antimicrobiano con mayor actividad frente a A. baumannii. Es un antimicrobiano polipeptídico que es bactericida frente a diversas especies de bacterias gramnegativas si bien son resistentes los géneros Proteus, Providencia y Serratia.
Se empleó en la década de los setenta y ochenta por vía sistémica pero se abandonó por su elevada toxicidad sobre todo renal y en sistema nervioso periférico donde causaba debilidad generalizada por bloqueo de conducción neuro-muscular. A finales de los novemta ha vuelto a ser utilizado dado su excelente actividad frente a diversos gramnegativos multirresistentes como P. aeruginosa y A. baumannii. Un estudio retrospectivo puso de manifiesto que las tasas de curación de infecciones graves por estos dos patógenos eran del 58%, siendo los peores resultados en el caso de las neumonías (curación clínica 25%). El 27% de los pacientes con función renal normal presentaron disfunción renal transitoria así como el 58% de los pacientes que ya partían de una función renal alterada, si bien el fracaso renal no fue motivo de abandono del tratamiento en ningún caso79. En teoría, debido al elevado tamaño de su molécula, la penetración de la colistina en parénquima pulmonar es pobre lo que podría justificar estos resultados. En este sentido, en un modelo murino de neumonía por A. baumannii, la colistina mostró una capacidad antibacteriana menor que cualquiera de los antimicrobianos usados80.
Un estudio prospectivo81 comparó 21 episodios de NAVM por A. baumannii sólo sensible a colistina y que se trataron con dicho antibiótico por vía intravenosa con 14 episodios tratados con imipenem-cilastatina al cual eran sensibles dichas cepas. La tasa de curaciones fue similar en ambos grupos así como el porcentaje de fracasos renales que se explicaban más en el contexto de shock séptico y disfunción renal secundaria. En ninguno de los casos evaluados se detectó bloqueo neuro-muscular y el porcentaje de polineuropatía del paciente crítico fue similar en ambos grupos. Diversos estudios posteriores han confirmado la eficacia en infecciones graves de distintas localizaciones causadas por P. aeruginosa y A. baumannii82,83 o específicamente en NAVM84,85.
La colistina se ha empleado también por vía nebulizada con éxito para el tratamiento e infecciones pulmonares en caso de fibrosis quística y se ha comunicado su uso en casos de neumonía por BGN multirresistentes86,87. Recientemente se ha publicado un estudio comparativo retrospectivo en el que la curación clínica fue significativamente superior en pacientes que recibieron colistina intravenosa más colistina inhalada 62/78 (79,5%) versus 26/43 (60,5%) en los que solo recibieron tratamiento intravenoso (p=0,025), aunque sin diferencias en la mortalidad87. En todo caso, la colistina nebulizada debe siempre combinarse con tratamiento por vía sistémica y hoy en día no puede recomendarse su empleo sistemático en pacientes críticos con neumonía dado la falta de datos clínicos concluyentes y los aceptables resultados de la misma por vía intravenosa.
Dado que la colistina atraviesa la barrera hemato-encefálica con dificultad, se ha empleado por vía intratecal para el tratamiento de meningitis nosocomiales por A. baumannii multirresistente88. No obstante, también se ha comunicado el tratamiento con éxito de meningitis por A. baumannii con colistina intravenosa, comprobándose además que los niveles en líquido cefalorraquídeo alcanzaban concentraciones bactericidas89.
Por último, comentar que existen estudios realizados en pacientes críticos empleando colistina asociada a rifampicina90,91. Se trata de series cortas y no comparativas que no permiten sacar conclusiones definitivas.
La tigeciclina, un derivado modificado de la minociclina, es el primer miembro de una nueva clase de antibióticos, las glicilciclinas. Su vía de administración es parenteral y su espectro de actividad es muy amplio. La tigeciclina es activa contra patógenos grampositivos, gramnegativos (excepto P. aeruginosa, Proteus spp., Providencia y Morganella), anaerobios y atípicos, incluyendo microorganismos resistentes a múltiples antimicrobianos. La tigeciclina ha sido aprobada para el tratamiento de infecciones moderadas a severas de la piel y sus partes blandas e infecciones intraabdominales complicadas pero no en neumonías.
Tigeciclina es activa frente a A. baumannii incluyendo cepas resistentes a carbapenems y colistina92. Por tanto, constituye en ocasiones la única opción terapéutica. Existen series de no muy elevado número de pacientes que han evaluado tigeciclina en infecciones por A. baumannii de diferentes localizaciones con una tasa de curación clínica alrededor al 60-70%93-95. Por ello, podemos afirmar que tigeciclina es una opción adecuada en las indicaciones aprobadas para el tratamiento de A. baumannii multi-resistentes si bien debemos conocer que se han descrito el desarrollo de resistencias durante el tratamiento94.
Bacilos gramnegativos productores de BLEE
Las opciones terapéuticas para las infecciones causadas por estos microorganismos son muy limitadas, debido a que además de conferir resistencia a todos los betalactámicos excepto, a priori, a las cefamicinas y a los carbapenems, los plásmidos que codifican las BLEE contienen con frecuencia otros genes de resistencia para distintos antimicrobianos como los aminoglucósidos, las tetraciclinas y el cotrimoxazol96. Además, por razones poco conocidas, las cepas BLEE son más frecuentemente resistentes a quinolonas que las cepas no BLEE. Por otro lado, también se han descritos fracasos terapéuticos en pacientes tratados con cefalosporinas de tercera generación con patrón in vitro de sensibilidad intermedia e, incluso, sensible a dichos antimicrobianos. La tasa de fallos en este contexto puede ser superior al 50%97. Este comportamiento se ha puesto en relación con el efecto inóculo, en virtud del cual las CMI de los antimicrobianos pueden aumentar de 10 a 100 veces por el simple hecho de que la carga bacteriana sea grande98. Este fenómeno también se ha observado con las cefalosporinas de cuarta generación, a pesar de que estos compuestos son estructuralmente más estables frente a la hidrólisis. Por este motivo, una vez confirmada la producción de BLEE e independientemente de las CMI in vitro, la cepa en cuestión debe ser considerada como resistente a todos los betaláctamicos excepto, en principio, los carbapenémicos y las cefamicinas. A su vez, las cefamicinas, entre las que se incluyen la cefoxitina, cefotetan y cefamandol, no se recomiendan por el riesgo de desarrollo de resistencia durante el tratamiento, debido a la modificación de las porinas que condicionan una disminución en la permeabilidad. También se ha descrito otro mecanismo de resistencias a las cefamicinas como es el debido a las β-lactamasas Amp-C. Por ello, es fundamental tener en cuenta que las cefamicinas tampoco deben ser consideradas como un tratamiento de primera opción en estas infecciones.
En la actualidad, el tratamiento de elección de las infecciones graves por BGN productoras de BLEE son los carbapenems, ya que son muy estables a la hidrólisis por β-lactamasas y parecen ser los únicos capaces de mantener la actividad bactericida durante 24 horas frente a altos inóculos de cepas BLEE96,97,99. Paterson et al analizaron a pacientes con infecciones graves por BGN productores de BLEE y observaron que aquellos que recibieron carbapenems frente a los que recibieron antibiótico activo no carbapenem presentaron una menor mortalidad a los 14 días (4,8 vs 27,6%; p<0,.05)97. La elección del carbapenem a utilizar resulta difícil, ya que todos (meropenem, imipenem, ertapenem y doripenem) presentan una excelente actividad in vitro. De todas maneras, existen diversas peculiaridades a tener en cuenta en la elección: 1) la experiencia clínica publicada es mayor con imipenem y meropenem; 2(ertapenem no tiene actividad frente a P. aeruginosa y Acinetobacter spp.100, y se han publicado resistencias in vitro e in vivo de E. coli y K. pneumoniae productora de BLEE, por lo que debe usarse con precaución101; 3) por último, con el doripenem existe poca experiencia clínica y son necesarios más estudios para aclarar su papel en esta entidad.
Finalmente, se está investigando la utilidad de la combinación de antimicrobianos con cefepime o ceftazidima y sulbactam entre otros, para aquellos pacientes que no pueden ser tratados con carbapenems, con resultados contradictorios99,102. Son necesarios nuevos estudios que valoren la utilidad de las posibles asociaciones farmacológicas en esta indicación.
Por último, la tigeciclina constituye una buena alternativa para infecciones por microorganismos productores de BLEE, sin formar parte del fenómeno de co-resistencia. Es una de las pocas opciones con actividad in vitro frente a metalo-β-lactamasas producidas por gramnegativos y, especialmente, en el caso de las carbepemenasas producidas por K. pneumoniae103. En un ensayo clínico en fase II se ha descrito la eficacia terapéutica del uso de tigeciclina en 7 de 9 pacientes con infecciones intraabdominales complicadas por E. coli productor de BLEE y en 5 de 6 pacientes por K. pneumoniae104. Por ello, podemos concluir que tigeciclina es una opción adecuada en las indicaciones aprobadas para el tratamiento de las infecciones por BGN productores de BLEE, si bien son necesarios nuevos estudios que apoyen estos resultados.
Stenotrophomonas maltophilia
Es un patógeno poco virulento que causa infecciones en pacientes debilitados y que se caracteriza por ser resistente a carbapenems. La opción clásica de tratamiento es trimetropin-sulfametoxazol empleado a dosis elevadas como en las neumonías por Pneumocystis jirovecii. La tasa de resistencia de S. maltophilia a cotrimoxazol se sitúa en torno al 5% (105, aunque en España se ha reportado tasas más elevadas106. Otras opciones serían las fluorquinolonas o ticarcilina-clavulánico, pero no piperacilina-tazobactam cuyas tasas de resistencia están cercanas al 90%107. Tigeciclina podría ser una opción, ya que presenta una excelente actividad frente a S. maltophilia, si bien la experiencia clínica hasta el momento es limitada105.
Cocos grampositivos
En este caso, los problemas terapéuticos se centran casi exclusivamente en SARM y ERV. Afortunadamente, la incidencia de este último en España es muy baja. Repasaremos las opciones terapéuticas disponibles para tratar las infecciones causadas por estos micro-organismos.
Vancomicina
Constituye el tratamiento de elección en las infecciones causadas por SARM. Sin embargo, presenta como inconvenientes su mala difusión a tejidos como el pulmón y los problemas de tolerabilidad. En los últimos años, se ha detectado en S. aureus una elevación de las CMI a este antibiótico, si bien permaneciendo en rangos de sensibilidad al mismo (CMI < 2mg/l). Se ha relacionado este aumento de la CMI con el fallo terapéutico en pacientes con bacteremia o neumonía por SARM108,109. En un trabajo de Soriano et al al analizar 414 episodios de bacteriemia por SARM tratados con vancomicina y en los que se había intentando niveles valles de vancomicina > 10mg/L, el tratamiento empírico inadecuado y una CMI a vancomicina de 2mg/L fueron factores independientes de mortalidad110.
Los estudios que han analizado la relación entre los parámetros farmacocinéticos de vancomicina y la evolución clínica de la infección por SARM señalan que un valor del cociente entre el área bajo la curva de concentración de antibiótico (ABC) a lo largo de 24 horas y la CMI de la cepa causal de la infección (ABC24h/CMI) superior a 400 se asocia con una mayor probabilidad de curación clínica111. Por ello, se recomienda elevar la dosis para mantener concentraciones séricas de vancomicina entre 15-20mg/l o emplear la perfusión continua del fármaco. Frente a cepas con CMI de 2mg/l, para alcanzar el mismo cociente sería necesario mantener la concentración sérica de vancomicina durante 24 horas al menos entre 30 y 40mg/l. Estas dosis más elevadas se han asociado a una mayor tasa de fracaso renal109,112. Por ello, no se debe emplear vancomicina para tratar infecciones por SARM con CMI > 1mg/l y utilizar otras opciones terapéuticas113,114.
Linezolid
Linezolid es un antibiótico de la familia de las oxazolidinonas activo frente a grampositivos, y aprobado para el tratamiento de la neumonia nosocomial, la neumonia adquirida en la comunidad e infecciones de piel y partes blandas. Alcanza elevadas concentraciones en tejidos incluyendo el pulmón. Se ha comparado la eficacia de linezolid con vancomicina en pacientes con neumonía115,116. La supervivencia fue mayor en el grupo tratado con linezolid en comparación con el grupo tratado con vancomicina en dosis discontinuas en el conjunto de pacientes con neumonía por SARM (80 vs. 63,5%; p=0,03)115 y en aquellos con NAVM causada por SARM116 (84,1 vs. 61,7%; p=0,02) lo cual fue confirmado mediante un análisis multivariante, en el que el tratamiento con linezolid fue un factor independiente de supervivencia hospitalaria (OR 2,6; 95% IC 1,3-5,1; p=0,006). Por ello, hoy en día se considera que linezolid es la opción a emplear en caso de neumonía por SARM, pudiendo modificarse el tratamiento para emplear vancomicina solo si SAMR tiene una CMI < 0,5mg/l113.
En el tratamiento de las infecciones de piel y partes blandas producidas por SARM, linezolid ha obtenido resultados de eficacia clínica superiores a los de vancomicina117 y ha erradicado con mayor frecuencia a S. aureus de heridas infectadas. Por ello, se considera que es la opción terapéutica a emplear en caso de infecciones de partes blandas causadas por SARM en lugar de vancomicina, si bien, como después veremos, también puede emplearse daptomicina o tigeciclina.
Daptomicina
Es un antibiótico lipopéptido, rápidamente bactericida y aprobado para el tratamiento de infecciones de piel y tejidos blandos y para bacteriemias y endocarditis derecha causadas por SARM. Se ha descartado su uso en neumonía porque su efecto es inhibido por el surfactante pulmonar. Con posterioridad a su aprobación para bacteriemias y endocarditis derecha por S. aureus, han aparecido otras publicaciones procedentes de un registro prospectivo en los que la tasa de curación de bacteriemias fue del 89% (un 43% de pacientes ingresados en UCI) mientras que la de curación o mejoría de endocarditis fue del 63%118,119. Aunque la dosis aprobada para estas infecciones es de 6mg/kg, con dosis > 8mg/kg se obtienes curaciones del 89% en caso de bacteriemia sin aparición de efectos adversos120.
Tigeciclina
Es un antibiótico de amplio espectro activo también frente a cocos grampositivos incluyendo SARM y Enterococcus spp. multirresistentes. Alcanza elevados niveles en los tejidos desapareciendo con celeridad del torrente sanguíneo por lo que no es un fármaco que pueda recomendarse en caso de bacteriemias. Actualmente tiene indicación para el tratamiento de la infección intraabdominal o infecciones de piel y partes blandas. En estos casos es especialmente recomendado cuando estén implicados o puedan estarlo patógenos multirresistentes y con participación de SARM, principalmente cuando la CMI de vancomicina sea > 1,5mg/l.
Agradecimientos
A todos los participantes en registro ENVIN-UCI.
Bibliografía
1. Siegel J.D., Rhinehart E., Jackson M., Chiarello L. Management of multidrug-resistant organisms in health care settings, 2006. Am J Infect Control. 2007; 35:S165-93. [ Links ]
2. Kollef F. Antibiotic resistance in the Intensive Care Unit. Ann Intern Med. 2001; 134:298-314. [ Links ]
3. Goldmann D.A., Weinstein R.A., Wenzel R.P., Tablan O.C., Duma R.J., Gaynes R.P., et al. Strategies to prevent and control the emergence and spread of antimicrobial-resistant microorganisms in hospitals. A challenge to hospital leadership. JAMA. 1996; 275:234-40. [ Links ]
4. Solomkin J.S. Antimicrobial resistan an overview. New Horiz. 1996; 4:319-20. [ Links ]
5. Waldvogel F.A. New resistance in Staphylococcus aureus. N Engl J Med. 1999; 340:556-7. [ Links ]
6. Rice L.B. Controlling antibiotic resistance in the ICU: different bacteria, different strategies. Cleve Clin J Med. 2003; 70:793-800. [ Links ]
7. Real Decreto 127/84. Guía de formación de especialistas. Medicina Intensiva. Disponible en: http://www.msps.es/profesionales/formacion/docs/Medicina_Intensiva.pdf [Consultado 30/10/09]. [ Links ]
8. Rodríguez-Baño J., Pascual A. Microorganismos multirresistentes, ¿adquisición nosocomial o comunitaria?. Enferm Infecc Microbiol Clin. 2004; 22:505-6. [ Links ]
9. Palomar M, Álvarez-Lerma F, Olaechea P, Insausti J., López-Pueyo MJ. Informe ENVIN 2008. Disponible en: http://hws.vhebron.net/envin-helics/Help/ENVIN-UCI Informe 2008.pdf [ Links ]
10. Álvarez Lerma F. Impacto de las resistencias bacterianas sobre la política de antibiótica. Med Intensiva. 1998; 22:17-23. [ Links ]
11. Kollef M.H., Sherman G., Ward S., Fraser V.J. Inadequate antimicrobial treatment of infections: a risk factor for hospital mortality among critically ill patients. Chest. 1999; 115:462-74. [ Links ]
12. Ibrahim E.H., Sherman G., Ward S., Fraser V.J., Kollef M.H. The influence of inadequate antimicrobial treatment of bloodstream infections on patient outcomes in the ICU setting. Chest. 2000; 118:146-55. [ Links ]
13. Iregui M., Ward S., Sherman G., Fraser V.J., Kollef M.H. Clinical importance of delay in the initiation of appropriate antibiotic treatment for ventilator-associated pneumonia. Chest. 2002; 122:262-8. [ Links ]
14. Kang C.I., Kim S.H., Park W.B., Lee K.D., Kim H.B., Kim E.C., Oh M.D., Choe K.W. Bloodstream infections caused by antibiotic-resistant gram-negative bacilli: risk factors for mortality and impact of inappropriate initial antimicrobial therapy on outcome. Antimicrob Agents Chemother. 2005; 49:760-6. [ Links ]
15. Du B., Long Y., Liu H., Chen D., Liu D., Xu Y., Xie X. Extende-spectrum beta-lactamase-producing Escherichia coli and Klebsiella pneumoniae bloodstream infection risk factors and clinical outcomes. Intensive Care Med. 2002; 28:1718-23. [ Links ]
16. Carmeli Y., Troillet N., Karchmer A.W., Samore M.H. Arch Intern Med. 1999; 159:1127-32. [ Links ]
17. Falagas M.E., Bliziotis I.A., Siempos I.I. Attributable mortality of Acinetobacter baumannii infections in critically ill patients: a systematic review of matched cohort and case-control studies. Crit Care. 2006; 10:R48. [ Links ]
18. Cosgrove S.E., Sakoulas G., Perencevich E.N., Schwaber M.J., Karchmer A.W., Carmeli Y. Comparison of mortality associated with methicillin-resistant an methicillin-susceptible Staphylococcus aureus bacteriemia: a meta-analysis. Clin Infect Dis. 2003; 36:53-9. [ Links ]
19. Bhavnani S.M., Drake J.A., Forrest A., Deinhart J.A., Jones R.N., Biedenbach D.J., Ballow C.H. Diagn Microbiol Infect Dis. 2000; 36:145-58. [ Links ]
20. Peña C., Pujol M., Ardanuy C., Ricart A., Pallarés R., Liñares J., Ariza J., Gudiol F. An oubreak of hospital-acquired Klebsiella pneumoniae bacteraemia, incluidig strains producing extended-spectrum beta-lactamase. J Hosp Infect. 2001; 47:53-9. [ Links ]
21. Cosgrove S.E., Kaye K.S., Eliopoulous G.M., Carmeli Y. Health and economic outcomes of third-generation cephalosporin resistance in Enterobacter species. Arch Inter Med. 2002; 162:185-90. [ Links ]
22. Niederman M.S. Appropriate use of antimicrobial agents: Challenges and strategies for improvement. Crit Care Med. 2003; 31:608-16. [ Links ]
23. Kirkland K.B., Wenstein J.M. Adverse effects of contact isolation. Lancet. 1999; 354:1177-8. [ Links ]
24. Lai K.K., Kelley A.L., Melvin Z.S., Belliveau P.P., Fontecchio S.A. Failure to erradícate vancomycin-resistant enterococci in a university hospital and the cost of barrier precautions. Infect Control Hosp Epidemiol. 1998; 19:647-52. [ Links ]
25. Stelfox H.T., Bates D.W., Redelmeier D.A. Safety of patients isolated for infection control. JAMA. 2003; 290:1899-905. [ Links ]
26. Bryce E.A., Tiffin S.M., Isaac-Renton J.L., Wright C.J. Evidence of delay in transferring patients with methicillin-resistant Staphylococcus aureus or vancomycin-resistant Enterococcus to long-term-care facilities. Infect Control Hosp Epidemiol. 2000; 21:270-1. [ Links ]
27. EMEA doc. ref. EMEA/576176/2009, Disponible en: http://www.ecdc.europa.eu/en/publications/Publications/0909_TER_The_Bacterial_Challenge_Time_to_React.pdf [Acceso 28 febrero 2010]. [ Links ]
28. Cosgrove S.E. The relationship between antimicrobial resistance and patient outcomes: Mortality, length of hospital stay, and health care costs. Clin Infec Dis. 2006; 42(2 Suppl):S86-9. [ Links ]
29. Harrison PF, Lederberg J. Institute of Medicine. Antimicrobial drug resistent: Issues and opcions. Institute of Medicine Workshop Report. Washington, DC: Nacional Academy Press; 1998. Disponible en: http://www.iom.edu/CMS/3783/3924/4564.aspx [Acceso 6 de noviembre de 2009]. [ Links ]
30. Namias N., Samiian L., Nino D., Shirazi E., O'Neill K., Kett D., et al. Incidence and susceptibility of pathogenic bacteria vary between Intensive Care Units within a Single Hospital: Implications for empiric antibiotic strategies. J Trauma. 2000; 49:638-46. [ Links ]
31. Disponible en: http://www.sempsph.com/sempsph/index.php?option=com_content&view=article&id=23:estudio-epine-2008&catid=1:general&Itemid=10 [Consultado 30 Octubre 2009]. [ Links ]
32. Hidron A.I., Edwards J.R., Patel J., Horan T.C., Sievert D.M., Pollock D.A., et al, for the National Healthcare Safety Network Team and Participating National Healthcare Safety Network Facilities. Antimicrobial-Resistant Pathogens Associated With Healthcare-Associated Infections: Annual Summary of Data Reported to the National Healthcare Safety Network at the Centers for Disease Control and Prevention, 2006-2007. Infect Control Hosp Epidemiol. 2008; 29:996-1011. [ Links ]
33. IPSE annual report 2006. Disponible en: http://helics.univ-lyon1.fr/documents/IPSE_Annual_Report_2006.pdf [ Links ]
34. Goossens H. European status of resistance in nosocomial infections. Chemotherapy. 2005; 51:177-81. [ Links ]
35. López Pueyo M.J., Álvarez Lerma F., Palomar M., Olaechea P., Otal J.J., Grupo ENVIN-UCI. Evolución de los marcadores de multirresistencia en UCI, Datos 2005-2008. Med Intensiva. 2009; 33:110. [ Links ]
36. Comunicado a congreso ICAAC 2008. Lepainteur M. Linezolid resistance in sequential methicillin-resistant Staphylococcus aureus isolates. pg. 108 (abstract C1-188). [ Links ]
37. Comunicado a congreso ICAAC 2008. Revell P. Linezolid non-susceptible Staphylococcus aureus in three patients with cystic fibrosis receiving prolonged linezolid therapy. Late-breaker pg. 317 (abstract C2-1087 a). [ Links ]
38. De la Torre. Outbreak of linezolid-resistant Staphylococcus aureus in intensive care. Late-breaker. pg. 322 (abstract C2-1835 a). Comunicado a congreso ICAAC 2008. [ Links ]
39. Kelly S., Collins J., Maguire M., Gowing C., Flanagan M., Donnelly M., et al. An outbreak of colonization with linezolid-resistant Staphylococcus epidermidis in an intensive therapy unit. J Antimicrob Chemother. 2008; 61:901-7. [ Links ]
40. Treviño M., Martínez-Lamas L., Romero-Jung P.A., Giráldez J.M., Álvarez-Escudero J., Regueiro B.J. Endemic linezolid-resistant Staphylococcus epidermidis in a critical care unit. Eur J Clin Microbiol Infect Dis. 2009; 28:527-33. [ Links ]
41. Valverde A., Coque T.M., Garcia-San Miguel L., Baquero F., Canton R. Complex molecular epidemiology of extended-spectrum-lactamases in Klebsiella pneumoniae: A long-term perspective from a single institution in Madrid. J Antimicrob Chemother. 2008; 61:64-72. [ Links ]
42. Rodríguez-Baño J., López-Prieto M.D., Portillo M.M., Retamar P., Natera C., Nuño E., et al, on behalf of the SAEI/SAMPAC Bacteraemia Group. Epidemiology and Clinical Features of Community-Acquired. Healthcare Associated and Nosocomial Bloodstream Infections in Tertiary and Community Hospitals. Clin Microbiol Infect. 2009; 20. [ Links ]
43. Baquero F., Cercenado E., Cisterna R., de la Rosa M., García-Rodríguez J.A., Gobernado M., et al. Patterns of susceptibility to antibiotics of Enterobacteriaceae causing intra-abdominal infection in Spain: SMART 2003 study outcomes. Rev Esp Quimioter. 2006; 19:51-9. [ Links ]
44. Hernández J.R., Pascual A., Cantón R., Martínez-Martínez L., Grupo de Estudio de Infección Hospitalaria. GEIH. Extended-spectrum beta-lactamase-producing Escherichia coli and Klebsiella pneumoniae in spanish hospitals (GEIH-BLEE Project 2002). Enferm Infecc Microbiol Clin. 2003; 21:77-82. [ Links ]
45. Díaz M.A., Hernández J.R., Martínez-Martínez L., Rodríguez-Baño J., Pascual A., Grupo de Estudio de Infección Hospitalaria (GEIH). Extended-spectrum beta-lactamase-producing Escherichia coli and Klebsiella pneumoniae in Spanish hospitals: 2nd multicenter study (GEIH-BLEE project, 2006). Enferm Infecc Microbiol Clin. 2009; 27:503-10. [ Links ]
46. Bonten M.J., Slaughter S., Ambergen A.W., Hayden M.K., van Voorhis J., Nathan C., et al. The Role of "Colonization Pressure" in the Spread of Vancomycin-Resistant Enterococci: An Important Infection Control Variable. Arch Intern Med. 1998; 158:1127-32. [ Links ]
47. Merrer J., Santoli F., Appéré-De Vecchi C., Tran B., De Jonghe B., Outin H. Colonization Pressure" and Risk of Acquisition of Methicillin-Resistant Staphylococcus aureus in a Medical Intensive Care Unit. Infect Control Hosp Epidemiol. 2000; 21:718-23. [ Links ]
48. Sadfar N., Maki D.G. The commonality of risk factors for nosocomial colonization and infection with antimicrobial-resistant Staphylococcus aureus, enterococcus, gram-negative bacilli, Clostridium difficile, and Candida. Ann Intern Med. 2002; 136:834-44. [ Links ]
49. Bhalla A., Pultz N.J., Ray A.J., Hoyen C.K., Eckstein E.C., Donskey C.J. Antianaerobic antibiotic therapy promotes overgrowth of antibioticresistant, gram-negative bacilli and vancomycin-resistant enterococci in the stool of colonized patients. Infect Control Hosp Epidemiol. 2003; 24:644-9. [ Links ]
50. Bernard L., Vaudaux P., Vuagnat A., Stern R., Rohner P., Pittet D., Schrenzel J., Hoffmeyer P., Osteomyelitis Study Group. Effect of vancomycin therapy for osteomyelitis on colonization by methicillin-resistant Staphylococcus aureus: lack of emergence of glycopeptide resistance. Infect Control Hosp Epidemiol. 2003; 24:650-4. [ Links ]
51. Lodise T.P., McKinnon P.S., Rybak M. Prediction model to identify patients with Staphylococcus aureus bacteremia at risk for methicillin resistance. Infect Control Hosp Epidemiol. 2003; 24:655-61. [ Links ]
52. Cordero L., Ayers L.W. Duration of empiric antibiotics for suspected early-onset sepsis in extremely low birth weight infants. Infect Control Hosp Epidemiol. 2003; 24:662-6. [ Links ]
53. Paterson D.L., McCormack J.G. More evidence of the benefits of rational antimicrobial use in clinical practice. Infec Control Hosp Epidemiol. 2003; 4:642-3. [ Links ]
54. McDonald L.C. Clostridium difficile: responding to a new threat from an old enemy. Infect Control Hosp Epidemiol. 2005; 26:672-5. [ Links ]
55. Centers for Disease Control and Prevention. Guideline for Hand Hygiene in Health-Care Settings: Recommendations of the Healthcare Infection Control Practices Advisory Committee and the HICPAC/SHEA/APIC/IDSA Hand Hygiene Task Force. MMWR. 2002; 51(No. RR-16):1-44. [ Links ]
56. Muto C.A., Jernigan J.A., Ostrowsky B.E., Richet H.M., Jarvis W.R., Boyce J.M., Farr B.M. SHEA. SHEA guideline for preventing nosocomial transmission of multidrug-resistant strains of Staphylococcus aureus and enterococcus. Infect Control Hosp Epidemiol. 2003; 24:362-86. [ Links ]
57. Duckro A.N., Blom D.W., Lyle E.A., Weinstein R.A., Hayden M.K. Transfer of vancomycin-resistant enterococci via health care worker hands. Arch Intern Med. 2005; 165:302-7. [ Links ]
58. Puzniak L.A., Leet T., Mayfield J., Kollef M., Mundy L.M. To gown or not to gown: the effect on acquisition of vancomycin-resistant enterococci. Clin Infect Dis. 2002; 35:18-25. [ Links ]
59. Blot S., Depuydt P., Vogelaers D., Decruyenaere J., De Waele J., Hoste E., et al. Colonization status and appropriate antibiotic therapy for nosocomial bacteremia caused by antibiotic-resistant gram-negative bacteria in an intensive care unit. Infect Control Hosp Epidemiol. 2005; 26:575-9. [ Links ]
60. Depuydt P., Benoit D., Vogelaers D., Claeys G., Verschraegen G., Vandewoude K., et al. Outcome in bacteremia associated with nosocomial pneumonia and the impact of pathogen prediction by tracheal surveillance cultures. Intensive Care Med. 2006; 32:1773-81. [ Links ]
61. Depuydt P.O., Blot S.I., Benoit D.D., Claeys G.W., Verschraegen G.L., Vandewoude K.H., et al. Antimicrobial resistance in nosocomial bloodstream infection associated with pneumonia and the value of systematic surveillance cultures in an adult intensive care unit. Crit Care Med. 2006; 34:653-9. [ Links ]
62. Papadomichelakis E., Kontopidou F., Antoniadou A., Poulakou G., Koratzanis E., Kopterides P., et al. Screening for resistant gram-negative microorganisms to guide empiric therapy of subsequent infection. Intensive Care Med. 2008; 34:2169-75. [ Links ]
63. Bode L., Kluytmans J., Wertheim H., Bogaers D., Vandenbroucke-Grauls R., Roosendaal R., et al. Preventing Surgical-Site Infections in Nasal Carriers of Staphylococcus aureus. N Engl J Med. 2010; 362:9-17. [ Links ]
64. Rubinovitch B., Pittet D. Screening for methicillin-resistant Staphylococcus aureus in the endemic hospital: what have we learned?. J Hosp Infect. 2001; 47:9-18. [ Links ]
65. Rodríguez-Baño J, Bischofberger C, Álvarez-Lerma F, Asensio A, Delgado T, García-Arcal D, et al y Grupos de Estudio de Infección Hospitalaria (GEIH) y de Infección en el Paciente Crítico (GEIPC) de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC) y Sociedad Española de Medicina Preventiva, Salud Pública e Higiene (SEMPSPH). Vigilancia y control de SARM en los hospitales españoles. Documento de consenso. Enferm Infecc Microbiol Clin. 2008; 26:285-98. [ Links ]
66. Luis Martínez Martínez, María Eliecer Cano , Ma Ángeles Domínguez, Carmen Ezpeleta Baquedano, Belén Padilla Ortega, Encarnación Ramírez de Arellano. Cultivos de vigilancia epidemiológica de bacterias resistentes a los antimicrobianos de interés nosocomial. Procedimientos en microbiología clínica. 2007. Recomendaciones de la Sociedad Española de Enfermedades Infecciosas y Microbiología clínica. Disponible en: http://www.seimc.org/documentos/protocolos/microbiologia/ [ Links ]
67. Castanheira M., Jones R.N., Livermore D.M. Antimicrobial activities of doripenem and other carbapenems against Pseudomonas aeruginosa, other nonfermentative bacilli, and Aeromonas spp. Diagn Microbiol Infect Dis. 2009; 63:426-33. [ Links ]
68. Chastre J., Wunderink R., Prokocimer P., Lee M., Kaniga K., Friedland I. Efficacy and safety of intravenous infusion of doripenem versus imipenem in ventilator-associated pneumonia: a multicenter, randomized study. Crit Care Med. 2008; 36:1089-96. [ Links ]
69. Montero M., Horcajada J.P., Sorlí L., Álvarez-Lerma F., Grau S., Riu M., et al. Effectiveness and safety of colistin for the treatment of multidrug-resistant Pseudomonas aeruginosa infections. Infection. 2009; 37:461-5. [ Links ]
70. Bodí M., Garnacho J. Pseudomonas aeruginosa: tratamiento combinado frente a monoterapia. Med Intensiva. 2007; 31:83-7. [ Links ]
71. Chamot E., El Amari E.B., Rohner P., Van Delden C.H. Effectiveness of combination antimicrobial therapy for Pseudomonas aeruginosa bacteremia. Antimicrob Agents Chemother. 2003; 47:2756-64. [ Links ]
72. Micek S.T., Lyoyds A.E., Ritchie D.J., Reichley R.M., Fraser V.J., Kollef M.H. Pseudomonas aeruginosa bloodstream infection: importance of appropriate initial antimicrobial treatment. Antimicrob Agents Chemother. 2005; 49:1306-11. [ Links ]
73. Garnacho-Montero J., Sa-Borges M., Sole-Violan J., Barcenilla F., Escoresca-Ortega A., Ochoa M., et al. Optimal management therapy for Pseudomonas aeruginosa ventilator-ssociated pneumonia: an observational, multicenter study comparing monotherapy with combination antibiotic therapy. Crit Care Med. 2007; 35:1888-95. [ Links ]
74. Joly-Guillou M.L., Wolff M., Pocidalo J.J., Walker F., Carbon C. Use of a new mouse model of Acinetobacter baumannii pneumonia to evaluate the postantibiotic effect of imipenem. Antimicrob Agents Chemother. 1997; 41:345-51. [ Links ]
75. Bernabeu-Wittel M., García-Curiel A., Pichardo C., Pachón-Ibañez M.E., Jiménez-Mejias M.E., Pachón J. Morphological changes induced by imipenem and meropenm at sub-inhibitory concentrations in Acinetobacter baumannii. Clin Microbiol Infect. 2004; 10:931-4. [ Links ]
76. Urban C., Go E., Mariano N., Berger B.J., Avraham I., Rubin D., Rahal J.J. Effect of sulbactam on infections caused by imipenem-resistant. Acinetobacter calcoaceticus Biotype anitratus. J Infect Dis. 1993; 167:448-51. [ Links ]
77. Wood G.C., Hanes S.D., Croce M.A., Fabian T.C., Boucher B.A. Comparison of ampicillin-sulbactam and imipenem-cilastatin for the treatment of Acinetobacter ventilator-associated pneumonia. Clin Infect Dis. 2002; 34:1425-30. [ Links ]
78. Jiménez-Mejías M.E., Pachón J., Becerril B., Palomino-Nicás J., Rodríguez-Cobacho A., Revuelta M. Treatment of multi-drug resistant Acinetobacter baumannii meningitis with ampicillin/sulbactam. Clin Infect Dis. 1997; 24:932-5. [ Links ]
79. Levin A.S., Barone A.A., Penço J., Santos M.V., Marinho I.S., Arruda E.A., Manrique E.I., Costa S.F. Intravenous colistin as therapy for nosocomial infections caused by multidrug-resistant Pseudomonas aeruginosa and Acinetobacter baumannii. Clin Infect Dis. 1999; 28:1008-11. [ Links ]
80. Montero A., Ariza J., Corbella X., Doménech A., Cabellos C., Ayats J., Tubau F., Ardanuy C., Gudiol F. Efficacy of colistin versus b-lactams, aminoglycosides, and rifampin as monotherapy in a mouse model of pneumonia caused by multiresistant Acinetobacter baumannii. Antimicrob Agents Chemother. 2002; 46:1946-52. [ Links ]
81. Garnacho-Montero J., Ortiz-Leyba C., Jiménez-Jiménez F.J., Barrero-Almodóvar A.E., García-Garmendia J.L., Bernabeu-Wittel M., et al. Treatment of multiresistant Acinetobacter baumannii ventilator-associated pneumonia (VAP) with intravenous colistin: a comparison with imipenem susceptible episodes. Clin Infect Dis. 2003; 36:1111-8. [ Links ]
82. Markou N., Apostolakos H., Koumoudiou C., Athanasiou M., Koutsoukou A., Alamanos I., Gregorakos L. Intravenous colistin in the treatment of sepsis from multiresistant Gram-negative bacilli in critically ill patients. Critical Care. 2003; 7:R78-83. [ Links ]
83. Reina R., Estenssoro E., Sáenz G., Canales H.S., Gonzalvo R., Vidal G., et al. Safety and efficacy of colistin in Acinetobacter and Pseudomonas infecions: a prospective cohort study. Intensive Care Medicine. 2005; 31:1058-65. [ Links ]
84. Kallel H., Hergafi L., Bahloul M., Hakim A., Dammak H., Chelly H., et al. Safety and efficacy of colistin compared with imipenem in the treatment of ventilator-associated pneumonia: a matched case-control study. Intensive Care Med. 2007; 33:1162-7. [ Links ]
85. Rios F.G., Luna C.M., Maskin B., Saenz Valiente A., Lloria M., Gando S., et al. Ventilator-associated pneumonia due to colistin susceptible-only microorganisms. Eur Respir J. 2007; 30:307-13. [ Links ]
86. Hamer D. Treatment of nosocomial pneumonia and tracheobronchitis caused by multidrug-resistant Pesudomonas aeruginosa with aerosolized colistin. Am J Resp Crit Care Med. 2000; 162:328-30. [ Links ]
87. Korbila I.P., Michalopoulos A., Rafailidis P.I., Nikita D., Samonis G., Falagas M.E. Inhaled colistin as adjunctive to intravenous colistin for the treatment of microbiologically documented VAP: a comparative cohort study. Clin Microbiol Infect. 2009 Sep 2. [Epub ahead of print]. [ Links ]
88. Fernández-Viladrich P., Corbella X., Corral L., Tubau F., Mateu A. Successful treatment of ventriculitis due to carbapenem-resistant Acinetobacter baumannii with intraventricular colistin sulfomethate sodium. Clin Infect Dis. 1999; 28:916-7. [ Links ]
89. Jiménez-Mejías M.E., Pichardo-Guerrero C., Márquez-Rivas F.J., Martín-Lozano D., Prados T., Pachón J. Cerebrospinal fluid penetration and phatmacokinetic/parmacodynamic parameters of intravenously administered colistin in a case of multidrug-resistant Acinetobacter baumannii meningitis. Eur J Clin Microbiol Infect Dis. 2002; 21:212-4. [ Links ]
90. Motaouakkil S., Charra B., Hachimi A., Nejmi H., Benslama A., Elmdaghri N., Belabbes H., Benbachir M. Colistin and rifampicin in the treatment of nosocomial infections from multiresistant Acinetobacter baumannii. J Infect. 2006; 53:274-8. [ Links ]
91. Bassetti M., Repetto E., Righi E., Boni S., Diverio M., Molinari M.P., et al. Colistin and rifampicin in the treatment of multidrug-resistant Acinetobacter baumannii infections. J Antimicrob Chemother. 2008; 61:417-20. [ Links ]
92. Arroyo L.A., Mateos I., González V., Aznar J. In vitro activities of tigecycline, minocycline, and colistin-tigecycline combination against multi- and pandrug-resistant clinical isolates of Acinetobacter baumannii group. Antimicrob Agents Chemother. 2009; 53:1295-6. [ Links ]
93. Schafer J.J., Goff D.A., Stevenson K.B., Mangino J.E. Early experience with tigecycline for ventilator-associated pneumonia and bacteremia caused by multidrug-resistant Acinetobacter baumannii. Pharmacotherapy. 2007; 27:980-7. [ Links ]
94. Anthony K.B., Fishman N.O., Linkin D.R., Gasink L.B., Edelstein P.H., Lautenbach E. Clinical and microbiological outcomes of serious infections with multidrug-resistant gram-negative organisms treated with tigecycline. Clin Infect Dis. 2008; 46:567-70. [ Links ]
95. Gordon N.C., Wareham D.W. A review of clinical and microbiological outcomes following treatment of infections involving multidrug-resistant Acinetobacter baumannii with tigecycline. J Antimicrob Chemother. 2009; 63:775-80. [ Links ]
96. Hernández J.R., Pascual A., Cantón R., Martínez-Martínez L., Grupo de Estudio de Infección Hospitalaria. GEIH. Escherichia coli y Klebsiella pneumoniae productores de betalactamasas de espectro extendido en hospitales españoles (Proyecto GEIH-BLEE 2000). Enferm Infecc Microbiol Clin. 2003; 21:77-82. [ Links ]
97. Paterson D.L., Ko W.C., Von Gottberg A., Mohapatra S., Casellas J.M., Goossens H., Mulazimoglu L., Trenholme G., Klugman K.P., Bonomo R.A., Rice L.B., Wagener M.M., McCormack J.G., Yu V.L. Antibiotic Therapy for Klebsiella pneumoniae bacteraemia: implications of production of extend-spectrum b-lactamases. Clin Infect Dis. 2004; 39:31-7. [ Links ]
98. Queenan A.M., Foleno B., Gownley C., Wira E., Bush K. Effects of inoculum and beta-lactamase activity in AmpC- and extended-spectrum beta-lactamase (ESBL)-producing Escherichia coli and Klebsiella pneumoniae clinical isolates tested by using NCCLS ESBL methodology. J Clin Microbiol. 2004; 42:269-75. [ Links ]
99. Hernández J.R., Martínez-Martínez L., Cantón R., Coque T.M., Pascual A., Spanish Group for Nosocomial Infections (GEIH). Nationwide Study of Escherichia coli and Klebsiella pneumoniae producing extended-spectrum B-lactamases in Spain. Spanish Group for Nosocomial Infections (GEIH). Antimicrob Agents Chemother. 2005; 49:2122-5. [ Links ]
100. Hernández J.R., Velasco C., Romero L., Martínez-Martínez L., Pascual A. Int J Antimicrob Agents. 2006; 28:457-9. [ Links ]
101. Elliot E. In vivo development of ertapenem resistenace in a patient with pneumonia caused by Klebsiella pneumoniae with and extended-spectrum b-lactamase. Clin Infect Dis. 2006; 42:e95-98. [ Links ]
102. Rodríguez-Baño J. Bacteremia due to extended spectrum B-lactamase producing Escherichia coli in the CTX-M Era: A new clinical challenge. Clin Infect Dis. 2006; 43:1407-14. [ Links ]
103. Souli M., Kontopidou F.V. In vitro activity of tigecycline against multiple drug-resistant, including pan-resistant, gram-negative and gram-positive clinical isolates from Greek hospitals. Antimicrobl Agents Chemother. 2006; 50:3166-9. [ Links ]
104. Daly M.W., Riddle D.J., Ledeboer N.A., Dunne W.M., Ritchie D.J. Pharmacotherapy. 2007; 27:1052-7. [ Links ]
105. Looney W.J., Narita M., Mühlemann K. Stenotrophomonas maltophilia: an emerging opportunist human pathogen. Lancet Infect Dis. 2009; 9:312-23. [ Links ]
106. Valdezate S., Vindel A., Loza E., Baquero F., Cantón R. Antimicrobial susceptibilities of unique Stenotrophomonas maltophilia clinical strains. Antimicrob Agents Chemother. 2001; 45:1581-4. [ Links ]
107. Gómez-Garcés J.L., Aracil B., Gil Y., Burillo A. Susceptibility of 228 non-fermenting gram-negative rods to tigecycline and six other antimicrobial drugs. J Chemother. 2009; 21:267-71. [ Links ]
108. Sakoulas G., Moise-Broder P.A., Schentag J., Forrest A., Moellering R.C., Eliopoulos G.M. Relationship of MIC and bactericidal activity to efficacy of vancomycin for treatment of methicillin-resistant Staphylococcus aureus bacteremia. J Clin Microbiol. 2004; 42:2398-402. [ Links ]
109. Hidayat L.K., Hsu D.I., Quist R., Shriner K.A., Wong-Beringer A. High-dose vancomycin therapy for methicillin-resistant Staphylococcus aureus infections: efficacy and toxicity. Arch Intern Med. 2006 23; 166:2138-44. [ Links ]
110. Soriano A., Marco F., Martínez J.A., Pisos E., Almela M., Dimova V.P., et al. Influence of vancomycin minimum inhibitory concentration on the treatment of methicillin-resistant Staphylococcus aureus bacteremia. Clin Infect Dis. 2008; 46:193-200. [ Links ]
111. Moise P.A., Forrest A., Bhavnani S.M., Birmingham M.C., Schentag J.J. Area under the inhibitory curve and a pneumonia scoring system for predicting outcomes of vancomycin therapy for respiratory infections by Staphylococcus aureus. Am J Health Syst Pharm. 2000; 57(Suppl 2):S4-9. [ Links ]
112. Jeffres M.N., Isakow W., Doherty J.A., Micek S.T., Kollef M.H. A retrospective analysis of possible renal toxicity associated with vancomycin in patients with health care-associated methicillin-resistant Staphylococcus aureus pneumonia. Clin Ther. 2007; 29:1107-15. [ Links ]
113. Olaechea P., Garnacho Montero J., Grau S., et al. Recomendaciones GEIPC-SEIMC y GTEI-SEMICYUC para el tratamiento antibiótico de infecciones por cocos gram-positivos en el paciente crítico. Enfer Infec Microbiol Clin. 2007; 25:446-66. [ Links ]
114. Mensa J., Barberán J., Llinares P., Picazo J., Bouza E., Álvarez-Lerma F., et al. Guía para el tratamiento de la infección producida por Staphylococcus aureus resistente a meticilina. Rev Esp Quimioter. 2008; 21:234-58. [ Links ]
115. Wunderink R.G., Rello J., Cammarata S.K., Croos-Dabrera R.V., Kollef M.H. Linezolid vs vancomycin: analysis of two double-blind studies of patients with methicillin-resistant Staphylococcus aureus nosocomial pneumonia. Chest. 2003; 124:1789-97. [ Links ]
116. Kollef M.H., Rello J., Cammarata S.K., Croos-Dabrera R.V., Wunderink R.G. Clinical cure and survival in Gram-positive ventilator-associated pneumonia: retrospective analysis of two double-blind studies comparing linezolid with vancomycin. Intensive Care Med. 2004; 30:388-94. [ Links ]
117. Itani K.M., Weigelt J., Li J.Z., Duttagupta S. Linezolid reduces length of stay and duration of intravenous treatment compared with vancomycin for complicated skin and soft tissue infections due to suspected or proven methicillin-resistant Staphylococcus aureus (MRSA). Int J Antimicrob Agents. 2005; 26:442-8. [ Links ]
118. Sakoulas G., Golan Y., Lamp K.C., Friedrich L.V., Russo R. Daptomycin in the treatment of bacteremia. Am J Med. 2007; 120:S21-7. [ Links ]
119. Levine D.P., Lamp K.C. Daptomycin in the treatment of patients with infective endocarditis: experience from a registry. Am J Med. 2007; 120:S28-33. [ Links ]
120. Moise P.A., Hershberger E., Amodio-GrotonM.I., Lamp K.C. Safety and clinical outcomes when utilizing high-dose (> or =8mg/kg) daptomycin therapy. Ann Pharmacother. 2009; 43:1211-9. [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
mjlp@hgy.es
(M.J. López-Pueyo)
Recibido 19 Mayo 2010
Aceptado 30 Julio 2010















