INTRODUCCIÓN
1.1. DIABETES MELLITUS
La diabetes mellitus (DM) es un conjunto de síndromes caracterizados por un déficit en la producción o la acción de la insulina. Es una condición grave y crónica con un gran impacto en las vidas y el bienestar de las personas, las familias y las sociedades de todo el mundo. De hecho, se encuentra entre las 10 principales causas de muerte en adultos, y se estima que causó alrededor de cuatro millones de muertes en 2017(1).
Este dato sin embargo puede quedarse en nada ante los últimos estudios, en los que se estima que la prevalencia mundial de la DM vaya en aumento y se vaya volviendo cada vez más frecuente en la población. En 2019 se calculó que su prevalencia a nivel global fue de un 9,3% (463 millones de personas), aumentando progresivamente al 10,2% (578 millones) para 2030 y llegando al 10,9% (700 millones) en 2045(2). Esto nos lleva a pensar que el número de fallecimientos y costes asociados a la DM, de no hacer algo al respecto, puede ser alarmante.
Como hemos comentado, la DM describe un grupo de trastornos metabólicos caracterizados por niveles elevados de glucosa en sangre responsable de diversas complicaciones, entre ellas, vasculopatías y neuropatías. Bajo estas premisas se rige la úlcera del pie diabético (UPD), tema en el que se basa este trabajo. Dicha patología consiste en lesiones de los tejidos profundos asociadas a trastornos neurológicos y enfermedad vascular periférica de las extremidades inferiores (3).
1.2. ÚLCERA DEL PIE DIABÉTICO
Una de las complicaciones que puede presentar la DM es la UPD. Esta complicación se asocia a altos niveles de morbi-mortalidad al igual que a importantes costes económicos para los sistemas de salud (4-5-6). La incidencia anual de que un paciente diabético sufra una UPD es de un 2%, mientras que a lo largo de su vida puede aparecer en torno al 19-34% (7). Además, la tasa de recurrencia de esta patología es del 40% en un año y del 65% en los siguientes 3 años tras una úlcera previa (7).
Sin embargo, no todos los pacientes tienen el mismo riesgo de padecer UPD. Para ello deben estar presentes algunos de los siguientes signos como lo son la neuropatía diabética, la enfermedad arterial periférica (EAP) y/o alteración anatómica del pie, así como haber sufrido previamente una ulceración o amputación del miembro inferior, con lo que implica un mayor riesgo que en el resto de población diabética7-8-9.
Hasta la fecha, la UPD se considera una fuente importante de morbilidad y una de las principales causas de hospitalización en pacientes con diabetes10. Se estima que aproximadamente el 20% de los ingresos hospitalarios entre pacientes con DM son consecuencia de UPD(11). De hecho, la UPD puede provocar infección, gangrena, amputación e incluso la muerte si no se proporciona la atención necesaria (11). Por otro lado, una vez que se ha desarrollado la UPD, existe un mayor riesgo de progresión de la úlcera que finalmente puede conducir a la amputación. En general, la tasa de amputación de miembros inferiores en pacientes con DM es 15 veces mayor que en pacientes sin diabetes (12). Se estima que aproximadamente el 50% -70% de todas las amputaciones de miembros inferiores se deben a UPD (12).
1.2.1. CAUSAS DE UPD
Estudios recientes han indicado múltiples factores de riesgo asociados con el desarrollo de UPD8-12. Estos factores de riesgo son los siguientes: sexo (hombre), duración de la diabetes superior a 10 años, edad avanzada de los pacientes, índice de masa corporal alto y otras comorbilidades como retinopatía, neuropatía periférica diabética, enfermedad vascular periférica, nivel de hemoglobina glucosilada (HbA1C), deformidad del pie, presión plantar alta, infecciones y hábitos inadecuados de cuidado personal de los pies. Aunque los más relevantes son los siguientes:
- Deformidad anatómica del pie: puede asociarse a la neuropatía periférica, puesto que al provocar insensibilidad causa con frecuencia una anormal distribución de la carga en el pie.
La pérdida de sensibilidad protectora, deformidades del pie y la limitación de la movilidad articular, pueden resultar en una carga biomecánica anómala en el pie. Esto produce alto estrés mecánico en algunas zonas, respondiendo habitualmente con el engrosamiento de la piel (callosidad).
Esta callosidad condiciona mayor aumento de la carga del pie, frecuentemente con hemorragia subcutánea y eventualmente ulceración de la piel (7,8,9,10,11,12,13,14,15,16,17,18,19,20). También se genera una atrofia con el tiempo, donde se ve afectada la musculatura apareciendo así dedos en "garra", dedos en "martillo", depresión de la cabeza de los metatarsos alteración del arco plantar (21).
- Neuropatía diabética periférica (NDP): Causa más frecuente y prevalente en países con niveles de ingresos bajos16. Consiste en una neuropatía sensorial que se asocia con la pérdida del dolor, la conciencia de la presión, la sensación de temperatura y la propiocepción. Debido a la falta de sensación protectora, el pie es vulnerable a lesiones menores causadas por exceso de presión o lesiones mecánicas o térmicas. Por tanto, una lesión aguda, un calzado inadecuado o caminar descalzo pueden precipitar una úlcera (13).
Otro factor en cuenta es el estrés mecánico, compuesto por la presión plantar y las fuerzas de cizallamiento acumuladas durante los ciclos repetidos de actividad en carga, que al no sentir nada, el paciente no tiene en cuenta (7,8,9,10,11,12,13,14).
- Enfermedad arterial periférica (EAP): Se estima que en países con niveles de ingresos medios-altos, hasta el 50% de los pacientes con diabetes y úlcera en el pie presentan EAP subyacente (15). No obstante, la EAP podría estar infradiagnosticada hasta que el paciente presente una gran pérdida de tejido, ya que muchos de estos pacientes no manifiestan los signos tempranos clásicos relacionados con la aparición de EAP, como la claudicación intermitente o el dolor en reposo (16-17). Sin embargo, es importante realizar un diagnóstico precoz en pacientes con UPD, ya que la presencia de EAP está asociada a un aumento del riesgo de fracaso en la cicatrización, infección y tasas de amputación mayor, así como a un incremento en el riesgo de morbilidad cardiovascular y de mortalidad general (18-19).
OBJETIVOS
El objetivo de este análisis bibliográfico es analizar algunos de los métodos de prevención de una de las complicaciones crónicas más frecuentes e importantes de la Diabetes Mellitus, la UPD y poder así ver cuáles son las recomendaciones para poder paliar y prevenir de la mejor manera esta patología:
MATERIALES Y MÉTODOS
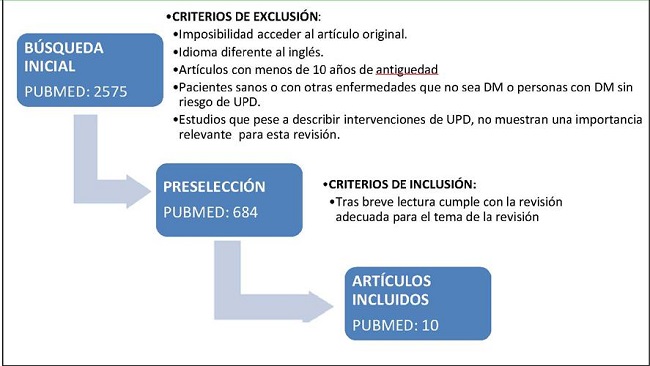
Para escoger la información utilizada en este trabajo se ha llevado a cabo una revisión sistemática de artículos utilizando las bases de datos Pubmed y Web of Science. Primero se realizó una búsqueda en Pubmed usando los términos "diabetic foot", "prevention", "education" y "offloading". Esta búsqueda proporcionó 1100 resultados, que tras aplicar los criterios de exclusión explicados en el algoritmo (ver tabla inferior) se preseleccionaron 684 artículos. Y tras aplicar seguidamente los criterios de inclusión se escogieron finalmente 10 artículos.
• CRITERIOS DE EXCLUSIÓN:
Imposibilidad acceder al artículo original.
Idioma diferente al inglés.
Artículos con menos de 10 años de antigüedad
Pacientes sanos o con otras enfermedades que no sea DM o personas con DM sin riesgo de UPD.
Estudios que pese a describir intervenciones de UPD, no muestran una importancia relevante para esta revisión.
• CRITERIOS DE INCLUSIÓN:
Artículos con relevancia mayor de Q3 según JCR
Tras breve lectura cumple con la revisión adecuada para el tema de la revisión.
RESULTADOS
Los artículos seleccionados para llevar a cabo la revisión tratan sobre medidas que podrían tener un papel importante en los mecanismos de prevención en la ulceración del pie diabético de los objetivos citados anteriormente.
1. EDUCACIÓN Y AUTOCUIDADO
Durante los últimos años se ha producido un aumento constante en la investigación de los métodos preventivos que afectan al pie diabético y cuál es su grado de eficacia. Uno de estos métodos es la educación del paciente acerca de su propia patología y cómo él mismo puede llevar a cabo conductas enfocadas a manejar de una mejor forma su pie diabético.
En una revisión (20) evaluaron la efectividad de un programa de educación del paciente sobre el cuidado de los pies en comparación con la atención médica habitual. En dicho ensayo tuvieron a 146 pacientes sin lesiones previas. Tras seis meses de seguimiento llegaron a la conclusión de que el conocimiento que tenían los pacientes sobre el cuidado de los pies era más alto que el grupo control, sin embargo, esto no repercutió en la prevención del pie, ya que no encontraron mejoras significativas en la aparición de callos, infecciones o distrofia ungueal. Cabe señalar que la adherencia de estas medidas fue deficiente, alcanzando el 60%.
En otro estudio (21) valoraron también el autocuidado de los pies versus no llevar a cabo ningún cuidado sobre 318 pacientes. El grupo a estudio se sometió a sesiones educativas próximas a las dos horas durante una semana. Al cabo de tres años presentaron un porcentaje de ulceración significativamente menor (3,1%) frente al grupo control (31,6%). El mismo estudio valoró también a pacientes que fueron educados sobre la enfermedad del pie diabético y sus complicaciones. A los dieciocho meses de seguimiento, aquellos que tuvieron una mayor adherencia a los consejos que se le dieron, presentaron una menor incidencia de úlcera e infección (5%) que aquellos que no siguieron las pautas indicadas (26%). Según Crawford F. et al (22), estudiaron un metanálisis con 423 pacientes, evaluando intervenciones educativas de sesión única para personas con alto riesgo de UPD. Y el resultado tras fue que no mostró diferencias estadísticamente significativas en la incidencia de ulceración del pie a los seis meses en comparación con la atención y el asesoramiento estándar (RR 1,04).
En el trabajo realizado por Ren M. et al (23), tuvieron como objetivo valorar el efecto de la educación intensiva del paciente en la prevención de la UPD cogiendo como muestra 185 pacientes y realizándoles un seguimiento durante 2 años. Al inicio del estudio la incidencia de UPD fue de 41,2%, mientras que tras las sesiones de formación y educación, dicha incidencia disminuyó hasta un 11,1%.
Un ensayo clínico (24) dividió a sus 109 participantes en un grupo que recibiría intervención educativa y otro grupo control. La evaluación de los pies se realizó antes y tras la intervención. Como resultado, el riesgo de UPD en el grupo de ensayo disminuyó en comparación con el grupo control.
Monami M. et al.(25) buscó evaluar la viabilidad y eficacia de un programa educativo para la prevención de UPD en una muestra de 120 pacientes. Al grupo intervenido, compuesto por 60 pacientes, se le asesoró mediante consejos y recomendaciones de prevención durante sesiones de dos horas de y al grupo control, compuesto por otros 60 pacientes, se les proporcionó un folleto con algunas recomendaciones, siguiendo las normativas y guías locales. De los diversos resultados que consiguieron del estudio, uno de ellos fue que 6 pacientes del grupo control desarrollaron úlceras tras seis meses de seguimiento, mientras que en el grupo intervenido no hubo ninguna úlcera.
En una revisión sistemática realizada (26) , tomaron en cuenta un estudio en el que la incidencia de úlceras del pie diabético fue menor en el grupo sobre el que se pautaron sesiones educativas respecto al grupo de control (64/610 frente a 102/579). Y concluyeron que la educación intensiva podría reducir la incidencia de UPD (RR 0,51), pero debería ser verificado en estudios con mayor calidad. Esta misma revisión recogió los resultados de otro estudio donde incluía a 423 pacientes, en el que recogía datos acerca de la efectividad de las intervenciones educativas para prevenir o reducir la incidencia o recurrencia de UPD y/o amputaciones. Uno de los resultados obtenidos fue que aquellos pacientes que recibieron educación tuvieron menor tasa de ulceración frente al grupo que recibió una atención estándar (RR 0,52). Lo mismo sucedió con las tasas de úlcera y amputación del pie comparando con las personas que recibieron alguna educación al respecto frente a las intervenciones habituales (RR 0,57).
Tabla 2. Resultados de educación y autocuidado.
| AUTORES Y AÑO | MUESTRA | OBJETIVO DE ESTUDIO | RESULTADOS |
|---|---|---|---|
| Dorresteijn JAN. et al.20 2014 | 146 pacientes | Educación del cuidado de los pies vs atención habitual | No afectó a la prevención de úlceras. |
| Van Netten JJ et al.21 2020 | 318 pacientes | Autocuidado de pies vs atención habitual |
Disminuyó el porcentaje de ulceración (3,1% vs 31,6%). Disminuyó la incidencia de infecciones (5% vs 26%). |
| Crawford F. et al 22 2020 | 423 pacientes | Intervención educativa vs atención habitual | No mostró eficacia en la prevención de úlceras (RR 1,04). |
| Ren M. et al.23 2014 | 185 pacientes | Educación intensiva vs atención habitual | La incidencia de UPD disminuyó (11,1% vs 41,2%) |
| Moreira JB. Et al.24 2020 | 109 pacientes | Intervención educativa vs atención habitual | La incidencia de ulceración disminuyó |
| Monami M. et al.25 2015 | 120 pacientes | Programa educativo vs atención habitual | El grupo intervenido no sufrió casos de UPD (0% vs 10%) |
| Crawford F. et al.26 2020 | 1189 pacientes. 423 pacientes | Sesión educativa vs atención habitual | La educación disminuyó la incidencia de UPD (RR 0,51) (10,49% vs 17,62%). Las sesiones educativas redujeron la incidencia de UPD y/o amputaciones (RR 0,52) |
2. ACTIVIDAD FÍSICA
El manejo de las UPD incluye un tratamiento complejo que abarca desde las infecciones, desbridamiento de tejidos no viables, revascularización o descarga de presiones. Esta última, se enfoca principalmente a disminuir las fuerzas ejercidas sobre puntos específicos del pie, teniendo como objetivo una redistribución de las presiones y disminuir así el trauma tisular. Esto suele ir acompañado a veces con consejos dirigidos a la disminución de la actividad física, pudiendo hacer que los pacientes lleguen a evitar el ejercicio por completo. Sin embargo, el ejercicio es una actividad importante para la salud en general y específicamente en la población diabética ya que el sedentarismo puede conducir a complicaciones macro y microvasculares (27).
La revisión sistemática realizada este mismo año por Tran MM. et al. 27 se dedicó a valorar, entre otros, dos estudios en los que incluyeran un grupo de nueve pacientes que ejercieran cualquier actividad física frente al grupo control en el que se proporcionaría la atención habitual y así identificar el efecto que pudiera ocasionar sobre la UPD. En uno de ellos, el 90% de los pacientes del grupo intervenido experimentaron una reducción del tamaño de la herida del 26% al 100% tras doce semanas de seguimiento frente al grupo control, donde un tercio de los participantes incluso sufrió un aumento del 30% en el tamaño de la herida. El otro estudio indicó que el porcentaje medio de la reducción del tamaño de la herida tras doce semanas de seguimiento fue del 94% en el grupo de ensayo frente al 55% del grupo control.
Uno de los artículos (28) añadidos, englobó varios estudios con los que encontrar evidencias acerca de la actividad física y su efecto en el pie diabético. En él se comenta que el ejercicio puede mejorar el control glucémico, la fuerza muscular, la movilidad articular, la flexibilidad y el equilibrio, llevando secundariamente a unos efectos positivos en la prevención del pie diabético. Sin embargo los resultados son temporales, puesto que al dejarse esta rutina de deporte, los beneficios se pierden. También valora diversas limitaciones con las que se enfrentan los pacientes. Una de ellas es que el propio ejercicio supone un riesgo para el manejo de la glucemia puesto que se alteran sus niveles y deben tener precaución puesto que sufren fluctuaciones que puede ser difíciles de manejar. Otros factores que pueden limitar la realización de ejercicio son la falta de adherencia, la presencia de NDP, que ocasiona malas posturas y aumento de la presión plantar o la EAP, causando dolor en reposo, menor aguante al deporte y claudicación.
La revisión llevada a cabo por el equipo de Francia P. et al. (29) , ha lleva a cabo una distinción de los efectos del ejercicio sobre el pie diabético en función de la patología que padezca el paciente (NDP y EAP). En pacientes diabéticos, la actividad física regular reduce el peso corporal, mejora el control glucémico y la sensibilidad a la insulina, lo que conduce a una reducción del riesgo de desarrollar NDP. También informa que cuatro sesiones semanales en cinta rodante de intensidad leve dan como resultado un menor riesgo de desarrollar NDP y de igual manera muestra resultados positivos tras diez semanas de ejercicio aeróbico y de resistencia de intensidad moderada resulta en una mejor función de los nervios periféricos (disminución del dolor y síntomas neuropáticos). Respecto a la EAP, los efectos de la actividad física están relacionados con una mejora en la función endotelial, estrés oxidativo y respuestas inflamatorias, así como la perfusión y viscosidad del plasma, permitiendo un mejor suministro de oxígeno y mejoras en el metabolismo del músculo esquelético. Como consecuencia, a nivel clínico esto se observa con una mayor capacidad para caminar mayores distancias, mayor velocidad de marcha y al final en la calidad de vida.
Tabla 3. Resultados de actividad física.
| AUTORES Y AÑO | MUESTRA | OBJETIVO DE ESTUDIO | RESULTADOS |
|---|---|---|---|
| Morica M. Tran et al.272021 | 18 pacientes 61 pacientes | Actividad física vs actividad habitual | El 90% de los pacientes redujo el tamaño de la úlcera (26% al 100%). El grupo intervenido redujo el tamaño medio de la úlcera (94,08% vs 54,76%) |
| Francia P et al.282019 | ... | Actividad física vs actividad habitual (revisión) | Mejora de glucemia, fuerza muscular, movilidad y equilibrio |
| Francia P. et al292014 | ... | Actividad física vs actividad habitual (revisión) | Disminuye el riesgo y/o los síntomas derivas de la NDP y EAP |
DISCUSIÓN
1. EDUCACIÓN Y AUTOCUIDADO
El objetivo final de la educación sobre el cuidado de los pies para las personas con diabetes es prevenir las ulceraciones y complicaciones que llevan asociadas la patología del pie diabético. Revisando los principales resultados que proponen los autores estudiados, encontramos datos en común y alguna que otra discordancia. Excepto los primeros estudios que no mostraban resultados a favor, el resto de las revisiones y estudios acerca del tema en cuestión mostraron evidencias, a priori, de que una correcta formación del paciente y autoevaluación rutinaria de sus extremidades inferiores puede llegar a prevenir en parte la formación de heridas y úlceras y poder así propiciar una mejor calidad de vida.
No obstante, hay demasiada heterogeneidad en los estudios observados debido a los participantes, los tipos de intervenciones tanto en el grupo a estudio como al de control o la duración del seguimiento. Por ejemplo, el estudio 3 indica que no hay evidencias de que el autocuidado y educación de los pacientes favorezca la prevención de UPD, sin embargo, la muestra de pacientes que incluye son pacientes con alto riesgo de úlcera, mientras que el resto de estudios no mencionan el riesgo de úlcera de sus muestras a pesar de contar con conclusiones a favor, lo que podría suponer un sesgo a la hora de evaluar dichos resultados.
Otro de los puntos a tener en cuenta es la adherencia y seguimiento de los pacientes. Tanto en el estudio 0 como en el 1, se observa que la consistencia de los pacientes en sus propios cuidados tiene un gran impacto, mostrando beneficios si siguen las pautas indicadas o bien efectos negativos si dejan de realizar lo recomendado por los profesionales de la salud.
El seguimiento de los pacientes también ha sido variable en los diversos trabajos englobando principalmente desde los seis meses hasta los dos años, lo que indica que la validez de los resultados es mayor en aquellos en los que hay un mayor tiempo de estudio de los pacientes y así ver en un plazo más largo de tiempo los efectos potenciales de los estudios.
Por último, destacar que no se detalla el tipo de intervenciones que se les realiza a los pacientes a estudio. Por ejemplo, a pesar de que algunos trabajos (1 y 16) sí comentan el tiempo aproximado dedicado a las sesiones de autogestión de los pacientes, la mayoría de ellos no indica la duración que someten a sus pacientes a enseñarles y a asesorarles para prevenir la UPD, lo que implica que no podemos valorar la calidad de los resultados.
Tampoco informan del tipo de recomendaciones y educación que se proporciona, llegando a dificultar la combinación de las conclusiones y el poder recabar la información de manera más homogénea, permitiendo sonsacar conclusiones más válidas de cara a futuros ensayos o comparativas.
2. ACTIVIDAD FÍSICA
El ejercicio en aquellos pacientes diabéticos con riesgo de ulceración del pie parece un tema todavía poco abordado, en el que hay que tener precaución a la hora de recomendar su práctica. Como se ha comentado, el aumento de la presión plantar es un factor que suele evitarse de forma general, pudiendo llegar a desaconsejar hasta cierto punto el realizar actividad física, terminando progresivamente en el sedentarismo por parte de los pacientes. No obstante, el estudio 8, nos motiva al personal sanitario a recomendar lo contrario, ya que el ejercicio físico ha mostrado una mejoría de la cicatrización de las úlceras. No obstante, no indicaban el tipo de ejercicio que llevaron a cabo ni el tiempo de actividad física que practicaron los pacientes del grupo intervenido y además el tamaño de la muestra era muy reducido (n=9), lo que limita la validez o confiabilidad del estudio.
Los otros estudios 5 y 6 nos informan del efecto indirecto que posee el ejercicio enfocado en la UPD. El ejercicio, como afirma el 5, mejora varios factores que van asociados a desarrollar la patología del pie diabético como es la glucemia, la fuerza muscular o la propia movilidad y en consecuencia disminuye el riesgo de los pacientes a padecer esta patología. El 6 dirige su trabajo en analizar cómo la actividad física actúa sobre dos de los principales factores de riesgo de la UPD como son la NDP y la EAP. En él se observan resultados positivos sobre ambos factores de riesgo, disminuyendo en gran parte la propia clínica que generan, permitiendo a los pacientes disminuir el impacto que estos provocan en su día a día y protegiéndolos de la progresión y desarrollo de úlceras.
Los inconvenientes o los peligros que pueden derivar del ejercicio también son varios. El ejercicio además de mejorar varios parámetros sanguíneos, también tiene como problema el propio hecho de modificar los niveles de glucosa. Este hecho implica la necesidad de adaptarse a las variaciones que genera el ejercicio y tener cuidado al respecto. Otro problema que habría que analizar es hasta qué punto el ejercicio compensa más de lo que provoca, puesto que genera un aumento de la presión plantar y los estudios 5 y 6 no nos informan del riesgo de ulceración de los pacientes en sus muestras, con lo que no está claro si en todos los casos es beneficioso.
Aún con todo lo observado, se podría considerar que el ejercicio como prevención primaria es aconsejable, mientras que una vez aparecida la úlcera habría que valorar de manera individualizada los pacientes que obtengan mayores beneficios derivados de la actividad física que perjudiciales.
CONCLUSIONES
- La Diabetes Mellitus es una patología cada vez más frecuente y con gran morbi-mortalidad, que trae consigo muchas complicaciones clínicas, entre ellas la UPD.
- Para prevenir la UPD podemos y debemos actuar sobre los principales factores de riesgo, la NDP, la EAP y las deformidades anatómicas.
- La educación y autogestión de los pacientes con UPD puede ser el primer paso para limitar la progresión de la enfermedad y mejorar la calidad de vida de los pacientes.
- La actividad física individualizada en los inicios de la enfermedad de UPD, pueden ser de ayuda para mejorar tanto de manera directa como indirecta la UPD.