Introducción
La esquizofrenia es un grave trastorno psiquiátrico que afecta al 1% de la población mundial y cuyo diagnóstico se caracteriza tanto por síntomas psicóticos como no psicóticos (1). No obstante, los problemas neurocognitivos y de cognición social no se incluyen en los criterios diagnósticos contemplados en el DSM-5 a pesar de su clara relevancia para el pronóstico clínico y el funcionamiento diario del paciente. La clasificación de la gravedad del deterioro cognitivo aparece en un apéndice (Sección III) del manual (2). Para la próxima edición de la CIE se incluye el deterioro cognitivo, tanto social como no social, como un especificador para el diagnóstico de la esquizofrenia (3).
En cualquier caso, el propio constructo de “esquizofrenia” ha sido ampliamente cuestionado por diversos autores, sobre todo en base a su falta de validez, pero también de su escasa fiabilidad (4 5 6–7). A pesar de ello, por razones de claridad expositiva y de concordancia con la mayor parte del cuerpo de investigación, hemos optado por referirnos a las experiencias psicóticas que habitualmente se encuentran bajo este “paraguas sindrómico” como “esquizofrenia” o, más genéricamente, como “psicosis”.
Las manifestaciones clínicas de la esquizofrenia implican un rango de limitaciones interrelacionadas que afectan de forma “semiindependiente” a los síntomas y deficiencias en diferentes dominios de la cognición, incluyendo, además de la cognición social, a la neurocognición y a la metacognición, y está comúnmente aceptado que todo ello afecta de algún modo al funcionamiento psicosocial (8).
El concepto de neurocognición hace referencia a los procesos de enlazar y evaluar información, e incluye habilidades como la velocidad de procesamiento, la atención, el aprendizaje, la memoria verbal y visual, la memoria de trabajo y el razonamiento y la resolución de problemas (9 10–11). La iniciativa Measurement and Treatment Research to Improve Cognition in Schizophrenia (MATRICS) del National Institute of Mental Health (NIMH) de EE. UU. (12) ha tenido como uno de sus objetivos el desarrollo de una batería de consenso para evaluar las áreas cognitivas afectadas en la esquizofrenia (13).
La investigación en torno a la cognición social (CS) sugiere que esta se ve afectada en personas con esquizofrenia y es de importancia crítica para el desempeño social y vocacional de las personas que la padecen, teniendo correlaciones algo más altas que los déficits cognitivos no sociales (14). Por este motivo, la CS se ha convertido en un objetivo de tratamiento en la esquizofrenia, como lo demuestra el desarrollo creciente de intervenciones psicosociales (15 16–17) y tratamientos farmacológicos prometedores (18).
Por lo que se refiere a la metacognición, esta se puede definir como el proceso de “pensar acerca de la forma en que pensamos”. Según un modelo integrador, la metacognición se refiere a un espectro de actividades mentales que pueden ir desde procesos discretos, que implican percibir pensamientos y sentimientos específicos, a actos más sintéticos en los que la información sobre uno mismo y sobre los otros se integra en representaciones complejas que permiten a las personas reconocer y responder a los desafíos de la experiencia cotidiana (19 20–21). Los procesos metacognitivos se conceptualizan como procesos que permiten que surja un sentido coherente del yo y de los otros dentro del flujo de la vida (20). Así, desde una perspectiva fenomenológica, algunos estudiosos consideran la esquizofrenia como un trastorno del yo más que del cerebro (22), rechazando la visión cerebrocentrista que se impone desde la psiquiatría más biológica y entendiendo a la persona en su contexto histórico, interpersonal y social.
La investigación sugiere que los síntomas y los déficits neurocognitivos se influyen mutuamente, y que se relacionan a su vez con la CS y la metacognición (11,19 20–21). No obstante, no está claro si estos constructos se afectan entre sí, ni si algunos de estos fenómenos desempeñan un papel más o menos central que otros a medida que interactúan. Algunos autores consideran que la CS y la metacognición juntas se enfocan en la conciencia interpersonal, mientras que la CS se enfocaría a la detección correcta de un pensamiento discreto o un sentimiento del otro (23). Por otro lado, la metacognición estaría enfocada a la integración de esos detalles en un todo coherente que variaría en términos de complejidad (19,21,24).
Finalmente, las alteraciones en estos procesos se han vinculado a perturbaciones estructurales y funcionales en los constituyentes del llamado “cerebro social”. Este incluye un conjunto de áreas prefrontales mediales, parietales y temporales que se han asociado a algunas anomalías en la teoría de la mente (ToM, del inglés theory of mind), la percepción de emociones y la capacidad para considerar la perspectiva de los otros, fenómenos comúnmente encontrados en la esquizofrenia (8,25).
La presente revisión pretende dar cuenta del estado de la cuestión en lo referente a los diferentes aspectos de la cognición (social y no social), de las teóricas bases neurales de dichos procesos, de los sesgos cognitivos característicos de la esquizofrenia, de su evaluación y de sus implicaciones en el funcionamiento social, así como de las posibles intervenciones terapéuticas para mejorarlos. En esta primera parte, revisaremos de forma crítica los conceptos de neurocognición y cognición social. Asimismo, se describirán los métodos de evaluación recomendados y los posibles correlatos neurales implicados, atendiendo a la investigación más reciente.
La neurocognición en la esquizofrenia
Los déficits en la esquizofrenia se asocian con el bloqueo o deterioro de importantes funciones mentales que se caracterizan por: iniciar y mantener actividades; la fluidez del habla y pensamiento; la expresión de emociones; la comunicación no verbal; los sentimientos de alegría y placer; y la interacción con otras personas. Parece ser que la presencia de estos déficits conduce a la apatía y reduce la expresión emocional (26).
En las últimas décadas ha habido un interés significativo en la identificación de los factores que pueden moderar o influir en la clínica y el funcionamiento de las personas con esquizofrenia. La medida del desempeño en habilidades cognitivas como la memoria, la atención y las funciones ejecutivas se ha relacionado de manera consistente con los resultados en recuperación funcional y con los síntomas clínicos (27). Sin embargo, los mismos autores que describen esta relación ponen de manifiesto que hacer comparaciones entre diferentes estudios es, cuando menos, cuestionable. Una posible limitación tiene que ver con las discrepancias en la propia definición de las variables clínicas y de funcionamiento. Por ejemplo, los dominios cognitivos no se miden utilizando las mismas pruebas neuropsicológicas. Y, además, la distinción entre la competencia para realizar las tareas cognitivas (condición “experimental”) y lo que realmente se hace en la vida real ha recibido poca atención, a pesar de su evidente importancia (27).
Intentando paliar algunas de estas limitaciones, el NIMH desarrolló la Iniciativa de Medición y Tratamiento para Mejorar la Cognición en la Esquizofrenia (MATRICS). Una de las claves de esta iniciativa fue la creación de la MATRICS Consensus Cognitive Battery (MCCB) para ensayos clínicos sobre esquizofrenia, con el objetivo de evaluar la mejora cognitiva tras implementar un tratamiento (12,28,29). Esta batería estándar incluyó la CS como uno de los dominios, a pesar de que en el momento en que se tomó la decisión de incluirla había relativamente pocos estudios sobre ella (29). No obstante, desde su inclusión, la CS se ha convertido en un foco importante para la investigación de la esquizofrenia, así como de la psicopatología en general.
El objetivo de la MCCB es proporcionar una evaluación relativamente breve de los dominios cognitivos relevantes para la esquizofrenia y trastornos relacionados, y ha sido diseñada para ser utilizada: a) como medida de resultado de ensayos clínicos con fármacos para la mejora de la cognición en la esquizofrenia; b) como medida de resultado para estudios de recuperación cognitiva; c) como medida de cambio cognitivo en la aplicación de pruebas repetidas; y d) como punto de referencia cognitiva para estudios de no-intervención en esquizofrenia y trastornos relacionados (13).
En resumen, es una batería de instrumentos de evaluación de la cognición en la esquizofrenia y consta de pruebas que evalúan los siguientes 7 dominios: a) velocidad de procesamiento, b) atención y vigilancia, c) memoria de trabajo (verbal y no verbal), d) aprendizaje verbal, e) aprendizaje visual, f) razonamiento y resolución de problemas, y g) cognición social. Requiere aproximadamente 70 minutos para su administración y consta de 10 pruebas independientes (Tabla 1). La batería ha sido estandarizada para su uso en población española (30).
Tabla 1. Instrumentos de evaluación de la cognición. Batería MATRICS
| Dominio | Prueba | Descripción |
|---|---|---|
| Velocidad de procesamiento | Breve evaluación de la cognición en la esquizofrenia (BACS): codificación de símbolos | Prueba cronometrada de papel y lápiz en la que el sujeto utiliza una clave para escribir dígitos que corresponden a símbolos sin sentido. |
| Fluidez verbal por categorías: nombres de animales. | Prueba oral en la que el sujeto nombra tantos animales como puede durante 1 minuto. | |
| Trail Making Test: Parte A | Prueba cronometrada de papel y lápiz que consiste en dibujar una línea para conectar círculos numerados consecutivamente colocados irregularmente en una hoja de papel. | |
| Atención / Vigilancia | Test de rendimiento continuo-Pares idénticos (CPT-IP) | Evaluación computarizada de atención sostenida en la que el sujeto presiona un botón de respuesta a números coincidentes consecutivos. |
| Memoria de trabajo (no verbal) | Escala de memoria de Wechsler-III (WMS-III): span espacial | Mediante un tablero y 10 cubos distribuidos irregularmente, la persona debe reproducir la misma secuencia (o inversa) que la persona administradora de la prueba. |
| Memoria de trabajo (verbal) | Escala de memoria de Wechsler III (WMS-III): span de Letra-Número | Prueba oral que consiste en reordenar mentalmente cadenas de números y letras, y repetírselas a la persona que administra la prueba. |
| Aprendizaje verbal | Test de aprendizaje verbal de Hopkins-Revisado (HVLT-R) | Test oral donde se presenta una lista de 12 palabras de tres categorías taxonómicas y se pide al sujeto que recuerde la mayor cantidad posible de palabras después de cada una de las tres pruebas de lenguaje. |
| Aprendizaje visual | Prueba de memoria visuoespacial breve-Revisada (BVMT-R) | El objetivo de esta prueba es reproducir seis figuras geométricas de memoria. |
| Razonamiento y solución de problemas | Batería de evaluación neuropsicológica: laberintos (NAB) | Prueba cronometrada de papel y lápiz de siete laberintos de dificultad creciente que mide la previsión y la planificación. |
| Cognición social | Test de inteligencia emocional Mayer-Salovery-Carusso (MSCEIT): manejo de emociones. | Test de selección múltiple que evalúa cómo las personas manejan sus emociones. |
El instrumento que finalmente se eligió para la evaluación de la CS fue la prueba de Inteligencia Emocional Mayer-Salovey-Caruso (MSCEIT, por sus siglas en inglés, Mayer-Salovey-Caruso Emotional Intelligence Test; 3131). El MSCEIT es una medida estandarizada del procesamiento de emociones, que incluye las habilidades para percibir, facilitar el pensamiento, comprender y controlar dichas emociones (32). Se puede encontrar la versión española publicada en TEA (33). En el protocolo MATRICS se recomienda utilizar únicamente la rama de manejo de emociones (lo cual, a nuestro entender, limita y deja sin evaluar aspectos importantes de la CS como la percepción de emociones, la teoría de la mente o la empatía).
a) Cerebro y neurocognición
El deterioro de las funciones ejecutivas se ha atribuido a un funcionamiento anormal de la corteza prefrontal dorsolateral en pacientes psiquiátricos, y en pacientes con esquizofrenia, este funcionamiento anómalo podría estar relacionado con déficits neuropsicológicos, especialmente en las funciones ejecutivas y en la memoria de trabajo (34).
En relación a las regiones cerebrales asociadas con estas deficiencias en el funcionamiento cognitivo, la activación reducida en la corteza prefrontal dorsolateral se ha replicado consistentemente (35). Sin embargo, varios estudios sugieren un aumento en la actividad prefrontal durante las tareas de memoria de trabajo que los pacientes aún son capaces de realizar. Pero cuando la tarea se vuelve más difícil, su desempeño es peor que el de los sujetos controles y, típicamente, muestran menor activación (35). Con respecto a la corteza temporal, se ha observado sistemáticamente su participación durante tareas que exploran la memoria episódica (36).
Aunque anomalías en la corteza prefrontal dorsolateral, el hipocampo y la sustancia blanca se asocian con un deterioro cognitivo global en la esquizofrenia, Jirsaraie, Sheffield y Barch (37) advierten que algunas de estas estructuras cerebrales también pueden estar específicamente relacionadas con déficits en dominios cognitivos concretos (principalmente, la función ejecutiva), más allá del déficit cognitivo global.
Se ha sugerido también que existe un mecanismo común que contribuye a los déficits cognitivos e incluye un deterioro en el control proactivo que puede influir en el rendimiento en una amplia variedad de dominios cognitivos (38). A nivel neural, un denominador común de dichos déficits parece ser la función alterada de la corteza prefrontal dorsolateral, su conectividad con otras áreas cerebrales y los sistemas de neurotransmisión que ayudan a la actualización y mantenimiento de las representaciones de objetivos que permiten el control proactivo (38). Asimismo, también se ha observado una relación entre los déficits neurocognitivos y una dinámica reducida en la llamada “red neural por defecto” (39).
Por otro lado, las alteraciones de la sustancia blanca también se han documentado en la esquizofrenia. En un reciente estudio mediante tractografía, Gómez-Gastiasoro et al. (40) concluyeron que las anormalidades de la sustancia blanca podrían contribuir a una forma central de disfunción cognitiva que incluiría el procesamiento del lenguaje y la memoria episódica.
Respecto a la especificidad del perfil neurocognitivo en la esquizofrenia, los datos no son concluyentes. Varios estudios que compararon el funcionamiento neuropsicológico en pacientes con primeros episodios de esquizofrenia, trastorno bipolar y otros trastornos psicóticos encontraron diferencias significativas entre los grupos, siendo más graves en los pacientes con esquizofrenia (41). Sin embargo, otras investigaciones mostraron un deterioro similar en la esquizofrenia y en el trastorno bipolar (42), y otros hallaron un funcionamiento cognitivo similar en el trastorno límite de la personalidad, la esquizofrenia y el trastorno bipolar (43), lo que pondría en duda la supuesta especificidad del déficit cognitivo en la esquizofrenia. Recientemente, Palomares et al. (34) compararon dos muestras de pacientes con un primer episodio psicótico o con trastorno límite de la personalidad a través de una amplia batería de evaluación neuropsicológica. Ambos grupos de pacientes mostraron un deterioro significativo de las funciones cognitivas en comparación con una muestra de controles sanos, pero no se diferenciaron entre ellos ni en el tipo ni en la gravedad del deterioro neuropsicológico. Estos resultados sugieren que los déficits neuropsicológicos podrían representar una diátesis patológica común e inespecífica, lo que llevaría a una desregulación clínica, emocional y comportamental en los trastornos mentales graves en general, más que en la esquizofrenia en particular (34).
Resumiendo, la investigación reciente señala que los déficits neurocognitivos, especialmente en la memoria verbal, podrían ser de gran importancia y tener mayor responsabilidad que los síntomas clínicos sobre el funcionamiento en la vida real (27). Además, numerosos estudios muestran que el funcionamiento neuropsicológico, en particular la memoria verbal, la velocidad de procesamiento y las funciones ejecutivas, se ven alteradas incluso en las fases iniciales de la enfermedad (44); que casi todos los pacientes con esquizofrenia se desempeñan por debajo de las expectativas en comparación con sus familiares no afectados (45); y que las personas de alto riesgo rinden peor en memoria de trabajo en comparación con individuos sanos (46). En pacientes jóvenes se ha encontrado que el volumen de la materia gris cerebelar se asocia con la función cognitiva y la psicopatología en la adolescencia (47), y que el envejecimiento acelerado de estas redes cerebrales estaría a la base de la función cognitiva en los trastornos psicóticos (48). La integración funcional de las redes cognitivas de orden superior está intacta en la psicosis temprana, pero muestra signos de envejecimiento acelerado, lo que advierte del valor potencial de intervenciones dirigidas a la cognición durante las fases tempranas de la enfermedad (48).
Sin embargo, algunos autores han argumentado a favor de un modelo de neurodesarrollo frente a la clásica visión neurodegenerativa, incluso señalan cómo los déficits neurocognitivos en la esquizofrenia se han podido sobredimensionar, atendiendo a que factores contextuales como la pobre motivación, la ansiedad de ejecución o la distracción debida a los propios síntomas durante las pruebas de evaluación pudieran estar enmascarando los resultados, lo cual ha sido escasamente considerado en la mayoría de los estudios de investigación (49). A nuestro parecer, se trata de una limitación importante. El rendimiento en las medidas neuropsicológicas podría deberse en gran medida a estos factores secundarios. En el estudio llevado a cabo por Moritz et al. (49), la falta de motivación, los temores y las distracciones durante las pruebas distinguieron a los pacientes de los controles y estas variables afectaron en gran medida al rendimiento. Por lo tanto, antes de concluir que los déficits neurocognitivos están presentes en los pacientes psiquiátricos, los clínicos deberían tener en cuenta estas influencias. Aunque las personas con esquizofrenia suelen, en promedio, obtener peores puntuaciones que los controles, un gran número de ellas muestra un rendimiento cognitivo preservado (49). Por último, el impacto de la medicación antipsicótica en las redes neurales, en la morfología cerebral y en las capacidades cognitivas y emocionales está bien reconocida y cuenta con abundantes pruebas (50,51).
La cognición social en la esquizofrenia
a) Concepto
La cognición social se define como la capacidad de las personas para pensar sobre sí mismas y sobre los demás en el contexto de las interacciones (52,53) e incluye funciones cognitivas que se emplean en situaciones socialmente relevantes (54). Se trata de procesos que permiten a las personas comprender tanto las intenciones como las emociones de los demás y se relacionan con habilidades a menudo referidas como teoría de la mente (ToM) e identificación del afecto (55 56–57). Se reconocen cinco dominios de la CS (Figura 1) que son: a) la teoría de la mente, b) la percepción social, c) el conocimiento social, d) el estilo atribucional y e) el procesamiento emocional (30). En líneas generales, la CS engloba la percepción emocional, la regulación emocional, la percepción social, la mentalización y el estilo atributivo, así como otras complejas capacidades sociales como la empatía (58). No obstante, las personas con trastorno mental grave podrían no mostrar un déficit generalizado de la empatía, aunque sí que lo tendrían a la hora de reconocer estados emocionales mediante la mirada, lo que indicaría un procesamiento de la información para las caras diferente a los sujetos de la población normal (59).
Mancuso et al. (60) identificaron tres factores que integran elementos de los dominios anteriores: estilo atribucional; detección de señales sociales de nivel inferior; y un nivel superior de procesamiento inferencial. En la misma línea, Browne et al. (61) identifican un único factor que agrupa medidas de reconocimiento de emociones y de ToM (no incluyeron el estilo atribucional), y que se obtiene tanto en personas con psicosis como en sujetos sanos. Cuando se compara el rendimiento de pacientes frente a población general, se obtiene una estructura factorial diferente para cada grupo (60): dos factores en población con esquizofrenia y tres factores en población control. En esquizofrenia serían: a) estilo atribucional y b) habilidades de CS (incluyen percepción de emociones y ToM). En población normal coinciden con la solución factorial encontrada por Mancuso et al. (60) para pacientes: a) estilo atribucional, b) detección de señales sociales de nivel inferior y c) nivel superior de procesamiento inferencial.
b) Procesos de cognición social en la esquizofrenia
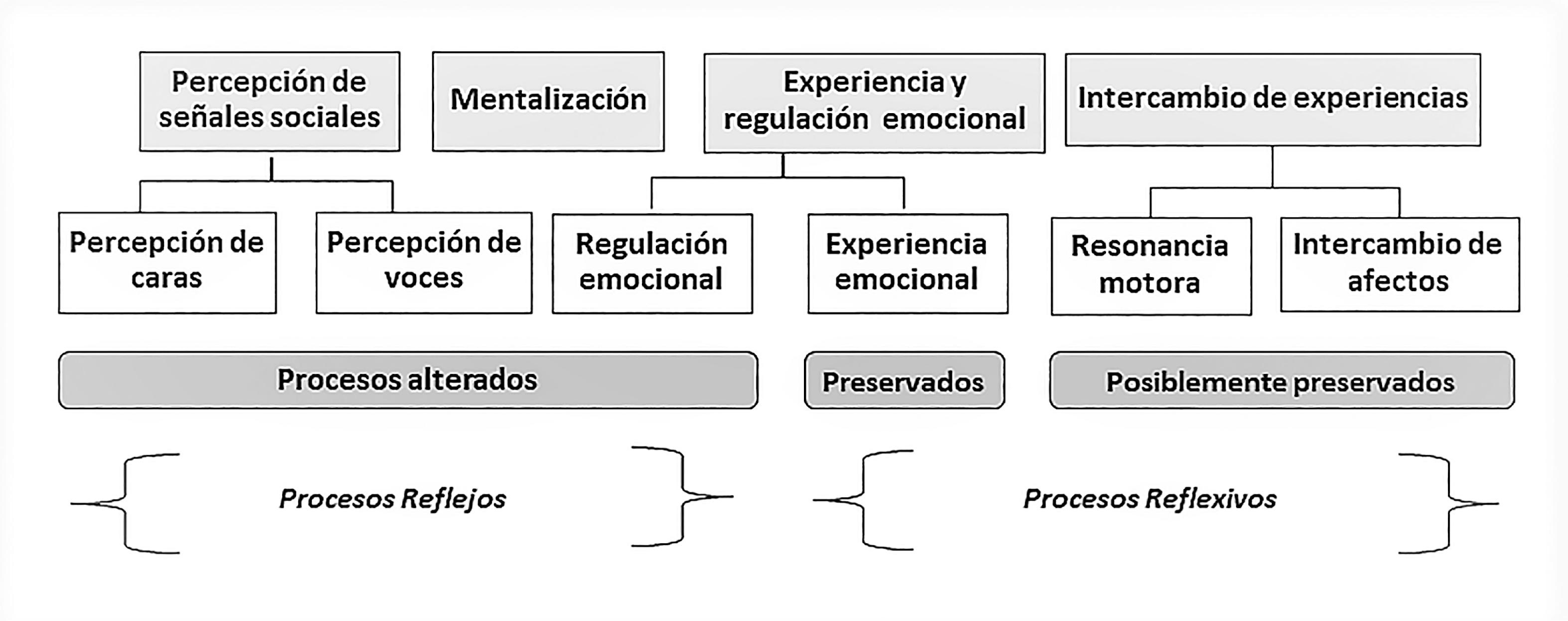
En una reciente revisión, Green et al. (8) incluyeron varios dominios del procesamiento social que se han investigado en personas con esquizofrenia: a) percepción de señales sociales (incluida la percepción de caras y voces); b) intercambio de experiencias (incluida la resonancia motora y el intercambio de afecto); c) mentalización; y d) experiencia y regulación emocional.
Estos procesos pueden dividirse conforme al grado de deterioro. Cuatro de estos procesos se encuentran consistentemente deteriorados: la percepción de caras, la percepción de la voz, la mentalización y la regulación de emociones. Uno, la experiencia emocional, se encuentra frecuentemente intacto. Y los resultados son inconsistentes para dos subprocesos: la resonancia motora y el intercambio de afecto, pudiendo estar en gran parte intactos o solo sutilmente dañados (Figura 2).
Los procesos deteriorados se consideran “procesos sociales reflejos” (requieren mayor esfuerzo en el control del proceso), mientras que los procesos relativamente intactos se consideran “procesos sociales reflexivos” (requieren menor esfuerzo que otros procesos sociales) (8).
En relación con todo ello, se supone la existencia de distintos grados de deterioro cognitivo social en la esquizofrenia, por lo que los esfuerzos de recuperación pueden no ser necesarios para todos los individuos. Los resultados actuales demuestran que aproximadamente una cuarta parte de los pacientes no muestran deterioro (62), lo que cuestionaría la consideración del déficit en cognición social como un marcador generalizado de la esquizofrenia.
Finalmente, cabe destacar que varios modelos psicológicos integrados sobre la psicosis han vinculado el contexto, las experiencias adversas y los procesos afectivos y cognitivos al inicio de la psicosis. En estos modelos, los efectos del estrés contribuyen al desarrollo de las experiencias psicóticas a través de perturbaciones afectivas, sesgos cognitivos y experiencias anómalas (63).
Los modelos psicológicos de la psicosis proporcionan una especificación detallada de los procesos cognitivos asociados con las respuestas emocionales al estrés y consideran algunos sesgos cognitivos, como la hipervigilancia, implicados en la reactividad al estrés. De este modo, atribuyen un papel destacado a las dificultades afectivas inducidas por el estrés (p.ej., los síntomas de ansiedad) que impulsarían a las personas a una mayor “anticipación de la amenaza” y, a su vez, esa mayor anticipación de amenaza estaría vinculada a la formación de las experiencias psicóticas. Dado que las personas intentan dar significado a tales experiencias, los sesgos en procesos cognitivos resultan en la valoración de estas experiencias anómalas como incontrolables, atemorizantes, atribuibles a causas “externas” y, finalmente, conducen a creencias extrañas (64,65).
Los modelos cognitivos basados en enfoques neurobiológicos sostienen que estas experiencias están estrechamente vinculadas a un sistema dopaminérgico sensibilizado, secundario a variantes genéticas, a daños neurológicos tempranos y a la exposición a acontecimientos sociales adversos (66).
De esta manera, la interacción entre los sesgos cognitivos, las perturbaciones afectivas y el apego inseguro podría ser de una importancia excepcional en el inicio de las experiencias psicóticas (67).
c) Evaluación de la cognición social
La CS se reconoce como un importante objetivo en el tratamiento de la esquizofrenia. No obstante, la escasez de medidas bien validadas para el uso en ensayos clínicos sigue siendo una importante limitación. El estudio SCOPE (del inglés: Social Cognition Psychometric Evaluation) abordó esta limitación mediante la evaluación sistemática de las propiedades psicométricas de instrumentos de medida prometedores (68). Los resultados obtenidos en las distintas fases del estudio SCOPE recomiendan los instrumentos Hinting Task (Test de las Insinuaciones) (69), ER-40 (Penn Emotion Recognition Task) (70) y BLERT (Bell Lysaker Emotion Recognition Task) (71), dirigidos a la evaluación de la CS. Estas tareas juntas evalúan los dominios del procesamiento de las emociones y la atribución del estado mental. No obstante, no se recomienda el uso de estas tareas para abordar en concreto la percepción social o el estilo atribucional. Por otro lado, se considera que puede tener utilidad el Cuestionario de Intenciones Hostiles Ambiguas (Ambiguous Intentions Hostility Questionnaire) (72). Estos tres instrumentos mostraron propiedades psicométricas más fuertes y se recomiendan para su uso en ensayos clínicos. Otros instrumentos evaluados mostraron propiedades psicométricas más pobres que sugieren tener precaución a la hora de utilizarlos (58).
En suma, los autores hacen hincapié sobre la necesidad de seguir desarrollando nuevas medidas para generar una batería más fiable y válida para la evaluación de la CS, puesto que el estudio identificó más medidas que no deberían usarse (o usarse con precaución) que instrumentos que sí deberían usarse. Además, la escasa validez ecológica de las medidas habitualmente utilizadas aparece como otra importante limitación.
d) Bases neuroanatómicas asociadas a los procesos sociales
Hace años se sugirió que las bases neurales de la CS en la esquizofrenia residían en un conjunto de estructuras que constituirían el denominado “cerebro social”. Este incluía áreas cerebrales distribuidas a través de regiones frontales, parietales y temporales que se integran en una red extensa asociada con varios aspectos de la cognición. El córtex prefrontal medial, el córtex cingulado anterior, la unión temporoparietal, el córtex superior temporal posterior y el polo temporal se convertían en el núcleo del cerebro social implicado en la CS y se asociaban a algunas anomalías en la ToM, la percepción de emociones y la capacidad para considerar la perspectiva de los otros, fenómenos comúnmente encontrados en la esquizofrenia (25).
Estudios recientes proponen nuevos modelos neuroanatómicos y cognitivos que relacionan un conjunto de áreas del cerebro, en su mayoría componentes del cerebro social, con varios aspectos de la CS. Sobre la base de estos modelos, Billeke y Aboitiz (73) afirman que las personas con esquizofrenia tendrán un alto grado de deterioro en conductas como el procesamiento de emociones o la comunicación de intenciones.
Además, las técnicas de neuroimagen proporcionan algunas evidencias de un deterioro significativo en regiones como la amígdala, el giro cingulado anterior y la corteza prefrontal medial, lo que establecería una base estructural para el deterioro que se ha observado en pacientes con esquizofrenia en el procesamiento emocional y la ToM, respectivamente (25).
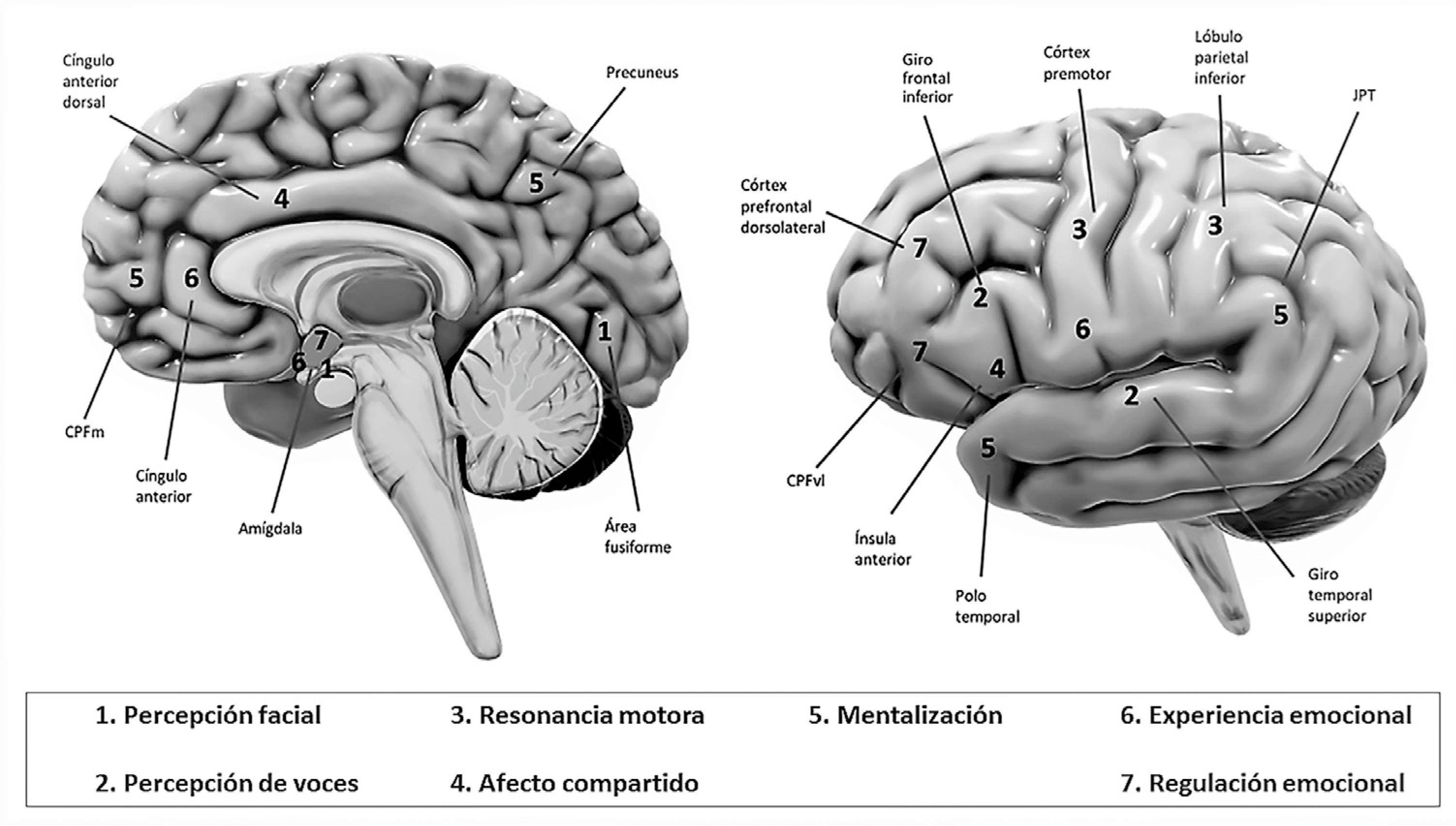
La CS se puede dividir en varios procesos distintos que involucran regiones cerebrales diferentes, habiendo cierta superposición entre procesos en algunas de estas áreas (8) (Figura 3):
La percepción de señales sociales incluye, por un lado, la percepción de caras, que se asocia con la actividad de la amígdala y el área fusiforme facial (FFA), y, por otro lado, la percepción de la voz, que activa el giro temporal superior y el giro frontal inferior.
El intercambio de experiencias incluye los procesos de resonancia motora, que activan el lóbulo parietal inferior y la corteza premotora, así como el intercambio de afectos, donde se activan la corteza cingulada anterior dorsal y la ínsula anterior.
La mentalización se relaciona con varias áreas, incluyendo la unión temporoparietal (JPT), el lóbulo temporal, el precuneus y el córtex prefrontal medial (CPFm).
En la experiencia emocional se activan la amígdala, el hipocampo anterior (no se muestra en la figura), la ínsula anterior y la corteza cingulada anterior. La regulación de emociones activa el córtex prefrontal dorsolateral, el córtex prefrontal ventrolateral (CPFvl) y la amígdala.
Estas regiones cerebrales y los procesos sociales asociados no están completamente separados; por ejemplo, la ínsula anterior está implicada tanto en el intercambio de afectos como en la experiencia emocional y la amígdala participa en la percepción de caras y la experiencia y regulación emocionales. Es importante entender que estas áreas son representativas, pero no exhaustivas, de las áreas cerebrales consideradas relevantes para cada proceso cognitivo social (8).
Los déficits cognitivo-sociales se han llegado a considerar marcadores de vulnerabilidad para la esquizofrenia y otros trastornos del espectro psicótico, y podrían ser determinantes en la recuperación, incluyendo las relaciones interpersonales, el éxito educativo y los resultados vocacionales (74). A nuestro entender, a pesar de la creciente evidencia, no se puede establecer firmemente que la cognición social sea, más allá de una observación comúnmente aceptada, un marcador endofenotípico de la psicosis (al menos, no de todas sus formas) y da cuenta, tan solo, de una pequeña parte de la varianza de los resultados a largo plazo en lo tocante a la recuperación (75,76).
Finalmente, más allá de los hallazgos revisados, creemos que es importante destacar un amplio estudio longitudinal llevado a cabo por Jobe y Harrow (76) durante un periodo de 26 años. En él se estudiaron varios factores de riesgo relacionados con el estrés o con la vulnerabilidad a la psicosis que podrían explicar el curso episódico que experimentan la mayoría de las personas con esquizofrenia. Estos factores interactúan con la personalidad, el temperamento y los sesgos cognitivos que, si bien no causan la psicosis, influyen en su evolución. La investigación se centró, entre otros, en factores como la ansiedad-rasgo, un pobre desarrollo psicosocial antes de la enfermedad, rasgos de personalidad como el locus de control, estilos cognitivos, el nivel de deterioro neurocognitivo y la duración de la psicosis no tratada. Además, resulta interesante cómo el mencionado estudio encontró que, a pesar de la eficacia probada de los fármacos antipsicóticos a corto plazo, hubo un subgrupo de pacientes con esquizofrenia que, pocos años después de la fase aguda, mantenían un buen funcionamiento o experimentaban períodos largos de recuperación sin tratamiento neuroléptico (77). Pensamos que este trabajo representa un ejemplo paradigmático de cómo enfocar el estudio de la influencia de las variables que hemos revisado, como la neurocognición o la CS, en la recuperación a largo plazo de las personas con psicosis.
Conclusiones
En esta revisión hemos pretendido dar cuenta del estado de la cuestión en lo referente a los diferentes aspectos de la cognición, de su evaluación, de las bases neurales de dichos procesos y de sus implicaciones en el funcionamiento social de las personas con esquizofrenia. A pesar de que el propio constructo de “esquizofrenia” ha sido muy criticado desde la propia psiquiatría y la psicología, por razones de claridad expositiva hemos optado por referirnos a él o, más genéricamente, al de “psicosis”.
La medida de los déficits neurocognitivos se ha desarrollado notablemente con el proyecto “MATRICS”, que considera la atención, la memoria y la función ejecutiva como dianas de la investigación. Además, estas se han relacionado con un funcionamiento anormal de la corteza prefrontal dorsolateral y con defectos en su conectividad con otras áreas cerebrales. Por otro lado, los déficits en cognición social se han vinculado al llamado “cerebro social”, que incluye un conjunto de áreas prefrontales, parietales y temporales que se han asociado a anomalías en la teoría de la mente, el estilo atribucional o la percepción de emociones, y se han relacionado con los síntomas y con el funcionamiento psicosocial, llegándose a considerar como un posible marcador endofenotípico de la esquizofrenia. Sin embargo, el hecho de que una cuarta parte de los pacientes no muestren deterioro cuestionaría dicha consideración.
Varios estudios sugieren también que ciertos factores de riesgo relacionados con el estrés o con la vulnerabilidad a las experiencias psicóticas interactúan con la personalidad, el temperamento y los sesgos cognitivos que, sin ser la causa de la psicosis, sí influyen en su curso. Por ejemplo, la interacción entre los sesgos cognitivos, las perturbaciones afectivas y el apego inseguro podría ser importante a la hora de explicar el inicio de las experiencias psicóticas.
Además, aún quedan muchas incógnitas por resolver sobre cómo se relacionan la cognición social y la neurocognición, y cuál es el impacto real que ejercen sus déficits sobre el funcionamiento cotidiano de las personas con esquizofrenia. Se ha observado la influencia de variables “no neurocognitivas” en el rendimiento de las pruebas neuropsicológicas (75) y se han identificado varios factores que contribuyen significativamente a dicho rendimiento: abulia, actitudes disfuncionales, esfuerzo, estrés, emociones negativas, asocialidad y síntomas desorganizados. Estos factores explican un porcentaje importante de la varianza en los síntomas negativos, el rendimiento neurocognitivo y los resultados funcionales. La contribución del deterioro cognitivo al mal funcionamiento en el mundo real de las personas con esquizofrenia podría haberse exagerado en la literatura.