Introducción
La salud mental no es solo un dominio más del estado de salud, sino una parte esencial que influye de manera fundamental en el bienestar integral de las personas. No obstante, hasta fechas recientes, la salud mental había estado ausente en las políticas públicas, especialmente en los países de ingresos medios y bajos. Una consecuencia de este vacío ha sido el incremento de la carga de los trastornos mentales, traducida en pérdidas de años con calidad de vida y en costos económicos que afectan a las personas, las familias, las instituciones y la sociedad en general1,2.
De acuerdo con los datos del Estudio de la Carga Global de la Enfermedad, en todo el mundo, los años de vida saludables perdidos por trastornos depresivos, por cada 100.000 personas, fueron 1510 en 1990 y 1619 en 2019, lo que significó un aumento del 7,2%3. En México, la tasa de an˜os de vida ajustados por discapacidad aumentó un 19,7% en el mismo periodo, al pasar de 526,6 a 630,6 por cada 100.000 personas4. Se estima que las cifras podrían haber aumentado debido a los efectos de la pandemia de COVID-195.
Las evaluaciones internacionales y nacionales de los programas de salud mental en México se han centrado en la gestión de los recursos y el cumplimiento de metas. Un ejemplo de ello es la evaluación realizada en 2011, con el apoyo de la Organización Pan americana de la Salud, la cual se efectuó con el Instrumento de Evaluación para Sistemas de Salud Mental (IESM-OMS)6. Entre sus conclusiones más relevantes destaca lo previsto en otros estudios, en el sentido de que, en México, las estrategias y los marcos para el abordaje de los trastornos mentales han sido parciales, intermitentes, desarticulados y con alcances limitados. Esto se ha reflejado en una asignación presupuestal mínima que redunda en escasez de infraestructura, distribución inequitativa de los servicios de salud, déficit de recursos y baja capacitación del personal7. Además, la atención a la salud en general, y a la salud mental en particular, se ha abordado principalmente desde el ámbito hospitalario, relegando a un segundo plano las acciones de promoción y prevención8.
La falta de guías de práctica clínica, la saturación de los servicios, los trámites burocráticos y la descoordinación inter- e intrainstitu cional son algunas de las limitaciones que han sido referidas por el personal de salud mental8,9. Por otra parte, solo el 20% de las personas que han sido diagnosticadas de algún trastorno mental reciben tratamiento, y a menudo se ven obligadas a realizar gastos de bolsillo8. De acuerdo con Cejudo y Michel10, y con Pawson11, este tipo de evaluaciones limitadas a los procesos y resultados de las políticas no contribuyen al análisis de sus implicaciones reales y de su impacto. En muchos sentidos, ambos aspectos suelen verse afectados por la falta de coherencia de las políticas. Por ello, además de analizar la adecuación entre políticas y entre cada una de ellas y el contexto, también es imperativo analizar su coherencia interna10. Una búsqueda de información en Biblioteca Virtual en Salud, Medline y ScienceDirect permite afirmar que, a la fecha, no hay evidencia disponible de estudios sobre este tema en América Latina, incluyendo México.
En principio, las políticas públicas son el conjunto de decisiones del Estado para resolver problemas públicos y demandas de la sociedad de forma racional, a través de acciones gubernamentales12. Si bien la solución de dichos problemas y demandas depende tanto del diseño de la política pública como de su implementación, el punto de partida es el diseño coherente de los instrumentos de política, el cual debe basarse en la teoría causal que la estructura, es decir, la conexión lógica y la articulación causal entre la definición del problema, los instrumentos de política y la solución esperada10.
Toda política implica una teoría del cambio que vincula el problema público identificado con la situación que se desea obtener a partir de la intervención y, en el medio, con una serie de estrategias y acciones para lograr ciertos resultados11, definidos todos ellos en un instrumento de política. Su coherencia interna o lógica causal se soporta en el supuesto de que el cumplimiento de las acciones propuestas da como resultado el logro de las estrategias, y sobre esta base, la consecución de los objetivos, en virtud de que existe una relación lógica entre los tres niveles. La lógica causal se identifica en la relación entre las primeras como causa y el efecto esperado que contribuye al logro del objetivo propuesto10,12(Fig. 1).
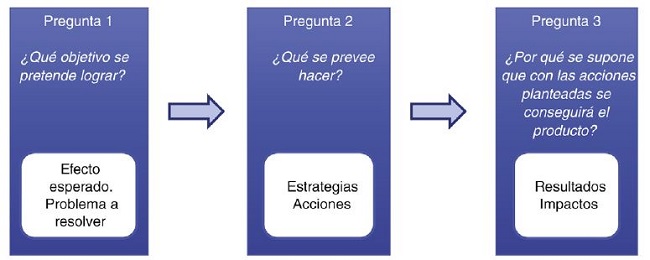
Fuente: Basado en MIDPLAN (2017)15.
Figura 1. Lógica causal en la formulación de objetivos, estrategias y acciones.
La coherencia interna es la cualidad de los documentos de política que facilita la comprensión del propósito de la intervención, definido como «la descripción de la situación esperada, la imagen objetivo que se espera alcanzar, en la medida en que se dé solución al problema central que se ha detectado»13. Su redacción debe expresar una situación a conseguir, basándose en unas estrategias y acciones que logren el objetivo que se pretende alcanzar13. De igual manera, la formulación de una intervención en salud encaminada al acceso equitativo a servicios integrales de salud debe especificar claramente lo siguiente10,14:
El papel de los actores intersectoriales, sociales y comunitarios (quién).
Los servicios y beneficios para la salud y el bienestar que están garantizados (qué).
La forma en que los servicios se organizan y gestionan para proporcionar dicha atención (cómo y dónde).
El modo en que se asignan los recursos para financiar esos servicios.
Las competencias y las capacidades institucionales y de los equipos de salud para el trabajo intersectorial.
Este artículo tiene como objetivo analizar la coherencia interna del Programa de Acción Específico Salud Mental y Adicciones 2020- 2024 (PAE-SM20-24) de la Secretaría de Salud de México15.
Método
Se realizó un análisis descriptivo y cualitativo de los objetivos prioritarios, las estrategias prioritarias y las acciones puntuales del PAE-SM20-24, basado en las propuestas de Cejudo y Michel10, y de Pawson11, para identificar la coherencia interna en las políticas. Según estos autores, la teoría causal de una política no es coherente cuando, entre otras cosas, sus instrumentos no pueden lograr lo que proponen y, por lo tanto, no es posible alcanzar sus objetivos.
Para realizar la valoración de la conexión lógica y la articulación causal entre los objetivos prioritarios, las estrategias prioritarias y las acciones puntuales del PAE-SM20-24 se diseño una matriz en Microsoft Excel. En ella se valoró la coherencia bajo los siguientes criterios: 1) existe coherencia, 2) existe mediana coherencia y 3) no existe coherencia. De igual manera, se consideró si las estrategias tenían o no coherencia con su objetivo. Además, se dispuso de una columna denominada «observaciones» en la cual se sustentó el fundamento de cada decisión. La línea de análisis fue la siguiente: coherencia de las acciones puntuales respecto a las estrategias, y luego, coherencia de las estrategias frente a su correspondiente objetivo prioritario.
Posteriormente se conjuntaron los tres análisis en un único archivo de Microsoft Excel y se realizaron varias sesiones de discusión para acordar los resultados finales. En caso de opiniones divergentes, el equipo de trabajo analizó cada punto en profundidad hasta llegar a un consenso. Se elaboró un cuadro resumen en el que se estableció si la relación lógica entre los objetivos, las estrategias y las acciones del PAE-SM20-24 existe, es mediana o no existe.
Resultados
Consideraciones generales
Uno de los hallazgos al revisar el PAE-SM20-24 fue que los verbos utilizados en su redacción (principalmente promover, impulsar, apoyar, fortalecer y fomentar) se refieren a acciones generales de difícil operatividad. Esta ambigüedad dificulta la identificación o la definición de elementos clave para la implementación del PAE-SM20-24, como por ejemplo indicadores de seguimiento y evaluación, actores clave, partidas presupuestales y otros componentes esenciales de una política pública. Aunque el análisis de coherencia se hizo sobre la lógica de acciones-estrategias y estrategias-objetivos, es importante recalcar que en la mayor parte del análisis no se pudo hacer una conexión entre las acciones y su objetivo; esto es, podía haber relación o una relación mediana entre la acción y la estrategia, pero no había conexión de la acción con el objetivo. También observamos que ciertas acciones rebasan el alcance mismo de las estrategias, o que las estrategias están formuladas desde una visión más amplia que el objetivo prioritario del cual se desprenden.
Análisis de la coherencia interna
El PAE-SM20-24 reconoce 13 retos a resolver centrados en la necesidad de transformar el sistema de salud para propiciar una rectoría integral de atención a la salud mental y las adicciones basado en la atención primaria en salud integral (APS-I); para lograrlo, plantea tres objetivos prioritarios, nueve estrategias prioritarias (tres por objetivo) y 49 acciones puntuales (véase el Apéndice online). El análisis de la coherencia permitió identificar la existencia de una relación lógica parcial entre ellos (Tablas 1y 2).
Tabla 1. Análisis de la lógica causal entre los objetivos 1 y 2 y sus estrategias.
| Objetivo 1: consolidar la rectoría en salud mental y adicciones en el modelo de atención primaria de salud integral (APS-I) con un enfoque comunitario, intercultural, de derechos humanos, con perspectiva de género y sensible al ciclo de vida | |
| Estrategias | Análisis de la lógica causal entre la estrategia y el objetivo |
| Incrementar la coordinación con los tres órdenes de gobierno para integrar a las unidades prestadoras de servicios de salud mental y adicciones y favorecer la implementación de la APS-I | No hay lógica causal; la coordinación entre municipios, estados y federación para la integración de los prestadores no lleva, por sí misma, a consolidar la rectoría |
| Garantizar el cumplimiento de estándares internacionales y nacionales para la vigilancia sanitaria, epidemiológica y normativa en la materia | No hay lógica causal; la consolidación de la rectoría en el modelo APS-I requiere acciones legislativas de orden nacional respaldadas por un sistema de salud centrado en la APS-I |
| Implementar políticas públicas nacionales que contribuyan al bienestar mental de la población | No hay lógica causal; contribuir al bienestar mental de la población no contribuye a la consolidación de la rectoría en el modelo de APS-I |
| Objetivo 2: ampliar los servicios de salud mental y adicciones en el Sistema Nacional de Salud | |
| Estrategias | Análisis de la lógica causal entre la estrategia y el objetivo |
| Reestructurar los servicios de salud mental y adicciones para favorecer la atención integral a la población | Existe lógica causal entre el planteamiento de la estrategia y el objetivo, siempre y cuando la reestructuración esté dirigida a ampliar los servicios |
| Impulsar la capacitación en salud mental y adicciones a personal de los servicios de salud para la formación de equipos multidisciplinarios de atención | No hay lógica causal. Capacitar al personal existente no conduce directamente a la ampliación de los servicios. Es posible que influya en el fortalecimiento de la atención y la mejora de la prestación, pero no en la ampliación de los servicios |
| Fortalecer el desarrollo científico en las instituciones que proporcionan servicios de atención integral en salud mental y adicciones | No hay lógica causal. Fomentar el desarrollo científico, al igual que la estrategia anterior, puede fortalecer o mejorar los servicios, pero no necesariamente los amplía |
| Ofrecer servicios para la recuperación de personas con trastornos mentales y adicciones | No hay lógica causal. Este es un derecho constitucional de la persona garantizado desde su nacimiento y que no contribuye de manera directa al objetivo |
Tabla 2. Análisis de la lógica causal entre el objetivo 3 y sus estrategias.
| Objetivo 3: garantizar el acceso equitativo de la población a servicios integrales de atención en salud mental y adicciones | |
| Estrategias | Análisis de la lógica causal entre la estrategia y el objetivo |
| Fortalecer las acciones de promoción de la salud mental y prevención de los trastornos mentales y las adicciones | No hay lógica causal. La primera estrategia para garantizar el acceso equitativo a los servicios debería ser el fortalecimiento del primer nivel de atención. Sin esta base, no es posible fortalecer las acciones de promoción y prevención. Además, falta un enfoque intersectorial que tenga los determinantes sociales de la salud como pilares en la construcción del bienestar social e individual |
| Proveer servicios de atención y tratamiento integral, oportuno y de calidad para los trastornos mentales y las adicciones | En la definición sí existe una lógica causal; sin embargo, no se explica cómo se hará |
| Ofrecer servicios para la recuperación de personas con trastornos mentales y adicciones | No hay lógica causal. Este es un derecho constitucional de la persona garantizado desde su nacimiento y que no contribuye de manera directa al objetivo |
1) Objetivo 1: consolidar la rectoría en salud mental y adicciones en el modelo de APS-I con un enfoque comunitario, intercultural, de derechos humanos, con perspectiva de género y sensible al ciclo de vida
Tres estrategias se vinculan con su cumplimiento: 1) incrementar la coordinación con los tres órdenes de gobierno para integrar a las unidades prestadoras de servicios de salud mental y adicciones, y favorecer la implementación de la APS-I; 2) garantizar el cumplimiento de convenios, acuerdos y estándares en materia de salud mental y adicciones; y 3) implementar políticas públicas nacionales que contribuyan al bienestar mental de la población.
Las acciones establecidas para la estrategia 1, por sí mismas, no llevan a consolidar la rectoría en salud mental. El funcionamiento de la Comisión Nacional de Salud Mental y Adicciones (CONASAMA), como órgano rector, requeriría una normativa dirigida a la fusión de los tres organismos que la precedieron -el Secretariado Técnico del Consejo de Salud Mental (STCONSAME), la Comisión Nacional Contra las Adicciones (CONADIC) y los Servicios de Atención Psiquiátrica (SAP)-, la institucionalización de su labor y la generación de líneas de acción que definan la reorganización del organigrama, las funciones, las direcciones y el presupuesto. Ninguna de las tres acciones concretas está dirigida a favorecer la APS-I.
Las acciones referentes a la estrategia 2 pueden apoyar de manera parcial el cumplimiento de estándares internacionales, pero en ninguna medida garantizan la consolidación de la rectoría en salud mental y adicciones, que es el objetivo al cual deben orientarse.
Las acciones de la estrategia 3 se centran en impulsar y promover políticas públicas, normatividad y actos legislativos; sin embargo, no definen de manera concreta cómo se implementarán dichas políticas públicas (las acciones se establecen como «difundir» e e «impulsar»).
2) Objetivo 2: ampliar los servicios de salud mental y adicciones en el Sistema Nacional de Salud
Sus estrategias son: 1) reestructurar los servicios de salud mental y adicciones para favorecer la atención integral a la población; 2) impulsar la capacitación en salud mental y adicciones a personal de los servicios de salud multidisciplinarios de atención; y 3) impulsar el desarrollo científico en las instituciones que proporcionan servicios.
Aunque se puede inferir que estas estrategias propician el fortalecimiento de los servicios existentes, no se establece cómo ni en qué medida serán ampliados. Ahora bien, las acciones concretas de la estrategia 1 tampoco conducen hacia la ampliación de los servicios. Aunque proveer capacitación al personal y fortalecer el desarrollo científico en la materia podrían mejorar la provisión de servicios, las estrategias 2 y 3 no apuntan hacia su ampliación, que es el objetivo declarado.
3) Objetivo 3: garantizar el acceso equitativo de la población a servicios integrales de atención en salud mental y adicciones
Este objetivo incluye tres estrategias: 1) fortalecer las acciones de promoción de la salud mental y prevención de las condiciones de salud mental; 2) proveer servicios de atención y tratamiento integral, oportuno y de calidad para los trastornos mentales y el consumo de sustancias psicoactivas; 3) ofrecer servicios para la recuperación de personas con trastornos mentales y consumo de sustancias psicoactivas. Las acciones concretas establecidas para cada una de las estrategias no definen los actores responsables, los presupuestos ni las metas. En este sentido, se limita a ser un listado de proclamas generales dirigidas más a la gestión o la planeación que a la definición concreta de acciones.
Discusión
Objetivo 1: consolidar la rectoría en salud mental y adicciones en el modelo de APS-I con un enfoque comunitario, intercultural, de derechos humanos, con perspectiva de género y sensible al ciclo de vida
Desde los años 1980, la rectoría de los programas de salud mental estuvo a cargo del STCONSAME, la CONADIC y los SAP, los cuales, hasta 2020, estuvieron coordinados por el Programa de Acción Específico de Salud Mental y de Adicciones de 2018. En 2021, estas tres entidades se fusionaron en la CONASAMA, un organismo descentralizado de la Subsecretaría de Salud Pública que funge como instancia rectora, normativa y de conducción de la política nacional de salud mental y adicciones, cuyo objetivo oficial es «hacer efectivo el derecho a la atención de la salud mental y la prevención de las adicciones en la población mexicana, a través de un modelo comunitario con enfoque de atención primaria de la salud integral y con pleno respeto de los derechos humanos», con el fin de vincular la política pública, los programas y los servicios, y optimizar los recursos en la materia15,16.
Aunque el PAE-SM20-24 es el instrumento que debería orientar las funciones de esta nueva entidad, en sus objetivos, estrategias y acciones no se identifican los criterios esenciales que orienten al CONASAMA. Tampoco se establecen las fuentes de financiamiento ni las formas de gestionar los recursos, ni se refieren acciones encaminadas a la reestructuración de funciones de las entidades fusionadas.
La implementación del PAE-SM20-24 requiere administrar y movilizar recursos de manera coordinada entre los niveles de gobierno federal, estatal y municipal. Sin embargo, las acciones puntuales no especifican los compromisos de los diferentes niveles de gobierno. Tampoco se establece cómo se resolverá la existencia de barreras legislativas operativas y de reglamentación para garantizar el trabajo interinstitucional y con las comunidades.
Por otro lado, uno de los principios básicos para avanzar en la consolidación de la rectoría y gobernanza en los sistemas de salud es la participación social en la elaboración y la implementación de las políticas. Aun así, en el PAE-SM20-24 no se vislumbran los mecanismos de participación social que apoyaron la formulación de la política. Si bien se propone la consolidación de organizaciones y proyectos sociales que apoyen la implementación, no se ofrece información sobre aspectos concretos que permitan verificarla. Así mismo, el documento no incluye acciones para el trabajo intersectorial y, a pesar de que su primera estrategia está orientada a «favorecer la implementación de la APS-I», no se ve en sus acciones puntuales ninguna dirigida a sus principios básicos, entre ellos mejorar la distribución, la asignación y la calidad de los recursos económicos, humanos y materiales disponibles para la atención, fomentar el desarrollo científico y favorecer la evaluación de la política pública17.
Objetivo 2: ampliar los servicios de salud mental y adicciones en el Sistema Nacional de Salud.
De acuerdo con la información integrada en el PAE-SM20-24, hay un rezago en la capacidad de respuesta a la demanda de servicios de primer nivel, y una insuficiencia de consultorios médicos, enfermeras y profesional técnico de soporte. No obstante, en el documento no se ven reflejadas acciones que permitan ampliar los servicios y atender las múltiples afecciones en salud mental existentes16.
En el ámbito internacional se consideran cuatro componentes básicos para la ampliación de los servicios de salud: 1) servicios de atención primaria en salud; 2) educación en salud; 3) formación de agentes de salud, y 4) gestión comunitaria18. No obstante, en el documento no se identifican acciones dirigidas a aumentar el porcentaje de programas de promoción comunitaria, mejorar el acceso a programas de salud mental, la prevención de adicciones, de secuelas y la rehabilitación, así como el diagnóstico oportuno, todos ellos aspectos relacionados no solo con la ampliación de los servicios, sino también con la misión de fortalecer la APS-I como estrategia para garantizar la cobertura universal en salud.19
Objetivo 3: garantizar el acceso equitativo de la población a servicios integrales de atención en salud mental y adicciones
De acuerdo con la Organización Mundial de la Salud (OMS), hablar de cobertura universal en salud equitativa y justa requiere definir e implementar políticas y acciones con un enfoque multisectorial que incluya los determinantes sociales de la salud y el compromiso de toda la sociedad para promover la salud y el bienestar17. La OMS establece como estrategias base para el acceso a los servicios integrales de salud fortalecer o transformar la organización y la gestión, así como aumentar la capacidad resolutiva del primer nivel de atención, articulado en redes integradas de servicios de salud, basado en la estrategia de APS-I17,19. Empero, las acciones definidas en el PAE-SM20-24 se centran en fortalecer y ofrecer servicios y mejorar las capacidades técnicas de manera retórica, es decir, sin establecer claramente quién, cómo, cuándo ni dónde las llevará a cabo.
De igual forma, en ninguno de los objetivos, estrategias o acciones del PAE-SM20-24 se hace referencia a cómo se debe entender la consolidación de la rectoría en salud mental en relación con el modelo de APS-I. Los ejes centrales declarados en el PAE son el enfoque comunitario, intercultural, de derechos humanos, con perspectiva de género y considerando el ciclo de vida, los cuales se abordan con planteamientos puntuales (casi siempre en los objetivos), débilmente redactados, y no como ejes transversales y consistentes a través de las estrategias y las acciones.
Finalmente, toda política parte de una teoría causal10que implica una conexión lógica y una articulación ente la definición del problema, los instrumentos de política y la solución esperada. Desde esta perspectiva teórica, fundamentada en la política basada en las mejores prácticas, solo es posible hablar de coherencia interna si los objetivos, las estrategias y las acciones están sustentadas en evidencia científica que dé cuenta tanto del impacto real y sustancial de las mismas como de su articulación causal20,21. Cuando esta conexión lógica falla, la intervención pierde eficacia porque su implementación está basada en falsos supuestos, en circunstancias que, al no coincidir con la realidad, impiden que la teoría del cambio prevista se ejecute de acuerdo con el plan. Más aún, cuando la teoría causal de una política no es coherente, las políticas públicas enfrentan problemas para lograr sus objetivos, más allá de la eficacia de la implementación y los problemas de diseño.10
En conclusión, el PAE-SM20-24 carece de coherencia interna, lo que significa que hay una mediana conexión entre los objetivos, las estrategias y las acciones, lo que pone en riesgo su implementación y, por ende, sus posibilidades de contribuir al mejoramiento de la política pública relacionada con la salud mental y las adicciones en el país. Es necesario hacer una evaluación integral de las políticas públicas en esta materia, incluyendo la vinculación y alineación del PAE-SM20-24 con otros planes y programas, el diseño, la implementación y los resultados. México requiere fortalecer su PAE-SM20-24, por lo que este tipo de análisis puede ayudar a quienes toman decisiones de alto nivel a vislumbrar áreas de oportunidad que apunten a consolidar una verdadera política de salud mental y adicciones que trascienda y perdure en el tiempo. Para que esto sea realidad, es fundamental que participen las distintas partes interesadas: comunidad en general, personas usuarias de servicios de salud, familias, organizaciones de la sociedad civil, profesionales de los servicios de salud y gobierno, entre otros.
¿Qué se sabe sobre el tema?
La coherencia interna de un instrumento de política es clave para posibilitar su implementación. En México no se ha analizado el PAE-SM-2024, el cual debería orientar las acciones para mejorar la atención a la salud mental y las adicciones, ni los lineamientos que ofrece para su implementación.
Declaración de transparencia
La autora principal (garante responsable del manuscrito) afirma que este manuscrito es un reporte honesto, preciso y transparente del estudio que se remite a GACETA SANITARIA, que no se han omitido aspectos importantes del estudio, y que las discrepancias del estudio según lo previsto (y, si son relevantes, registradas) se han explicado.














