Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Española de Enfermedades Digestivas
versión impresa ISSN 1130-0108
Rev. esp. enferm. dig. vol.106 no.4 Madrid abr. 2014
Estudio español multicéntrico de estimación de la prevalencia e incidencia de la pancreatitis crónica y sus complicaciones
A Spanish multicenter study to estimate the prevalence and incidence of chronic pancreatitis and its complications
J. Enrique Domínguez-Muñoz1, Alfredo Lucendo2, L. Fernando Carballo3, Julio Iglesias-García1 y José María Tenías4, en representación del Grupo de trabajo sobre las Enfermedades del Páncreas de la Sociedad Española de Patología Digestiva
1Servicio de Aparato Digestivo. Complejo Hospitalario Universitario de Santiago. Santiago de Compostela, A Coruña
2Servicio de Aparato Digestivo. Hospital General de Tomelloso. Ciudad Real
3Servicio de Aparato Digestivo. Hospital Clínico Universitario Virgen de la Arrixaca. Murcia
4Unidad de Investigación. Hospital General La Mancha-Centro. Alcázar de San Juan, Ciudad Real
Dirección para correspondencia
RESUMEN
Antecedentes y propósito: en España no se ha llevado a cabo hasta ahora ningún estudio epidemiológico nacional sobre la incidencia y prevalencia de la pancreatitis crónica (PC). El objetivo es estimar la prevalencia e incidencia de casos de PC, así como los criterios diagnósticos y terapéuticos utilizados en las unidades de páncreas españolas.
Métodos: estudio observacional, descriptivo de las unidades de páncreas de ámbito hospitalario en España. Mediante un cuestionario estructurado se valoró la epidemiología de la PC, la etiología, sintomatología, pruebas diagnósticas, complicaciones funcionales y los tratamientos utilizados. Los resultados globales se estimaron mediante la ponderación por la casuística de cada centro.
Resultados: se recopiló información de seis unidades de páncreas, con un marco muestral de 1.900.751 habitantes. La prevalencia global fue de 49,3 casos por 105 habitantes (IC95 % 46 a 52) y la incidencia de 5,5 casos por 105 habitantes-año (IC95 % 5,4 a 5,6). Las etiologías más frecuentes fueron el tabaco y el alcoholismo que se asociaron a tres de cada cuatro casos. La sintomatología más prevalente fue el dolor recidivante (48,8 %), seguido del dolor abdominal crónico (30,6 %). El método diagnóstico más utilizado fue la ecoendoscopia (79,8 %), la TC (tomografía computerizada) (58,7 %) y la RNM (resonancia magnética)/CPRM (colangiopancreatografía por resonancia magnética) (55,9 %). Los hallazgos morfológicos más prevalentes fueron las calcificaciones (35 %) y pseudoquistes (27 %). Se presentaron con una frecuencia similar la insuficiencia pancreática exocrina (38,8 %) y la endocrina (35,2 %). Los tratamientos utilizados fueron bastante heterogéneos entre centros, siendo los más frecuentemente usados el tratamiento enzimático sustitutivo (40,7 %) y la insulina (30,9 %).
Conclusiones: las unidades especializadas del páncreas acumulan un importante número de casos prevalentes e incidentes de PC. La tipología del paciente atendido en estas unidades es similar con mayores diferencias entre unidades en los métodos diagnósticos y terapéuticos utilizados.
Palabras clave: Pancreatitis crónica. Encuestas sanitarias. Unidades hospitalarias.
ABSTRACT
Background and objective: No nation-wide epidemiological study on the incidence and prevalence of chronic pancreatitis (CP) had been thus far carried out in Spain. Our goal is to estimate the prevalence and incidence of CP, as well as to determine the diagnostic and therapeutic criteria used in Spanish pancreas units.
Methods: An observarional, descriptive study of hospital pancreas units in Spain. CP-related epidemiology, etiology, manifestations, diagnostic tests, functional complications, and treatments were all assessed using a structured questionnaire. Overall results were estimated by weighting cases in each site.
Results: Information was collected from six pancreas units with a sample frame of 1,900,751 inhabitants. Overall prevalence was 49.3 cases per 105 population (95 % CI, 46 to 52) and incidence was 5.5 cases per 105 inhabitant-years (95 % CI, 5.4 to 5.6). Most common etiologies included tobacco and alcoholism, which were associated with three in every four cases. The most prevalent symptoms were recurring pain (48.8 %) and chronic abdominal pain (30.6 %). The most widely used diagnostic method was echoendoscopy (79.8 %), CT (computerized tomography) (58.7 %), and MRI (magnetic resonance imaging)/MRCP (magnetic resonance cholangiopancreatography) (55.9 %). Most prevalent morphologic findings included calcifications (35 %) and pseudocysts (27 %). Exocrine (38.8 %) and endocrine (35.2 %) pancreatic insufficiency had both a similar frequency. Treatments used were rather heterogeneous among sites, with enzyme replacement therapy (40.7 %) and insulin (30.9 %) being most commonly used.
Conclusions: Pancreas units amass a significant number of both prevalent and incident CP cases. Patients seen in these units share a similar typology, and differences between units are greater regarding diagnostic and therapeutic strategies.
Key words: Chronic pancreatitis. Sanitary surveys. Hospital units.
Introducción
En una revisión reciente (1) sobre la epidemiología y el impacto socioeconómico de la pancreatitis crónica (PC) los autores llamaban la atención sobre la escasez de trabajos multicéntricos que hayan estimado la incidencia y prevalencia de la pancreatitis crónica sobre una base poblacional definida y representativa. Los resultados hasta ese momento mostraban que había una gran heterogeneidad en las cifras de prevalencia e incidencia en relación a la región y el periodo de realización del estudio. Los problemas para la realización de estudios epidemiológicos en PC se acentúan por la dificultad de alcanzar un diagnóstico de certeza de la enfermedad, que convierten a la misma en una entidad claramente infradiagnosticada.
Hasta el momento se han publicado 14 estudios multicéntricos, sobre todo en países europeos (2-9) y asiáticos (10-14) y solamente uno en EE. UU. (15). De los catorce estudios, seis de ellos han utilizado como fuente de información los registros hospitalarios de su país (1,2,5,7,9,15).
De forma global, la incidencia anual de PC por 100.000 habitantes es de 6 a 7 casos en Europa, de 7 a 8 casos en Estados Unidos, y de 5 a 14,4 casos en Asia (Japón es el único que aporta cifras de incidencia) (11,12). La prevalencia de PC presenta variaciones aún mayores que la incidencia, incluso dentro del mismo país: China presenta cifras que varían desde 3,1 a 13,5 casos por 105 habitantes (14). En Japón se estima una prevalencia de 35,5 casos por 105 habitantes (11) y en Europa varía desde 13 casos por 105 habitantes en Finlandia (3) hasta 26,4 casos por 105 habitantes en Francia (6). Estos datos reflejan la dificultad de diagnosticar la PC y de mantener estos pacientes en seguimiento a largo plazo.
Mientras la incidencia de la PC puede calcularse de manera más o menos adecuada sobre la base de pacientes que ingresan por episodios de reagudización o a través de las bases de datos de unidades de ecoendosocopia o de radiología (tomografía computada, pancreatografía por resonancia magnética), la prevalencia de la enfermedad es difícilmente calculable. De hecho, muchos de estos pacientes no son seguidos en los servicios hospitalarios sino por médicos de Atención Primaria, lo que convierte a estos pacientes en menos visibles para los estudios epidemiológicos. Teniendo en cuenta que la supervivencia media de los pacientes diagnosticados de PC es de 20 años (16,17), las cifras de prevalencia publicadas de entre 3 y 35 casos por 105 habitantes están muy lejos de las esperables para una enfermedad con una incidencia publicada de entre 5 y 14 casos por 105 habitantes y año.
En España no se ha llevado a cabo hasta ahora ningún estudio epidemiológico nacional sobre la incidencia y prevalencia de la PC. La Sociedad Española de Patología Digestiva (SEPD) ha creado un grupo de trabajo sobre la PC que tiene como objetivo impulsar la creación de un registro individual y prospectivo de casos para poder estimar la incidencia y prevalencia de la enfermedad, tipificar los criterios diagnósticos utilizados para su detección y explorar las asociaciones con diferentes factores de riesgo.
En una primera fase, se ha realizado una encuesta multicéntrica dirigida a los diferentes hospitales españoles con dispositivos de atención específica para la patología pancreática con el objetivo de estimar la prevalencia e incidencia de casos de pancreatitis crónica atendida, así como los criterios diagnósticos y terapéuticos utilizados en este tipo de pacientes.
Material y métodos
Diseño del estudio
Estudio observacional, descriptivo de las unidades de páncreas de ámbito hospitalario en España.
Criterios de selección
Se incluyeron aquellas unidades especializadas en la atención de la patología pancreática con al menos 5 años de antigüedad, independiente de su relación orgánica con los servicios de Aparato Digestivo Hospitalarios.
Mediciones
Se valoraron los siguientes apartados mediante un cuestionario estructurado de 16 ítems:
- Epidemiología de la pancreatitis crónica en el área geográfica de influencia del hospital: se estimó el número de casos actualmente identificados (casos prevalentes), así como el número de casos identificados durante el año 2011 (casos incidentes). La prevalencia e incidencia se calcularon en relación a los tamaños poblacionales de las áreas de referencia. Así mismo se estimó la mortalidad en el mismo periodo, por causas relacionadas con la pancreatitis crónica y por otras causas.
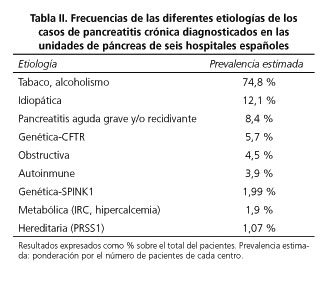
- Etiología de la pancreatitis crónica: cada uno de los encuestados aportó la frecuencia de las diferentes etiologías de pancreatitis crónica entre los casos atendidos en su unidad. Siguiendo la clasificación etiopatogénica de la pancreatitis crónica TIGAR-O (18) se diferenciaron las siguiente etiologías: tóxica (alcohol y/o tabaco), hereditaria (PRSS1), genética por mutación del gen SPINK1 o por mutación del gen CFTR, autoinmune, obstructiva, pancreatitis aguda grave y/o recidivante, metabólica (IRC, hipercalcemia) e idiopática.
- Sintomatología: se estimó el cuadro sintomático más prevalente entre los casos atendidos en función de la frecuencia de presentación de los distintos síntomas de la enfermedad.
- Pruebas diagnósticas utilizadas: ecografía abdominal, TAC, RNM/CPRM, ecoendoscopia, elastasa fecal u otras). Estas exploraciones no son excluyentes, de forma que más de una puede ser utilizada en un único paciente.
- Complicaciones locales: se estableció el porcentaje de pacientes que desarrollan pseudoquiste, estenosis biliar, estenosis duodenal y complicaciones vasculares (trombosis del eje portoesplénico y pseudoaneurisma). Además, se preguntó específicamente por la frecuencia de pancreatitis crónica calcificante como dato de enfermedad avanzada.
- Complicaciones funcionales: se evaluaron la prevalencia de insuficiencia pancreática exocrina y/o endocrina en base a los métodos aplicados habitualmente en cada uno de los centros.
- Frecuencia de aplicación de diferentes medidas terapéuticas: incluyendo tratamientos farmacológicos, endoscópicos o quirúrgicos utilizados en estos pacientes.
Estrategia de análisis de datos
Los datos epidemiológicos se estimaron en relación a las áreas de referencia de cada centro. Las estimaciones de prevalencia e incidencia de pancreatitis crónica se expresaron como casos por 100.000 habitantes, junto con su correspondiente intervalo de confianza del 95 %.
Las características clínicas se presentaron como frecuencias relativas (%) para cada centro y mediante ponderaciones por número de pacientes en las estimaciones globales.
Los cálculos se han realizado con el programa PSW 18.0 (SPSS Inc) y EPIDAT 3.1 (OPS/Xunta de Galicia).
Resultados
Se reclutaron seis unidades de páncreas, con un marco muestral global de 1.900.751 habitantes (Fig. 1). La prevalencia global fue de 49,3 casos por 105 habitantes (IC95 % 46 a 52 casos por 105 habitantes) variando entre unidades entre los 25 y 85 casos por 105 habitantes (Tabla I). La incidencia afectó en el año 2011 a 5,5 casos por 105 habitantes-año (IC95 % 5,4 a 5,6 por 105 habitantes-año) con variaciones paralelas a las observadas con la prevalencia. La mortalidad por causas atribuibles a la enfermedad fue baja (8 casos: 0,8 %) siendo algo mayor para otras causas (26 casos: 2,8 %).
La distribución etiológica de los casos no difiere de manera relevante entre centros. Así, la etiología más frecuente fue la tóxica (tabaco y/o alcohol), que fue considerada la causa de la enfermedad en tres de cada cuatro casos de pancreatitis crónica. El resto de etiologías fue mucho menos frecuente, como se muestra en la tabla II. La causa de la enfermedad no puede ser determinada (pancreatitis crónica idiopática) en un 12,1 % de los casos.
La sintomatología más prevalente fue el dolor recidivante, cursando con reagudizaciones (48,8 %) y periodos sin dolor entre las mismas, seguido del dolor abdominal crónico (30,6 %). Diarrea crónica, como síntoma compatible con insuficiencia pancreática exocrina, la presenta aproximadamente uno de cada cinco pacientes (21,5 %). Por otra parte, un 4,7 % de los pacientes presenta vómitos.
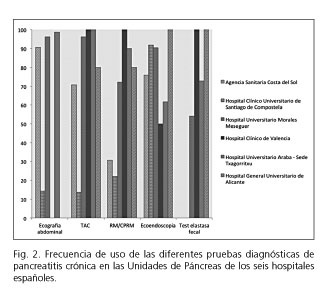
El grado de uso de los métodos de confirmación diagnóstica fue muy heterogéneo entre unidades (Fig. 2). El método más utilizado fue la ecoendoscopia (frecuencia ponderada del 79,8 %), seguido del TAC (58,7 %), la RNM/CPRM (55,9 %), el test de elastasa fecal (43,1 %) y la ecografía abdominal (38,7 %).
Las complicaciones locales más prevalentes fueron las calcificaciones (35 %) y pseudoquistes (27 %) (Tabla III). Entre las complicaciones funcionales se produjeron con una frecuencia similar la insuficiencia pancreática exocrina (38,8 %) y la endocrina (35,2 %).
Además de los tratamientos sustitutivos para la insuficiencia pancreática exocrina y endocrina, un 21,7 % de los pacientes recibieron analgésicos opioides, un 20,2 % requirió algún tipo de intervención quirúrgica, ya sea derivativa o resectiva, y un 9,4 % de los pacientes fue sometido a algún tipo de terapia endoscópica (Tabla IV).
Discusión
En este estudio mostramos los datos de una encuesta multicéntrica que tiene como objetivo valorar la epidemiología y el manejo clínico de los casos de pancreatitis crónica en los centros sanitarios españoles con unidades de páncreas específicas. En este trabajo demostramos que, a pesar de estar limitado a unidades monográficas de páncreas de un mismo país, tanto la incidencia como, sobre todo, la prevalencia de pancreatitis crónica varía de manera muy importante. El consumo de alcohol y tabaco es el factor de riesgo más frecuentemente asociado a la enfermedad, la cual se presenta sobre todo en forma de dolor abdominal, ya sea recidivante o crónico. Un elevado porcentaje de pacientes tratados en las unidades especializadas de páncreas de nuestro país presentan complicaciones y datos morfológicos y funcionales de enfermedad avanzada. Por último, existe una importante heterogeneidad en los métodos diagnósticos y abordaje terapéutico entre distintos centros.
La pancreatitis crónica es una enfermedad claramente infradiagnosticada. La mayoría de los criterios diagnósticos que se consideran específicos de la enfermedad, como la irregularidad y dilatación ductal, atrofia del parénquima, calcificaciones y pseudoquistes, son hallazgos tardíos, de forma que el diagnóstico de la pancreatitis crónica en fases tempranas es actualmente infrecuente. Por otra parte, los síntomas de la enfermedad, como dolor epigástrico, síntomas dispépticos o síntomas que simulan un síndrome de intestino irritable, son inespecíficos y exigen un alto nivel de sospecha para poder alcanzar el diagnóstico (19,20). Esto explica que, incluso en las unidades especializadas de páncreas incluidas en este estudio, la mayoría de los pacientes diagnosticados se presentan como dolor recidivante en el contexto de reagudizaciones, en los que la sospecha diagnóstica es obvia. Por otro lado, la presencia de factores de riesgo de la pancreatitis crónica también incrementa el grado de sospecha de la enfermedad y, de esta forma, facilita el diagnóstico de la misma. Esto explica que en el presente estudio la mayoría de los casos se asocien al consumo de alcohol y tabaco, mientras que series recientes de otros países muestran una frecuencia de etiología tóxica menor a medida que crece el conocimiento etiopatogénico de la enfermedad (21-24). La consecuencia del reto diagnóstico que todavía supone la pancreatitis crónica es la diferencia de prevalencia en las áreas estudiadas, que oscila entre 25 y 86 casos por 100.000 habitantes, sin que diferencias en los hábitos tóxicos o dietéticos puedan explicarlo. Por otra parte, teniendo en cuenta la supervivencia media de 20 años tras el diagnóstico de los pacientes con pancreatitis crónica, a la cifra de incidencia de 5,5 casos por 105 habitantes y año le corresponde una cifra de prevalencia de 110 casos por 105 habitantes, claramente superior a la encontrada en el presente estudio.
Comparado con estudios previos realizados en otros países, nuestros resultados son similares en relación a las cifras de incidencia, pero claramente superiores en cuanto a las cifras de prevalencia (1-15). En el estudio de Levy y cols. (6), que tanto por su diseño como por haberse realizado en un país de nuestro entorno puede ser considerado como el más adecuado para comparar nuestros resultados, los autores solicitaron a una proporción significativa de gastroenterólogos franceses información sobre el número de consultas realizadas por pancreatitis crónica durante un periodo de 3 meses y el número de nuevos casos diagnosticados durante el mismo periodo. Mientras que la incidencia calculada de la enfermedad fue de 7,8 casos por 105 habitantes y año, superior a la encontrada en el presente estudio, la prevalencia fue claramente inferior, de tan solo 26,4 casos por 105 habitantes (6). Esta discrepancia se explica al menos en parte por la muestra de especialistas consultada en cada uno de los estudios, gastroenterólogos generales en el estudio de Levy y especialistas en unidades específicas de páncreas en el presente estudio, lo cual conlleva una diferente adherencia al seguimiento de los pacientes con pancreatitis crónica. Debe ser resaltado que, a pesar de ser probablemente menor a la real, la prevalencia mostrada en el presente estudio es más acorde con los datos de incidencia que la mostrada por Levy y cols. (6), por lo que muy probablemente expresan con mayor exactitud la prevalencia real de la enfermedad.
Llama la atención en el presente estudio que, a pesar de la existencia de guías de práctica clínica nacionales publicadas sobre la enfermedad (25,26) y de incluir solo unidades especializadas de páncreas, existe una gran variabilidad en el empleo de métodos diagnósticos. De hecho, métodos como la ecografía abdominal, la TC abdominal o la elastasa fecal son empleados en el 100 % de los casos en unos centros, mientras que nunca o excepcionalmente se aplican en otros. Esto refleja distintos hábitos y protocolos en el abordaje diagnóstico de esta enfermedad, además de distinta disponibilidad de los distintos métodos. No obstante, ninguno de los métodos anteriores tiene una elevada sensibilidad para el diagnóstico de la pancreatitis crónica, sobre todo en fases no avanzadas de la misma (27,28). Más llamativa, por tanto, es la variabilidad en métodos que hoy por hoy se consideran de elección en el diagnóstico de pancreatitis crónica no calcificante, como la CPRM/RNM y la ecografía endoscópica (29-33) que se emplean en un rango del 22 % al 100 % y del 50 % al 92 % respectivamente. En este caso, dado que la eficacia de ambas pruebas es superponible en grupos expertos, el uso de una u otra refleja probablemente la disponibilidad de cada una de ellas en cada uno de los centros participantes. Tratándose de centros escogidos por su experiencia y volumen de pacientes en esta enfermedad, esta variabilidad pone de manifiesto la necesidad de disponer de guías de práctica clínica para el diagnóstico de la pancreatitis crónica, tanto en lo referente a aumentar el grado de sospecha clínica, como en el empleo de los métodos diagnósticos adecuados.
De manera similar a lo previamente descrito en relación al diagnóstico de la enfermedad, también el abordaje terapéutico muestra una gran discrepancia entre centros. Esto es menos evidente en el empleo de enzimas pancreáticas y de insulina para el tratamiento de la insuficiencia pancreática exocrina y endocrina, que en el abordaje terapéutico del dolor. En este sentido, el empleo frecuente de analgésicos opioides se produce de manera inversa a la frecuencia de abordaje quirúrgico, lo cual está muy probablemente en relación con el grado de experiencia del equipo quirúrgico de cada centro en el tratamiento de esta enfermedad. También es de resaltar la baja frecuencia del abordaje endoscópico en estos pacientes, que se limita a menos del 10 % de los pacientes, existiendo solo dos centros en los que este abordaje se realiza de manera más habitual (en el 19,7 % y 26,7 % de los pacientes, respectivamente). Este hecho debe estar en consonancia con la experiencia de los grupos de endoscopia en la endoscopia pancreática terapéutica, así como en la progresiva mayor frecuencia de una actitud conservadora en estos pacientes.
La limitación fundamental del presente estudio es su diseño observacional basado en la recogida de datos a través de un cuestionario, por lo que es posible haber cometido algún tipo de sesgo de información. La mayoría de datos los ha apartado el responsable de la unidad y la calidad y exactitud de los mismos depende en gran medida de la existencia de registros locales que faciliten la recuperación de la información requerida en las encuestas. De todas maneras, en aquellos casos en los que algún dato resultara poco esperable o discrepante nos pusimos en contacto con el responsable para confirmarlo o corregirlo. Por otra parte, el hecho de limitar el estudio a centros con unidades especializadas de páncreas de elevada experiencia en esta enfermedad hace que los resultados mostrados aporten una información bastante aproximada a la real de la población de nuestro país. Por último, esta metodología de estudio ha sido aplicada con frecuencia en estudios epidemiológicos previos sobre pancreatitis crónica.
Los resultados de este estudio aportan una información muy relevante en cuanto al conocimiento de la pancreatitis crónica en nuestro país. Por un lado, deben servir de referencia a centros y áreas geográficas en las que no existen unidades de páncreas o estas son de reciente creación. Por otro, demuestran la importante labor que queda por hacer en la difusión del conocimiento de esta enfermedad. La importante variabilidad de resultados, tanto en los aspectos epidemiológicos como de práctica clínica, entre las unidades encuestadas pone de manifiesto la necesidad de desarrollar guías de práctica clínica específicas para la pancreatitis crónica. Por otro, suponen un reto en cuanto a la necesidad de incrementar la concienciación y el grado de sospecha diagnóstica con el fin de corregir en la medida de lo posible el importante infradiagnóstico de esta enfermedad.
En conclusión, la pancreatitis crónica es una enfermedad que en nuestro medio presenta una prevalencia de 55,8 casos por 100.000 habitantes. El consumo de alcohol y tabaco es el factor de riesgo más frecuentemente asociado a la misma, además de que probablemente ayude a incrementar el grado de sospecha diagnóstica de la enfermedad. Existe una importante variabilidad en relación al abordaje diagnóstico y terapéutico de esta enfermedad entre distintas unidades especializadas de páncreas en nuestro país, lo cual pone de manifiesto la necesidad de desarrollar guías específicas de práctica clínica.
Otros miembros del grupo de trabajo sobre las enfermedades del páncreas de la Sociedad Española de Patología Digestiva
- Jose Lariño-Noia. Servicio de Aparato Digestivo. Complejo Hospitalario Universitario de Santiago de Compostela.
- Angeles Perez Aisa. Agencia Sanitaria Costa del Sol. Marbella, Málaga.
- Isabel Pascual. Hospital Clínico de Valencia.
- Carlos Marra-López. Hospital Universitario Araba - Sede Txagorritxu.
- Aurelio López-Martín. Hospital Universitario Morales Meseguer. Murcia.
- Enrique de Madaria. Hospital General Universitario de Alicante.
![]() Dirección para correspondencia:
Dirección para correspondencia:
J. Enrique Domínguez Muñoz
Servicio de Aparato Digestivo
Hospital Clínico Universitario de Santiago
c/ Choupana, s/n
15706 Santiago de Compostela, A Coruña
e-mail: enriquedominguezmunoz@hotmail.com
Recibido: 13-06-2014
Aceptado 24-06-2014
Bibliografía
1. Jupp J, Fine D, Johnson CD. The epidemiology and socioeconomic impact of chronic pancreatitis. Best Practice & Research Clinical Gastroenterology 2010; 24:219-31. [ Links ]
2. Johnson CD, Hosking S. National statistics for diet, alcohol consumption, and chronic pancreatitis in England and Wales, 1960-88. Gut 1991;32:1401-5. [ Links ]
3. Jaakkola M, Nordback I. Pancreatitis in Finland between 1970 and 1989. Gut 1993;34:1255-60. [ Links ]
4. Dite P, Stary K, Novotny I, Precechtelova M, Dolina J, Lata J, et al. Incidence of chronic pancreatitis in the Czech Republic. European Journal of Gastroenterology & Hepatology 2001;13:749-50. [ Links ]
5. Tinto A, Lloyd DA, Kang JY, Majeed A, Ellis C, Williamson RC, et al. Acute and chronic pancreatitis-diseases on the rise: A study of hospital admissions in England 1989/90-1999/2000. Aliment Pharmacol Ther 2002;16:2097-105. [ Links ]
6. Levy P, Barthet M, Mollard BR, Amouretti M, Marion-Audibert AM, Dyard F. Estimation of the prevalence and incidence of chronic pancreatitis and its complications. Gastroenterologie Clinique et Biologique 2006;30:838-44. [ Links ]
7. Spanier BW, Dijkgraaf MG, Bruno MJ. Trends and forecasts of hospital admissions for acute and chronic pancreatitis in the Netherlands. European Journal of Gastroenterology & Hepatology 2008;20:653-8. [ Links ]
8. Frulloni L, Gabbrielli A, Pezzilli R, Zerbi A, Cavestro GM, Marotta F, et al. Chronic pancreatitis: Report from a multicenter Italian survey (PanCroInfAISP) on 893 patients. Dig Liver Dis 2009;41:311-7. [ Links ]
9. Joergensen M, Brusgaard K, Cruger DG, Gerdes AM, de Muckadell OB. Incidence, prevalence, etiology, and prognosis of first-time chronic pancreatitis in young patients: A nationwide cohort study. Dig Dis Sci 2010;55:2988-98. [ Links ]
10. Ryu JK, Lee JK, Kim YT, Lee DK, Seo DW, Lee KT, et al. Clinical features of chronic pancreatitis in Korea: a multicenter nationwide study. Digestion 2005;72:207-11. [ Links ]
11. Otsuki M, Tashiro M. 4. Chronic pancreatitis and pancreatic cancer, lifestyle-related diseases. Internal Medicine 2007;46:109-13. [ Links ]
12. Nishimori I, Tamakoshi A, Otsuki M, Research Committee on Intractable Diseases of the Pancreas MoHL, Welfare of J. Prevalence of autoimmune pancreatitis in Japan from a nationwide survey in 2002. Journal of Gastroenterology 2007;42(Supl. 18):6-8. [ Links ]
13. Balakrishnan V, Unnikrishnan AG, Thomas V, Choudhuri G, Veeraraju P, Singh SP, et al. Chronic pancreatitis. A prospective nationwide study of 1,086 subjects from India. JOP 2008;9:593-600. [ Links ]
14. Wang LW, Li ZS, Li SD, Jin ZD, Zou DW, Chen F. Prevalence and clinical features of chronic pancreatitis in China: a retrospective multicenter analysis over 10 years. Pancreas 2009;38:248-54. [ Links ]
15. Yang AL, Vadhavkar S, Singh G, Omary MB. Epidemiology of alcohol-related liver and pancreatic disease in the United States. Archives of Internal Medicine 2008;168:649-56. [ Links ]
16. Lowenfels AB, Maisonneuve P, Cavallini G, Ammann RW, Lankisch PG, Andersen JR, et al. Prognosis of chronic pancreatitis: an international multicenter study. International Pancreatitis Study Group. Am J Gastroenterol 1994;89:1467-71. [ Links ]
17. Lankisch PG, Lohr-Happe A, Otto J, Creutzfeldt W. Natural course in chronic pancreatitis. Pain, exocrine and endocrine pancreatic insufficiency and prognosis of the disease. Digestion 1993;54:148-55. [ Links ]
18. Etemad B, Whitcomb DC. Chronic pancreatitis: Diagnosis, classification, and new genetic developments. Gastroenterology 2001;120:682-707. [ Links ]
19. Leeds JS, Hopper AD, Sidhu R, Simmonette A, Azadbakht N, Hoggard N, et al. Some patients with irritable bowel syndrome may have exocrine pancreatic insufficiency. Clin Gastroenterol Hepatol 2010;8:433-8. [ Links ]
20. Lee YT, Lai AC, Hui Y, Wu JC, Leung VK, Chan FK, et al. EUS in the management of uninvestigated dyspepsia. Gastrointest Endosc 2002;56:842-8. [ Links ]
21. Masson E, Chen JM, Audrezet MP, Cooper DN, Ferec C. A conservative assessment of the major genetic causes of idiopathic chronic pancreatitis: Data from a comprehensive analysis of PRSS1, SPINK1, CTRC and CFTR genes in 253 young French patients. PloS one 2013;8:e73522. [ Links ]
22. Yadav D, Lowenfels AB. The epidemiology of pancreatitis and pancreatic cancer. Gastroenterology 2013;144:1252-61. [ Links ]
23. Spicak J, Pulkertova A, Kralova-Lesna I, Suchanek P, Vitaskova M, Adamkova V. Alcoholic chronic pancreatitis and liver cirrhosis: Coincidence and differences in lifestyle. Pancreatology 2012;12:311-6. [ Links ]
24. Lowenfels AB, Maisonneuve P. Defining the role of smoking in chronic pancreatitis. Clin Gastroenterol Hepatol 2011;9:196-7. [ Links ]
25. Martinez J, Abad-Gonzalez A, Aparicio JR, Aparisi L, Boadas J, Boix E, et al. The Spanish Pancreatic Club recommendations for the diagnosis and treatment of chronic pancreatitis: part 1 (diagnosis). Pancreatology 2013;13:8-17. [ Links ]
26. de-Madaria E, Abad-Gonzalez A, Aparicio JR, Aparisi L, Boadas J, Boix E, et al. The Spanish Pancreatic Club's recommendations for the diagnosis and treatment of chronic pancreatitis: Part 2 (treatment). Pancreatology 2013;13:18-28. [ Links ]
27. Dominguez Munoz JE. Diagnosis of chronic pancreatitis: Functional testing. Best Practice & Research Clinical Gastroenterology 2010;24:233-41. [ Links ]
28. Choueiri NE, Balci NC, Alkaade S, Burton FR. Advanced imaging of chronic pancreatitis. Curr Gastroenterol Rep 2010;12:114-20. [ Links ]
29. Catalano MF, Sahai A, Levy M, Romagnuolo J, Wiersema M, Brugge W, et al. EUS-based criteria for the diagnosis of chronic pancreatitis: The Rosemont Classification. Gastrointest Endosc 2009;69:1251-61. [ Links ]
30. Balci C. MRI assessment of chronic pancreatitis. Diagnostic and Interventional Radiology 2011;17:249-54. [ Links ]
31. Iglesias-Garcia J, Dominguez-Munoz JE, Castineira-Alvarino M, Luaces-Regueira M, Larino-Noia J. Quantitative elastography associated with endoscopic ultrasound for the diagnosis of chronic pancreatitis. Endoscopy 2013;45:781-8. [ Links ]
32. Stevens T. Role of endoscopic ultrasonography in the diagnosis of acute and chronic pancreatitis. Gastrointest Endosc Clin N Am 2013;23:735-47. [ Links ]
33. Iglesias-Garcia J, Lindkvist B, Larino-Noia J, Dominguez-Munoz JE. The role of EUS in relation to other imaging modalities in the differential diagnosis between mass forming chronic pancreatitis, autoimmune pancreatitis and ductal pancreatic adenocarcinoma. Rev Esp Enferm Dig 2012;104:315-21. [ Links ]











 texto en
texto en