INTRODUCCIÓN Y JUSTIFICACIÓN
La Organización Mundial de la Salud declaró la enfermedad COVID-19 como pandemia global el 11 de marzo del 2020.
La COVID-19 es principalmente una enfermedad respiratoria aguda (aunque puede afectar a otros órganos de manera severa) causada por un nuevo coronavirus (SARS-CoV-2), identificado por primera vez en diciembre de 2019 en Wuhan (China), y que se ha propagado por todo el mundo a una velocidad inusitada. Este es un nuevo tipo de coronavirus; no estaba identificado previamente en humanos, por lo que la información médica relativa a su control y tratamientos es limitada y se está descubriendo día a día con la experiencia que van adquiriendo los profesionales sanitarios.
La COVID-19 es una enfermedad que cursa en el 80 % de los casos de forma leve o moderada, el 15 % precisa ingreso hospitalario y el 5 % cuidados intensivos. Esta distribución de la gravedad clínica se observó en las primeras series de casos en China, al final de su epidemia, y se ha repetido en los países europeos 1,2.
Aunque se desconoce la prevalencia real, ya que los métodos de detección y diagnóstico han ido evolucionando en estos meses, según los datos oficiales de la CEE, a 26 de mayo la prevalencia de la enfermedad (casos confirmados mediante PCR) en España es de 503,8 casos/100.000 habitantes, con una mortalidad de 57,4 casos/100.000 habitantes 3.
Las siguientes recomendaciones tienen como objetivos la progresiva normalización de la actividad en el entorno asistencial de las unidades de dolor de España y maximizar la protección de los pacientes y el personal que trabaja en ellas.
Se tienen en cuenta unas premisas, consecuencia de las siguientes incertidumbres:
- Desconocemos con seguridad si la inmunidad adquirida es suficientemente protectora y cuánto tiempo lo sería.
- Se ha comunicado un aumento de la morbimortalidad perioperatoria de los pacientes quirúrgicos con infección por SARS-CoV-2 (COVID-19), ya sea conocida preoperatoriamente o no conocida y desarrollada en el postoperatorio. No tenemos la seguridad que las técnicas analgésicas mínimamente invasivas se comportarían de la misma manera 4.
- Conocemos que la sensibilidad y especificidad de las pruebas diagnósticas (PCR/Ac totales/IgG/IgM) no son concluyentes (ni en combinación) al 100 %, y además van a depender de la fase de la enfermedad y la rentabilidad de las muestras.
- Desconocemos con seguridad la influencia de la medicación analgésica sobre la capacidad de variar el pronóstico de la enfermedad activa o la predisposición a padecerla sintomáticamente
- No tenemos una clara explicación para entender por qué un porcentaje bajo (probablemente < 6 %) de los pacientes que han sufrido la enfermedad y han dado negativo en la prueba de PCR, vuelven a desarrollar síntomas y se positivizan de nuevo (¿recaída?, ¿reinfección?, ¿baja sensibilidad de la prueba o la muestra?)
No existen referencias ni experiencias de cómo acometer la normalización asistencial y si los procesos previamente establecidos son igual de válidos y seguros para los pacientes y el personal sanitario en sus diferentes niveles.
Recientemente, la CEE ha dado unas directrices a los estados miembros para la desescalada de la crisis (Hoja de ruta común europea para el levantamiento de las medidas de contención de la COVID-19 5)) y que todos, gestores y profesionales sanitarios deberemos tener en cuenta. La hoja de ruta tiene en cuenta una desescalada asimétrica, tanto para pacientes como a profesionales, en función de la predisposición a sufrir complicaciones. Como es lógico, la infectividad puede ser bidireccional paciente/sanitario y viceversa, por lo que buena parte de las recomendaciones, incluidas las pruebas serológicas y de PCR, aplican también a todo el personal administrativo y sanitario.
Adicionalmente el periodo de paralización de la actividad asistencial programada está generando una lista de espera de visitas y procedimientos que precisan ser reincorporados al proceso asistencial con el menor perjuicio posible para los pacientes, su calidad de vida, la calidad asistencial y la seguridad laboral.
Por tanto, va a ser necesario un periodo, más o menos largo, de implementación de un modelo asistencial adaptado a la Pandemia COVID-19 y sus consecuencias 6. Este modelo, con probabilidad asimétrica entre zonas de mayor o menor prevalencia, y perfiles asistenciales de las diferentes unidades de dolor, hace que las recomendaciones del presente documento se deban adaptar localmente, siempre de acuerdo con las direcciones médicas, gerencias asistenciales, directrices del Gobierno, colegios profesionales y entidades aseguradoras de pacientes y profesionales.
Sirvan, por tanto, estas recomendaciones para dar una orientación hasta que se cumplan tanto estos condicionantes descritos como se esclarezcan las premisas iniciales.
CONSIDERACIONES ÉTICAS EN DOLOR CRÓNICO Y COVID-19
La pandemia COVID-19, provocada por el virus SARS-CoV-2, obliga a considerar cuáles han de ser los principios de índole ético que han de guiar las decisiones tomadas para respetar los derechos de todos los ciudadanos y de los pacientes, especialmente en las situaciones más comprometidas.
Estamos en una situación de emergencia en la que quizás las cosas que haríamos habitualmente deben ser matizadas y adaptadas. Así, siendo una situación crítica en varios aspectos, debemos considerar como necesaria la asistencia integral de enfermos con dolor crónico con COVID-19 y familiares relacionados, orientada a la atención de todas las dimensiones que conforman a la persona, porque todas ellas de igual modo quedan afectadas por la enfermedad. No podemos centrarnos en atender solo la dimensión biológica, sino que también se precisa atender las dimensiones espiritual, psicológica, intelectiva-emotiva, social y familiar.
No podemos olvidarnos de aquellas cuestiones que, en la soledad y al final de la vida, vienen a ser las más importantes de la existencia. El acompañamiento del enfermo y sus familiares en este momento se convierte en necesidad a nivel individual y colectivo.
La enfermedad, sobre todo si es grave, afecta a la persona en su totalidad. El hombre, por ser una unidad psicofísica, unidad dual cuerpo-mente, cuando enferma se resiente todo él. La enfermedad no afecta solamente al cuerpo, sino a toda la persona, en todas sus dimensiones que la definen. Al recomendar la asistencia integral al enfermo no se minusvalora, en absoluto. Todo enfermo tiene derecho a ser respetado y atendido en sus demandas y necesidades de orden psicológico y espiritual.
Sería bueno recordar que los criterios y protocolos de asignación y priorización de recursos deben aplicarse de forma genérica para evitar la variabilidad de resultados, y favorecer la mayor probabilidad de alcanzar los objetivos o resultados favorables posibles, aunque la aplicación debe adaptase de forma individualizada. Ningún protocolo de priorización puede evitar la reflexión y deliberación ética en una toma de decisiones trágica, con recursos escasos y en contexto de máxima tensión. Por eso se recomienda contar con los Comités de Ética Asistencial (CEA) en comisiones permanentes de COVID, para ayudar a la toma de decisiones individualizadas, aunque se sigan criterios de protocolos y recomendaciones, y a prevenir o resolver conflictos de valores.
Debemos expresamente corregir expresiones ambiguas. Las referencias a "supervivencia libre de discapacidad por encima de supervivencia aislada" o "cualquier paciente con deterioro cognitivo, por demencia u otra enfermedad degenerativa, no sería subsidiario de tratamientos invasivos", son incompatibles con la Convención Internacional de Derechos de las Personas con Discapacidad. En una sociedad democrática, la titularidad de derechos no puede estar ligada a la posesión o no de un determinado nivel de conocimientos, habilidades o competencias (una presunta "utilidad social"), sino a la condición de persona.
Y en lo que atañe a los pacientes con dolor crónico difícil, debemos recordar que en la toma de decisiones nuestra obligación moral es buscar el interés de todos los pacientes, no solo los enfermos por COVID-19. El sistema de salud tiene el mismo deber de atender a los pacientes con dolor difícil, que en esta situación de cuarentena se han visto privados de los recursos necesarios para hacer su vida algo más llevadera.
MATERIAL Y MÉTODOS
Tras una revisión narrativa de la literatura en PubMed y Google Scholar, y de las recomendaciones de autoridades competentes nacionales e internacionales sanitarias y sociedades científicas, la SED publicó un primer documento (V1.0) el 21 de abril del 2020 que fue compartido con los socios y presidentes de las sociedades autonómicas de dolor, dejando abierta la posibilidad para su mejora a través de un correo electrónico (posicionamiento.covid.sed@sedolor.es), donde se han recibido sugerencias hasta la Versión 2.1, publicada el 13 de mayo de 2020. Algunos socios también se han dirigido directamente a la junta directiva y sus aportaciones han sido también evaluadas e incorporadas cuando ha sido posible. El presente documento está basado en esta última versión.
NORMAS GENERALES
Diversos documentos oficiales 7 8 9 10 11 12 13-14 han sido consultados para realizar unas normas generales. Cuando ha sido posible, se han apoyado las recomendaciones en estudios como revisiones sistemáticas y metanálisis.
Estas normas generales solo representan unas normas básicas que se aconseja se instauren sistemáticamente en las unidades de dolor. La explicación detallada de las mismas, así como otras más específicas, se detallan en el resto del texto.
- Siempre que sea posible se intentará atender a los pacientes por vía telemática, idealmente con videollamada. El paciente debe autorizar este tipo de asistencia y se deben observar los aspectos medicolegales incluidos en la Ley de Autonomía del Paciente y la Ley de Protección de Datos.
- La priorización entre pacientes urgentes, preferentes y diferibles serán definidos por cada unidad de dolor y de acuerdo con la dirección médica del centro.
- Los pacientes COVID + conocidos y con capacidad de contagio seguirán un circuito diferente de acuerdo con las normas de cada centro.
- La asistencia presencial, aunque sea a costa de disminuir el número de pacientes que podrán ser atendidos, se deberá hacer con la mayor agilidad posible y así minimizar el tiempo de espera en salas, en consultas o salas de procedimientos.
- Como norma general se mantendrá una distancia de seguridad mínima de dos metros entre las personas.
- Se aconseja restringir el número de acompañantes a los casos claramente justificados por dependencia del paciente.
- En todos los espacios deberá haber disponibilidad de geles desinfectantes e instrucciones para el lavado de manos.
- La disponibilidad de mascarilla quirúrgicas debe estar asegurada para todos los pacientes en los espacios de la unidad.
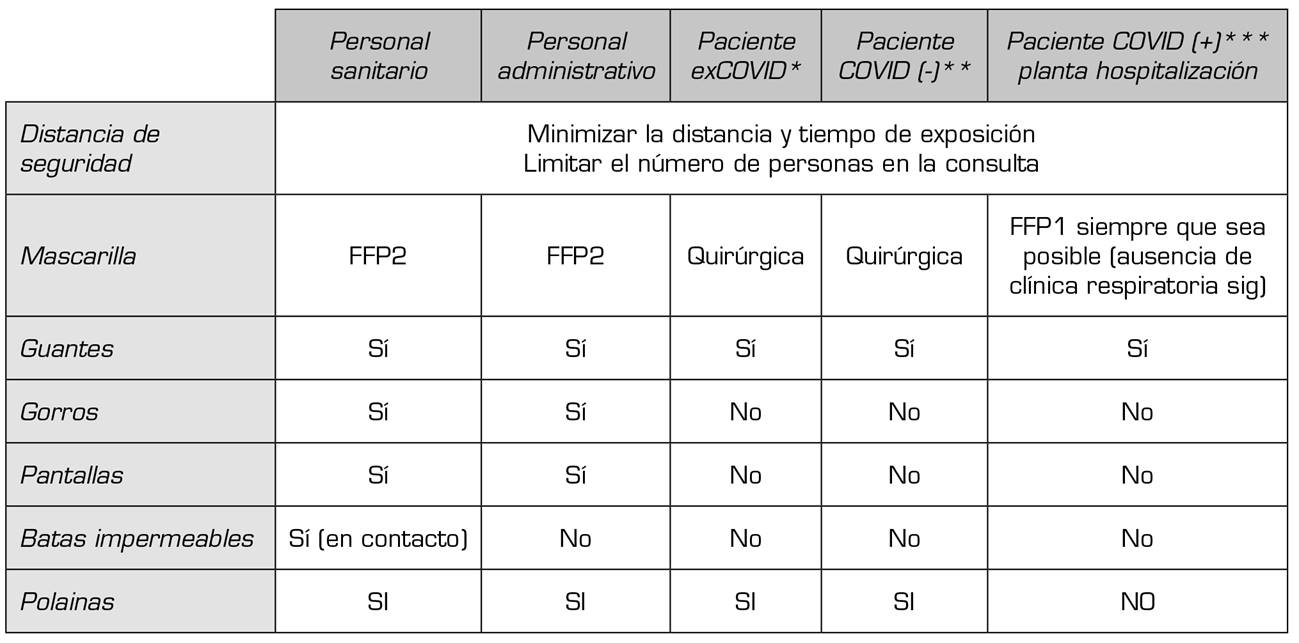
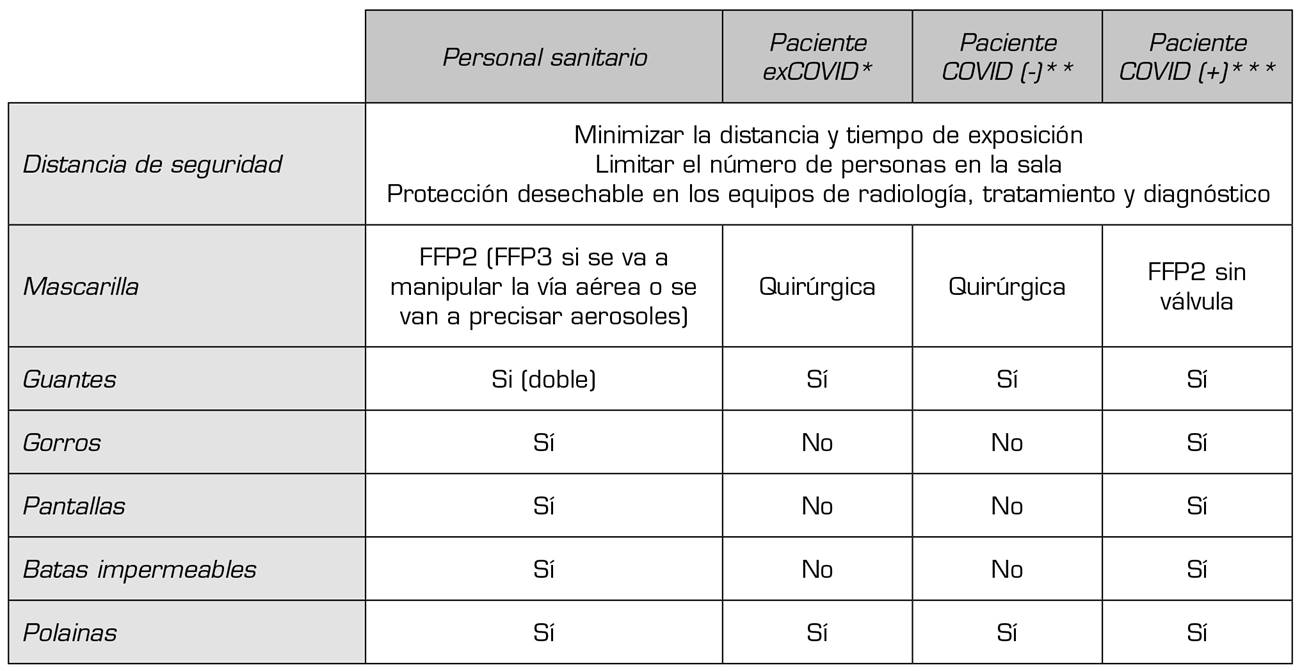
- El resto de las medidas higiénicas y de protección, dependiendo del entorno asistencial, están esquematizadas en el Anexo 1 y Anexo 4.
- Se recomienda mostrar las normas de protección por medios audiovisuales, tanto en las salas de espera como las de valoración y tratamiento.
- Se priorizarán los tratamientos farmacológicos (ver apartado) y de rehabilitación no presencial 15,16, a ser posible con ejercicios dirigidos mediante ayuda de medios audiovisuales.
- Reforzar mensajes para optimizar una correcta dieta, ergonomía y sueño.
- El enfoque biopsicosocial del dolor incluye el tratamiento psicológico 17 18 19-20.
EVOLUCIÓN CLÍNICA DE LA ENFERMEDAD E INMUNIDAD ADQUIRIDA
La Figura 1 resume las diferentes fases y escenarios más probables para la COVID-19 21.
El Centro Europeo para la Prevención y el Çontrol de Enfermedades (ECDC) ha publicado un informe 22 donde se esclarecen la mayoría de estos escenarios.
En este informe el ECDC considera que, con la información disponible actualmente, el periodo medio de incubación de la enfermedad es de 5 a 6 días, con un rango de 1 a 14 días. Se estima que la contagiosidad comienza a partir de 2,3 días (IC del 95 %, 0,8 a 3,0 días) antes del inicio de los síntomas y alcanza su punto máximo a los 0,7 días (IC del 95 %, −0,2 a 2,0 días) antes del inicio de los síntomas. En un análisis de datos de una cohorte de pacientes con COVID-19 y un metanálisis de hallazgos de publicaciones, se detectó ARN viral en muestras de heces del 48,1 % (IC 95 %, 38,3-57,9 %) de los pacientes, incluso en heces recolectadas después de que las muestras respiratorias dieran negativo. Cabe señalar que la detección de ARN viral por PCR no equivale a la infectividad, a menos que las partículas de virus infecciosos se hayan confirmado a través del aislamiento del virus y se hayan cultivado de las muestras particulares. En un estudio retrospectivo de 113 pacientes sintomáticos, la mediana de la duración de la detección de ARN del SARS-CoV-2 fue de 17 días (Inter Intercuartil [RI], 13-22 días), medida desde el inicio de la enfermedad. Al comparar pacientes con eliminación temprana de ARN viral (< 15 días) y tardía (≥ 15 días después del inicio de la enfermedad), la diseminación prolongada de SARS-CoV-2 se asoció con el sexo masculino (p = 0,009), mayor edad (p = 0,033), hipertensión (p = 0,009), ingreso tardío al hospital después del inicio de la enfermedad (p = 0,001), enfermedad grave al ingreso (p = 0,049), ventilación mecánica invasiva (p = 0,006) y tratamiento con corticosteroides (p = 0,025). Los pacientes con una mayor duración del periodo de diseminación tuvieron una recuperación más lenta de la temperatura corporal (p < 0,001) y absorción focal en las imágenes radiográficas (p < 0,001) que los pacientes con una eliminación temprana del ARN del SARS-CoV-2.
Aún no se han establecido correlaciones definitivas entre el grado de protección para COVID-19 y la detección de anticuerpos contra el SARS-CoV-2. Así, la mera detección de anticuerpos no indica con seguridad inmunidad de protección directa, especialmente si no se ha utilizado un ensayo de neutralización como método de detección. Según los datos disponibles actualmente, los anticuerpos IgM e IgG contra el SARS-CoV-2 se desarrollan entre 6 y 15 días después del inicio de la enfermedad. La mediana del tiempo de seroconversión para los anticuerpos totales (Ab), IgM y luego IgG fueron los días 11, 12 y 14 después del inicio de los síntomas, respectivamente. La presencia de anticuerpos se detectó en < 40 % entre los pacientes dentro de una semana desde el inicio, y aumentó rápidamente al 100 % (Ab total), 94,3 % (IgM) y 79,8 % (IgG) desde el día 15 después del inicio. Es demasiado pronto para saber cuánto durará la respuesta inmune protectora contra el SARS-CoV-2, ya que esto requerirá estudios serológicos longitudinales que sigan la inmunidad de los pacientes durante un periodo prolongado de tiempo. La posibilidad de reinfección y la duración de la inmunidad aún no se han estudiado. Se demostró que la infección primaria con SARS-CoV-2 protege a los macacos rhesus del desafío posterior y arroja dudas sobre los informes de que la positividad observada en los pacientes dados de alta se debe a la reinfección.
TEST DIAGNÓSTICOS
Las siguientes recomendaciones se aconsejan tanto para el paciente como para el personal sanitario. La SED aconseja que se hagan todos los esfuerzos posibles para detectar aquellos pacientes y personal SARS-CoV-2 +, sean o no sintomáticos, dado que eso afectará a los circuitos asistenciales y la seguridad de todos.
Extraído de un reciente artículo publicado en JAMA por Sethuraman y cols. 23, debemos tener en cuenta las siguientes conclusiones sobre las pruebas de detección: "Usando la evidencia disponible, se ha diseñado una línea de tiempo clínicamente útil de marcadores de diagnóstico para la detección de COVID-19 (se recomienda consultar la figura de evolución temporal de los diferentes test y las muestras biológicas en las que está presente el virus de la cita bibliográfica 23). La mayoría de los datos disponibles son para poblaciones adultas que no están inmunocomprometidas. El curso temporal de la positividad de la PCR y la seroconversión puede variar en niños y otros grupos, incluida la gran población de individuos asintomáticos que no se diagnostican sin vigilancia activa. Quedan muchas preguntas, particularmente cuánto tiempo dura la inmunidad potencial en individuos, tanto asintomáticos como sintomáticos, que están infectados con SARS-CoV-2".
La rentabilidad y significado de las pruebas va a depender de la fase de la enfermedad, así como de la calidad y procedencia de la muestra (Tabla 1).
Tabla I. Resultados de la detección de la RT-PCR en diferentes muestras.

Adaptada de cita bibliográfica 24.
La rentabilidad de la muestra de RT-PCR (real-time reverse transcriptase) va a depender también de la carga viral, de la zona de extracción y la metodología utilizada.
Así, con el fin de mejorar el diagnóstico y la fase en la que se encuentra el paciente o profesional, la opción más recomendable sería la combinación de PCR para antígeno y un test serológico de anticuerpos, aun siendo conscientes de los problemas de sensibilidad y especificidad de los diferentes test serológicos 25, también dependientes de la prevalencia en la población 26.
El siguiente esquema, publicado en la web del Ministerio de Salud, Consumo y Bienestar Social 27, simplifica la interpretación de las pruebas (Tabla 2).
Así, con toda esta información, y teniendo en cuenta la actual evidencia de la contagiosidad en fase asintomática, es altamente recomendable que se asocien las pruebas diagnósticas a los métodos clínicos de cribaje basados en antecedentes, síntomas y signos. Esto es especialmente importante en situaciones de riesgo de exposición o tratamientos que podrían cambiar el curso de la enfermedad (ver siguiente apartado de circuito asistencial, y Anexo 4 y Anexo 5). También se recomienda consultar con los servicios de salud preventiva, así como servicios de enfermedades infecciosas, inmunología y microbiología de cada centro a la hora de diseñar protocolos locales.
En el caso de que el paciente sea candidato para realizar una PCR previa a un tratamiento en la unidad de dolor, se le pedirá guardar confinamiento desde la realización de la PCR hasta el procedimiento para disminuir razonablemente el contagio durante el periodo ventana.
Para un manejo adecuado de las muestras y observar la evolución de las recomendaciones, se recomienda consultar la página de la OMS 28.
CIRCUITO ASISTENCIAL
Los profesionales de las unidades de dolor ofrecen su asistencia en diferentes espacios, desde la consulta, los quirófanos, hospitales de día, salas de hospitalización y salas de técnicas o radiología. Los diferentes espacios asistenciales deben asegurar el cumplimiento de las normas generales y también las peculiaridades de cada uno aquí detalladas. El ministerio ha publicado normas que nos ayudarán a su implantación, ofreciendo la mejor seguridad posible. Dichas normas están más orientados a entornos quirúrgicos, pero el Ministerio está trabajando en un nuevo documento especialmente para salas de intervencionismo con diferentes sociedades, incluida la SED 4,8.
-
- Triaje clínico de los pacientes antes de acudir a la unidad; una vez en ella:
En esta fase de desescalada, y teniendo en cuenta las premisas iniciales, debemos ponderar el riesgo/beneficio de hacer acudir a un paciente a la unidad y, si es necesario, ofrecer las mejores garantías de protección para él, el resto de los pacientes y el personal sanitario.
Además de las pruebas de detección de virus o su respuesta inmunológica, más indicadas para ciertos procedimientos intervencionistas o en íntimo contacto con la vía aérea, las herramientas clínicas de triaje son esenciales para categorizar a los pacientes por riesgo y tomar decisiones en consecuencia. Siempre incluirán criterios clínicos con valoración de comorbilidades, síntomas, signos y antecedentes de exposición al virus. Los criterios analíticos (hemograma, LDH, PCR, IL-6, ferritina...) y radiológicos (Rx tórax/TAC torácico), se consideran opcionales y complementarios en caso de duda diagnóstica y para procedimientos que lo requieran.
Síntomas y signos: aconsejamos realizar las siguientes preguntas, primero por vía telemática y de nuevo en la recepción del paciente en áreas de la unidad de dolor, si el paciente debe acudir (Figura 2) 29.
Comorbilidades: interrogaremos sobre la edad, patología pulmonar, cardiovascular, obesidad, diabetes, renal, hepática e inmunodeficiencia. La American Society of Interventional Pain Physycians (ASIPP) ha publicado una escala que estratifica el riesgo basado en estas variables 30, adaptado al castellano 31, y que consideramos muy útil, sobre todo para planificar intervencionismo en dolor (Figura 3). Las tres categorías de riesgo nos orientarán sobre la conveniencia de la indicación de la técnica basándose en la probabilidad potencial de una evolución desfavorable del paciente en el caso de contagiarse y enfermar.
Existen otros recursos de ayuda disponibles para el triaje, como la herramienta triage COVID-19 32, que valoramos de utilidad.
-
- Consultas (primera y sucesivas):
Asistencia telemática en primera opción, siempre que sea posible, sobre todo en pacientes de riesgo. Este tipo de asistencia idealmente debe incluir no solo la entrevista con el paciente sino también la revisión de pruebas pedidas. Se facilitarán mecanismos para que la disponibilidad de las pruebas por medios telemáticos sea un hecho en los entornos donde aún no esté implementado.
-
En esta etapa se aconseja limitar la consulta presencial a casos preferentes que no se puedan solucionar por vía telemática, por ejemplo:
| Dolor oncológico no controlado.
| Cualquier dolor severo con signos de alarma.
| Neuralgia postherpética.
| Neuralgias craneofaciales.
| Otras neuralgias de alta intensidad.
| Síndrome de dolor regional complejo.
| Radiculalgia aguda de inicio brusco o empeoramiento de radiculalgia previa.
Si se ha hecho un trabajo previo telemático, esta consulta presencial requerirá menos tiempo y disminuirá el riesgo de contagio. Seguir las recomendaciones del Anexo 1 y 2 para los niveles de protección del paciente, personal administrativo y sanitario.
-
Por lo que respecta a la prescripción de medicamentos con receta electrónica, actualmente es posible por vía telemática en la mayoría de los servicios de salud. Una alternativa, si esta no se encuentra disponible, son las plataformas habilitadas por varios colegios de médicos y farmacéuticos 33,34.
La prescripción de opioides, cuando precise de receta de estupefacientes, es un requisito legal de difícil solución telemática en la medicina privada, por lo que se deberá cumplimentar en papel y recogerse en consulta por un familiar o enviarse por correo postal.
En caso de sordera del paciente, se pueden seguir las recomendaciones que se recogen en las asociaciones de personas sordas 35.
-
- Planta de hospitalización:
Las interconsultas en pacientes hospitalizados seguirán las normas de cada centro, pero como orientación general, se recomienda el nivel de protección descrito en el Anexo 2.
También valorar si la interconsulta puede ser resuelta mediante contacto con su médico responsable, en caso de que el paciente no esté ingresado por la unidad de dolor.
-
- Técnicas analgésicas:
La indicación de una técnica analgésica preferente se hará en base a una valoración individual y la cartera de servicios de la unidad de dolor.
-
En la fase actual de la pandemia, ante la decisión de proceder o no a realizar una técnica intervencionista, se recomienda utilizar en esta fase de desescalada la herramienta de estratificación de riesgo por comorbilidad ASIPP mostrada en el apartado de comorbilidades, para ponderar el grado de urgencia de la indicación, aunque siempre debe prevalecer el criterio del médico tras haber informado adecuadamente al paciente sobre los riesgos potenciales:
-
Las siguientes se consideran intervenciones o técnicas preferentes:
| Recambio o relleno de una bomba intratecal, en especial si el paciente sigue tratamiento con baclofeno (urgente) y/o clonidina u opioide (preferente, en especial si no disponemos de alternativa farmacológica).
| Retirada de un sistema implantado infectado (urgente).
| Técnicas para dolor oncológico con alto beneficio/riesgo.
| Técnicas de radiofrecuencia para neuralgias craneofaciales severas no controladas con medicación.
| Neuralgias deficitarias.
-
No todas las técnicas analgésicas van a tener el mismo riesgo de exposición, y como tal van a necesitar diferentes grados de cribaje preoperatorio y protección intraoperatoria. Los factores determinantes conocidos son:
Los autores de estas recomendaciones creen que se deben tratar todas las técnicas con el mismo nivel de protección, reflejados en el Anexo 3.
- En los Anexos 4 y Anexo 5, se pueden consultar los esquemas de las distintas opciones y precauciones del circuito asistencial en una unidad de dolor.
ATENCIÓN DIFERENCIADA A LOS PACIENTES COVID-19 (+) Y CONTAGIOSOS
En estos pacientes deberemos ponderar individualmente la conveniencia de retrasar el tratamiento o la valoración clínica a menos que sea urgente. Debemos tener en cuenta las posibles interacciones de los fármacos de uso en COVID-19 con los analgésicos (ver apartado de fármacos). En cuanto a intervenciones urgentes relacionadas con el dolor, las que se consideran no demorables en este tipo de pacientes COVID + son las indicadas por infección de un dispositivo implantado y un recambio de bomba intratecal por agotamiento de batería en un paciente en tratamiento con baclofeno (en menor medida en tratamiento con clonidina y/o opioides, siempre que no haya tratamiento sustitutivo). En el caso de tenerse que realizar una consulta presencial y/o tratamiento, se realizarán las pruebas preoperatorias necesarios (ver Anexo 4 y apartado "Test"). Otras sociedades, como la SEDAR, han realizado unas guías que nos serán de utilidad para el manejo intraoperatorio en estos casos 36. Las recomendaciones del Centro Europeo para el Control de Enfermedades se actualizan con frecuencia también 37.
OBTENCIÓN DEL CONSENTIMIENTO INFORMADO
En este contexto, el requisito legal de la obtención de un consentimiento informado para técnicas analgésicas deberá incluir un apartado informativo de los riesgos específicos asociados a la nueva situación, con las incertidumbres que tenemos y debemos compartir con el paciente. Se seguirán las recomendaciones del colegio de médicos al que pertenezca el profesional y se recomienda consultar con el seguro de responsabilidad civil en el caso de que se opte por consentimientos no presenciales (existen plataformas disponibles para ello). La información sobre el tratamiento debe ser dada con anterioridad al procedimiento y con el suficiente tiempo de reflexión, aconsejándose un mínimo de 24 h. En cualquier caso, recomendamos dejar constancia por escrito de que se informa al paciente de los riesgos y beneficios, que lo entiende y acepta.
En el Anexo 6 se puede consultar el Documento de acompañamiento al consentimiento informado de la SED para técnicas analgésicas invasivas e intervenciones quirúrgicas con finalidades analgésicas.
RIESGOS LABORALES DE PERSONAL ASISTENCIAL Y ADMINISTRATIVO
El personal sanitario está más expuesto a la infección y la prevalencia de infectados parece superior a la población general (ver apartado "Equipos de protección personal"). Así, se deberán seguir las recomendaciones del Ministerio observando sus actualizaciones (Procedimiento de actuación para los servicios de prevención de riesgos laborales frente a la exposición al sars-cov-2 de 8 de abril de 2020 38 (Figura 4).

Fuente: referencia bibliográfica (38).
Fig. 4. Guía de actuación para la gestión de la vulnerabilidad y el riesgo en el ámbito sanitario y sociosanitario.
En los centros en los que exista un departamento de riesgos laborales, o que esté contratado externamente, se le pedirá que actualice sus normas que deberán estar disponibles para todo el personal. Como orientación rápida para conocer el nivel de protección personal necesario en los diferentes entornos asistenciales, aconsejamos consultar el Anexo 1, Anexo 2 y Anexo 3.
Se pueden consultar otras fuentes de información sobre el grado de protección necesaria, que cubren entornos no específicos de las unidades de dolor 39.
Se considera prudente extremar las medidas de protección con todo el personal con mayor riesgo de contraer una complicación grave por COVID-19, tales como inmunodeprimidos, cardiópatas, enfermedades respiratorias crónicas, mayores de 60 años, etc.
USO DE FÁRMACOS ANALGÉSICOS PAUTADOS Y EN TÉCNICAS ANALGÉSICAS INDICADAS (NO SUSCEPTIBLES DE DEMORA TRAS VALORAR RIESGO-BENEFICIO 40
No disponemos de ensayos clínicos que nos puedan aconsejar con certeza sobre la seguridad o preferencia de un fármaco analgésico u otro en este contexto. La mayoría de la literatura se basa en inferencias asumidas como razonablemente válidas por estudios hechos en el contexto de otras enfermedades víricas. A efectos prácticos diferenciaremos entre los pacientes con enfermedad activa y aquellos sin enfermedad o que la han pasado pero que no han desarrollado inmunidad aún.
Pacientes sin inmunidad adquirida con o sin enfermedad activa
Aunque se están realizando estudios sobre la influencia de los fármacos analgésicos sobre la predisposición a contraer la enfermedad y un hipotético pronóstico diferencial en los que los toman o han sido sometidos a técnicas analgésicas farmacológicas, por el momento desconocemos con seguridad su influencia. Lamentablemente, las recomendaciones siguientes están solo fundamentadas en la interacción de los analgésicos con otras enfermedades víricas, como la gripe por Influenza, de la que tenemos más y mejor evidencia. Los más conflictivos son:
-
- Corticoides:
ESRA y ASRA desaconsejan el uso de corticoides a dosis habituales, basándose en estudios previos de casos controles en gripe por Influenza, por lo que, en el caso de tener que utilizarlos, recomiendan la dosis más baja posible y comentan la probable menor duración de la inmunosupresión si se utiliza betametasona o dexametasona 41. Los mecanismos por los que podrían modificar el curso de la enfermedad más probables son tanto el bloqueo de la respuesta hipertérmica, una defensa natural ampliamente comprobada, así como su potencial inmunosupresor 42,43.
En la misma línea, Shanthanna y cols. 40, así como la Faculty of Pain Medicine of the Royal College of Anaesthetists, instan a la precaución sobre la seguridad de los esteroides inyectados durante la actual pandemia de COVID-19 44.
La British Society of Skeletal Radiologists recomienda que se deben evitar las inyecciones intrarticulares de esteroides, tejidos blandos y perineurales durante la pandemia de COVID-19, siempre que sea posible, para reducir el riesgo de inmunidad reducida a la exposición viral 45.
La Spine Intervention Society ha publicado dos documentos, uno sobre inyecciones epidurales en pacientes inmunodeprimidos 46 y otro específico de corticoides 47. En el primero concluye que no hay evidencia clara de un efecto causal entre las inyecciones espinales y las infecciones y complicaciones en pacientes inmunodeprimidos; sin embargo, existe la posibilidad de que los esteroides puedan aumentar el riesgo de infección y la administración de corticosteroides debe abordarse con precaución en estos pacientes. En el segundo concluye que hay evidencia de baja calidad de que una sola inyección de corticosteroides intrarticulares puede aumentar el riesgo de contraer el virus de la influenza. Todavía no se ha publicado ningún estudio que examine si una inyección de corticosteroides aumenta el riesgo de contraer COVID-19 o altera el curso clínico de una infección posterior. Si bien se recomienda precaución basada en esta evidencia indirecta, se necesitan más estudios para determinar la correlación completa de la administración de corticosteroides y los riesgos de contraer COVID-19. Se ha demostrado que la dexametasona tiene una duración más corta del efecto sistémico y puede ser favorecida sobre otros esteroides para inyecciones en ciertas circunstancias.
La recomendación de la SED, y hasta que no se disponga de mayor evidencia, aconseja valorar al paciente individualmente y optar por otras opciones siempre que sea posible, o posponga la inyección hasta que se reduzca el riesgo asociado con esta pandemia. Si hay una indicación que no se pueda demorar y sin alternativa razonable posible, considere el uso de betametasona o dexametasona a las dosis más bajas posibles y en las indicaciones aprobadas.
- Antinflamatorios no esteroideos, paracetamol y metamizol: tras la alerta del ministerio francés de salud sobre el ibuprofeno 48, tanto la SED como la EFIC y la agencia europea EMA ya se posicionaron en contra de esa afirmación 49, pero acaban recomendando el uso de paracetamol. Los autores de estas recomendaciones no han encontrado ningún estudio con evidencia suficiente que pueda ayudar a dar una recomendación específica, pero muestran su preocupación sobre el uso de cualquier fármaco que bloquee la respuesta antitérmica como mecanismo de defensa y alerta.
- Antidepresivos: en el caso que el paciente esté en tratamiento con fármacos para el COVID-19 que alarguen el intervalo QTc, habitualmente bajo ensayo clínico, debemos comprobar que no interaccionen con los antidepresivos (https://www.crediblemeds.org). Por ejemplo, la amitriptilina y la venlafaxina pueden causar la prolongación del intervalo QTc, pero actualmente se carece de evidencia de un riesgo de Torsade de Pointes cuando se toman según la pauta recomendada. Recomendación: monitorizar ECG en caso de asociación o valorar otra alternativa como Duloxetina.
-
- Opioides:
Metadona: en el caso que el paciente esté en tratamiento con fármacos para el COVID-19 que alarguen el QTc, habitualmente bajo ensayo clínico, debemos optar por otro opioide que no alargue QTc (https://www.crediblemeds.org).
La buprenofina y el tramadol pueden causar la prolongación del intervalo QT, pero actualmente se carece de evidencia de un riesgo de Torsade de Pointes cuando se toman según lo recomendado. Recomendación: monitorizar ECG en caso de asociación a tratamiento ant-COVID-19 que alargue el QTc o valorar otra alternativa.
En cuanto a la potencial inmunosupresión que pueden causar los opioides, una reciente revisión sistemática solo encontró una débil asociación, concluyendo: "Esta revisión sistemática encontró indicios de que el tratamiento con opioides a largo plazo altera el sistema inmunitario en pacientes con dolor crónico no oncológico. Estas alteraciones involucraron las células NK y la producción de IL-1β. Sin embargo, el nivel de evidencia es débil". Recomendación: no suspender el tratamiento opioide 50.
- Antiepilépticos: no hemos encontrado referencias aconsejando o desaconsejando su uso como tratamiento analgésico en la situación actual. Por lo tanto, no observamos, con la evidencia actual, ninguna contraindicación a su uso en las indicaciones aprobadas. Recomendación: seguir la práctica habitual.
- Anestésicos locales: monitorizar ECG (intervalo PR y QTc además de trastornos del ritmo). Hay que recordar que aún no está caracterizada con precisión la cardiopatía post-COVID-19.
- Tratamientos tópicos aplicados en hospital de día: desinfección previa de la zona de aplicación con lavado seguido de solución hidroxialcóholica de clorhexidina. Recomendación: mantener las precauciones para contacto directo con el paciente y extremarlas en el caso de que la aplicación sea cercana a la vía aérea.
- Terapia intratecal, técnicas neuromoduladoras y neurodestructivas: seguir las recomendaciones de estratificación de riesgo ASIPP y las detalladas en el Anexo 4 y Anexo 5. Recomendación: dar preferencia a las técnicas de radiofrecuencia sobre las de administración de esteroides en indicaciones similares. En el caso de uso de corticoide, seguir las recomendaciones anteriores usando la menor dosis posible y usando de elección dexametasona o betametasona. Los pacientes en tratamiento con baclofeno y/o clonidina intratecal que precisen un recambio de bomba se considerarán urgentes y preferentes respectivamente. Los que estén en tratamiento opioide intratecal con imposibilidad de rotación a otra vía de una manera segura y que precisen un recambio de bomba, también se recomienda se consideren preferentes.
-
- Terapia con plasma rico en plaquetas: la AEMPS, en su última actualización (17 de enero de 2018) del "Documento de preguntas y respuestas en torno al uso terapéutico no sustitutivo de plasma autólogo y sus fracciones, componentes o derivados" 51, responde entre otras a las siguientes preguntas que nos guiarán para su uso en el contexto COVID-19:
¿Cuáles son las contraindicaciones del procedimiento? Al no tratarse de un producto de fabricación industrial, no existe una ficha técnica del producto. Es más, al tratarse de diferentes tipos de productos, esta información podrá depender del producto administrado. Es responsabilidad del facultativo prescriptor conocer qué producto está utilizando y ofrecer información al paciente de los posibles riesgos asociados al tratamiento.
¿Es obligatoria la realización de pruebas analíticas? Los productos derivados de la sangre tienen la potencialidad de transmitir diferentes enfermedades infecciosas. El médico prescriptor de un producto de estas características tiene que adoptar las medidas precisas de control, vigilancia y trazabilidad que impidan la transmisión de enfermedades infecciosas. El propio artículo 5 de la Directiva 2001/83/CE, de 6 de noviembre, enmarca este tipo de usos de acuerdo con la prescripción de un facultativo reconocido, para un paciente individual y bajo su responsabilidad personal directa. Al tratarse de un uso autólogo, el riesgo de transmisión de enfermedad al propio sujeto depende esencialmente de la utilización de una técnica "limpia". Sin embargo, es necesario considerar que, además de asegurar la calidad y la trazabilidad del producto utilizado, el conocimiento del estado serológico de un paciente puede contribuir a garantizar la seguridad del personal que participa en la fabricación y, eventualmente, servir como defensa al propio facultativo responsable en el caso de seroconversión tras un procedimiento autólogo. Finalmente, podrá ser de interés en determinadas indicaciones conocer si el producto utilizado contiene ciertos virus a la hora de decidir la conveniencia o no de aplicar este tratamiento. Por todo ello, se debe tomar como norma de referencia las directrices genéricas ya desarrolladas para otras substancies de origen humano para uso clínico recogidas en el capítulo 29 de la 3.ª edición de la Guía del Consejo de Europa sobre Calidad y Seguridad de Tejidos y Células para aplicación humana.
Recomendación: la SED aconseja descartar, con todas las garantías disponibles, una infección activa por SARS-COV-2, antes de la aplicación de estas técnicas.
-
- Ozono:
En el registro 52 se pueden consultar tres ensayos clínicos en marcha (uno reclutando) para el uso de ozono como posible tratamiento adyuvante del ozono en COVID-19.
Un reciente estudio publicado en la REDAR aboga por su uso potencial en pacientes COVID-19 para el tratamiento de la enfermedad 53.
La International Scientific Committee of Ozone Therapy ha publicado un documento sobre el uso potencial del Ozono en SARS-CoV-2/COVID-19-ISCO3/QAU/00/04 54, pero no hace ninguna referencia específica a su uso y seguridad en técnicas analgésicas.
No hemos encontrado referencias aconsejando o desaconsejando su uso como terapia analgésica primaria o alternativa en la situación actual.
Recomendación: no observamos, con la evidencia actual, ninguna contraindicación a su uso en las indicaciones aprobadas y siguiendo los protocolos sobre técnicas reflejados en este documento.
- Toxina botulínica: la toxina botulínica aumenta la respuesta inmune innata 55 y también se ha especulado sobre su uso para tratar síntomas asociados a COVID-19 56.
Recomendación: no observamos, con la evidencia actual, ninguna contraindicación a su uso en las indicaciones aprobadas y siguiendo los protocolos sobre técnicas reflejados en este documento.
Pacientes con inmunidad adquirida
Los pacientes con inmunidad adquirida y sin tratamiento activo antivírico, en principio no tienen un riesgo sobreañadido y deberían tratarse sin limitaciones siempre que la enfermedad no le haya dejado insuficiencias residuales (respiratorias, hepáticas, renales, neurológicas y cardiológicas), por lo que se recomienda una evaluación completa antes de indicar cualquier nuevo tratamiento o modificar uno previo.
Tras recientes comunicaciones de un número bajo de reinfecciones, resta clarificar si se trata de falsos positivos en pruebas PCR (o falsos negativos previamente), así como si se trata de nuevas mutaciones del virus que tampoco conocemos; si fuera el caso, tendrían inmunidad parcial o total ante la nueva cepa. En cualquier caso, serán tratados como pacientes COVID + en función de estas pruebas serológicas.
Según comunica SEMES en su página web (http://www.semes.org), un paciente con remisión de síntomas y un test negativo de ARN vírico no quiere decir que esté libre al completo de carga viral. La OMS sugiere, por tanto, antes de confirmar la eliminación de la infección por SARS-COV-2, realizar test de detección del ARN vírico en muestras obtenidas, tanto del tracto respiratorio superior como del inferior (esputo).
LAVADO DE MANOS
El frecuente lavado de manos es una práctica básica recomendada por la OMS para el control de enfermedades infecciosas 57. La forma correcta de hacerlo dura de 40 a 60 segundos y se detalla en la Figura 5.

Fuente: Organización Mundial de la Salud. https://www.who.int/gpsc/information_centre/gpsc_lavarse_manos_poster_es.pdf?ua=1
Fig. 5. ¿Cómo lavarse las manos?
EQUIPOS DE PROTECCIÓN PERSONAL (EPI)
Los EPI son fundamentales para la protección del personal y de los pacientes. Los actos médico-quirúrgicos y de enfermería requieren, en muchas ocasiones, un contacto directo con el paciente, exponiéndonos y exponiendo al riesgo de contagio. En plena evolución de la pandemia, y la lentitud o falta de pruebas de detección, aún es pronto para clarificar qué porcentaje real de trabajadores sanitarios han sido infectados. En un primer estudio publicado recientemente, de un total de 6800 empleados del Hospital 12 de Octubre de Madrid, 2085 (30,6 %) fueron analizados durante el periodo del 1 al 29 de marzo de 2020, algunos de ellos repetidamente (2286 muestras totales). Se confirmaron que un total de 791 trabajadores estaban infectados, lo que representa el 38 % de los examinados y el 11,6 % de todos los trabajadores del hospital 58. Esta cifra se compara negativamente con los resultados de la primera ronda de seroprevalencia publicada por el ministerio 59, que muestra una prevalencia estimada de anticuerpos IgG frente a SARS-Cov2 en España es de un 5,0 % (95 % IC: 4,7-5,4 %), aunque con una marcada variabilidad geográfica y mayor prevalencia en ciudades donde la proporción de positivos es mayor en residentes de grandes ciudades (> 100.000 habitantes) 6,4 % (IC 95 %: 5,8-7,1).
En la Tabla 3 se muestran los 3 tipos de EPI aconsejados para diferentes entornos asistenciales: desde el equipo básico en tareas de limpieza, el medio en entornos de paciente quirúrgico no COVID +, hasta el avanzado en unidades de cuidados intensivos e intervenciones con paciente COVID +.
En el Anexo 1, Anexo 2 y Anexo 3 se detallan las protecciones para cada contexto, incluido pacientes y personal administrativo.
Los vídeos demostrativos de la colocación y retirada de los EPI se pueden consultar en https://www.sedar.es/index.php/recomendaciones-coronavirus y https://enfermeriatv.es/es/coronavirus-protocolo-epis/.
TIPOS DE MASCARILLAS Y SU USO CORRECTO
La OMS recomienda el uso de mascarillas como una medida de protección para no contraer ni contagiar la enfermedad 60, pero las mascarillas difieren mucho entre ellas y su colocación debe seguir unas normas.
La Figura 6 explica claramente los diferentes tipos de mascarillas. Obsérvese las importantes diferencias. En el Anexo 1, Anexo 2 y Anexo 3 pueden consultar las recomendaciones de los tres tipos de mascarillas aconsejadas en los entornos asistenciales de las unidades de dolor. También se seguirán las normas del fabricante en cuanto al tiempo de uso de las mismas con eficacia demostrada.
En cuanto a su colocación, hay que seguir unas normas:
Antes de ponerse una mascarilla, lávese las manos con un desinfectante a base de alcohol o con agua y jabón.
Cúbrase la boca y la nariz con la mascarilla y asegúrese de que no haya espacios entre su cara y la máscara.
Evite tocar la mascarilla mientras la usa. Si lo hace, lávese las manos con un desinfectante con capacidad viricida o con agua y jabón.
Cámbiese de mascarilla tan pronto como esté húmeda y no reutilice las mascarillas de un solo uso.
Para quitarse la mascarilla: hágalo por detrás (no toque la parte delantera de la mascarilla), deséchela inmediatamente en un recipiente cerrado y lávese las manos con un desinfectante con capacidad virucida o con agua y jabón. En la web hay vídeos donde consultar la correcta colocación y retirada de las mascarillas 62.
GAFAS Y PROTECTORES FACIALES (PANTALLAS)
Se deben usar gafas o protectores faciales para prevenir la exposición de la mucosa ocular al virus. Las gafas deben ajustarse a las características faciales del usuario y deben ser compatibles con la mascarilla, tal como recomienda el Centro Europeo de Prevención y Control de Enfermedades 63.
Cualquiera de las dos opciones, gafas estancas o pantallas de amplia superficie, han mostrado su utilidad para prevenir el contagio. La protección ocular (vía conjuntiva) que ofrecen las gafas estancas parece superior a las pantallas, y la cutánea facial mayor en las pantallas de 180° de circunferencia mínima.
La mascarilla facial sigue siendo obligatoria en ambas opciones, que son recomendables a distancias menos de 2 metros y obligatorias en casos de manejo de la vía aérea y aerosoles.
El procedimiento para la desinfección de las pantallas protectoras se puede encontrar en varias páginas de internet 64.
DESINFECCIÓN DE ESPACIOS Y GESTIÓN DE RESIDUOS
Todos los centros deberán tener protocolos de limpieza, desinfección y gestión de residuos, de acuerdo con los departamentos de salud laboral (o empresas contratadas) y seguir las recomendaciones oficiales y utilización de virucidas adecuados 65.
Los residuos generados en la atención del paciente COVID + se consideran residuos de Clase III y, por lo tanto, deberán ser eliminados como residuos biosanitarios especiales. El contenedor de residuos, una vez lleno, se cerrará y antes de su retirada se desinfectará en su superficie con un paño desechable impregnado en desinfectante.
Por su simplicidad e infografía, recomendamos el protocolo del Servicio de Salud del Principado de Asturias (Figura 7).

Fuente: Servicio de Salud del Principado de Asturias (https://www.astursalud.es/documents/31867/946211/Coronavirus++Eliminaci%C3%B3n+de+residuos+limpieza+y+desinfecci%C3%B3n.pdf/a2d7bfe2-9bff-3957-d4a7-d47f4db96b01)
Fig. 7. Coronavirus Sars-Cov-2 (COVID-19). Eliminación de residuos, limpieza y desinfección.