CASO CLÍNICO
Paciente varón de 52 años de edad, cocinero de profesión, que acudió al Servicio de Urgencias por cuadro de 15 días de evolución caracterizado por evacuaciones diarreicas verdosas y acuosas, que en el último día aumentaron su frecuencia, hasta siete veces al día. Refería molestia abdominal difusa, náuseas con episodio emético bilioso y erupción habonosa pruriginosa generalizada.
Había consultado tres semanas antes por un cuadro similar en el Servicio de Digestivo y estaba pendiente de coprocultivo. No presentaba alergias conocidas ni hábitos tóxicos. A la exploración física, mostraba un deficiente estado de hidratación y dolor a la palpación difusa del abdomen. En la analítica, destacaba aumento de VSG, eosinofilia e hipopotasemia con resto de valores dentro de la normalidad. Se pautó sueroterapia, antieméticos, corticoterapia y antihistamínicos. Se ingresó con dieta absoluta para completar su estudio en el Servicio de Digestivo.
Se inició antibioterapia empírica con ciprofloxacino, azitromicina y metronidazol, y se realizó gastroduodenoscopia con toma de biopsias (figura 1) y colonoscopia.
La endoscopia duodenal se informó como normal. En la gástrica se observaron signos de gastritis crónica atrófica con adelgazamiento mucoso y transparencia de la vascularización submucosa. La colonoscopia fue normal con la limitación de una insuficiente preparación colónica. El examen parasitológico en heces fue negativo.
Diagnóstico: gastritis crónica con metaplasia intestinal y presencia de parásitos, sugerentes de Strongyloides stercoralis
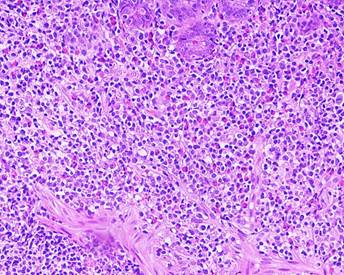
En el estudio histopatológico gástrico (figura 1) se observa una gastritis crónica atrófica con presencia de metaplasia intestinal incompleta, con moderado infiltrado inflamatorio linfoplasmocitario y elevado número de eosinófilos acompañante. No se evidencia infección por Helicobacter pylori. En el interior de algunas glándulas e invaginaciones crípticas se aprecian estructuras sugestivas de huevos y larvas de Strongyloides stercoralis (flechas).
Tanto en la biopsia gástrica como en las biopsias de duodeno y en las de colon, el estudio histopatológico reveló un moderado infiltrado infamatorio mixto con predominio de polimorfonucleares eosinófilos (figura 2). En estas últimas muestras no se evidenciaron huevos ni larvas del gusano.
Se pautó albendazol y el paciente mostró mejoría clínica persistiendo la elevación de la VSG y de la eosinofilia. Se cambió a ivermectina y, a los pocos días, se observó normalización de los valores analíticos con plena tolerancia dietética del paciente y mejora en su estado nutricional.
Interrogado nuevamente el paciente, relató que tres meses antes hizo el camino de Santiago. Durante el mismo, anduvo descalzo por riachuelos. No refirió consumo de alimentos ni agua sin control sanitario, no se bañó en aguas dulces ni recordó picaduras.
El Strongyloides stercoralis es un parásito humano con una distribución mundial que prevalece principalmente en zonas tropicales y subtropicales. En personas inmunocompetentes, la infección suele ser asintomática mientras que en pacientes inmunodeprimidos o con tratamientos inmunosupresores produce una infección grave debido a su potencial de autoinfección y multiplicación dentro del huésped1.
El ciclo vital del nematodo es complejo y único, con dos formas de transmisión. En la heteroinfección, la hembra adulta parasita el intestino de humanos y otros mamíferos, depositando en las criptas intestinales huevos fértiles por partenogénesis. Los huevos eclosionan en el interior del intestino y las larvas rabditiformes se liberarán a la luz intestinal y se defecarán. En el suelo, las larvas rabditiformes se transforman tras sufrir varias mudas en larvas filariformes, infectivas, o bien madurarán sexualmente para dar lugar a machos y hembras de vida libre, que habitarán en los suelos de áreas húmedas y cálidas. Las larvas infectivas atraviesan la piel, se dirigen a los pulmones y terminan en la mucosa duodenal para convertirse en hembras adultas cerrando el ciclo de vida libre. La otra forma es la autoinfección, que es una característica exclusiva de este parásito, en la que las larvas rabditiformes se transforman en larvas filariformes en el intestino grueso del hospedador y, sin pasar por el suelo, penetran en la mucosa intestinal o la piel perianal y reinfectan al paciente2.
El diagnóstico de la estrongiloidosis puede ser tardío al presentar signos y síntomas inespecíficos, comunes a otras enfermedades, con implicación pulmonar, digestiva, neurológica, cutánea o sistémica. La eosinofilia aparece en la mayoría de los casos, aunque puede estar ausente en inmunodeprimidos. Debido a que las larvas se eliminan en escasa cantidad y esporádicamente, el examen de heces aislado puede dar un falso negativo por lo que se debe seriar su toma para aumentar la sensibilidad, que mejora si se usan las técnicas de migración larvaria en medio líquido (técnica de Baermann, técnica de Harada-Mori) o sólido (cultivo en placas de agar enriquecido). Son útiles las serologías a través del test de enzimoinmunoensayo (ELISA) por sus mejores resultados de sensibilidad y especificidad, las técnicas de inmunofluorescencia indirecta y las técnicas de aglutinación e inmunotransferencia2. En la endoscopia puede observarse edema, ulceraciones e hipertrofia de la mucosa. El diagnóstico histopatológico se hará por la visualización del gusano, los huevos o larvas en el estudio microscópico de la mucosa duodenal con la identificación de sus estructuras o en la mucosa gástrica con reducción de la secreción gástrica o con metaplasia intestinal3, como fue en nuestro caso. La forma adulta hembra mide unos 2,7 mm de longitud y unas 30-40 micras de diámetro4.
El tratamiento con ivermectina es el tratamiento de elección, con 200 microgramos/kg en dosis única vía oral1,2. También hay respuesta positiva con albendazol y tiabendazol, aunque es menos efectiva. En los pacientes inmunodeprimidos, en los que es más frecuente la autoinfección, debe mantenerse el tratamiento en 2-3 ciclos cada dos semanas con control de exámenes de materiales fecales para verificar la erradicación de la infección2.
En la prevención de la infección es importante mantener unas normas básicas de higiene domiciliaria con lavado de manos, el uso de guantes a nivel clínico en la manipulación de restos fecales y evitar andar descalzo por zonas contaminadas por larvas infectivas.