Justificación para utilizar calcio y vitamina D en osteoporosis
La osteoporosis es la enfermedad del metabolismo óseo más frecuente1 y se caracteriza por una disminución significativa de la densidad mineral ósea que va acompañada de alteraciones en la microarquitectura del hueso, lo que resulta en incremento de la fragilidad del esqueleto y, por consiguiente, en aumento del riesgo de fracturas2. Se trata de una enfermedad claramente relacionada con el envejecimiento, de modo que la prevalencia, que en mujeres de edades comprendidas entre 50 y 59 años se ha estimado en un 4%, aumenta hasta el 52% en mujeres mayores de 80 años2. La fractura de cadera en mujeres osteoporóticas produce un aumento de la mortalidad a lo largo de los dos primeros años post-fractura de entre un 12 y 20%, y más del 50% de las supervivientes no son capaces de retornar a una vida independiente, requiriendo muchas de ellas de ayuda domiciliaria a largo plazo3.
El calcio es un nutriente de tipo mineral que cumple funciones clave en la fisiología del ser humano. En relación con el hueso, se trata de un constituyente básico de los cristales de hidroxiapatita de calcio, forma que contiene el 99% del calcio del organismo y componente fundamental de huesos y dientes. Una insuficiente acumulación de calcio conlleva una baja mineralización del hueso y un descenso del pico de masa ósea, siendo este uno de los factores clave para la aparición de osteoporosis y fracturas osteoporóticas asociadas. En este sentido, el tejido óseo actúa como reservorio de calcio para garantizar la eficiencia de todos estos procesos fisiológicos, regulándose su salida del hueso a través del proceso de remodelado óseo4.
Por otra parte, la vitamina D, hormona D, ó 1,25(OH)2 D (1,25 dihidroxicolecalciferol, o calcitriol) facilita la absorción intestinal del calcio mediante la regulación de las proteínas transportadoras de calcio y la consecuente promoción del transporte de calcio transcelular a nivel del intestino5. La función principal del sistema endocrino de la vitamina D a nivel óseo es preservar la homeostasis del calcio sérico; por ello, la deficiencia de vitamina D provoca un hipertiroidismo secundario que normaliza el calcio sérico mediante un aumento de síntesis renal de hormona D a partir de su precursor inmediato, calcidiol ó 25(OH)D (25-hidroxi colecalciferol), aumentándose tanto la absorción intestinal de calcio dietético como la resorción ósea de modo compensatorio a expensas de aumento de recambio óseo y consecuente pérdida de masa ósea5. La deficiencia de vitamina D, incluso moderada, puede promover la pérdida ósea fisiológica mediada por la edad y, con ello, acelerar el proceso fisiopatológico de la osteoporosis, aumentando de manera relevante el riesgo de fracturas osteoporóticas por fragilidad6. Además, no se puede obviar el importante impacto de la vitamina D sobre la biología del músculo, habiéndose observado que el aumento del riesgo de caídas asociado a la hipovitaminosis D puede derivar en un aumento del riesgo de fracturas osteoporóticas5.
El calcio y la vitamina D en los ensayos clínicos aleatorizados y los meta-análisis
Meta-análisis con resultados positivos
Disponemos de numerosos meta-análisis realizados con los muchos ensayos clínicos aleatorizados (ECA), dobleciego, controlados con placebo, en el tratamiento de la osteoporosis. La inmensa mayoría de estos estudios han sido realizados con carbonato de calcio y con colecalciferol como metabolito de la vitamina D, y, por tanto, la forma más fisiológica7, en pacientes con distinto grado de riesgo de osteoporosis e, incluso algunos de ellos, con osteoporosis objetivamente diagnosticada.
La mayoría de los meta-análisis de estos ECA han demostrado una reducción del riesgo de fracturas, tanto vertebrales como no vertebrales, incluidas fracturas de cadera, sin duda estas últimas las más relevantes desde el punto de vista de morbi-mortalidad e impacto sociosanitario. Por haberse realizado muchos de los ECA mencionados en las décadas de los ochenta y noventa, con metodologías de investigación clínica en metabolismo mineral óseo tal vez diferentes, hemos centrado nuestra revisión principalmente en los meta-análisis más recientes, esto es, aquellos publicados en la última década.
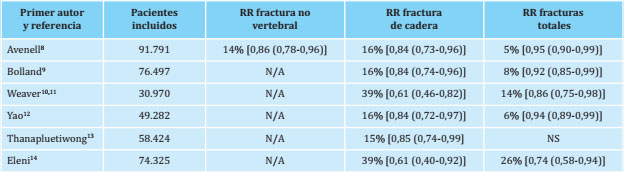
Así, en 2014 se publicaron los datos de una revisión sistemática realizada según la metodología Cochrane sobre el papel de la vitamina D en la prevención de fracturas en mujeres postmenopáusicas y hombres de edad avanzada. Este trabajo incluyó datos de 91.791 pacientes (incluidos no institucionalizados, institucionalizados, e incluso hospitalizados) con distintos riesgos de fractura osteoporótica, provenientes de 53 ECA. Seleccionados 10 ECA (n=49.976) en los que se utilizó suplementación conjunta de calcio y vitamina D (la mayoría realizados con colecalciferol como forma de vitamina D utilizada), los investigadores concluyeron, que el calcio y la vitamina D reducían el riesgo de fractura de modo estadísticamente significativo (RR: 0,95; IC 95% -intervalo de confianza al 95%-: 0,90-0,99). Además, por tipo de fractura -evidencia de buena calidad nuevamente- encontraron reducciones de riesgo estadísticamente significativas tanto para fractura de cadera (9 ECA; n=49.853; RR: 0,84; IC 95%: 0,73-0,96), como para otras fracturas no vertebrales (8 ECA; n=10.380; RR: 0,86; IC 95%: 0,78-0,96). El análisis no detectó una reducción de riesgo estadísticamente significativa asociada al tratamiento con calcio y vitamina D en relación con las fracturas vertebrales8, si bien es conocido que este tipo de fractura osteoporótica tiene habitualmente mejor pronóstico y menos complicaciones que las anteriores, cursando a veces incluso de manera asintomática.
Ese mismo año, el grupo neozelandés de Bolland y Reid, bien conocido en el campo de la investigación en metabolismo mineral óseo por su opinión desfavorable a la necesidad de suplementación de calcio y vitamina D, publicó un meta-análisis secuencial en el que, adicionalmente a otros parámetros de salud extraósea, analizaron la reducción de riesgo de aparición de fracturas. De acuerdo a su punto de corte de reducción mínima de riesgo del 15% como límite clínicamente significativo, no encontraron el tratamiento con calcio y vitamina D relevante para la reducción de riesgo de fracturas totales o fractura de cadera. No obstante, según los resultados de su propio análisis estadístico, sí se alcanzó la significación estadística en fracturas totales, con una reducción de riesgo del 8% (RR: 0,92; IC 95%: 0,85-0,99), y más aún en fractura de cadera, con una reducción de riesgo que alcanzó el 16% (RR: 0,84; IC 95%: 0,74-0,96; p=0,009)9.
Otro trabajo fue el realizado con el soporte de la NOF (National Osteoporosis Foundation) estadounidense que incluyó datos de 30.970 individuos agrupados en un total de 8 ECA para analizar efectos sobre la incidencia de fracturas totales y 6 ECA en relación solo con fractura de cadera. Los resultados apuntaron un efecto positivo del tratamiento de calcio y vitamina D, nuevamente colecalciferol en casi todos los ECA, alcanzándose una reducción del riesgo del 14% (RR: 0,86; IC 95%: 0,75-0,98) para fracturas totales, y con una robusta reducción del riesgo de hasta 39% (IC 95%: 0,46-0,82) para fracturas de cadera10,11.
Por último, recientemente se han publicado hasta 3 trabajos con resultados positivos: un meta-análisis de 6 ECA agrupando datos de 49.282 pacientes que arrojó una reducción de riesgo discreta, aunque estadísticamente significativa, a favor del tratamiento combinado calcio/vitamina D del 6% de fracturas totales (RR: 0,94; IC 95%: 0,89-0,99), y más relevante en términos de fractura de cadera, alcanzando un 16% de reducción de riesgo (RR: 0,84; IC 95% 0,720,97)12; otro que analizó datos de hasta 47 ECA (n=58.424) encontrando una reducción de riesgo de caídas estadísticamente significativo de 0,88 (IC 95%: 0,821-0,945; p<0,01) para colecalciferol y calcio y, adicionalmente, reducción de riesgo de fracturas totales de 0,85 (IC 95%: 0,741-0,996; p=0,045)13; y un tercero que también concluyó importantes reducciones de riesgo de fracturas osteoporóticas, tanto totales como de cadera14. En la tabla 1 se recoge un resumen de los resultados de los meta-análisis mencionados.
Meta-análisis con resultados negativos
Probablemente el trabajo de mayor repercusión en este sentido fue el publicado por el grupo de Zhao y cols., quienes efectuaron un meta-análisis con los datos de 33 ECA que incluían 51.145 adultos mayores de 50 años no institucionalizados con riesgo de fractura. Esos investigadores no encontraron reducciones de riesgo estadísticamente significativas de la combinación de calcio y vitamina D ni en fractura de cadera (RR: 1,09; IC 95%: 0,85-1,39), ni en otras fracturas no vertebrales (RR: 0,88; IC 95%: 0,75-1,03); ni en fracturas vertebrales (RR: 0,63; IC 95%: 0,29-1,40), ni tampoco en fracturas totales (RR: 0,90; IC 95%: 0,781,04)15. Este meta-análisis ha recibido posteriormente algunas críticas, pues podrían haber tenido algunos sesgos metodológicos como: 1) la exclusión de ECA de pacientes institucionalizados, habitualmente en mayor riesgo de fractura que los no institucionalizados y con niveles de 25(OH)D menores y, por tanto, más sensibles al efecto de la suplementación; 2) la inclusión de numerosos ECA con seguimientos de tratamiento demasiado cortos (menores de 12 meses) como para detectar efectos positivos; 3) el hecho de que en uno de los ECA incluidos de más peso para el análisis de los datos (el conocido como estudio WHI -Women´s Health Initiative-) la adherencia a la suplementación fuera notablemente baja16; y 4) la inclusión de varios ECA en los que la forma de suplementación de vitamina D fue mediante mega-dosis orales o intramusculares en bolo, las cuales han quedado claramente relegadas de la práctica clínica habitual por su demostrado efecto negativo de aumentar el riesgo de caídas y fracturas17.
En la misma línea, en 2019, se publicó otro meta-análisis de otro grupo de investigación con resultados también negativos18. En este meta-análisis se repitieron algunos de los métodos criticados en el anterior trabajo como la no inclusión de ECA con pacientes institucionalizados, así como la inclusión de ECA en los que se utilizaron megadosis de vitamina D.
El calcio y la vitamina D en combinación con los fármacos utilizados en el tratamiento de la osteoporosis y las guías clínicas
La evidencia sobre la necesidad de combinar estos fármacos
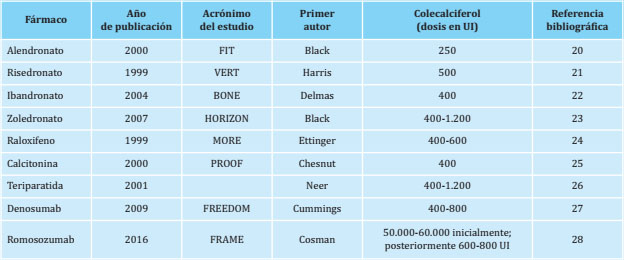
Aparte de actividad intrínseca de la suplementación con calcio y vitamina D en la prevención de fracturas osteoporóticas, hay que destacar que los grandes ECA realizados para la aprobación regulatoria de los fármacos que utilizamos para el tratamiento de la osteoporosis han sido realizados administrando a todos los pacientes suplementos de calcio y vitamina D. Independientemente de la clase farmacológica, ya sean bifosfonatos, análogos de PTH, inhibidores del ligando de RANK o cualesquiera otros mecanismos de acción, es de gran importancia que estos fármacos se acompañen de calcio y vitamina D para que puedan producir un balance beneficio/riesgo óptimo en los pacientes con osteoporosis.
La forma de vitamina D empleada para acompañar a estos fármacos anti-osteoporóticos en sus respectivos ECA de referencia fue siempre el colecalciferol, y en ninguno de ellos se utilizaron metabolitos intermedios de vitamina D como el calcifediol, ni tampoco hormona D (calcitriol)19. Un resumen de los diferentes estudios de referencia puede observarse en la tabla 2.
Recomendaciones de las guías clínicas de las sociedades interesadas en la osteoporosis
En el ámbito de nuestro país, la Sociedad Española de Reumatología (SER)29, la Sociedad Española de Investigación Ósea y del Metabolismo Mineral (SEIOMM)30, la Sociedad Española de Endocrinología y Nutrición (SEEN)31, la SEMFYC (Sociedad Española de Medicina de Familia y Comunitaria - grupo de trabajo de enfermedades reumatológicas)32 o la Asociación Española para el Estudio de la Menopausia (AEEM)33, solo por citar algunas de las que nos han parecido más relevantes, recomiendan el uso de suplementos de calcio y vitamina D en el manejo terapéutico de la osteoporosis de distinto origen.
Del mismo modo, a nivel internacional, lo recomiendan las siguientes sociedades: European Society for Clinical and Economic Aspects of Osteoporosis (ESCEO) conjuntamente con los comités de asesores y sociedades nacionales de la International Osteoporosis Foundation (IOF)34; National Osteoporosis Guideline Group (NOGG) británica35; National Osteoporosis Foundation (NOF)36, y la conjunta de American Association of Clinical Endocrinologists/American College of Endocrinology (AACE/ACE)3 estadounidenses; y Endocrine Society (ES), conjuntamente con European Society of Endocrinology (ESE)37.
En la tabla 3 resumimos las recomendaciones que realizan las sociedades científicas mencionadas anteriormente sobre la suplementación de calcio y, especialmente, vitamina D.
Tabla 3. Relación de guías recientemente publicadas de sociedades científicas nacionales e internacionales especializadas en el manejo clínico de la osteoporosis que recomiendan la suplementación con calcio y vitamina D
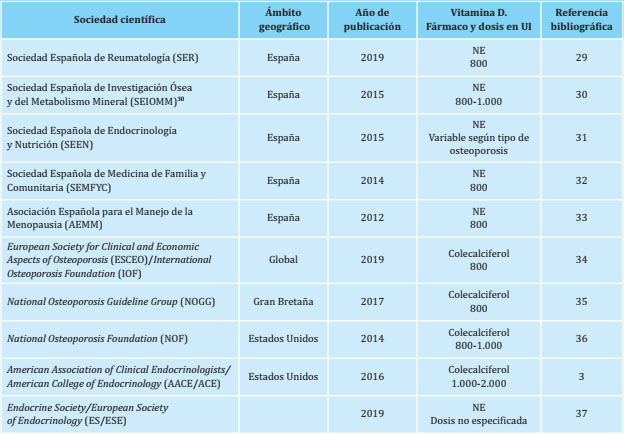
NE: vitamina D con fármaco no especificado.
Pese a que estas sociedades científicas recomienden la administración conjunta de calcio y vitamina D con el tratamiento indicado para la osteoporosis, sorprende y al mismo tiempo preocupa el hecho de que en nuestro país todavía haya una importante proporción de pacientes, cercana al 40%, que inician tratamientos para la osteoporosis sin el acompañamiento de la suplementación con calcio y vitamina D38.
Fármacos de elección y tendencias posológicas de futuro
Pese a que parece bastante evidente que hay que tratar con calcio y vitamina D a los pacientes con osteoporosis y deficiencia de vitamina D, también es cierto que no existe una evidencia científica sólida ni, por tanto, consenso entre las sociedades científicas, respecto a las dosis a utilizar. Sin embargo, existe una clara tendencia al respecto:
Calcio
La forma de calcio más extensamente utilizada en nuestro país es, sin duda, el carbonato cálcico39, sal de calcio con mayor biodisponibilidad de calcio elemento que otras también disponibles, pero menos utilizadas, tales como el citrato cálcico40.
En relación con las cantidades adecuadas de calcio en el contexto de la osteoporosis, es relevante mencionar que desde el año 2010 la referencia más replicada y aceptada internacionalmente es la directriz del Food and Nutrition Board del Institute of Medicine (IOM) de Estados Unidos, el cual recomienda una ingesta diaria (contenida en la dieta o a través de suplementación exógena, cuando lo anterior no sea posible) de 1.200 mg de calcio para hombres mayores de 70 años o mujeres mayores de 51 años4. Desagraciadamente, la mayoría de la población en riesgo de osteoporosis no ingieren los 1.200 mg/día recomendados por el IOM. Esto se ha constatado recientemente en el estudio epidemiológico ANIBES (Anthropometry, Intake and Energy Balance in Spain), publicado en 2017, y realizado a través de encuestas sobre hábitos nutricionales de más de 2.000 individuos de un amplísimo rango de edades en nuestro país. En este estudio se estimó que las cantidades medias de calcio diarias ingeridas a través de la alimentación de mujeres y hombres mayores de 65 años fueron 662 y 629 mg, respectivamente41. Por consiguiente, si quisiéramos alcanzar la directriz de IOM, tendríamos que complementar con unos 600 mg diarios de calcio en forma de suplemento exógeno de carbonato cálcico para alcanzar los 1.200 mg/día.
Vitamina D
El colecalciferol es la forma de vitamina D mayoritariamente utilizada en los ECA y por ello el metabolito específicamente recomendado en la mayor parte de las guías clínicas publicadas sobre el manejo de osteoporosis anteriormente citadas. No disponemos de evidencia científica concluyente que concrete de modo consensuado las dosis diarias recomendadas en el tratamiento de la osteoporosis. Es posible que la tendencia sea la de aumentar las 800-1.000 UI diarias de vitamina D que se utilizan mayoritariamente en la práctica clínica habitual a dosis más elevadas, puesto que esta ha sido lo habitual hasta ahora en el propio diseño de los ensayos clínicos.
Así, hace más 30 años, los ensayos de referencia con alendronato se diseñaron con una suplementación complementaria de vitamina D de 250 UI/día20, cantidad que aumentó 4 años después hasta las 400 UI/día con ibandronato22, y ya en 2009 alcanzó los 800 UI/día de colecalciferol en pacientes con niveles basales de 25(OH)D de 12-20 ng/ml o 400 UI/día para niveles superiores a 20 ng/ml en el estudio FREEDOM con denosumab27(promedio en el primer mes de tratamiento de 600 UI/día). Pues bien, observamos que esta tendencia ascendente se consolida en el más reciente estudio de referencia con romosozumab, publicado ya en 2016, y en cuyo diseño se estableció una dosis de carga de 50.000-60.000 UI/día de colecalciferol (también se permitía el uso de vitamina D2 o ergocalciferol) y, a continuación, dosis diarias de 600-800 UI para los pacientes con niveles basales de 25(OH)D entre 20 y 40 ng/ml28, lo que supondría un promedio en el primer mes de tratamiento de unas 2.500 UI/día (ver figura 1).
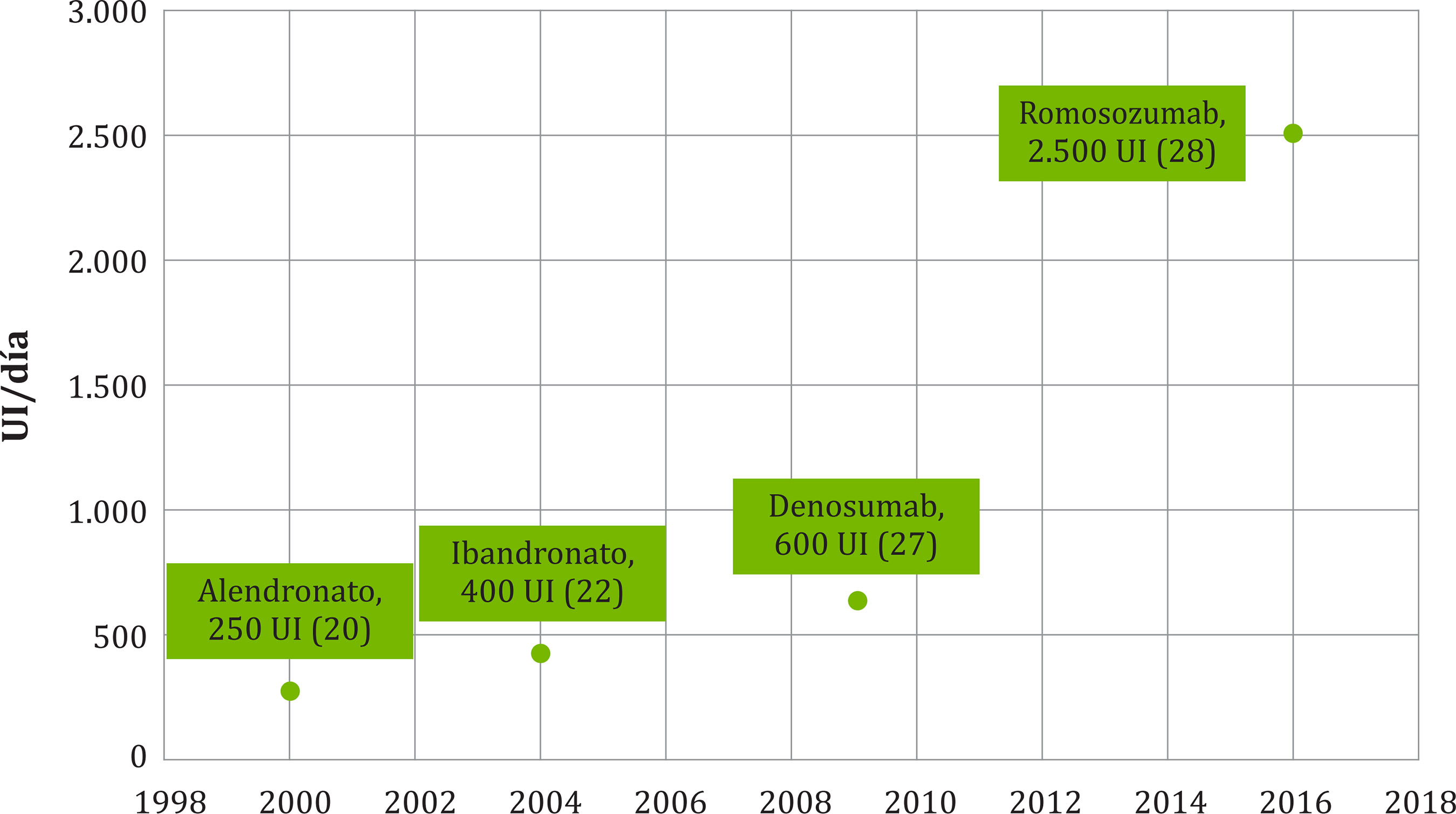
Figura 1. Evolución de las dosis diarias del primer mes de tratamiento (UI/día) de colecalciferol asociado a fármacos anti-osteoporóticos. Se indica año de publicación, fármaco anti-osteoporótico, dosis y referencia bibliográfica (entre paréntesis)
En nuestra opinión, sería aconsejable trasladar esta tendencia de aumento de dosis de colecalciferol en fármacos en desarrollo a nuestra práctica clínica habitual de suplementación en pacientes con deficiencia de vitamina D y osteoporosis; y en esta misma dirección apuntan ya a día de hoy algunas sociedades científicas de reconocido prestigio que en sus guías clínicas y documentos de consenso recomiendan una suplementación de hasta 2.000 UI/día de colecalciferol en pacientes con osteoporosis. Entre ellas, destacamos la International Osteoporosis Foundation (IOF)42, la Endocrine Society (ES)43 o la American Association of Clinical Endocrinologists/American College of Endocrinology (AACE/ACE)3.
Es razonable pensar que será más probable alcanzar los niveles óptimos de 25(OH)D superiores a 30 ng/ml que recomiendan con alto grado de consenso las principales sociedades científicas expertas en el manejo de la osteoporosis si tratamos a los pacientes con 2.000 UI/día que si les tratamos solo con 800-1.000 UI/día, y que eso puede producir un beneficio clínico adicional en la osteoporosis. De hecho, ya hay estudios que aportan cierta evidencia de que eso podría ser así: a destacar, el Zurich Hip Fracture Trial realizado por los grupos de Dawson-Hugues y Bischoff-Ferrari, ensayo clínico en el que se comparó de modo bi-factorial la administración de 2.000 UI/día u 800 UI/día de colecalciferol a 173 pacientes que habían sufrido una fractura de cadera, en combinación o no con un programa de ejercicio físico durante 12 meses, concluyéndose que la administración de 2.000 UI/día se asociaba a un menor deterioro de la calidad de vida entre los meses 6 y 12, evaluada mediante las puntuaciones de la escala EuroQol EQ-5D-3L44 ; y también una revisión sistemática de la literatura que analizó 12 publicaciones sobre distintas pautas de suplementación con colecalciferol en mujeres menopáusicas con riesgo de osteoporosis con deficiencia de vitamina D, en la que los autores observaron que solo dosis diarias a partir de 2.000 UI/día elevaban consistentemente los niveles de 25(OH)D por encima de 30 ng/ml45.
CONCLUSIÓN
A día de hoy, disponemos de evidencia científica que justifica la necesidad de tratar con calcio y vitamina D (preferentemente colecalciferol) a todos los pacientes con osteoporosis y deficiencia de vitamina D, independientemente del tratamiento que reciban para la osteoporosis. Las dosis diarias de colecalciferol a emplear deberían alcanzar, al menos, las 2.000 UI.





![Metástasis maxilar por tumor miofibroblástico pulmonar detectada en estudio [18F]FDG PET/TC](/img/es/next.gif)





 texto en
texto en