INTRODUCCIÓN
Un acceso vascular (AV) funcionante es fundamental para el paciente en hemodiálisis (HD). Mantenerlo a lo largo del tiempo es todo un desafío (1).
La trombosis es la primera causa de fracaso del AV y generalmente es secundaria a una estenosis (1).
La etiología más frecuente para la trombosis del AV para HD es la estenosis junto con otros factores como la hipotensión, la deshidratación, la infección, etc. (2).
En los pacientes que necesitan hemodiálisis, esta complicación puede abordarse mediante el intento inmediato de su reparación para conservarlo o mediante la colocación de un catéter venoso central, dando el acceso por perdido (3).
Para intentar conservarlo y prolongar su permeabilidad, la trombectomía y la reparación de la posible causa siguen siendo los objetivos principales (4). Para ello pueden emplearse diferentes técnicas de trombectomía (quirúrgica, farmacológica o mecánica), seguidas de la revisión del acceso mediante fistulografía y reparación de las posibles causas de la trombosis (plastia quirúrgica, reanastomosis proximal, angioplastia simple, implante de stent, etc.) (1). Sin embargo, no existe evidencia consistente a la hora de recomendar el mejor método de rescate del AV (5).
OBJETIVO
Describir la evolución de los AV para HD trombosados tras su reparación quirúrgica urgente en nuestro centro.
MÉTODO
Estudio observacional, retrospectivo y unicéntrico. Se incluyeron todos los pacientes intervenidos de urgencia por trombosis de AV para HD, nativos y protésicos, entre 2013 y 2019. Utilizamos la lista de verificación de calidad STROBE (6). Se excluyeron aquellos pacientes cuyo AV para HD había sido rescatado previamente por trombectomía u otro procedimiento, aquellos a los que se realizó un nuevo acceso y aquellos en los que la información accesible era incompleta.
Se recogieron variables demográficas, antecedentes personales de interés, factores de riesgo cardiovascular (FRC), fecha de creación del AV, tipo de AV creado, permeabilidad primaria, permeabilidad primaria asistida, problemas durante su uso, fecha de trombosis y su rescate, tipo de rescate llevado a cabo, evolución posoperatoria y permeabilidad secundaria y uso posterior al procedimiento de rescate.
En cuanto al tipo de AV creado diferenciamos dos grupos: nativo y protésico. Consideramos como problemas previos durante su uso la presencia de colateralidad o estenosis detectadas por ecografía en las consultas de seguimiento del AV. Dentro del tipo de rescate llevado a cabo diferenciamos la trombectomía quirúrgica aislada y la trombectomía quirúrgica asociada a otro procedimiento endovascular. Y en la valoración de la permeabilidad posterior valoramos el uso del AV en los centros de hemodiálisis respectivos.
Los datos fueron recogidos de la historia clínica del paciente, de los registros electrónicos de protocolos quirúrgicos y estudios angiográficos, de la información de las consultas de AV de seguimiento y de los registros de uso de los centros de HD. Cada paciente fue codificado para guardar la confidencialidad durante su seguimiento.
Análisis estadístico
De las variables cualitativas se obtuvieron proporciones y razón de prevalencia; y de las numéricas, medias, medianas y desviación estándar. Se realizaron correlaciones de variables, análisis actuarial de supervivencia libre de nuevo fallo (SVLF) del AV y log rank para la comparación de supervivencias.
RESULTADOS
El total de AV rescatados en nuestro centro durante el periodo de estudio fue de 54. Excluimos 3 de ellos porque se realizó un nuevo AV y otros 3 por no disponer de información completa en la historia clínica.
De los 48 pacientes incluidos en nuestro estudio, 31 fueron hombres (64,6 %) y 17, mujeres (35,6 %). La edad media a la que se sometieron a la trombectomía fue de 70,65 años (DS ± 9,54 años). La distribución de los factores de riesgo cardiovascular y las comorbilidades asociadas a los pacientes se recogen en la tabla I.
Tabla I. Variables demográficas y comorbilidad asociada de los pacientes.
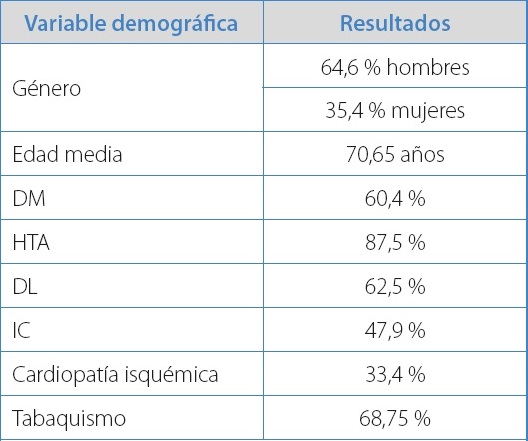
DM: diabetes; HTA: hipertensión arterial; DL: dislipemia; IC: insuficiencia cardiaca.
Se rescataron mediante trombectomía urgente 22 AV nativos (45,8 %) y 26 protésicos (54,2 %). Las variables relacionadas con el AV y el procedimiento realizado se detallan en la tabla II.
Al analizar la evolución del AV previa al rescate, no encontramos datos de complicación previa en 27 de los AV (56,2%). Dos presentaron colaterales significativas que requirieron ligadura quirúrgica previa (4,2 %), y en 19 se detectó algún grado de estenosis durante el seguimiento (39,6 %). Dentro de este segundo grupo de complicaciones, 4 fueron estenosis no significativas (21 %), en 11 se había llevado a cabo algún procedimiento endovascular corrector de la estenosis (58 %) y 4 estaban pendientes de este (21 %).
La permeabilidad primaria global fue de 77,1 % a los 3 meses, del 66,7 % a los 6 meses y el 54,2 % al año.
La permeabilidad primaria global asistida fue del 87,5 % a los 3 meses, del 83,33 % a los 6 meses y del 66,66 % al año.
En cuanto a la permeabilidad primaria de las fístulas nativas, fue del 90,90 % a los 3 meses, del 90,90 % a los 6 meses y del 72,72 % al año.
La permeabilidad primaria de las fístulas protésica fue del 65,38 % a los 3 meses, del 46,15 % a los 6 meses y del 38,46 % al año.
El procedimiento de rescate realizado fue la trombectomía simple en el 50 % de los casos y la trombectomía asociada a angiografía y a angioplastia en el 50 % restante. La estancia media hospitalaria fue de 1,52 días. En 7 casos (14,6 %) no se consiguió repermeabilizar el AV, en 8 (18,8 %) se trombosaron en las primeras 24 horas y en 33 pacientes (66,6 %) pudo llevarse a cabo una hemodiálisis efectiva tras el procedimiento.
La permeabilidad secundaria global fue del 93,8 % a los 3 meses, del 95,45 % a los 6 meses y del 66,7 % al año.
En cuanto a la permeabilidad secundaria de las fístulas nativas, fue del 100 % a los 3 meses, del 90,90 % a los 6 meses y del 81,81 % al año.
La permeabildiad secundaria de las fístulas protésica fue del 88,46 % a los 3 meses, del 73,07 % a los 6 meses y del 53,84 % al año.
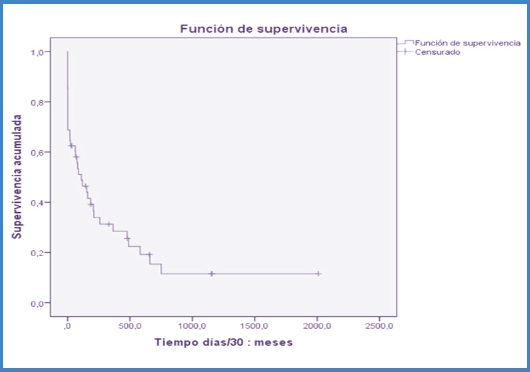
Después de la reparación urgente, la SVLF fue del 49 % a los 110 días (ES 0,07), del 25 % a los 478 días (ES 0,07) y del 15 % a los 659 días (Fig. 1).
Diferenciando entre AV nativo y protésico, observamos que la SVLF del 50 % de los casos es de 110 y de 86 días, respectivamente, sin que esta diferencia sea estadísticamente significativa (log rank: 0,51). La SVLF a los 6 meses de los AV nativos fue del 29 % y de los protésicos del 41 % (Fig. 2).
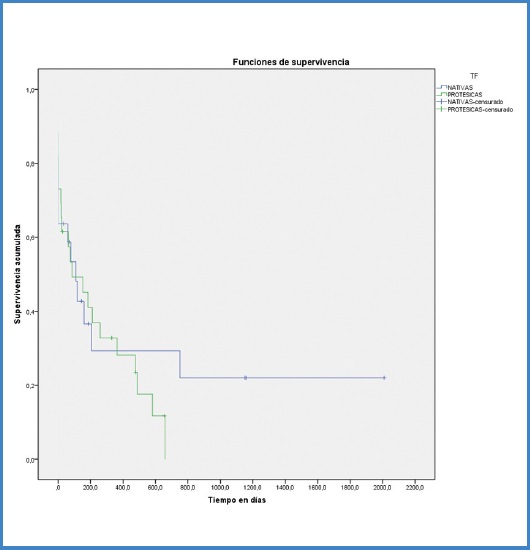
Figura 2. Curva de supervivencia de Kaplan Meier de eventos de trombosis tras trombectomía estratificada por tipo de FAV.
En el análisis comparativo de las curvas de SVLF no encontramos diferencias significativas según las características demográficas o la comorbilidad, el tipo de AV, sus complicaciones previas o según el procedimiento quirúrgico de rescate llevado a cabo.
DISCUSIÓN
Los AV con frecuencia van a requerir diferentes intervenciones a lo largo de su vida útil para mantener su funcionalidad (7). Su trombosis aguda es a menudo una urgencia dada la necesidad inminente de realizar la siguiente sesión de HD (8).
En nuestra serie se rescataron mediante trombectomía quirúrgica urgente 22 AV nativos (45,8 %) y 26 protésicos (54,2 %), de los que 31 fueron hombres (64,6 %), con una edad media a la que se sometieron a la trombectomía de 70,65 años (DS ± 9,54 años). Tanto la distribución de género y como la de edad se corresponden con la prevalencia del Registro Español de Enfermos Renales del 2019 (9).
En la búsqueda constante de mantener un AV permeable y funcional, los profesionales a su cargo en ocasiones necesitan realizar intervenciones que mantengan o que mejoren dicha funcionalidad. En nuestra serie se realizaron 11 procedimientos endovasculares previos (angioplastia con balón simple) al episodio de trombosis. Estos se llevaron a cabo para mejorar la permeabilidad primaria: del 66,7 % al 83,33 % a los 6 meses y del 54,2 % a 66,66 % al año, respectivamente. Estos datos son ligeramente superiores a los reportados por uno de los metaanálisis más grandes reportados con el grupo de Kitrou, quienes reportan una permeabilidad asistida del 54,8 % (IC: 44,8-67 %) y del 41,6 % (IC: 30,4-56,9%) a los 6 meses y al año (2).
En nuestro estudio obtuvimos una HD eficaz tras el rescate del AV en el 66,6 % de los pacientes. Datos parecidos se describen en la literatura por Ghaffarian y Koraen Smith, con HD exitosa en el 70 % de los AV antebraquiales, en el 56 % de los AV en la muñeca y del 63 % de los AV protésicos (5,7,10). Otros autores como Sadaghianloo y Gaurav presentan un éxito técnico ligeramente superior, con tasas del 81 % en AV nativos y del 80 % en AV protésicos, en el caso del primer autor (11), y del 85 % de manera global en el caso del segundo (12).
En cuanto a la permeabilidad secundaria global de nuestra serie, fue del 93,8 % a los 3 meses, del 95,45 % a los 6 meses y del 66,7 % al año. Cuando realizamos una estratificación por tipo de AV en el caso de FAVn, la permeabilidad secundaria fue del 100 % a los 3 meses, del 90,90 % a los 6 meses y del 81,81 % al año. En cuanto a las FAVp, su permeabilidad secundaria en nuestra serie fue del 88,46 % a los 3 meses, del 73,07 % a los 6 meses y del 53,84 % al año. La Guía española de accesos vasculares para hemodiálisis reporta una permeabilidad secundaria del 86 y del 77 % a los 6 y a los 18 meses, respectivamente, en FAVn y del 58 % y del 33 % a los 6 y a los 18 meses, respectivamente (13).
Analizando la SVLF global de nuestra muestra, el 49 % se mantiene permeable a 110 días. Cifras similares son recogidas por Koraen Smith, con una mediana de 98 días en una población numéricamente superior a la nuestra, pero fenotípicamente parecida (5).
Ocurre algo similar cuando observamos nuestra SVLF global al año: 28,4 %. Valores similares se muestran en estudios parecidos al nuestro, como el de Ghaffarian (7 ).
LIMITACIONES
Son dos las limitaciones principales de nuestro trabajo: que se trata de un estudio retrospectivo y el bajo número de pacientes incluidos en nuestro análisis.
CONCLUSIONES
A pesar del fracaso técnico inicial y de la retrombosis precoz, hay un porcentaje no despreciable de AV que se mantienen en uso a medio plazo tras ser rescatados, lo que permite una HD eficaz en estos pacientes. Esto nos anima a seguir investigando para identificar los factores predictivos de buen resultado a largo plazo para así poder seleccionar mejor a los pacientes candidatos a un rescate urgente del AV.