Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Actas Urológicas Españolas
versión impresa ISSN 0210-4806
Actas Urol Esp vol.29 no.5 may. 2005
NOTA CLÍNICA
Tratamiento quirúrgico de linfedema peneano secundario a
hidrosadenitis supurativa
E. García-Tutor*, J. Botellé del Hierro*, A. San Martín Maya*, J. Castro García*,
A. España**, J. Fernández Montero***, J.E. Robles García***
*Departamento de Cirugía Plástica, Estética y Reparadora. **Departamento de Dermatología.
***Departamento de Urología. Clínica Universitaria. Universidad de Navarra. Pamplona.
TRATAMIENTO QUIRÚRGICO DE LINFEDEMA PENEANO SECUNDARIO A HIDROSADENITIS SUPURATIVA El linfedema de pene y escroto es una enfermedad rara en los países desarrollados, aunque es relativamente frecuente en países orientales. La causa más frecuente es la filariasis1, si bien en nuestro medio suele encontrarse asociada a procesos neoplásicos, inflamatorios, postquirúrgicos, secuelas por radioterapia, disbalances hidroelectrolíticos y procesos idiopáticos. Palabras clave: Linfedema. Penoescrotal. Hidrosadenitis. Elefantiasis. Injerto cutáneo. Pene. Tratamiento quirúrgico. ABSTRACT SURGICAL TREATMENT OF PENILE LYNPHEDEMA ASSOCIATED WITH HIDRADENITIS SUPPURATIVA Penoscrotal lymphedema is a rare disease in the developed countries, although it is relatively frequent in tropical countries. The most common cause is filariasis, although in our practice usually is associate to neoplasic and inflammatory processes, surgery, radiotherapy, hidroelectrolitic disbalances and idiopathic. Keywords: Lymphedema. Penoscrotal. Hidradenitis. Elephantiasis. Skin graft. Penis. Surgical treatment. |
El linfedema penoscrotal es una enfermedad rara en los países desarrollados1. Causa dolor, deformidad, dificultad para orinar, disminución de la potencia sexual y, en los casos extremos, dificultad para la bipedestación y la marcha. Todos los procesos que pueden causarla tienen en común que provocan una obstrucción en los vasos linfáticos regionales, observándose al microscopio una dilatación de los conductos linfáticos distales al proceso obstructivo.
Los procesos que pueden causarlo se agrupan en inflamatorios, postquirúrgicos, neoplásicos, secundarios a secuelas post-radioterapia, por disbalances hidroelectrolíticos y formas idiopáticas. De entre todas las causas infecciosas, la más frecuente es la filariasis siendo ésta la causa global más frecuente a escala mundial. Se ha relacionado también aisladamente con otras enfermedades infecciosas como con la hidrosadenitis supurativa2 así como después de infecciones estreptocócicas3 o tuberculosas.
Las etiologías más frecuentes de origen neoplásico son el cáncer de próstata y las metástasis ganglionares inguinales. También las enfermedades granulomatosas como la enfermedad de Crohn, la artritis reumatoide y la sarcoidosis pueden ser causa de linfedema penoscrotal3. Otras situaciones como disbalances hidroelectrolíticos (como la hipoproteinemia) y de igual manera los procedimientos quirúrgicos, como las linfadenectomías inguinales, también pueden originarlo. Más raramente se ha descrito linfedema genital tras el uso de inyecciones de parafina o silicona en el pene o con el uso de bandas constrictivas alrededor del escroto4.
CASO CLINICO
Presentamos un paciente varón de 22 años afecto de linfedema de pene y escroto secundario a hidrosadenitis inguinal de cuatro años de evolución (Fig. 1). El cultivo del material purulento reveló la presencia de S. aureus y E. coli. Recibió tratamiento con amoxicilina-clavulánico, tetraciclinas, levofloxacino e isotretinoína éste último durante más de un año, mejorando las lesiones inguinales aunque no el linfedema.

FIGURA 1. Situación preoperatoria.
Se realizó linfografía isotópica con sulfuro de renio marcado con 99mTc observándose retraso en la migración del radiotrazador e importante disminución del número de ganglios inguinales y de la cadena ganglionar iliaca, de forma bilateral. Mediante TAC abdominopélvico se descartó la presencia de procesos obstructivos en esta localización. Una biopsia de piel del escroto mostró la epidermis respetada, con dilatación de vasos linfáticos en dermis, de contorno irregular revestidos con endotelio maduro, sin alteraciones del estroma, con diagnóstico de linfangiectasia cutánea. Estos hallazgos junto a las manifestaciones clínicas del paciente, fueron característicos de linfedema peneano y escrotal secundario a hidradenitis supurativa inguinal.
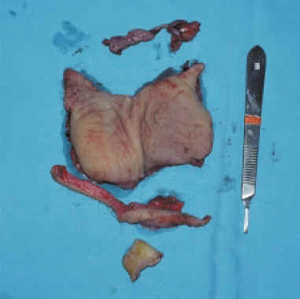
A la vista de los resultados y de que la principal preocupación del paciente era el aumento en el volumen de su pene, se realizó mediante anestesia general y previo sondaje vesical, circuncisión y exéresis completa de piel y tejido celular subcutáneo hasta la fascia de Buck, respetando la piel del escroto (Fig. 2). Tras la infiltración de 10 microgramos de alprostadil intracavernoso se realizó cobertura del cuerpo peneano con injerto cutáneo de espesor parcial de muslo, de forma espiroidea, sobre la fascia de Buck (Fig.3). Tras siete días levantamos la cura, habiendo prendido en su totalidad. El resultado al mes es satisfactorio, sin recidiva del edema ni incurvaciones en la erección (Fig. 4).

FIGURA 3. Imagen quirúrgica del pene injertado.

FIGURA 4. Situación postoperatoria al mes de la intervención.
DISCUSIÓN
El linfedema penoscrotal es una entidad poco frecuente en nuestro medio, aunque común en países en los que la filariasis es endémica.
Como se describe en los trabajos de McDougal3, salvo en el caso poco común en que el linfedema sea autolimitado y no produzca un daño permanente en la piel, se precisa de un tratamiento quirúrgico agresivo, ya que en el linfedema crónico se producen cambios irreversibles en la piel y el tejido celular subcutáneo. Los objetivos que se persiguen con este tratamiento son los siguientes: un resultado estético aceptable, que posibilite una actividad sexual normal, que cree un ambiente adecuado para la espermatogénesis5 y que minimice el riesgo de recurrencias3.
Las diferentes alternativas quirúrgicas tienen en común la eliminación completa de piel y tejido celular subcutáneo y su posterior cobertura con colgajos cutáneos o con injertos de espesor parcial3,4,6. En el caso del linfedema peneano la opción más aceptada es la escisión de piel y tejido celular subcutáneo hasta la fascia de Buck recubriendo posteriormente el defecto con injertos de piel de espesor parcial obtenidos de muslo o abdomen.
En el escroto existen tres alternativas. La primera sería la escisión completa de toda la piel y el tejido celular subcutáneo y su recubrimiento con un colgajo de la piel posterolateral del escroto que, en muchos casos, no se halla afectada por el linfedema1,3. Así se logra construir un neoscroto de características muy similares al anterior, permitiendo una adecuada espermatogénesis6. Otra opción sería el recubrimiento con colgajos locales de muslo o abdomen3, aunque en este caso sería discutible si el ambiente que se crea en el escroto sería favorable para la espermatogénesis.
Hay que tener en cuenta que, en estas dos últimas técnicas, la eliminación del riesgo de recurrencia es dudoso por lo que muchos autores prefieren recubrir el defecto con injertos de espesor parcial que no parecen interferir en el proceso de termoregulación de la espermatogénesis. Además proporciona un resultado estético aceptable eliminando, en principio, el riesgo de recurrencia al extirpar todo el tejido afectado.
Debido a la dificultad que presenta realizar un tratamiento conservador en la zona y tras consultar la literatura revisada, creemos que la exéresis completa de la piel y tejido celular subcutáneo y cobertura posterior es una buena opción terapéutica.
REFERENCIAS
1. Dandapat MC, Mohapatro SK, Patro SK. Elephantiasis of the penis and scrotum. A review of 350 cases. American Journal of Surgery, 1985;149(5): 686-690. [ Links ]
2. Konety BR, et al. Scrotal elephantiasis associated with hidradenitis suppurativa. Plastic and Reconstructive Surgery 1996;97(6):1243-1245. [ Links ]
3. McDougal WS. Lymphedema of the external genitalia. The Journal of Urology 2003;170(3): 711-716. [ Links ]
4. Malloy TR, Wein AJ, Gross P. Scrotal and penile lymphedema: surgical considerations and management. The Journal of Urology 1983;130(2): 263-265. [ Links ]
5. Steinberg J, Kim ED, McVary KT. A surgical approach to penoscrotal lymphedema. The Journal of Urology 1996;156 (5):1770. [ Links ]
6. Ross JH, et al. Primary lymphedema of the genitalia in children and adolescents. The Journal of Urology 1998;160(4): 1485-1489. [ Links ]
Dr. E. García-Tutor
Departamento de Cirugía Plástica Reparadora y Estética
Clínica Universitaria. Universidad de Navarra
31008 Pamplona (Navarra)
e-mail: egtutor@unav.es
(Trabajo recibido el 2 septiembre 2004)