My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Actas Urológicas Españolas
Print version ISSN 0210-4806
Actas Urol Esp vol.34 n.1 Jan. 2010
ORIGINAL BREVE - ANDROLOGÍA-INFERTILIDAD
Tumor adenomatoide paratesticular: una serie de nueve casos
Paratesticular adenomatoid tumor: A report of nine cases
R. González Resinaa, A. Carranza Carranzab, J. Congregado Córdobab, J.M. Conde Sáncheza, C.B. Congregado Ruiza y R. Medina Lópeza
aServicio de Urología, Hospital Universitario Virgen del Rocío, Sevilla, España
bServicio de Anatomía Patológica, Hospital Universitario Virgen del Rocío, Sevilla, España
Dirección para correspondencia
RESUMEN
Introducción: los tumores paratesticulares son raros. La mayoría son benignos, siendo el más frecuente el tumor adenomatoide.
En ocasiones estos tumores infiltran el parénquima testicular y es necesario plantear un diagnóstico diferencial con tumores malignos, por lo que la biopsia intraoperatoria, en estos casos, permite realizar una cirugía conservadora.
Material y métodos: presentamos de forma retrospectiva nuestra extraordinaria serie de 9 casos de tumores adenomatoides paratesticulares durante un periodo de 9 años (2000-2008).
Resultados y conclusiones: describimos la edad de los pacientes (media de 49,6 años) y la clínica de inicio (nódulo palpable doloroso). La localización de la lesión más frecuente fue en el epidídimo, que habitualmente se manifiesta como un nódulo de pequeño tamaño, generalmente oval en la cola del epidídimo.
En nuestra serie tenemos un caso de lesión testicular intraparenquimatosa y otro en túnica vaginal; el resto se localizan en el epidídimo. El diagnóstico de sospecha fue por ecografía, con confirmación histológica posterior. Describimos el diagnóstico diferencial y el tratamiento quirúrgico, que se aplicó en el 100% de los casos, así como sus características anatomopatológicas.
Palabras Clave: Teste. Benigno. Tumor adenomatoide.
ABSTRACT
Introduction: Paratesticular tumors are rare. Most of them are benign, and adenomatoid tumors are most common.
These tumors sometimes infiltrate the testicular parenchyma and require differential diagnosis with malignant tumors. In such cases, intraoperative biopsy allows for performing conservative surgery.
Materials and methods: A retrospective study of nine patients with paratesticular adenomatoid tumors seen during a nine-year period (2000-2008) is reported.
Results and conclusions: Patient age (mean, 49.6 years) and most common initial signs (tender nodule) are reported. The tumor most commonly occurred as a small, usually oval, nodule in the tail of epididymis.
Our series included a case each of intraparenchymal tumor of the testis and tumor of the tunica vaginalis. Diagnosis was initially made based on a ultrasound scan and subsequently confirmed by histology. Differential diagnosis and surgical treatment, performed in all patients, are reported, and also the pathological features of surgical specimens.
Key words: Testis. Benign. Adenomatoid tumor.
Introducción
Los tumores paratesticulares son en general poco frecuentes, ya que suponen menos del 5% de las neoplasias intraescrotales. Los benignos representan el 75%, siendo el más habitual el tumor adenomatoide, que representa el 30%. La localización típica es el epidídimo, generalmente en el polo inferior, pero puede encontrarse también en la túnica albugínea, en el cordón espermático y en el conducto eyaculador, así como extenderse al parénquima testicular, y cuando esta infiltración es amplia puede parecer un tumor primario testicular que se extiende hacia los anejos, pero en cualquier caso su curso clínico es invariablemente benigno1.
Desde el punto de vista de sus características macroscópicas, estos tumores se presentan casi siempre de forma unilateral y únicos, de no más de 5 cm, y la mayoría de menos de 2 cm. Típicamente forman una masa redonda u oval bien delimitada, aunque no encapsulada; es raro su crecimiento en forma de placa, y sus bordes no siempre están bien definidos. Son sólidos y firmes y la superficie de corte es arremolinada o fasciculada, de color blanco o rosado. No suelen presentar necrosis2,3.
Respecto a las características microscópicas las células que lo constituyen forman cordones, nidos o canales, que a su vez adoptan una disposición pseudo vascular o pseudo glandular y, según estén más o menos apretadas, ofrecen un aspecto sólido o quístico; el estroma es fibroso y a veces hialinizado4-6.
Se reconocen tres patrones morfológicos básicos: angiomatoide, sólido y adenoide.
En general estos patrones histológicos se presentan mezclados en un tumor particular, aunque suele destacar uno de ellos.
Los espacios presentes en los diferentes patrones histológicos están cruzados por unos cordones filiformes a modo de puentes, que dan al tumor un aspecto de "tela de araña"; estos finos cordones son revelados, en su estudio ultraestructural, como el citoplasma aplanado de dos células mesoteliales adyacentes, morfológicamente muy específicos de estos tumores y presentes en el 100% de ellos. Además, estos espacios están ocupados por un material mucoide PAS negativo y azul alcián positivo, propio de mucopolisacáridos ácidos.
El origen mesotelial está mayoritariamente aceptado en función de su inmunofenotipo, positivo para calretinina, citoqueratina (CK), vimentina, antígeno de membrana epitelial A (EM) y negativo para marcadores vasculares.
El diagnóstico diferencial hay que realizarlo con los siguientes tipos de tumores: hemangioma, carcinoma metastático, carcinoma de la rete testis, adenocarcinoma, mesotelioma, tumor del saco vitelino, leiomioma y proliferaciones reactivas de fibroblastos7,8.
Material y método
Hemos realizado un estudio retrospectivo, evaluando los casos de tumores adenomatoides paratesticulares diagnosticados y tratados durante un periodo de 9 años (2000-2008) en nuestro hospital. Presentamos una serie de 9 casos y describimos la edad de los pacientes, la clínica de inicio, el lado de presentación, el diagnóstico preoperatorio, el tratamiento de los mismos y su confirmación posterior histológica e inmunohistoquímica.
Resultados
En nuestra serie la edad de los pacientes estaba en un rango entre 33 y 61 años, con una media de 49,6 años. La clínica de inicio fue un nódulo palpable doloroso en 8 pacientes (88,8%) y un caso de orquiepididimitis aguda inicial. En 5 pacientes el lado fue el derecho y en 4 el izquierdo. El diagnóstico en el 100% de los casos fue sospechado por ecografía. El aspecto ecográfico es variable en estos tumores, aunque suele ser isoecoico, en general de pequeño tamaño (< 2 cm), con una forma oval característica, y su localización habitual en el polo inferior o en la cola del epidídimo (fig. 1). En nuestros casos la localización fue en el epidídimo en siete pacientes, intratesticular en uno y en la túnica vaginal en otro. En tres casos se realizó un estudio intraoperatorio, con diagnóstico de tumor adenomatoide en dos (lesión de túnica vaginal, lesión intratesticular y otro caso de lesión en la cola del epidídimo). El caso de lesión intraparenquimatosa fue el de menor tamaño y el diagnóstico anatomopatológico fue atrofia testicular.
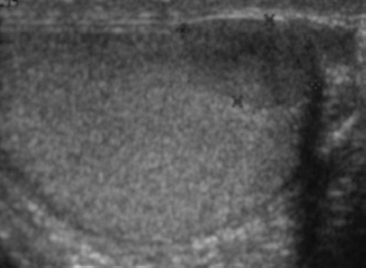
Figura 1 - Ecografía con nódulo isoecoico en la cola
del epidídimo de características benignas.
El tratamiento fue quirúrgico en el 100% de los casos; en 8 (88,8%) fue conservador mediante la exéresis del nódulo, y en uno de duda ecográfica se realizó orquiectomía radical inguinal (la lesión intraparenquimatosa referida anteriormente). El estudio histológico se completó con marcadores inmunes para CKpan, calretinina, CD34 y Ki67 para los 9 casos, y estudio histoquímico con PAS diastasa y azul alcián en cuatro de ellos.
No hubo complicaciones quirúrgicas, salvo un caso de orquiepididimitis postoperatoria en un paciente, y en todos los casos la evolución fue satisfactoria.
Macroscópicamente todos fueron nódulos bien delimitados, de entre 0,3 y 3,5 cm, de consistencia elástica firme o dura, de color blanquecino o grisáceo, y al corte del mismo color y aspecto homogéneo o fasciculado. En general se observó su relación con el epidídimo o vaginal y su buena delimitación del parénquima testicular.
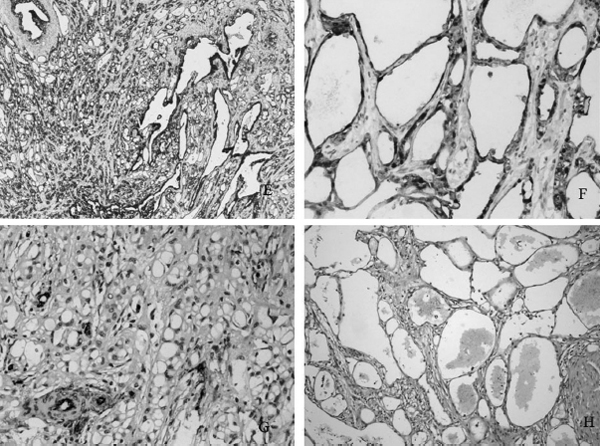
En el estudio microscópico prácticamente todos presentaban una combinación de, al menos, dos de los patrones histológicos propios de este tumor; los dos más frecuentes son el angiomatoide y el adenoide, constituidos por canales y tubos anastomosados de células aplanadas de aspecto endotelial, o células cúbicas de citoplasma eosinófilo, respectivamente. Estas células de citoplasma eosinófilo y aspecto epitelioide también se disponen en cordones y nidos más apretados, formando el patrón sólido (fig. 2).
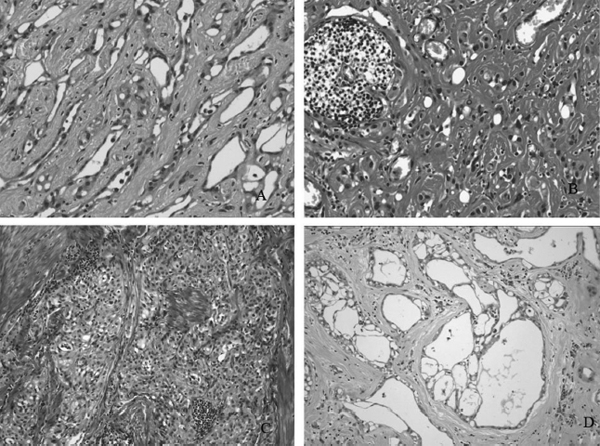
Figura 2 - (A) Patrón angiomatoide; canales tapizados por células aplanadas de aspecto endotelial.
Estroma fibroso. (B) Patrón adenoide; células cúbicas o poligonales de amplio citoplasma eosinófilo
y aspecto epitelioide rodean luces que parecen corresponder a glándulas. Un agregado linfoide;
dato histológico presente en casi todos estos tumores. Estroma colagenizado. (C) Patrón sólido;
cordones y sábanas de células epitelioides en un estroma rico en células musculares lisas.
(D) Detalle de la estructura llamada en "tela de araña", resultado de la vacuolización celular y
de los puentes filiformes del citoplasma de las células tumorales que los cruzan.
Ambos tipos de células presentan vacuolización en todos los casos, que adoptan con frecuencia aspecto de células en anillo de sello.
El patrón angiomatoide es casi único en el de mayor tamaño, y el patrón sólido lo es en el más pequeño, el intratesticular.
Se observa infiltración tumoral de túbulos seminíferos en dos de los casos, además del intratesticular, que se asocia con atrofia extensa de túbulos.
El estroma está constituido por tejido fibroso mezclado con el tumor, muy colagenizado en dos de ellos, con células musculares lisas a veces formando nódulos hiperplásicos y vasos también a veces muy numerosos, sobre todo en la periferia del tumor.
Los agregados linfoides en la periferia y los llamados puentes filiformes que cruzan los espacios pseudovasculares están en todos menos en uno, el intratesticular (tabla 1).
El estudio inmunohistoquímico fue positivo en todos para CKpan y calretinina y negativo para CD34, que marcó los endotelios vasculares, lo cual apoya la naturaleza mesotelial del tumor. La calretinina es una proteína fijadora del calcio perteneciente a la familia de la proteína S100, que se localiza tanto en el citoplasma como en el núcleo celular; tiene alta sensibilidad para identificar mesoteliomas y células mesoteliales, siendo muy rara su expresión en tumores malignos. El índice de proliferación fue en todos menor del 2% (fig. 3).
Figura 3 - (A) Citoqueratina pan positiva en las células tumorales y en otras estructuras tubulares
correspondientes a epidídimo atrapado. (B) Calretinina positiva, tanto en el citoplasma como en
el núcleo, en las células del tumor, aplanadas, que revisten espacios pseudos-vasculares.
Es negativa en células estromales. (C) CD34 positivo en las células endoteliales de los vasos
y negativo en las células tumorales, en las que se aprecia la vacuolización y la morfología en
anillo de sello. (D) Azul alcián que tiñe el material amorfo que ocupa los espacios delimitados
por las células tumorales, expresión de la capacidad secretora de estas y de la naturaleza de la secreción, mucina ácida.
La tinción de PAS y PAS diastasa fue negativa en todos los casos, mostrando ausencia de glucógeno y mucopolisacáridos neutros. El azul alcián fue positivo en todos, de forma focal o difusa, especialmente en los espacios pseudovasculares grandes, revelando la presencia de mucopolisacáridos ácidos (tabla 2).
Discusión
Los tumores paratesticulares son en general poco frecuentes, siendo benignos en su mayoría, y el tumor adenomatoide es el más frecuente. La localización típica es el epidídimo, generalmente en el polo inferior, pero puede encontrarse también en la túnica albugínea, en el cordón espermático y en el conducto eyaculador, así como extenderse al parénquima testicular.
Se reconocen tres patrones morfológicos básicos desde el punto de vista microscópico:
1. Angiomatoide: formado por canales de aspecto vascular, más o menos dilatados, tapizados por células planas de morfología endotelial.
2. Sólido: en el que los cordones, canales y nidos celulares están más apretados entre sí, dejan menos espacios y se forman sábanas celulares. El tipo celular que predomina es una célula epitelioide, de amplio citoplasma eosinófilo, núcleo pequeño y nucleolo no prominente.
3. Adenoide: formado por tubos de células cúbicas anastomosados, que dan un aspecto histológico pseudoglandular.
Además de los tipos celulares descritos se observan con frecuencia células de citoplasma vacuolado, que pueden adoptar morfología en "anillo de sello".
No se ven mitosis ni pleomorfismo nuclear o nucleolos prominentes; tampoco se observan estructuras papilares propias de proliferaciones mesoteliales en la pleura y el peritoneo9,10.
Desde el punto de vista de sus características macroscópicas, estos tumores se presentan casi siempre de forma unilateral y únicos, la mayoría de menos de 2 cm. Típicamente forman una masa redonda u oval bien delimitada, aunque no encapsulada; es raro su crecimiento en forma de placa y sus bordes no siempre están bien definidos.
Esta revisión reúne un número importante de estos tumores, ya que son bastante infrecuentes, en un periodo de 9 años, confirmando su frecuencia escasa y su localización más común en el epidídimo. Igualmente apoya su origen mesotelial.
Su naturaleza benigna y su situación paratesticular permite conservar el testículo. En este sentido creemos que se debe realizar un estudio intraoperatorio en los casos de masa de esta localización, aunque se sospeche infiltración del parénquima. Su diagnóstico intraoperatorio es relativamente fácil, dado el aspecto histológico característico en la mayoría de los casos. En el caso en el que se realizó una orquiectomía radical por duda diagnóstica, debido a lesión intraparenquimatosa, se observaron pequeños cordones sólidos entre los túbulos seminíferos, atróficos e hialinizados.
Dos casos mostraban infiltración parenquimatosa, revelados por el estudio inmunohistoquímico, a pesar del aspecto macroscópico nodular y bien delimitado, aunque el tumor no alcanzaba el borde de resección, por lo que es conveniente un pequeño margen más allá del nódulo detectado macroscópicamente.
Los marcadores utilizados los consideramos necesarios no sólo para el diagnóstico de la naturaleza mesotelial del tumor, sino para identificar el epidídimo, positivo para CKpan, y distinguirlo del parénquima, CKpan negativo, a veces difícil por atrofia. El CD34, u otro marcador vascular, son necesarios para distinguir que las estructuras pseudovasculares no son vasos11.
La tinción de azul alcián no es necesaria para el diagnóstico, pero ayuda a distinguir mucopolisacáridos neutros propios de adenocarcinoma, negativos en nuestros pacientes, de la mucina ácida secretada por las células mesoteliales, que son positivas con esta tinción, como así fue en nuestros casos.
Queremos destacar la gran plasticidad morfológica del mesotelio, tanto a nivel citológico como estructural; y señalar la ausencia de estructuras papilares en este tumor, que son frecuentes en las proliferaciones reactivas y neoplásicas del tejido mesotelial en la pleura y el peritoneo12,13.
Bibliografía
1. Levin HS. Adenomatoid tumors. Neoplasms of the testis. Genitourinary Pathology. The series Foundations in Diagnostic Pathology. En: Goldblum JR, editor. Philadelphia: Churchill Livingston; 2007. [ Links ]
2. Canedo-Patzi AM, de León-Bojorje B, Ortiz-Hidalgo C. Tumor adenomatoide del aparato genital. Estudio clínicopatológico e inmunohistoquímico de 9 casos. Gac Med Mex. 2006;142(1):59-66. [ Links ]
3. Ro JY, Amin MB, Kim KR, Ayala AG. Adenomatoid tumor. Tumors and tumorous conditions of paratesticular tissues. Testis and paratesticular tissues Part B. Tumors of the male genital tract. Cap. 14. Diagnostic Histopathology of Tumors. 3th ed. En: Fletcher CDM, editor Philadelphia: Churchill Livingston; 2007. [ Links ]
4. Davis CJ, Woodward PJ, Dehner LP, et al. Adenomatoid tumor. Tumors of paratesticular structures. Tumors of the Urinary System and Male Genital Organs. En: Eble JN, Sauter G, Epstein JI, Sesterhenn IA, editors. World Health Organization Clasification of Tumours. Lyon: OMS; 2004. [ Links ]
5. Adenomatoid Tumor. Miscellaneous Primary Tumors of the Testis, Adnexa and Spermatic Cord. Tumors of the Testis, Adnexa, Spermatic Cord and Scrotum. Atlas of Tumor Pathology. Third Series. Washington: AFIP. 1997;25:243-7. [ Links ]
6. Delahunt B, Eble JN, King D, Bethwaite PB, Nacey JN, Thornton A. Inmunohistochemical evidence for mesothelial origin of paratesticular Adenomatoid tumour. Histopathology. 2000;36:109-15. [ Links ]
7. Hes O, Pérez-Montiel DM, Alvarado Cabrero I, Zamecnik M, Podhola M, Sulc M, et al. Thread-like bridging strands: a morphologic feature present in all adenomatoid tumors. Ann Diagn Pathol. 2003;(7):273-7. [ Links ]
8. Amin MB. Selected other problematic testicular and paratesticular lesions: rete testis neoplasms and pseudotumors, mesothelial lesions and secondary tumors. Modern Pathol. 2005;18:131-45. [ Links ]
9. Moyano Calvo JL, Giraldez Puig J, Sánchez de la Vega J, Dávalos Casanova G, Morales López A. Tumor adenomatoide de testículo. Actas Urol Esp. 2007;31(4):417-9. [ Links ]
10. Garrido Abad P, Jiménez Gálvez M, Herranz Fernández LM, Bocardo Fajardo G, Arellano Gañán R, Pereira Sanz I. Tumor adenomatoide de testículo. Aportación de dos casos. Arch Esp Urol. 2007;60(6):700-3. [ Links ]
11. Rodríguez-Patrón Rodríguez R, Mayayo Dehesa T, Lennie Zuccarino A, Sanz Mayayo E, Arias Fúnez F, García Navas R. Ecografía testicular. Arch Esp Urol. 2006;59(4):441-54. [ Links ]
12. Barry P, Chan KG, Hsu J, Quek ML. Adenomatoid tumor of tunica albuginea. Int J Urol. 2005;12:516-8. [ Links ]
13. Evans K. Rapidly growing adenomatoid tumor estending into testicular parenchyma mimics testicular carcinoma. Urology. 2004;64:589. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Correo electrónico: raqgores@yahoo.es
(R. González Resina)
Recibido: 5 de marzo de 2009
Aceptado: 15 de junio de 2009