Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Medicina Intensiva
versión impresa ISSN 0210-5691
Med. Intensiva vol.33 no.1 ene./feb. 2009
Resultados de una encuesta nacional sobre hábito transfusional en unidades de cuidados intensivos
Results of a national survey on transfusion habit in Intensive Care Units
Manuel Quintana Díaz a, Marcelino Sánchez Casado b, Santiago Ramón Leal Noval c, Abelardo García de Lorenzo y Mateos a y Grupo de Trabajo de Hemoderivados y Alternativas Transfusionales
aHospital Universitario La Paz. Madrid. España.
bHospital Virgen de la Salud. Toledo. España.
cHospital Universitario Virgen del Rocío. Sevilla. España.
Dirección para correspondencia
RESUMEN
Introducción. Los hemoderivados son productos clínicos de uso habitual que presentan unas características de escasez, relevancia clínica y de efectos secundarios concomitantes que obligan a conocer y evaluar su utilización con rigurosidad.
Objetivo. Analizar actitudes, conocimientos y conductas sobre la política transfusional de las diferentes unidades de cuidados intensivos (UCI) españolas.
Diseño. Encuesta mediante correo (electrónico y tradicional) en las unidades de cuidados intensivos.
Periodo. Planificación durante 2004 y realización durante todo 2005.
Ámbito. UCI españolas.
Pacientes y método. Cuestionario de 27 preguntas.
Resultados. La mayoría son UCI de tamaño medio (10-20 camas), con actividad predominantemente médica. El adjunto, solo o con el residente, suele decidir la transfusión según su experiencia, aunque con tendencia a seguir las recomendaciones científicas. No suele haber comités transfusionales. Cuando se transfunden concentrados de hematíes, suelen ser entre 2 y 4 unidades. La cifra de hemoglobina es orientativa, aunque la decisión es clara si es < 7 g/dl (10 g/dl si hay cardiopatía). No se suele emplear alternativas farmacológicas a las transfusiones por motivos de escasa evidencia y precio. En el 50% de los casos se considera cierta la relación entre transfusión y aumento de mortalidad.
Conclusiones. Debemos reflexionar sobre la transfusión y evitar la sobreutilización. Para ello se necesitan protocolos educacionales y conferencias de consensos que establezcan recomendaciones sobre el uso de los hemoderivados y sus alternativas farmacológicas.
Palabras clave: Transfusión sanguínea. Práctica transfusional. Encuesta. Paciente crítico.
ABSTRACT
Introduction. Blood derivatives are clinical products that are currently used, for which their lack of availability, clinical relevance and presence of associated side effect that make it necessary to known and evaluate their utility rigorously are characteristic.
Objective. To analyze knowledge of attitudes, knowledge and behavior on transfusional policy in the different Spanish Intensive Care Units (ICU).
Design. A mail-based survey (electronic and conventional) in the ICUs.
Duration. The study was planned in 2005 and conducted during the year 2006.
Setting. Spanish ICUs.
Patients and Method. A 27-question questionnaire.
Results. Most are middle-sized ICUs (10-20 beds), with predominantly medical activities. The staff member, alone or with the resident, generally decides the transfusion based on his/her experience, although with a tendency to follow the scientific guidelines. Generally, there is no transfusional committee. When red blood packs are transfused, generally between 2 to 4 units are used. The hemoglobin value is orientative, although the decision is clear if < 7 g/dl (10 g/dl if there is heart disease). Drug alternatives to transfusion are not generally used due to lack of evidence and price. In 50% of cases, the association between transfusion and increase in mortality is considered to be certain.
Conclusions. Strong consideration must be made about transfusion and its over use should be avoided. For this purpose, educational guidelines and consensus meetings are necessary to establish recommendations on the use of blood products and their pharmacological alternatives.
Key words: Blood transfusion. Blood transfusion practices. Survey. Critically ill.
Introducción
"Lo que sabemos, lo sabemos juntos"
Hans Sigaard Jensen
Los pacientes críticos reciben con frecuencia una transfusión sanguínea durante su estancia en las unidades de cuidados intensivos (UCI)1-4. La escasez de los hemoderivados y los efectos secundarios relacionados con su relevancia clínica han determinado la realización de conferencias de consenso y guías clínicas que orientan su utilización de una manera más rigurosa3,5-7.
El uso de cuestionarios, como instrumento de medida, es una forma cada vez más frecuente de acercarse a la realidad clínica, determinar las características de los pacientes o evaluar el cuidado sanitario. Esto se ve apoyado por su bajo coste y porque se realizan de forma relativamente rápida e "incruenta".
A pesar de las limitaciones metodológicas de este tipo de estudios, es un método que ayuda a dar un panorama general de la práctica clínica, por lo que ha sido utilizado con frecuencia en diferentes países con el objetivo específico de describir la utilización de hemoderivados en diferentes contextos clínicos; su empleo en las UCI ha sido escaso8-19.
El Grupo de Hemoderivados de la SEMICYUC planteó la realización de una encuesta nacional con el fin de conocer la realidad del hábito transfusional en las UCI españolas, mediante el análisis de las actitudes, los conocimientos y las conductas sobre la política transfusional de estas unidades.
Material y método
Durante el año 2004 el Grupo de Hemoderivados de la SEMICYUC planificó la encuesta, y contactó con las UCI españolas, invitándolas a participar. Se seleccionaron 84 UCI, representativas del panorama nacional. Durante todo el año 2005 se inició el reclutamiento, se recogieron las encuestas completadas y se presentaron los datos definitivos.
La encuesta constaba de 27 preguntas, con opciones múltiples y cerradas. En el cuestionario se plantean varios casos clínicos para valorar la respuesta ante determinados contextos de actuación.
Se contactó con hospitales públicos y privados, para ello se utilizó el correo electrónico y el convencional. Dentro de cada UCI, uno o dos intensivistas respondían al cuestionario.
Se ha intentado responder a los siguientes aspectos de interés: características generales (distribución geográfica, tamaño y actividad de las diferentes UCI), quién transfunde (quién toma la decisión, con qué criterios y si hay protocolos y comités de transfusiones), cuándo transfundimos (porcentaje de pacientes, requerimientos transfusionales), qué transfundimos (hematíes, plaquetas y plasma), por qué transfundimos (por la cifra de hematíes, en contextos de ausencia o presencia de sangrado) y alternativas a la transfusión empleadas (existencia de recuperadores, uso de eritropoyetina, aprotinina, hierro y factor VII activado). El cuestionario completo se incluye en el anexo 1.

Los datos son todos categóricos, y se expresan como número absoluto (porcentaje). Se han realizado comparaciones entre diferentes grupos (según tamaño de la UCI, etc.) con la prueba de la χ2. Si no se cumplían las condiciones de aplicación, se utilizó el test exacto de Fisher. Se considera significativa una p < 0,05.
Resultados
Se han analizado 84 encuestas procedentes de UCI; contestaron la encuesta la totalidad de las unidades elegidas. La distribución geográfica se muestra en la figura 1. Un representante conocido de cada unidad fue contactado y realizó la encuesta en solitario o con ayuda de alguno de sus compañeros. Se recibieron todas las encuestas completadas de forma plena en la mayoría de las preguntas. La tasa de respuestas contestadas en las encuestas recibidas oscila entre el 93 y el 100% (grado de respuesta adecuado).

Figura 1. Distribución de las unidades que han participado en la encuesta.
H. Ntra. Sra. del Prado (Dr. M. Quintana); H. Vega Baja (Dra. M.T. Blanco/Dra. D. Olivares); H. de Castelló (Dr. R. Abizanda);
F.H. Manacor (Dr. R. Pitarch); H. Juan Canalejo (Dra. R. Arrojo); H. de Pontevedra (Dr. E. Alemparte);
C.H. San Millan (Dr. A. Moreno); H. Central de Asturias (Dr. G. Rey); H. Virgen del Camino (Dr. J. Izura);
H. Virgen de la Salud (Dr. M. Rodriguez); C.H. Albacete (Dra. G. Vega); C.H. Mancha-Centro (Dr. R. Blancas);
C.H. Ciudad Real (Dra. C. Martin); H. Virgen de la Luz (Dr. J. Añon); H. de Guadalajara (Dr. C. Almendariz);
H. Provincial de Toledo (Dr. D. Cabestrero); H. Río Carrión (Dr. J. Lopez Messa); H. Nuestra Sra. de Sonsoles
(Dr. A. Isusi); C.H. Clínico Salamanca (Dr. J.C. Ballesteros); H. Virgen de la Concha (Dra. T.L. Alvarez);
H. El Bierzo (Dra. C. Matinez); H. La Ribera (Dra. I. Rueda); H. de Cruces (Dr. J. Zaldumbide);
H. Santiago Apostol (Dr. J. Maynar); Clínica Quirón (Dra. I. Valduvieco); C.H. Donostia (Dr. F. Lavado);
H. General Yagüe (Dr. A. Zabalegui); H. 12 de Octubre (Dr. J.C. Montejo); H. Puerta de Hierro (Dr. C. Chamorro);
Fundación Jiménez Díaz (Dra. A. Gamo); F.H. Alcorcón (Dra. S. Temprano); H. La Paz (Dr. A. García de Lorenzo);
H. Central de la Defensa (Dr. Hernández Abadia); H. Gregorio Marañón (Dr. E. Palencia); H. Severo Ochoa
(Dr. F. Del Nogal); H. de Getafe (Dr. M.A. De la Cal); Clínica Moncloa (Dr. V. Gómez Tello); H. Ramón y Cajal
(Dra. C. Pintado); H. Clínico San Carlos (Dr. A. Blesa); C. H. de Móstoles (Dra. R. Asensio); H. Príncipes de Asturias
(Dra. M.E. Fuente); H. Verge de Toro (Dr. R. Fernández Cid); H. Virgen de las Nieves (Dr. E. Fernández Mondejar);
H. San Juan de Dios (Dra. I. Jara); H. Virgen del Rocío (Dra. M.D. Rincón); H. Virgen de la Victoria
(Dra. V. De la Torre); Clínica Casa de la Salud (Dr. J. Ruiz); H. La Fe (Dr. S. Borras); H. de Vinarós
(Dr. F. Barrachina); H. de Xagunto (Dra. E. Gómez); H. Lluís Alcanyís (Dra. D. García); H. Princesa Sofía
(Dr. R. Guerrero); H. de Soria (Dr. P. Medina); H. de Segovia (Dra. M.J. Lopez Cambra); H. Río Hortega
(Dr. J. Blanco); H. Obispo Polanco (Dr. I. Lorda); H. Lozano Blesa (Dra. P. Luque); H. Virgen del Puerto
(Dra. M.J. Chavero); C.H. de Cáceres (Dra. M. Montans); H. de Mérida (Dr. F. Andrade); H. de Don Benito
(Dr. M. Cidoncha); H. Marqués de Valdecilla (Dr. J.C. Rodriguez); H. German Trias i Pujol (Dr. P. Torrabadella);
H. del Mar (Dr. F. Solsona); H. Dr. Trueta (Dr. A. Alvarez, Dra. N. Masnou); H. Barcelona-SCIAS (Dr. L. Cabré);
Mutua de Terrassa (Dra. M.T. Jurado); H. Vall d'Hebron (Dr. X. Nuvials); H. Insular (Dr. M. Sánchez Palacios);
H. de Fuerteventura (Dra. C. Vaquero); H. de Bellvitge (Dr. J. Díaz); H. Carlos Haya (Dr. G. Jimenez);
H. Arnau i Vilanova (Dra. M. Badia); F.H. Fuenlabrada (Dr. M. Borrallo); H. Clínico San Cecilio (Dr. S. Schaffino);
H. de Granollers (Dr. P. Garro); H. Verge de la Cinta (Dr. G. Masdeu); H. Vall d'Hebron (Trauma) (Dr. F.G. Rey);
H. Vall d'Hebron (Cardíaca) (Dr. J. Roma); H. Parc Taulí (Dr. R. Ferrer); H. San Juan (Dr. C. Antón);
Clínica Delfos Barna (Dr. F. Fernández); Clínica Salus Benalmádena (Dr. G. Jimenez); H. Infanta Cristina (Dr. D. Perez Civantos).
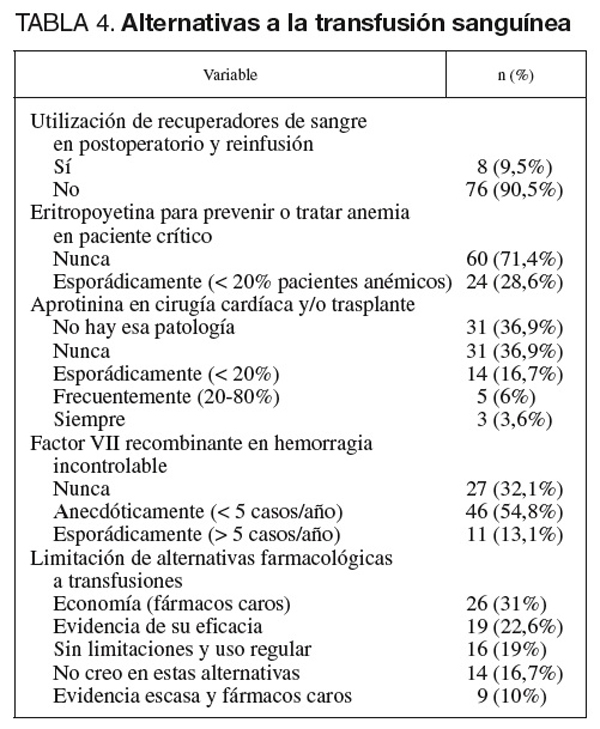
Se realizaron preguntas relacionadas con las características de las UCI estudiadas (tabla 1), las características de las decisiones de transfusión (tabla 2), la valoración de la cantidad transfundida de hemoderivados (tabla 3) y si hay alternativas a la transfusión sanguínea (tabla 4).
También se realizaron una serie de preguntas específicas y casos clínicos que pudieran representar la actitud tomada en las diferentes UCI ante ejemplos prácticos. Las respuestas a estas cuestiones figuran en la tabla 5.
Se ha conseguido una distribución homogénea en cuanto al nivel del hospital. La mayoría son UCI de tamaño medio (de 10-20 camas), con actividad predominantemente médica. El grupo de politraumatizados es el que con más frecuencia aparece en las unidades como un grupo especial de grandes requerimientos transfusionales (el 81% de las unidades). Son pocas las unidades en donde se realiza trasplante.
El adjunto, solo o con el residente, suele decidir la transfusión según su experiencia y las recomendaciones de consenso. No suele haber protocolos en las UCI ni comités transfusionales en el hospital. Cuando hay comités, éstos no suelen generar normas o tienen escasa relevancia.
El porcentaje de transfusión referido es alto (en el 42% de las unidades entre el 20 y el 40%). Raramente se transfunde un concentrado de hematíes; la media de concentrados transfundidos es de 2-4 unidades. La transfusión de plaquetas ocurre en menos del 5% de los pacientes y el de plasma, en el 5-15% de los pacientes.
La cifra de hemoglobina es orientativa, aunque la decisión es clara si es < 7 g/dl (10 g/dl si hay cardiopatía). No se suele emplear alternativas farmacológicas a las transfusiones por motivos de escasa evidencia y precio. La utilización de recuperadores de sangre y eritropoyetina y factor VIIa es baja. En el 50% de los casos se considera que hay relación entre transfusión y aumento de mortalidad en los pacientes críticos.
Hemos intentado determinar si hay diferencias en la forma de responder según el tamaño de la UCI o su actividad, pero no hay diferencias significativas entre grupos.
Discusión
El uso de cuestionarios con frecuencia plantea problemas, desde su elección hasta las dificultades metodológicas para asegurar la validez de los resultados. Esto no es óbice para intentar realizar medidas objetivas de muestras representativas que, aplicadas de forma sistemática, permitan comparar los resultados a lo largo del tiempo. Esto se acompaña por la multitud de guías y consensos realizados en este campo durante todos estos años.
Esto llevó al grupo de hemoderivados de la SEMICYUC a realizar una encuesta que permita tener una visión general de las actitudes y conductas. La distribución geográfica de las unidades abarca toda la extensión nacional, con mayor número de unidades en la Comunidad de Madrid (15 unidades), seguido por Cataluña (14 unidades), Comunidad Valenciana, Castilla-La Mancha y Castilla y León (8 unidades cada una de las tres últimas). Hay un número similar de hospitales de nivel I-II y hospitales de nivel III, con una media de 10 a 20 camas en la UCI con una actividad predominantemente médica. No hay ninguna UCI monotemática, aunque los enfermos politraumatizados son tratados en la mayoría de ellas.
En la encuesta el adjunto responsable toma la decisión de transfundir en la mayoría de las ocasiones, según su experiencia, pero con tendencia a seguir las recomendaciones científicas. A esto ayuda la falta de comités de transfusiones o su poca representatividad práctica en la mayoría de los centros.
Cuando se analiza el porcentaje de pacientes transfundidos, observamos que el 15-25% de los pacientes reciben plasma fresco congelado, y menos del 5%, concentrados de plaquetas. Probablemente, dada la limitación de los cuestionarios para valorar estos datos, los resultados están sobredimensionados (poca validez), pero presentan una gran fiabilidad (resultados constantes). Los pacientes reciben un aporte habitual de 2-4 concentrados de hematíes, cifras que pueden ser adecuadas en contextos de sangrado agudo, pero excesivas en pacientes críticos con anemia no hemorrágica. Así y todo la tasa de pacientes en los que se transfunde sólo una unidad de concentrados de hematíes es sólo del 14,3%.
Hemos establecido unas preguntas sobre un contexto clínico de transfusión que permite ver la actuación en determinadas circunstancias. Aunque la cifra de hemoglobina es sólo orientativa en la toma de decisiones, la indicación es clara cuando es < 7 g/dl (< 10 g/dl en pacientes cardiópatas). Ha calado la política de indicación más estricta de hemoderivados, con cifras similares a las consensuadas5.
Se sigue sin confiar en las diferentes alternativas farmacológicas a las transfusiones, fundamentalmente por su escasa evidencia y su precio. Es destacable la escasa presencia de dispositivos recuperadores de sangre, con utilización esporádica de aprotinina, eritropoyetina (< 5 casos/año) y factor VII activado. Es posible que estos datos hayan cambiado, fundamentalmente hacia su aumento, en los últimos años20-26.
Sólo en menos de la mitad de las encuestas se considera clara la relación entre la transfusión y la mortalidad. Creemos necesario remarcar este concepto, bastante probado en la actualidad (y en el momento del estudio), que obligaría al clínico a pensar en continuar con medidas de ahorro de hemoderivados y en buscar alternativas a su utilización, así como evaluar de forma continua sus efectos deletéreos en supervivencia y complicaciones6,7.
Como conclusión podemos decir que debemos seguir intentando reducir la transfusión en los enfermos críticos y evitar la sobretransfusión, pues no solamente es un elemento deficitario, sino que tiene consecuencias deletéreas en la evolución del paciente. Esto nos hará seguir buscando y utilizando las alternativas farmacológicas que nos sirvan de apoyo27. Por otra parte, nunca se dejará de insistir en que la política transfusional no es un acto aislado de cada UCI, sino que se necesitan protocolos educacionales, conferencias de consenso y una mayor participación de los diferentes servicios impliados (en forma de comité de transfusiones).
La repetición de encuestas similares nos irá dando una idea de cómo evoluciona la forma práctica que tiene el médico intensivista de afrontar la transfusión.
Bibliografía
1. Hajjar LA, Auler Junior JO, Santos L, Galas F. Blood transfusión in critically ill patients: state of the art. Clinics. 2007;62: 507-24. [ Links ]
2. Muñoz M, Leal-Noval SR, García-Erce JA, Naveira E. Prevalencia y tratamiento de la anemia en el paciente crítico. Med Intensiva. 2007;31:388-98. [ Links ]
3. Lauzier F, Cook D, Griffith L, Upton J, Crowther M. Fresh frozen plasma transfusion in critically ill patients. Crit Care Med. 2007;35:1655-9. [ Links ]
4. Salman SS, Fernández Pérez ER, Stubbs JR, Gajic O. The practice of platelet transfusión in the intensive care unit. J Intensive Care Med. 2007;22:105-10. [ Links ]
5. Dellinger RP, Levy MM, Carlet JM, Bion J, Parker MM, Jaeschke R, et al. Surviving sepsis campaign: international guidelines for management of severe sepsis and septic shock: 2008. Crit Care Med. 2008;36:296-327. [ Links ]
6. Vincent JL, Baron JF, Reinhart K, Gattinoni L, Thijs L, Webb A, et al. Anemia and blood transfusion in critically ill patients. JAMA. 2002;288:1499-507. [ Links ]
7. Corwin HL, Gettinger A, Pearl RG, Fink MP, Levy MM, Abraham E, et al. The CRIT Study: anemia and blood transfusion in the critically ill-current clinical practice in the United State. Crit Care Med. 2004;32:39-52. [ Links ]
8. Nuttall GA, Stehling LC, Beighley CM, Faust RJ. Current transfusion practices of members of the American Society of Anesthesiologists. Anesthesiology. 2003;99:1433-43. [ Links ]
9. Llau Pitarch JV, Sánchez de Merás AM. [Transfusion practice of anesthesiologists in Spain]. Rev Esp Anestesiol Reanim. 1998;45:226-32. [ Links ]
10. Kaufmann J, Klimek M, Kampe S, Paul M Kasper SM. A survey of autologous blood transfusion practises in Germany. Transfus Med. 2004;14:335-41. [ Links ]
11. Wong EC, Perez-Albuerne E, Moscow JA. Transfusion management strategies: a survey of practicing pediatric hematology/ oncology specialist. Pediatr Blood Cancer. 2005;44:119-27. [ Links ]
12. Nahum E, Ben-Ari J, Schonfeld T. Blood Transfusion policy among European pediatric intensive physicians. J Intensive Care Med. 2004;19:38-43. [ Links ]
13. Fung MK, Downes KA, Shulma IA. Transfusion of platelets containing ABO-incompatible plasma: a survey of 3156 North American laboratories. Arch Pathol Lab Med. 2007;31:99-116. [ Links ]
14. McIntyre LA, Hébert PC, Fergusson D, Cook DJ, Aziz A; the Canadian Critical Care Trials Group. A survey of Canadian intensivists'resuscitation practices in early shock. Crit Care. 2007; 11:R74. [ Links ]
15. Kopko P, Silva M, Shulman I, Kleinman S. AABB survey of transfusion-related acute lung injury policies and practices in the United States. Transfusion. 2007;47:1679-85. [ Links ]
16. Brown E, Bennett M. Survey of blood transfusion practice for palliative care patients in Yorkshire: implications for clinical care. J Palliate Med. 2007;10:919-22. [ Links ]
17. Puppo M, Ridolfi A, Sánchez Nuñez G. Evaluación del conocimiento sobre la práctica transfusional entre médicos de tres hospitales públicos de Chaco y Formosa. Rev Argent Transfus. 2001;27:620-5. [ Links ]
18. Cabanes F, Sangüesa MJ. Resultados de la encuesta sobre práctica transfusional entre traumatólogos-ortopedas en España. Revista de Ortopedia y Traumatología. 2004;48:449-54. [ Links ]
19. Hebert PC, Wells G, Martin C, Tweeddale M, Marshall J, Blajchman M, et al. A Canadian survey of transfusion practices in critically ill patients. Crit Care Med. 1998;26:482-7. [ Links ]
20. Alberca I, Asuero MS, Bóveda JL, Carpio N, Contreras E, Fernández-Mondejar E, et al. Documento Sevilla de Consenso sobre alternativas a la transfusión de sangre alogénica. Med Clin (Barc). 2006;127 Supl 1:3-20. [ Links ]
21. Mayer SA, Brun NC, Bergtrup K, Broderick J, Davis S, Diringer MN, et al, for the Recombinant Activated Factor VII Intracerebral Hemorrhage Trial Investigators. Recombinant activated factor VII for acute intracerebral hemorrhage. N Engl J Med. 2005;352:777-85. [ Links ]
22. Boffard KD, Riou B, Warren B, Chomg PIT, Rizoli S, Rossaint R, et al. Recombinant factor VIIa as adjunctive therapy for bleeding control in severely injured trauma patients: two parallel randomized, placebo-controlled, double-blind clinical trials. J Trauma. 2005;59:8-18. [ Links ]
23. Lecumberri R, Páramo JA, Hidalgo F, Feliu J, Iglesias R, Rocha E. Reducción de las necesidades transfusionales en hemorragias adquiridas graves mediante factor VII activo recombinante. Med Clin (Barc). 2005;125:252-3. [ Links ]
24. Quintana M, Sánchez Casado M, García de Lorenzo A. Factor VII activado recombinante. Med Intensiva. 2007;31: 326-30. [ Links ]
25. Van der Linden PJ, Harde JF, Daper A, Trenchant A, De Hert SG. Cardiac surgery with cardiopulmonary bypass: does aprotinin affect outcome? Br J Anaesth. 2007;99:646-52. [ Links ]
26. Furnary AP, Wu Y, Hiratzka LF, Grunkemeier GL, Page US 3rd. Aprotinin does not increase the risk of renal failure in cardiac surgery patients. Circulation. 2007;116 Suppl 11:I127-33. [ Links ]
27. Tinmouth A. Reducing the amount of blood transfused by changing clinician, transfusion practices. Transfusion. 2007;47 Suppl 2:S132-6. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Dr. M. Quintana Díaz.
Servicio de Urgencias General. Hospital Universitario La Paz.
Paseo de la Castellana, 261. 28046 Madrid. España.
Correo electrónico: mdiazq.hulp@salud.madrd.org
Aceptado: 28-5-2008.