Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista de la Asociación Española de Neuropsiquiatría
versão On-line ISSN 2340-2733versão impressa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. no.92 Madrid Out./Dez. 2004
ARTÍCULO ORIGINAL
Origen y desarrollo de los programas de seguimiento y cuidados para pacientes mentales graves y crónicos en la Comunidad
Origin and development of conmunity-based follop-up, and care programmes for chronic and severe mental patients
María Alonso Suárez 1, Mª Fe Bravo Ortiz 2, Alberto Fernández Liria 3
1 Psicóloga. Centro de Rehabilitación Laboral de Retiro (Madrid). Hermanas Hospitalarias de Sagrado Corazón de Jesús. Centro concertado con la Consejería de Familia y Asuntos Sociales.
2 Psiquiatra. Jefe de Sección de Salud Mental del Distrito de Fuencarral (Madrid). Hospital Universitario La Paz. Universidad Autónoma de Madrid
3 Psiquiatra. Coordinador de Salud Mental del Área 3 de Madrid. Hospital Universitario Príncipe de Asturias. Universidad de Alcalá
Este trabajo se enmarca dentro de las actividades del Proyecto IPSE, Proyecto de Investigación financiado por el FIS (PI020778) sobre "El Impacto de los Programas de Seguimiento y Cuidados en la atención a las personas con trastornos Esquizofrénicos en la comunidad"
Dirección para correspondencia
RESUMEN
En el presente trabajo se revisan los distintos modelos de Programas de Seguimiento y Cuidado de enfermos mentales graves y crónicos en la comunidad (Modelo de agencia, "case management" clínico, "case management" intensivo, tratamiento asertivo comunitario, modelo de competencias y modelo rehabilitador) y se analizan sus características diferenciales. Así mismo se describen los programas de estas características que se han desarrollado en el estado español en las últimas décadas y se presentan los resultados preliminares del estudio IPSE ("Impacto de los Programas de Seguimiento y Cuidados en personas con trastornos Esquizofrénicos en la Comunidad") en cuanto a: la valoración cualitativa de los programas por parte de los usuarios y familiares, las características que contribuyen al adecuado funcionamiento del programa y a la consecución de los objetivos, y los obstáculos comunes a su adecuada implementación.
Palabras clave: Programas de Seguimiento y Cuidado, "Case Management", Tratamiento Asertivo Comunitario, Programas de Continuidad de Cuidados
SUMMARY
Different models of community care for chronic mental health patients (broker case management, clinical case management, intensive case management, assertive communtity treatment, rehabilitation model and strengths model) and their caractheristics are reviewed. Spanish programs developed in the last decades in this field are described and the preliminary resuls from IPSE study (Impact of Commnunity Care Programs in Persons with Schizophrenia) are presented in relation to: subjetive valoration of the programs made by patients and family, components of the programs which contribute to their adecuate functioning and consecution of results, and common obstacles found for their adecuate implementation.
Key words: Community Care Programs, Case Managemet, Asertive Community Treatment, Continuity of Care.
Introducción
Los movimientos de reforma de la atención psiquiátrica que cobraron cuerpo a principios de los años sesenta del pasado siglo XX, se organizaron asumiendo una buena colección de mitos que los resultados de la misma fueron obligando a poner en entredicho y que llevaron a desarrollar nuevas estrategias y nuevos conceptos. Según uno de estos mitos, el desarrollo de recursos comunitarios, como los Centros de Salud Mental Comunitaria a los que el Acta Kennedy de 1963 dio pié, iba a proporcionar un sistema alternativo de atención (que sólo iba a necesitar ser complementado con breves y ocasionales estancias en las unidades de los hospitales generales) a los pacientes graves y crónicos que la desinstitucionalización hizo salir de los hospitales psiquiátricos. El informe de 1978 de la Comisión Presidencial de Salud Mental hubo de dar la razón a las voces que desde el umbral de los setenta denunciaban que, lejos de ocurrir esto, los nuevos recursos se emplearon en atender necesidades de personas que antes no acudían a las estigmatizadas instituciones psiquiátricas (de los - mal - llamados trastornos mentales menores a los sanos preocupados) y que, tanto los pacientes que habían sido desintitucionalizados, como los que debutaban con sus trastornos graves y crónicos después del cierre de los hospitales psiquiátricos, quedaban con facilidad abandonados a su suerte (1). De ello se deducía que era preciso desarrollar nuevos tipos de recursos intermedios (2).
Para finales de los 70, sin embargo, era patente que, aún en los lugares en los que los recursos que hubieran servido para cubrir las necesidades de estas poblaciones se habían desarrollado tanto dentro como en el entorno de los sistemas de atención a la salud mental, podía suceder que tales posibilidades no fueran utilizadas por la población más necesitada de ellos, sencillamente porque, precisamente, su trastorno les hacía difícil o carente de interés el acceso a estas (3;4).
En esos mismos años se pone de manifiesto la necesidad de desarrollar programas para resolver específicamente este problema y se empiezan a desarrollar y a poner a prueba las primeras propuestas (5-7). Este tipo de programas se extendieron como la pólvora por los Estados Unidos de América en los 80 y, con variaciones en cuanto a denominación, y vinculación con los modos tradicionales de actuar, por Europa poco después. En los primeros noventa, empezaron a desarrollarse en nuestro país (8). La polémica sobre su papel y su utilidad tiene hoy más fuerza que nunca. A ella pretende contribuir este trabajo y el proyecto IPSE en el que se enmarca.
Programas de seguimiento y cuidados en la Comunidad: Definición y modelos
Los programas a los que se refiere este artículo aparecen en la literatura con múltiples denominaciones: case management (bárbaramente traducido, a veces, como manejo de casos), programas de tratamiento asertivo comunitario, programas de seguimiento y cuidados para pacientes graves y crónicos, programas de coordinación de cuidados, programas de continuidad de cuidados...
Se trata de programas por los que se asigna a un profesional (o, a veces, a un paraprofesional) o un equipo específico, un paciente que, debido a un trastorno mental, va a tener que usar sucesiva o simultáneamente un abanico de diversos recursos de salud mental, sanitarios, sociales o comunitarios (8-10).
Su desarrollo ha sido muy diverso en contextos y culturas asistenciales y los procedimientos e indicadores utilizados para su evaluación y las consiguientes Conclusiones sobre su eficacia también lo han sido. En este trabajo intentaremos partir de una visión comprehensiva para dar cuenta de esta diversidad a la vez que de sus factores comunes.
Mariano Hernández (11), por ejemplo, utiliza el término seguimiento comunitario para referirse conjuntamente a ellos: "el término seguimiento comunitario se viene utilizando para describir las intervenciones que consisten en acompañar a la persona en su medio de vida, proponerle una relación de ayuda para superar las dificultades que surgen a diario, y para sortear las barreras internas y externas que le impiden utilizar los recursos necesarios para su integración social".
Estos programas constituyen una forma de organizar el acceso a la atención que precisan las personas con enfermedad mental crónica. No son tratamientos en sí mismos sino el vehículo a través del cuál se van facilitar los tratamientos, rehabilitación, cuidados y apoyo necesarios.
Existen distintos modelos de organizar estos cuidados que tienen cabida en esta definición
Modelos de programas de seguimiento y cuidados
Existen dos formas principales de clasificar los distintos modelos existentes. Por una parte, la que describe las funciones que distintas propuestas llevan a cabo. Es una descripción de tipos, de clases, atendiendo a lo que prototípicamente se hace dentro de cada modelo. Otra forma de clasificar estos programas es exponiendo las dimensiones en las que existen diferencias entre unos modelos y otros. Así, Thornicroft (12), indica doce ejes que definen los programas de case management en la práctica: atención individual o en equipo; cuidados directos o derivación a otros servicios; intensidad de las intervenciones; grado de control presupuestario; programa en servicios sociales o sanitarios; estatus del coordinador de cuidados (case manager); especialización de coordinador de cuidados; ratio profesional: paciente; participación del paciente; lugar de los contactos; nivel de la intervención (individual, red o sistema); y población diana. Por tanto, en función de la posición que un programa adopte en cada eje podríamos estar ante múltiples opciones, lo cual refleja la auténtica variedad que existe en la práctica real.
Con fines didácticos resulta más útil la clasificación en modelos, en clases sobre las que posteriormente se señalan qué dimensiones particulares las separan. Así, Mueser et al (13) proponen seis modelos distintos: 1) modelo de agencia de servicios (broker case management), 2) case management clínico, 3) case management intensivo, 4) tratamiento asertivo comunitario, 5) modelo de competencias y 6) modelo rehabilitador; y, posteriormente, señalan en qué punto de algunas dimensiones se sitúan (ver tabla 1).
La misma estrategia de clasificación es la de Pescosolido et al (14) que propone cuatro modelos: 1) case management estándar (broker case management), 2) case management clínico, 3) tratamiento asertivo comunitario y 4) tratamiento asertivo comunitario familiar (FACT). La tesis principal de Pescosolido et al es la que todos los modelos de case management pretenden la reconstrucción del tejido social de sus usuarios. Cada modelo construye esas redes sociales comunitarias de seguridad de forma distinta. Así, describen cada modelo en una serie de dimensiones (ver tabla 1) referidas a su manera de establecer vínculos entre el paciente y el coordinador de cuidados; entre el coordinador de cuidados y los recursos sanitarios, sociales y familiares; entre los miembros de equipo, etc.
Por tanto, siguiendo a Mueser et al. (13) y a Pescosolido et al. (14), distinguiremos seis modelos:
1. Modelo de agencia de servicios (broker case management) Este fue el primer modelo de seguimiento comunitario que se articuló. Surgió como un intento de dar respuesta a la necesidad que se percibió de asegurar que los pacientes podían acceder a los recursos y tratamientos adecuados, y de fomentar la continuidad y eficiencia de estos cuidados cuando los pacientes eran dados de alta del hospital. Las primeras descripciones de lo que hoy llamaríamos un coordinador de cuidados o case manager responden a este modelo en el que este papel lo desempeña un profesional, con frecuencia no-clínico, que es responsable de la coordinación de los cuidados pero no de la provisión directa de cuidados. Estos agentes tienen como papel principal evaluar las necesidades de los pacientes, planificar la intervención, derivar a los pacientes a los servicios adecuados y coordinar a los distintos recursos implicados en el cuidado de un mismo paciente. El vínculo con el programa se establece como una díada (coordinador de cuidados - paciente), en el que los contactos entre ambos se caracterizan por ser: 1) "a necesidad", cuando el paciente los requiere y generalmente iniciados por éste; 2) sin una regularidad; 3) sin una frecuencia intensa; 4) sin oportunidad para generar entre ambos una relación afectiva; 5) con funciones muy limitadas a las derivaciones y coordinación con otros recursos; y 6) con una pobre red de relaciones entre los miembros de la red del paciente (médicos, familiares, comunidad, etc.) (14). Estos modelos parten de la idea de que el paciente ha de estar interesado en el programa y la iniciativa para los contactos ha de partir del mismo. Además, este tipo de contactos suele devenir en una intervención de "apaga fuegos". Algunas de las dificultades que pronto surgieron de este modelo se refieren a (13), (15): su insuficiencia para pacientes con necesidades complejas; la asunción de que no es necesaria una formación clínica para la identificación de las necesidades de los pacientes, la planificación de la intervención y el seguimiento de las intervenciones realizadas por profesionales clínicos; las discrepancias entre las necesidades valoradas por el coordinador de cuidados y los clínicos que llevan a cabo la intervención directa; la poco realista asunción de que va a haber disponible un recurso para las necesidades identificadas y que por tanto no va a ser necesario que el coordinador de cuidados tenga que proveer algunos cuidados directamente; y la evidencia de que era necesario crear una alianza de trabajo, una relación terapéutica, entre el paciente y el coordinador de cuidados para lo que se hacen necesarias habilidades clínicas.
2. Modelo de Case management clínico (CMC, clinical case management)
Responde a la evidencia, encontrada en el intento de articular programas sobre el modelo anterior, de que era necesaria la formación y experiencia clínica para poder generar una relación terapéutica con los pacientes, y que con frecuencia los coordinadores de cuidados tenían que intervenir directamente y proporcionar algunos cuidados. Desde este modelo se enfatiza la relación entre el paciente y el coordinador de cuidados y se requiere que éstos tengan formación clínica en psicoterapia y psicoeducación (16). Se espera que los coordinadores de cuidados intervengan directamente en varias áreas (17): (1) Fase inicial (citas, evaluación, planificación); (2) Intervenciones en el entorno (conexión con servicios comunitarios, consulta con familiares y otros agentes, mantenimiento y ampliación de la red social); (3) Intervenciones con el paciente (psicoterapia individual intermitente, entrenamiento en habilidades de la vida independiente, psicoeducación) y (4) Intervenciones con el paciente y su entorno (intervención en crisis, seguimiento). Según Pescosolido et al (14), los modelos de case management clínico (incluiría el intensivo, el de competencias y el de rehabilitación), también basan el contacto en la díada coordinador de cuidados - paciente y también establecen pocos lazos con el resto de la red social del paciente. Se diferencian del modelo de agencia de servicios en que: 1) los contactos son iniciados por ambos, 2) el coordinador de cuidados es activo en el seguimiento y enganche del paciente; 3) en los lazos entre ambos se fomenta la reciprocidad frente a la unidireccionalidad de las atenciones; 4) las funciones de los contactos se centran en la adherencia a los tratamientos; 5) existe un vínculo afectivo entre ambos; y 6) los contactos son regulares aunque la frecuencia no sea muy intensa.
3. Case management intensivo (CMI, intensive case management).
Este modelo surge para dar respuesta a las necesidades más complejas de pacientes para los que el case management clínico no es suficiente. Además de las tareas y funciones recogidas por el modelo de agencia de servicios y por el modelo de case management clínico, el case management intensivo añade otras características: 1) una ratio paciente-profesional pequeña; 2) una actitud asertiva en la fase de enganche y mantenimiento de los pacientes en el programa con el fin de evitar abandonos; 3) énfasis en la intervención en la comunidad frente al despacho; y 4) la focalización en el apoyo práctico en la solución de problemas de la vida diaria.
4. Tratamiento asertivo comunitario (ACT, assertive community treatment)
Este modelo fue creado en los años 70 por Stein y Test (18) como una alternativa al tratamiento hospitalario y supone un paquete de componentes que va más allá del modelo de agencia de servicios, del case management clínico y del case management intensivo. Los principales componentes del ACT son (19): 1) Un equipo multidisciplinar lleva a cabo la intervención e incluye al menos un psiquiatra y una enfermera; 2) Este equipo proporciona todos los cuidados de forma integrada en vez de derivar a los pacientes a otros programas; 3) La responsabilidad de los pacientes es del equipo al completo, no de un solo coordinador de cuidados, y cada miembro del equipo contribuye con su experiencia y especialidad; 4) Las ratios paciente- profesional son pequeñas, idealmente 10/1; 5) Las intervenciones se realizan principalmente en la comunidad (en el domicilio, en una cafetería, etc.) y el trabajo de despacho se deja para la planificación y coordinación del equipo; 6) El equipo pone énfasis en el adecuado uso de la medicación e intervienen en la prescripción y administración del mismo; 7) Se enfatiza el apoyo práctico en la solución de problemas de la vida diaria; 8) Existe una cobertura de 24 horas; 9) El programa será asertivo en el enganche y mantenimiento del contacto con el paciente, implicándole y responsabilizándole de su tratamiento, pero dispuestos a salir en su busca cuando exista riesgo de abandono; 10) El apoyo será individualizado y ajustado a las necesidades de cada paciente y 11) el programa está disponible por tiempo indefinido y no se da de alta a los pacientes. En este modelo, por tanto, el vínculo del paciente con el programa ya no se basa en la díada con un coordinador de cuidados sino en múltiples lazos con distintos miembros de un equipo. Además, este vinculo se basa en (14): 1) contactos regulares y muy frecuentes; 2) vínculos en los que se fomenta la reciprocidad y unos lazos cargados afectivamente; 3) múltiples contactos entre el equipo y el resto de la red social y profesional del paciente; y 4) una alta densidad en la red de trabajo dentro del propio equipo (reuniones, fluidez a la hora de compartir recursos, sentimiento de pertenencia al equipo, etc.). En el modelo de tratamiento asertivo comunitario familiar que describen estos autores se añade además una alta densidad en la red social tejida entre el equipo y la familia, y entre familiares y miembros de la comunidad de los pacientes. Diversos estudios han mostrado la eficacia del ACT (13), (20), (21). Sin embargo, la posterior diseminación del ACT ha llevado a que algunos de sus componentes no se desarrollen sistemáticamente en su totalidad. Además, algunos programas de case management clínico o intensivo, que presentan similitudes con el ACT, también se han mostrado efectivos. Esto ha llevado una importante polémica en torno a si es necesaria la fidelidad de los programas de seguimiento al ACT, en todos sus componentes, para lograr adecuados resultados y, en torno a cuáles son los componentes responsables de los resultados del ACT. Los programas de case management comparten objetivos con el ACT y algunos principios y componentes son comunes. Sin embargo, presentan casi siempre diferencias fundamentales con el ACT. Así, normalmente cada paciente es asignado a un coordinador de cuidados que es responsable del seguimiento, muchos servicios se conciertan con otros recursos, la ratio paciente-profesional suele superar 30:1, un mayor porcentaje de las intervenciones se realiza en el despacho, y la cobertura 24 horas generalmente se coordina con el servicio de urgencias del hospital. El modelo más alejado del ACT es el modelo de agencia de servicios (broker case management), pero en los modelos de case management clínico e intensivo estas diferencias pueden ser una cuestión de grado, dimensional. De hecho, en ocasiones es difícil distinguir un programa que un estudio define como de ACT y que explica qué componentes no se implementaron, de un programa que un estudio define como CMI cuya descripción incluye múltiples componentes del ACT. Mueser et al. (13) encuentran que la única diferencia entre ACT y CMI es que el equipo comparte la responsabilidad de todos los pacientes en el ACT mientras que cada paciente es asignado a un coordinador de cuidados en el CMI.
5. Modelo de competencias (strengths model)
Se desarrolló como respuesta al énfasis excesivo que desde algunos modelos de case management se hacía en los déficits y discapacidades de los pacientes frente a sus competencias y habilidades. Así, este modelo tiene una visión de los pacientes con enfermedad mental severa y crónica como personas que además de déficits tienen competencias a partir de la cuáles pueden seguir aprendiendo, creciendo y cambiando. Añadió además la visión de la comunidad y del entorno cercano del paciente como fuente natural de apoyo en vez de cómo un obstáculo a su integración. Otras características incluyen (22): 1) la visión de la relación entre el coordinador de cuidados y el paciente como algo fundamental; 2) el énfasis en prestar los cuidados en la comunidad; y 3) el respeto a la autodeterminación de los pacientes como guía de la intervención. Este influyente modelo, más que aportar nuevas ideas sobre cómo han de funcionar y organizarse estos programas añadidas a las propuestas del CMI o del ACT, enfatiza una filosofía o visión de los pacientes que ha impregnado a casi todos los programas de seguimiento y cuidados en la comunidad, ya sean CMI, CMC o ACT.
6. Modelo rehabilitador
Al igual que el modelo de competencias, este modelo se centra en prestar servicios y cuidados basándose en los deseos y metas que tienen los pacientes, en vez de partir de la necesidades o metas que el sistema de salud mental define (23). Se distingue de otros modelos por poner especial énfasis en el entrenamiento en habilidades instrumentales y sociales necesarias para la vida autónoma en la comunidad.
La tabla 2, tomada de Mueser et al. (13) refleja las diferencias entre estos seis modelos comentados:
Variedad de modelos y variedad de programas implementados
Nota: (?) = área del modelo que no está clara; EMS: enfermedad mental severa
Como puede observarse, Mueser et al (13) tratan las características de los programas como variables dimensionales, a las que cada modelo da un mayor o menor grado de importancia. Cuando esto se extiende a la aplicación de los programas en la práctica se observa lo mismo. Cada programa, aunque se defina como dentro de uno de los modelos propuestos, es único en la énfasis que pone en cada uno de esos componentes. Incluso para variables que en la tabla aparecen como dicotómicas (si/no), existe una gran variabilidad de un programa a otro. Por ejemplo, para la variable "responsabilidad de los casos compartida en equipo", que es la única diferencia que Mueser et al. encuentran entre un modelo ACT y un modelo CMI, también podríamos hablar de grados. Así, es posible que el equipo trabaje en conjunto la evaluación de necesidades y la planificación de la intervención y que después cada coordinador de cuidados se responsabilice de la intervención. También es posible que en la fase de intervención intervengan distintos miembros del equipo, aunque no intervenga todo el equipo. Otra forma de organizar esta responsabilidad compartida es que uno de los miembros del equipo trabaje en algún momento con todos los pacientes de los demás coordinadores de cuidados (por ejemplo, el trabajador social, o el responsable de un club de ocio). Esta variedad en la implementación en los servicios, y la escasa descripción de qué es lo que realmente se está poniendo en marcha en los estudios de eficacia o efectividad, es una de las razones que ha avivado la polémica en torno qué modelo es realmente efectivo. Tres estudios, los tres en EEUU, ilustran esta variedad en la aplicación en la práctica de un modelo u otro. En primer lugar, el estudio de McGrew et al. (24), en el que piden a 121 equipos que se definían a sí mismos como equipos de ACT que contesten a un cuestionario acerca de cuáles son los componentes críticos del ACT. Al margen de los resultados de este cuestionario, resulta relevante la variabilidad en la fidelidad al modelo ACT que presentaban estos programas, y que quedó reflejada en el hecho de que, para los análisis finales, escogieron únicamente a los 73 programas con alta fidelidad al ACT (que valoraban como "muy característico" al menos el 70% de 27 ítems definitorios del ACT). Por tanto, 48 de los 121 programas que se definían a sí mismos como ACT no tenían alta fidelidad con el programa. Otro estudio que nos muestra esta variabilidad en los programas a la hora de implementar un modelo es el de Deci et al. (25), que localizan en todo EEUU a 322 programas de ACT. Los localizan pidiendo a los directores de los servicios de salud mental de área que identifiquen los programas que responden a la definición de: "equipos multidisciplinares de profesionales de salud mental que comparten un limitado y común número de pacientes y proveen cuidados comprehensivos en la comunidad para adultos con trastornos psicóticos crónicos". Obtienen respuestas a un cuestionario sobre su funcionamiento y su fidelidad a los principios del ACT de 304 programas. De los 304 programas, solamente 100 (33%) cumplía con seis características consideradas principales del ACT por los autores (responsabilidad de los pacientes compartida en equipo; ratio paciente-profesional menor de 1:20; administración diaria de la medicación si es necesario; inclusión de personal médico en el equipo; provisión de más del 60% de las intervenciones en la comunidad y provisión directa de los servicios más que concertación con otros recursos). Otro dato significativo es que el 45% de los programas aseguraban compartir la responsabilidad de los pacientes el equipo, el resto no. Además el 55% de los programas informaron que proveían de todos los cuidados necesarios a sus usuarios sin concertar servicios a otros recursos, el 39% informó de que proveía directamente la mayoría de los servicios y el 3% informó que solo proveía algunos servicios directamente. Por último, Langer et al. (26) reciben respuesta a su encuesta de 323 programas de case management, que muestran una importante variabilidad de programa a programa en muchas características. Parece haber un consenso en algunas características básicas o mínimas que son las que caracterizan a los modelos de agencia de servicios (broker case management). Por ejemplo existe cierto consenso en torno a: 1) que un objetivo principal para la mayoría es prevenir la hospitalización; 2) o que es un valor del programa promover la capacitación (empowerment) de los pacientes, la normalización, la individualización y la dignidad; 3) que las actividades más importantes de los coordinadores de cuidados son vincular los pacientes con los proveedores de servicios, intervenir en la crisis, planificar la intervención y evaluar necesidades. Sin embargo, cuando se plantean objetivos, valores o actividades más propias de otros modelos de case management más completos (intensivo, clínico, competencias, rehabilitación), se reduce el porcentaje de programas que sitúan esas características dentro de las más importantes. El que cada programa sea más o menos fiel al modelo al que se adscribe no siempre está relacionado estudios de eficacia de cuyas Conclusiones se infiera una mejor manera de llevarlo a cabo. Lo más frecuente es que influyan otra serie de variables totalmente ajenas a lo que se sabe sobre qué funciona mejor. Por ejemplo, Teague et al. (27) advierten de la importancia de ciertos factores que pueden determinar el grado de fidelidad de un programa: factores del proceso y organizacionales. Así, aspectos como la formación inicial de los componentes del equipo, la claridad de la misión del programa, el apoyo de la administración etc., tienen también influencia. Estos aspectos son también señalados por Phillips et al. (28), que recogen la importancia de tener en cuenta a la hora de implementar un programa ACT (y evaluar su implementación) factores relacionados con la administración (financiación; métodos para asegurar adherencia al modelo,, etc.), con el equipo del ACT (manuales, políticas y procedimientos; selección del personal; formación; etc.) y con los usuarios (satisfacción, etc.).
Las experiencias de programas de seguimiento y cuidados en España
En nuestro país, el primer intento que nos consta de introducir este tipo de programas en la oferta de atención a los pacientes graves y crónicos se produce en el contexto del proceso de reforma del antiguo Hospital Psiquiátrico Nacional de Leganés y su trasformación en una red de servicios de base comunitaria. El programa se desarrolla después de casi dos años de discusiones (29-31)), pretende recoger los planteamientos de los programas ya desarrollados en otros países y se estructura como un programa longitudinal (esto es, que pretende establecer una forma de uso de los programas transversales de atención comunitaria, rehabilitación etc...) para pacientes que tienen como característica el requerir el uso simultáneo o sucesivo de varios dispositivos de la red. Se organiza con base en los Centros de Salud Mental de Leganés y Fuenlabrada, desde subequipos de los mismos integrados por diplomados en enfermería, trabajadores sociales y, en el caso de Fuenlabrada, auxiliares psiquiátricos.
Pocos meses después, en 1991, se desarrollan con planteamientos idénticos, los programas del área 3 de Madrid (a la que se traslada uno de los promotores de los anteriores), desde los Centros de Salud Mental de Alcalá y Torrejón, donde se confeccionan instrumentos estandarizados para la evaluación de los pacientes y la construcción de los planes individualizados de seguimiento y cuidados (32).
Desde estos dos primeros programas, se imparten en 1992, actividades de formación organizadas por la Asociación Madrileña de Rehabilitación Psicosocial y la administración, dirigidos a profesionales de otras áreas de Madrid en algunos de cuyos distritos se ponen en marcha programas semejantes.
Desde este momento y hasta el año 2000, estos primeros programas son presentados en diferentes congresos y se desarrollan actividades docentes en otras comunidades autónomas (Andalucía, Aragón, Castilla La Mancha, Castilla León, Extremadura, Galicia) y en países con los que se están desarrollando programas de cooperación (Bosnia, Kosovo) y se publican los planteamientos iniciales, algunos datos sobre su desarrollo y reflexiones sobre dificultades y problemas para el mismo (33), (32), (34), (35).
En 1998 la Comisión Regional de Rehabilitación de los Servicios de Salud Mental de la Comunidad de Madrid se plantea como uno de sus objetivos la puesta en marcha de Programas de Seguimiento en los Servicios de Salud Mental, elaborando unas recomendaciones sobre como deben implantarse. Estas recomendaciones son seguidas irregularmente, poniéndose en marcha algunos programas en algunos distritos. Pero no es hasta el año 2001 cuando el Departamento de Salud Mental de Madrid, crea un grupo de trabajo que genera un documento por el que el desarrollo de este tipo de programas es asumido oficialmente como un objetivo de los servicios de esta comunidad autónoma. El trabajo de este grupo de expertos es vinculado a la confección del Plan de Salud Mental 2003-2008 (36), y su implantación se constituye como uno de sus objetivos prioritarios. Pasan a denominarse Programas de Continuidad de Cuidados y se crea la figura del Coordinador de Cuidados de Salud Mental, desarrollándose guías específicas para la implantación del programa en los servicios y para la confección del Plan de Atención Integral.
Desde la segunda mitad de los noventa se han desarrollado en todo el Estado Español otros programas que atienden a los mismos problemas con algunas diferencias en sus planteamientos y vinculación con el sistema de atención a la salud y los trastornos mentales.
En 1996 se inicia en Málaga un programa de tratamiento intensivo para pacientes graves, coordinado por un psiquiatra y que integra dos psicólogos, un enfermero un trabajador social, un terapeuta ocupacional y un número variable de auxiliares, que se hace cargo del tratamiento global de pacientes, y actualmente tiene su base en un hospital general (37).
En Avilés (Asturias), desde 1999, se desarrolla un Programa de Tratamiento Asertivo Comunitario desde un equipo, independiente del Centro de Salud Mental, que se hace cargo de la atención integral de los pacientes a él derivados y que se compone de dos psiquiatras, dos enfermeros, dos auxiliares y una trabajadora social. Con posterioridad el modelo (muy próximo a los programas originales de ACT) se ha extendido a otras áreas del Principado de Asturias.
En otras comunidades autónomas se han puesto en marcha, más recientemente, programas, en general más parecidos a los originales de ACT (y, en esa medida a los Asturias y Andalucía más que a los de Madrid) que los primeros en el sentido de que se basan en la constitución de equipos independientes y no estructurados como un programa con base en el centro de salud mental para pacientes que no pierden el contacto con el psiquiatra de referencia en éste, sino que disponen de facultativos propios, que asumen esa función, y que se hacen cargo del tratamiento integral de los pacientes. Así, en Coruña y Lugo, se crean en 2001 unos Equipos de Continuidad de Cuidados, con base en hospitales de día y sólo dotados de un enfermero y un auxiliar supervisados por un psiquiatra del hospital de día, aunque la dirección del tratamiento de cada paciente sigue en manos del psiquiatra del CSM, y, en Albacete, en 2002 un Equipo de Tratamiento Comunitario Asertivo compuesto por un psiquiatra, un psicólogo, un enfermero, un auxiliar, un trabajador social y un terapeuta ocupacional. En Zamudio en 2001, como uno de los procesos en base a los que se constituye la Unidad de Gestión Clínica de Rehabilitación, se pone en marcha el Programa de Seguimiento / Hospital de Día para pacientes con TMS y clínica psicosocial severa.
Programas de estas características han sido también desarrollados desde asociaciones de familiares u ONGs, en algunos casos, con apoyo de la administración. En Cantabria, por ejemplo, la Asociación ASCASAM , lleva a cabo desde 1998 un Programa de Atención Domiciliaria Especializada con un equipo integrado por un psicólogo, un trabajador social y un educador que presenta grandes dificultades de integración en la red. En otras comunidades, por ejemplo Madrid, los programas, sobre todo de atención domiciliaria, desarrollados desde algunas asociaciones se plantean como alternativos a la red en zonas en las que ésta no oferta esta prestación. No existe un censo de programas desarrollados desde asociaciones u ONGs y no hemos encontrado en la literatura información sobre ellos.
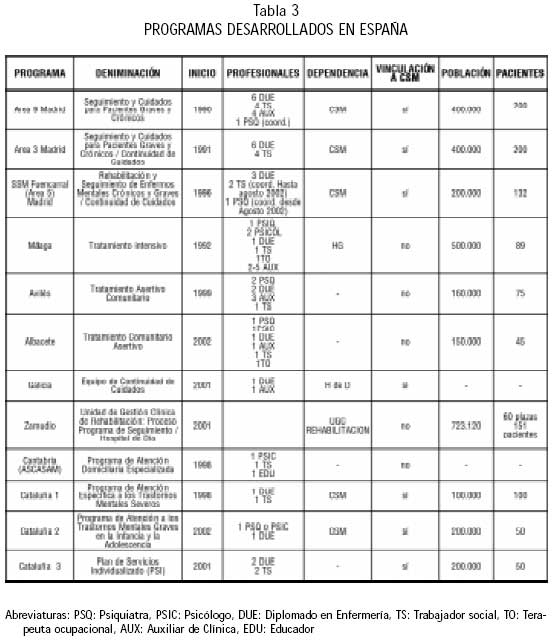
En Cataluña, donde el sistema de atención a la salud mental presenta características muy diferentes a las del resto del Estado por estar el sistema de provisión pública integrado muy frecuentemente por recursos de titularidad privada, se han puesto en marcha, desde 1997 hasta la fecha, además del Programa de Atención Específica a los Trastornos Mentales Severos, en cuyo diseño participaron un número alto de profesionales de la red y que es de aplicación generalizada, siete programas de case management, todos ellos concertados. Son los Planes de Servicios Individualizado (PSI), que en general tienen equipos que están integrados por profesionales de grado medio y los pacientes mantienen su relación con el psiquiatra del centro de salud mental (39-41). Señalar que también han diseñado programas para la población infantil: Programa de Atención a los Trastornos Mentales Graves en la Infancia y la Adolescencia. Las características de los programas desarrollados hasta la fecha en el territorio del Estado Español, se exponen en la tabla 3.
Un ejemplo de variedad en los programas implementados: primeros datos provenientes de la observación en el proyecto IPSE
El proyecto IPSE (Impacto de los Programas de Seguimiento en las Personas con Trastornos Esquizofrénicos en la Comunidad) se propone evaluar el impacto que la implementación de los Programas de Seguimiento y Cuidados tiene sobre el patrón de uso de servicios y otros dominios de resultado en una muestra de personas con esquizofrenia. El estudio se lleva a cabo en cuatro Servicios de Salud Mental (SSM) de Madrid que difieren en el grado de implementación de estos programas. Al mismo tiempo, estos cuatro SSM de distrito pertenecen a dos áreas sanitarias (dos SSM en cada área) que difieren entre sí en algunas características que, simplificando, podríamos describir como mayor integración de los recursos sanitarios y de rehabilitación, mayor continuidad de cuidados y más recursos no hospitalarios en una de ellas.
El proyecto IPSE recoge información de diversas fuentes (usuarios, psiquiatra, coordinador de cuidados, datos del registro, familia) y sobre distintos dominios de resultado (uso de servicios, funcionamiento clínico, instrumental y social, satisfacción con los servicios, calidad de vida, etc.).
El proyecto se encuentra en una fase temprana. Sin embargo, podemos presentar algunos resultados cualitativos, fruto de la observación, en torno a las variables que facilitan y obstaculizan la implementación de estos programas. Durante 10 meses se han estado llevado a cabo en los propios SSM más de 200 entrevistas con pacientes con esquizofrenia derivados al Programa de Seguimiento y Cuidados, así como entrevistas con los responsables de cada programa y los coordinadores de cuidados del mismo.
1. Valoración por parte de los usuarios y familiares En primer lugar, ¿qué es lo que más valoran los usuarios y los familiares del programa? Con respecto al papel del coordinador de cuidados, puede decirse que lo más valorado es la disponibilidad, flexibilidad y trato personal del mismo. La relación de ayuda que se ha establecido con el coordinador de cuidados influye mucho en la valoración global que hacen de los servicios recibidos. Valoran mucho "poder hablar" con él, que "esté pendiente" de sus necesidades, que puedan recurrir a él aún fuera de las citas establecidas. Y al revés, se muestran menos satisfechos aquellos pacientes que perciben a su coordinador de cuidados como "la enfermera que pone la inyección". Aún así, la satisfacción es alta y puede ser debido a que no consideran que pueden esperar de su enfermera otra atención: "cumple con su función, me toma la tensión, me pone la inyección, es amable". Otro aspecto que parece generar mayor satisfacción es la adecuación del coordinador de cuidados a las necesidades individuales expresadas por el paciente. Esto se observa por las quejas de algunos pacientes cuando el coordinador de cuidados actúa de forma paternalista. Por ejemplo, cuando insiste en que el paciente mejore en áreas que el paciente no percibe como necesarias, o insiste en mantener la misma frecuencia de contactos aunque el paciente considere que podrían espaciarlas. Obviamente estos ejemplos se refieren a las situaciones en que esta insistencia no está justificada por las consecuencias negativas que podría conllevar dejar de insistir. Con respecto al psiquiatra y su coordinación con el programa de seguimiento, existe gran satisfacción cuando perciben que el coordinador de cuidados detecta sus necesidades y el psiquiatra está disponible cuando éste solicita un adelanto de cita. Cuando la coordinación entre el psiquiatra y el coordinador de cuidados es fluida, son pocos los pacientes que experimentan la derivación al programa de seguimiento como un abandono por parte de su psiquiatra, incluso en los casos en los que hay una reducción en el número de contactos que el psiquiatra mantiene con el paciente. Hay que resaltar que una de las principales demandas con respecto al trato con su psiquiatra se refiere a que les gustaría disponer de más tiempo para expresar sus necesidades en la consulta, expresada tanto por los familiares como por los pacientes. Si un paciente expresa insatisfacción con su psiquiatra suele estar más relacionado con la deficitaria alianza de trabajo, con percibirle como poco cercano, frío, con poca capacidad de escucha, que con aspectos como la frecuencia con que le atiende o los tratamientos que le indica. Esto sin olvidar que la demanda más repetida con respecto al psiquiatra, con casi tanta frecuencia como que le escuche más, es que le reduzca o elimine la medicación. Con respecto a los servicios de forma global, una de las quejas, sobretodo de los familiares, es la de no haber sido derivados a tiempo a otros recursos: la de que ha pasado demasiado tiempo entre su primera consulta en el SSM y la derivación a un centro de rehabilitación psicosocial, por ejemplo. Los recursos con los que muestran más satisfacción son precisamente los centros de rehabilitación psicosocial y esto determina en gran medida su valoración global de la atención recibida. No muestran tanta satisfacción con los centros de rehabilitación psicosocial en los que la atención no es individualizada. Los recursos hacia los que los pacientes muestran menos interés en utilizar son todos los hospitalarios. Los que despiertan más interés son los recursos de rehabilitación. Aún así, son pocos los pacientes que expresan la necesidad de recibir más cuidados de los que reciben o interés por utilizar otros recursos aparte de los que ya utilizan, aunque en esto puede tener un importante peso la sintomatología negativa. También hay un importante número de pacientes que son reacios a participar en centros o actividades con otros pacientes, aunque perciban áreas de su vida en las que tienen necesidades. La razón principal está relacionada con evitar entrar en el rol de enfermo. Esto muestra la necesidad, para un importante número de pacientes, de que el programa de seguimiento provea algunos cuidados de manera directa, individualizada y utilizando recursos normalizados de la comunidad, sin recurrir a centros de rehabilitación. Un pequeño grupo de pacientes, que no responde al perfil de centro de rehabilitación o que lo rechaza, expresa la necesidad de ser atendido además por un psicólogo o de recibir psicoterapia. Una observación que es importante destacar es la de que, con frecuencia, los pacientes menos satisfechos llevan menos tiempo en el programa, tienen menos conciencia de enfermedad y menor adherencia al tratamiento. Aunque suelen mostrarse satisfechos con el trato personal recibido, acuden a las citas "por obligación" y desearían poder dejar de acudir y de tomar la medicación. Del equilibrio entre la asertividad y el respeto a la autodeterminación que emplee el programa en conseguir el enganche de estos pacientes, va a depender que se mantengan en el programa, se les pueda prestar apoyo para resolver sus necesidades y que, a largo plazo, mejoren su conciencia de enfermedad, su adherencia al tratamiento y estén satisfechos con al atención que se les ha dado. Otra necesidad que emerge en las entrevistas con los pacientes y familiares, es la de aquellos pacientes que llevan hasta diez años siendo atendidos, que han utilizado todos los recursos existentes, que son dados de alta de estos recursos, pero que siguen necesitando apoyos para mantener el grado de autonomía alcanzado. Para estos pacientes se hace aún más necesario que el programa de seguimiento retome activamente el caso y también la posibilidad de acceder a recursos de baja exigencia que ayuden al mantenimiento de los logros alcanzados y la estructuración del tiempo. Por último, la preocupación mayor que tienen tanto los familiares como los pacientes se refiere al futuro, a qué va a pasar con el paciente cuando falten los padres, que son la principal fuente de cuidados casi siempre. Demandan respuestas ahora, que contribuyan a reducir su preocupación hoy día, mediante algún tipo de plan que prevea a qué podrá recurrir su hijo. No les satis face la respuesta de que cuando llegue el momento se buscarán soluciones porque no estarán para verlo y la angustia la tienen ahora. Demandan, sobre todo, recursos residenciales y ayuda a domicilio.
2. Características que contribuyen al adecuado funcionamiento del programa y a la consecución de objetivos.
De las observaciones del equipo de investigación del proyecto IPSE sobre qué características de los programas que han participado en el estudio pueden llevar a mejores resultados pueden destacarse las siguientes:
· Que el equipo sea pequeño y que esté situado en un mismo emplazamiento, en un local cuya disposición facilite el trabajo en equipo.
· Que se haya instaurado algún procedimiento para identificar a potenciales usuarios del programa que evite depender únicamente de la identificación por parte del responsable clínico.
· Que los coordinadores de cuidados tengan una actitud activa y asertiva en la fase de enganche y en la de mantenimiento con el fin de evitar abandonos. · Que parte de las intervenciones se realicen en la comunidad: acompañamientos, visitas domiciliarias, etc. · Que además el programa tenga censados los distintos recursos comunitarios y trabaje con ellos de forma habitual.
· Que los coordinadores de cuidados tengan las habilidades terapéuticas necesarias para generar una alianza de trabajo con los pacientes.
· Que los coordinadores de cuidados tengan la formación necesaria para ser capaces de proveer cuidados directamente: counselling, entrenamiento en actividades de la vida diaria, relajación, etc.
· Que el coordinador de cuidados sea figura referente global siempre, aunque el paciente participe en otros recursos y, mientras tanto, se reduzca la intensidad de los contactos. Que se mantenga un contacto continuado con el paciente que permita retomar el papel principal sin esfuerzo cuando otros recursos terminan su intervención.
· Que los responsables clínicos, generalmente psiquiatras, participen de la filosofía y prácticas del programa de seguimiento procurando coordinarse en las derivaciones al programa, las reuniones de seguimiento con el coordinador de cuidados, la planificación de la intervención, etc.
· Que al menos uno de los miembros del equipo de seguimiento conozca a todos los usuarios del programa. Por ejemplo, el trabajador social, que interviene en casi todos los casos en un punto u otro.
· Que el programa disponga de actividades propias que faciliten que otros miembros del equipo tengan contacto con los pacientes y contribuyan al seguimiento observando al paciente el otros contextos. Por ejemplo, grupo de socioterapia, club de ocio, grupos de familiares, etc.
· Que se trabaje en equipo, a través de reuniones de discusión de nuevos casos, evaluaciones y planes de intervención.
· Que se incluya el trabajo con la familia como uno de los objetivos fundamentales del programa.
· Que el archivo de todos los documentos relacionados con el programa se realice en una subcarpeta dentro de la Historia y que este archivo sea sistemático de forma que puedan encontrarse en ella: el protocolo de derivación que hizo el psiquiatra, el Resumen de la evaluación, el plan de cuidados y sus sucesivas revisiones, los informes de los recursos que ha utilizado el paciente, etc.
3. Obstáculos comunes a la adecuada implementación de los programas de seguimiento y cuidados
Los cuatro programas que participan en el estudio IPSE difieren en el grado en que esas características están en marcha. Las razones de esta diversidad son variadas y algunas dependen de aspectos como el emplazamiento del equipo o los recursos humanos de que se dispone, otras están determinadas por las actitudes y formación de los diversos equipos, y otras por factores que influyen en la falta de motivación del equipo tras años de funcionamiento de un programa. Simplificando, resumiremos los obstáculos para la puesta en marcha y el mantenimiento de programas de seguimiento y cuidados en cuatro: que no haya medios, que no se comparta la filosofía que subyace a estos programas, que falle la formación del equipo o que se pierda la motivación tras la rutina. La falta de medios ha afectado al pleno desarrollo y mantenimiento de los programas participantes en el estudio en distintos sentidos. En primer lugar, en el hecho de que los coordinadores de cuidados van asumiendo cada vez más casos nuevos sin dar altas, puesto que se entiende el seguimiento como indefinido aunque vaya bajando en intensidad. Por tanto, resulta difícil equilibrar la agenda y dar la atención intensiva y con la frecuencia requerida a todos los pacientes que la precisan. Esto puede llevar que se preste atención a los pacientes más demandantes y se "pierdan" los más silenciosos que, como ya se sabe, no siempre son los que menos necesidades o sufrimiento tienen. También puede llevar a que la intervención se limite a situaciones de crisis y no se consiga uno de los objetivos principales, reducir la hospitalización. En segundo lugar, la falta de medios puede llevar a que los coordinadores de cuidados no dispongan de tiempo para actividades grupales o de coordinación. También la falta de medios puede afectar cuando no existen en el área recursos de rehabilitación, sociales, residenciales, culturales, etc. que pueden proveer algunos cuidados. En esos casos se hace necesario que el coordinador de cuidados intervenga directamente en muchas áreas y esto no es posible si tiene muchos pacientes en su agenda. La actitud del equipo, el que se comparta o no la filosofía que subyace a estos programas, afecta a cómo se desarrolle el programa. Los distintos componentes del equipo del programa de seguimiento, así como los profesionales de equipo de salud mental en el que se integra y también los que pertenecen a los dispositivos que van a coordinarse con el programa (hospital, rehabilitación, etc.), han de compartir una serie de actitudes hacia el trabajo con esta población. Por citar algunos ejemplos, es fundamental que apuesten por la integración de las personas con enfermedad mental en la comunidad frente al internamiento, que sean capaces de trabajar en un equipo multidisciplinar donde cada profesional es necesario, que compartan una visión de la persona con enfermedad mental que se aleje del paternalismo, etc. En función de qué eslabón de la cadena de profesionales implicados sea el que no comparte esas actitudes, el efecto sobre el programa será distinto. Así, podría decirse que lo primero y fundamental para el programa se desarrolle plenamente es que el coordinador del servicio de salud mental donde se imbrica el programa de seguimiento "crea" en el programa y en la filosofía que conlleva. También los profesionales designados como coordinadores de cuidados son pieza clave sin cuyo compromiso el programa no funcionaría. Y después, por supuesto, con mucho peso, los responsables clínicos que van a derivar a los pacientes al programa, seguidos de todos los demás integrantes de la red sanitaria. La falta de compromiso de alguno de estos eslabones en los distintos programas implicados en el estudio tiene influencia en cómo el programa se lleva a cabo. Por ejemplo, si en el equipo existe poca tradición en el trabajo multidisciplinar, puede resultar difícil aceptar las múltiples funciones que puede llegar a desempeñar el coordinador de cuidados. Esto puede llevar a que: los responsables clínicos no deriven a pacientes al programa de seguimiento; o a que cuando lo hacen dupliquen al coordinador de cuidados en sus funciones por las dificultades para delegar tareas o para compartir con otros profesionales la responsabilidad del tratamiento de los pacientes; o a que los coordinadores de cuidados encuentren incómodo o difícil coordinarse con el psiquiatra o responsable clínico por temor a que su opinión no sea valorada. Si los responsables clínicos no están implicados en la filosofía del programa pueden surgir dificultades para identificar potenciales candidatos, para trasmitir una adecuada información al paciente acerca de en qué consiste el programa influyendo negativamente en la alianza terapéutica entre el coordinador de cuidados y el paciente, etc. Cuando es el coordinador de cuidados el que no "cree" en el programa puede ocurrir que eviten adquirir mayor responsabilidad sobre los pacientes. La formación del equipo tiene un peso fundamental en cómo se desarrolla el programa de seguimiento y cuidados. Empezando por lo más básico, algunos coordinadores, sobre todo personal de enfermería, llegan al Servicio de Salud Mental sin ningún tipo de experiencia en este campo. Pero lo grave no es que una enfermera de cirugía cardiaca pida traslado y llegue a un servicio de salud mental, sino la nula formación que se le proporciona y el que haya de enfrentarse a sus nuevas tareas mediante la observación y de forma casi autodidacta. A partir de ahí, realizar el papel de coordinador de cuidados exige una formación específica. Esta puede ir dirigida a que se puedan desempeñar las funciones más básicas, como el modelo de agencia de servicios o broker case management. Esto es, formación para la evaluación de las necesidades del paciente, la planificación de la intervención, la elección de los recursos que proporcionarán cuidados, la derivación a los mismos y la coordinación que sigue. Si la formación del coordinador de cuidados es más extensa puede llevar a que desempeñe funciones propias de modelos de case management más complejos. Para ello se requiere formación en habilidades terapéuticas que permitan generar una alianza de trabajo con el paciente, así como otras habilidades que permitan el trabajo con la familia y con el resto de su red social. Un paso más allá lo consti tuye la formación que permite al coordinador de cuidados proveer cuidados directos: entrenamientos en relajación, psicoeducación, entrenamientos en habilidades de la vida diaria (manejo transportes, manejo dinero, tareas domésticas, etc), coordinación de grupos de pacientes y/o familiares, etc. En los cuatro centros incluidos en el proyecto IPSE es variable la formación que tiene cada coordinador de cuidados y esto determina que las funciones que desempeñan sean más o menos complejas. Pero no solo influye la formación del equipo de coordinadores de cuidados, sino también la de los responsables clínicos de los pacientes que son derivados a un programa de seguimiento y cuidados, generalmente psiquiatras. Los psiquiatras han de estar formados en la evaluación de la discapacidad, en la evaluación del funcionamiento psicosocial, en definitiva, en la evaluación de las características de los pacientes que permiten valorar si un paciente puede beneficiarse de un programa de seguimiento o de programas de rehabilitación. Para ello es importante también saber cómo funcionan estos programas, en qué principios se basan, que metodología emplean, y que puede esperarse de ellos, para poder tomar la decisión de presentar a un caso al equipo de seguimiento. Al igual que en el caso anterior, existe una gran variabilidad en la formación en esta materia de los psiquiatras que participan en el estudio IPSE. Esto influye en que, por ejemplo, algunos psiquiatras no deriven apenas pacientes al programa de seguimiento. Y esto ocurre no tanto por su actitud o sensibilidad hacia estas necesidades, sino también por su falta de formación para evaluarlas e identificar los recursos que podrían intervenir. Otro de los obstáculos al pleno desarrollo de estos programas es la decadencia tras la rutina. Tal y como explica Hernández (11), "no siempre estos proyectos (los equipos, los gestores) responden a la prueba de fuego de la rutina, de la falta de estímulos o de reconocimiento externo. El riesgo es entonces el repliegue en protocolos más o menos meticulosos y en tareas administrativas, desactivando la relación con los pacientes y la población". Esta decadencia tras la rutina ha podido observarse en algunos aspectos del funcionamiento actual de los programas incluidos en el proyecto IPSE. En primer lugar, en lo que se refiere a la sistemática evaluación de necesidades y la elaboración de planes de cuidados con su revisión periódica. Es cierto que la cumplimentación de estos documentos y su archivo en la Historia de forma rutinaria y protocolaria puede dejar de tener sentido así planteada, puesto que con frecuencia la tarea se realiza, se tiene en cuenta, aunque no se registre. Sin embargo, aún en los equipos más experimentados no debe suponerse que aunque no haya registro de estas tareas en documentos archivados, estas se están realizando adecuadamente. La elaboración de estos documentos es necesaria puesto que no solo sirve a las tareas concretas de evaluación y planificación. También ayuda a la discusión del caso en equipo, al abordaje de un paciente cuando el coordinador de cuidados habitual está ausente y a la evaluación periódica de los resultados del programa. La decadencia tras la rutina en este aspecto puede objetivarse cuando en la Historia nos encontramos con que: no hay anotaciones referidas a la intervención de coordinador de cuidados (tanto de las atenciones directas la paciente como de las coordinaciones con otros profesionales o recursos); no hay una evaluación de las necesidades del paciente archivada; no hay un plan de cuidados ni sus periódicas revisiones; y no están archivados en la Historia los informes de otros profesionales o recursos que hayan intervenido. Un segundo aspecto en el que la decadencia tras la rutina se hace notar es el trabajo en equipo. Tras varios años de funcionamiento del programa, de reuniones del equipo de seguimiento, de reuniones con el equipo de salud mental, con los equipos de los recursos de rehabilitación, con servicios sociales, con atención primaria, de reuniones bis a bis con cada psiquiatra, puede tenerse la impresión (no explícita) de que se han logrado unos canales de comunicación fluidos no formales que no hacen necesarias las coordinaciones más formales. Este desvanecimiento de las formalidades puede estar en parte justificado cuando realmente existe esa comunicación fluida. Es complejo establecer cuantas reuniones, con quién, su duración, los temas a tratar. El trabajo en equipo, y la formalización de la coordinaciones ha de ser tal que evite algunas de las siguientes consecuencias negativas de la falta de coordinación: los coordinadores de cuidados no conocen, no saben apenas nada, de los pacientes que otro coordinador de cuidados tiene en agenda; los pacientes con necesidades de recursos especializados son derivados a los mismos directamente por el psiquiatra sin pasar por el programa de seguimiento; aparecen algunos pacientes "perdidos", que han dejado de acudir a las citas del psiquiatra o del coordinador de cuidados, o de ambos, sin que uno o ambos lo sepa; un paciente "aparece" de nuevo en el programa tras un ingreso hospitalario del que no se tenía conocimiento hasta el que le dan el alta; a un paciente le dan el alta de un programa de rehabilitación y el programa no se ha coordinado con éste para retomar el papel principal en el seguimiento; un paciente fue derivado a rehabilitación y el coordinador de cuidados "cree" que está acudiendo; un paciente no es derivado formalmente a seguimiento por su psiquiatra pero se le está poniendo medicación mediante inyectable y, cuando termina esta forma de tratamiento, el coordinador de cuidados "no tiene claro" si ha de seguir viendo regularmente al paciente; se identifica la necesidad de que un paciente sea derivado al programa de forma indirecta, no a través del psiquiatra (informes de reiterados ingresos, repercusiones sobre otros miembros de la familia, etc) y no existe un clima que facilite comunicarle a su responsable clínico que se ha identificado esta necesidad; aumenta la tendencia a trabajar cada miembro del equipo en su "parcela"; etc. Como se ha visto, existe una importante variedad en la implementación de los programas de seguimiento y cuidados entre los cuatro servicios de salud mental incluidos en el estudio IPSE. Como Resumen, destacar que los usuarios están en general satisfechos con al atención prestada y que parece fundamental en esta satisfacc ión su valoración de la relación personal que tienen con los profesionales que les atienden y su capacidad de escucha. Se han repasado así mismo cuáles son los componentes de los programas evaluados que se considera que contribuyen más positivamente a los resultados y los obstáculos que impiden que se implementen en su totalidad en unos programas u otros. Como conclusión, recordar que existen diferentes modelos de programas de seguimiento y cuidados en la comunidad. Difieren en la forma de organizar la atención que proponen, en las tareas que consideran que ha de llevar a cabo el coordinador de cuidados y en los valores que orientan su aproximación a los pacientes. Además, la diseminación de los programas ha llevado a que exista una amplia variedad de programa a programa, aún entre programas que se adscriben a un mismo modelo. Esa variabilidad no suele estar justificada en estudios que muestran la mayor eficacia de la opción escogida. Suele depender de muchas variables como las características previas de los servicios en que estos programas se insertan, el presupuesto con el se cuenta, las características de equipo que pone en marcha el programa, etc. A la hora de poner en marcha un nuevo programa, no siempre se puede eludir que esas variables tengan un peso importante. Sin embargo, resulta fundamental no perder de vista qué es lo que dice la investigación acerca de cuál de estos modelos resulta más efectivo y qué característica o componente de cada modelo se relaciona con mejores resultados.
Bibliografía
1. President's Commission on Mental Health. Report to the President. 1 ed. Washington DC: United States Government Print Office, 1978. [ Links ]
2. Bachrach L. Deinstitutionalization: An analytical review and sociological perspective. Rockville: National Institute of Mental Health, 1976. [ Links ]
3. Pepper B, Kirshner M, Ryglewizc H. "The Young Adult Chronic Patients; Overview of a Population". Hospital and Community Psychiatry 1981; 32:463-469. [ Links ]
4. Pepper B, Ryglewizc H. The Young Adult Chronic Patient. New Direction For Mental Health Services 14. San Francisco: Jossey-Bass, 1982. [ Links ]
5. Turner J, Ten Hoor W. "NIMH community support program: a pilot approach to a needed social reform". Schizophrenia Bulletin 1978; 4:319-348. [ Links ]
6. Test MA. Continuity of care in community treatment. In: Stein LI, editor. Community support systems on the long-term patients. New Directions for Mental Health Systems 2. San Francisco: Jossey-Bass, 1979. [ Links ]
7. Stein LI, Test MA. Community tratment of the Young Adult Chronic Patient. In: Pepper B, Ryglewizc H, editors. The Young Adult Chronic Patient. New Directions for Mental Health Systems 14. San Francisco: Jossey-Bass, 1982. [ Links ]
8. Fernandez Liria A, Garcia Rojo MJ. "Los programas de "Case Management". Conceptos basicos y aplicabilidad". Revista de la AEN 1990; X(32):65-75. [ Links ]
9. Fernandez Liria A. "Los programas de seguimiento y cuidados de pacientes graves y cronicos: un modelo de case management para la reforma psiquiatrica en Madrid". La Rehabilitacio Psicosocial Integral a la Comunitat i Amb la Comunitat 1995; 1(0):32-36. [ Links ]
10. Donas M, Fernandez Liria A. Programas de seguimiento y cuidados para pacientes graves y cronicos; un modelo español de case management. In: Rebolledo Moller S, editor. Rehabilitacion Psiquiatrica. Santiago: Universidad de Santiago, 1997. [ Links ]
11. Hernandez Monsalve M. Los programas de seguimiento intensivo en la comunidad: una alternativa a la hospitalizacion y ¿algo mas? En: F.Rivas, editor. La Psicosis en la Comunidad. AEN Estudios, 2000. [ Links ]
12. Thornicroft G. "The concept of case management for long-term mental illness". International Review of Psychiatry 1991; 3:125-132. [ Links ]
13. Mueser KT, Bond GR, Drake RE, Resnick SG. "Models of community care for severe mental illness: a review of research on case management". Schizophrenia Bulletin 1998; 24(1):37-74. [ Links ]
14. Pescosolido B, Wright E, Sullivan WP. "Communities of care: a theoretical perspective on case management models in mental health". Advances in Medical Sociology 1995; 6:37-79. [ Links ]
15. Burns T, Perkins R. "The future of case management". International Review of Psychiatry 2000; 12(3):p212-7p. [ Links ]
16. Lamb H. "Therapist-case managers: more than broker of services". Hospital and Community Psychiatry 1980; 31:762-764. [ Links ]
17. Kanter J. "Clinical case management: definition, principles, components". Hospital and Community Psychiatry 1989; 40(4):361-368. [ Links ]
18. Stein LI, Test MA. "An alternative to mental health hospital treatment. I: Conceptual model, treatment program, and clinical evaluation". Archives of General Psychiatry 1980; 37:392-397. [ Links ]
19. Bond GR, Drake RE, Mueser KT, Latimer E. "Assertive Community Treatment for people with severe mental illness". European Psychiatry 2001; 9(3):141-159. [ Links ]
20. Marshall M, Lockwood A. Assertive community treatment for people with severe mental health disorders. In: C.Adams, C.Anderson & De Jesus Mari, editors. Schizophrenia Module of the Cochrane Database systematic Reviews. London: The Cochrane Library. BMJ Publishing Group, 1998. [ Links ]
21. Ziguras SJ, Stuart GW. "A meta-analysis of the effectiveness of mental health case management over 20 years". Psychiatric Services 2000; 51(11):1410-1421. [ Links ]
22. Rapp C. Theory, principles amd methods of the strenghts model of case management. In: Harris M, Bergman H, editors. Case management for mentally ill patients: theory and practice. Langhorne, PA: Harwood Academic Publishers, 1993: 143-164. [ Links ]
23. Anthony W, Forbess R, Farkas M, Cohen M. Rehabilitation oriented case management. In: Harris M, Bergman H, editors. Case management for mentally ill patients: theory and practice. Langhorne, PA: Harwood Academic Publishers, 1993: 99-118. [ Links ]
24. McGrew JH, Pescosolido B, Wright E. "Case manager"s perspectives on critical ingredients of assertive community treatment and on its implementation". Psychiatric Services 2003; 52(6):771-779. [ Links ]
25. Deci PA, Santos AB, Hiott DW, Schoenwald S, Dias JK. "Dissemination of assertive community treatment programs". Psychiatric Services 1995; 46(7):676-678. [ Links ]
26. Langer Ellison M, Rogers S, Sciarappa K, Cohen M, Forbess R. "Characteristics of mental health case management: results of a national survey". The Journal of Mental Health Administration 1995; 22(2):101-113. [ Links ]
27. Teague GB, Drake RE, Ackerson TH. "Evaluating use of continuous treatment teams for persons with mental illness and substance abuse". Psychiatric Services 1995; 46(7):689-695. [ Links ]
28. Phillips SD, Burns BJ, Edgar ER, Mueser KT, Linkins KW, Rosenheck RA et al. "Moving assertive community treatment into standard practice". Psychiatric Services 2001; 52(6):771. [ Links ]
29. Fernandez Liria A, Garcia Rojo MJ. "Los programas de "Case Management". Conceptos basicos y aplicabilidad". Revista de la AEN 1990; X(32):65-75. [ Links ]
30. Fernandez Liria A. El concepto de Paciente Cronico Adulto Joven. Pertinencia y relevancia para la planificacion de servicios de salud mental (Tesis Doctoral). Madrid: Universidad Autonoma de Madrid, 1991. [ Links ]
31. Fernandez Liria A. Cronicidad en la psiquitría a finales del siglo XX. In: Rebolledo Moller S, editor. Rehabilitación Psiquiátrica. Universidade de Santiago de Compostela, 1997: 15-28. [ Links ]
32. Fernandez Liria A. La Historia clínica psiquiátrica en el área de salud. Madrid: Fundacion para la Promocion de la Salud Mental, 1995. [ Links ]
33. Donas M, Fernandez Liria A. Programas de seguimiento y cuidados para pacientes graves y cronicos; un modelo espanol de case management. In: Rebolledo Moller S, editor. Rehabilitacion Psiquiatrica. Santiago: Universidad de Santiago, 1997. [ Links ]
34. Gonzalez Rodriguez A. "Programas de seguimiento o de continuidad de cuidados en la comunidad". Psiquiatria Publica 2001; 13(2):4-16. [ Links ]
35. Ximenez P, Fernandez C, Sanchez A. "Un programa de seguimiento y cuidados comunitarios de personas que padecen enfermedad mental crónica". Trabajo Social Hoy 2000; 28 bis((monografico 1er semestre 2000)). [ Links ]
36. Consejería de Sanidad de la Comunidad de Madrid. Plan de Salud Mental 20032008. Madrid.: Consejeria de Sanidad, 2002. [ Links ]
37. Mayoral F. "Programa de tratamiento intensivo en la comunidad de pacientes de alto riesgo". Revista de la AEN 1997; 62:237-250. [ Links ]
38. Balsera Gomez J, Rodriguez Medina C, Caba Calvet R, Vega Prada R, Ruiz Ureña H,. Berrueco Ortiz L et al. "La implantación y evaluación del modelo de gestión de casos (case management) en Cataluña: El programa PSI-TMS". Actas Españolas de Psiquiatría 2002; 30(6):350-357. [ Links ]
39. (...). Plan de servicions individualizado (PSI). Quaderns de Salut Mental. Barcelona: CatSalut, 2003. [ Links ]
40. (...). Recomendaciones para la atención a los trastornos mentales graves en la infancia y la adolescencia. Quaderns de Salut Mental. Barcelona: CatSalut, 2003. [ Links ]
41 (...). Programa de atención específica a los trastornos mentales severos. Quaderns de salut mental. Barcelona: CatSalut, 2003. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Mª Fe Bravo Ortiz
C/. Amado Nervo nº3, 5ºC
28007 Madrid
Correo electrónico: marife.bravo@uam.es