Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Asociación Española de Neuropsiquiatría
versión On-line ISSN 2340-2733versión impresa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. no.96 Madrid oct./dic. 2005
ORIGINALES Y REVISIONES
Características de los usuarios de una unidad de agudos de salud mental: determinantes psicosociales y clínicos
Patient characteristicas at an acute mental health unit: psychosocial and clinical indicators
Ana Ramos López1, Mª Dolores Díaz Palarea2
1 Psicóloga - DUE. Unidad de Internamiento Breve. Hospital Dr. Negrín. Las Palmas de Gran Canaria
2 Doctora en Medicina. Catedrática E.U. Facultad de Ciencias de la Salud. Departamento de Enfermería. Universidad de Las Palmas de Gran Canaria. mddiaz@denf.ulpgc.es
RESUMEN
El objetivo del presente trabajo es el de identificar los principales factores psicosociales y clínicos implicados en la reagudización de la sintomatología psiquiátrica en el momento de la hospitaización en una Unidad de Internamiento Breve.
Palabras clave: Síntomas agudos, Red de servicios de Salud Mental, Unidad de Internamiento Breve, Determinantes psicosociales.
ABSTRACT
The aim of this paper is to determine the main psychosocial and clinic factors related to the exacerbation of psychiatric symptoms during hospital admission in an Acute Mental Health Unit.
Key words: Acute symptoms, Mental Health Services, Acute Mental Health Unit, Psychosocial factors
Introducción
Los trastornos mentales constituyen una circunstancia que se presenta en todas las culturas y pueden aparecer en cualquier edad. En términos absolutos se estima que cada año 450 millones de personas en el mundo van a sufrir algún problema que podría catalogarse de trastorno mental o de conducta (1). Es de destacar que una de las consecuencias de estos problemas va a ser la discapacidad y la dependencia que frecuentemente generan. En este sentido, en la década de los 90, el 10% de la discapacidad estaba constituida por problemas neuropsiquiátricos, proporción que aumentó al 13% en el año 2000 y que, si las previsiones continúan esta evolución, se prevé que para el 2020 el 15% de las discapacidades estarán estructuradas en base a algún problema mental (2).
Cada vez disponemos de más evidencias científicas sobre la implicación de los factores sociales en el desarrollo y evolución de la enfermedad mental. Las relaciones con la familia, el entorno social cercano y los dispositivos sanitarios determinan estilos y hábitos de vida que modifican los estados de salud. Cuando estas relaciones son inadecuadas se produce deterioro en la salud y mayor dependencia, asimismo, la misma enfermedad mental determina una problemática social que incide directamente en ella.
Por otro lado, con la incorporación de la mujer al mercado laboral, histórica proveedora de cuidados, se han sucedido una serie de cambios acontecidos en la estructura familiar que, en última instancia, ha ocasionado una mayor incidencia de reagudizaciones de la enfermedad mental, así como de las consecuencias sociales de la misma relacionadas con el déficit de apoyo familiar. Estas circunstancias, entre otras (mayor longevidad de la población o el enfoque más global de la salud), ha ocasionado un considerable incremento de la demanda de servicios sanitarios por trastornos mentales y/o de conducta. En este contexto, las mejoras en la cobertura social, considerando como base la familia, y la mejor coordinación de recursos produciría cambios positivos en la salud y una mayor autonomía en la vida. Que duda cabe que se hace prioritario el desarrollo de programas preventivos, basados en la reducción de riesgos y la promoción de los factores de protección.
El articulo 20 de la ley general de sanidad (ley 14/1986, del 25 de abril) propone la hospitalización psiquiátrica dentro de los hospitales generales. El Plan de Salud de Canarias, y en lo referente a la planificación de la atención a la Salud Mental, pretendía, entre otros objetivos, la apertura de Unidades de Internamiento Breve en los hospitales generales para atender a los pacientes con sintomatología psiquiátrica aguda (objetivo específico de mejora en la oferta de servicios nº 203 del Plan de Salud de Canarias, 1997-2001) (3).
Este Plan de Salud sirvió de base y punto de partida para el desarrollo de la reforma de la atención sanitaria a las personas con problemas de salud mental, lo que ha ido conformando la mayoría de las estructuras sanitarias actualmente en funcionamiento (Unidades de Enfermos Agudos en Hospitales Generales y atención de consultas en Unidades de Salud Mental Comunitarias) (4).
Uno de los objetivos de la segunda edición del Plan de Salud de Canarias es la integración de todos los recursos sociales, sanitarios, educativos, judiciales y penitenciarios, de manera que proporcione una atención más apropiada a la salud mental, y en particular, a colectivos emergentes donde se incluyen personas con enfermedad mental de larga evolución. Así mismo, se incluyen las Unidades de Internamiento Breve (UIB) en los hospitales generales para la atención de pacientes con sintomatología psiquiátrica aguda considerando como objetivo prioritario "una intervención terapéutica coordinada de recursos psicofarmacológicos, psicoterapéuticos, de contención institucional y complementarios, que permitan restaurar el daño psíquico individual y restablecer en la mayor brevedad posible los vínculos de relación familiares y sociales del paciente" (5)
Las UIB son lugares de confluencia de problemática social, fundamentalmente familiar, y problemas clínicos secundarios a un trastorno mental. La hospitalización psiquiátrica en régimen de agudos está indicada en aquellas situaciones de crisis en las que el cuadro clínico del paciente represente un riesgo para sí mismo o para terceras personas, haciéndose necesaria una intervención que no puede ser realizada en la comunidad. (3). El perfil del usuario de las UIB, teniendo en cuenta las condiciones sociofamiliares que le rodean, es probable que coincida con el de paciente identificado en el seno de una familia multipatológica. La familia multipatológica (6) se define operativamente como la confluencia de varias de estas circunstancias:
1. Presencia de dos o más miembros de la familia con comportamientos problemáticos estructurados y que requieren una intervención externa.
2. Insuficiencia grave, sobre todo por parte de los padres, de las actividades funcionales y expresivas para el correcto desarrollo de la vida familiar.
3. Refuerzo recíproco entre los dos puntos anteriores.
4. Labilidad de los límites, propia de un sistema caracterizado por la presencia de profesionales u otras figuras externas que sustituyen parcialmente a los miembros incapaces.
5. Estructuración de una relación de dependencia respecto de los servicios.
6. Desarrollo de comportamientos sintomáticos en el paciente identificado como puede ser el consumo de drogas.
El estudio de las características psicosociales y clínicas sobre la presentación y evolución de distintas enfermedades mentales se hace imprescindible a la hora de diseñar y organizar las UIB, los recursos sociales y su coordinación multidisciplinar. El objetivo del presente estudio es el conocer determinadas características sociodemográficas, clínicas y hábitos de vida de las personas que ingresan en una Unidad de Agudos de un Hospital General.
Método
Se trata de un estudio descriptivo y transversal en una muestra de pacientes psiquiátricos ingresados en la Unidad de Internamiento Breve del Hospital Dr. Negrín de Las Palmas de Gran Canaria.
La muestra (n = 53) fue seleccionada a partir de los sujetos ingresados durante el periodo comprendido entre el 24/11/03 al 20/2/04 (N = 159). El criterio de selección se realizó en función de un turno rotatorio (mañana, tarde y noche), incluyendo los dos primeros ingresos, a los que se le realiza la entrevista exhaustiva y valoración. La UIB acoge los ingresos de pacientes procedentes de cuatro sectores sanitarios del Área Norte de Gran Canaria (puerto, canalejas, ciudad alta y bañaderos) que incluye población urbana y rural, así como pacientes "transeúntes" que no tienen establecida su residencia en Las Palmas y pacientes del Área Sur en situaciones especiales como falta de camas u otro tipo de problema.
La valoración fue realizada durante los tres primeros días de ingreso. La información se recopiló a partir de la entrevista inicial de enfermería en el momento del ingreso, la historia clínica, la historia de enfermería, la historia social, la familia y un cuestionario elaborado para la recogida de las siguientes variables:
· Demográficas, familiares y sociales; sexo, año de nacimiento, estado civil, número de hijos, lugar de residencia, nivel de instrucción, trabajo desempeñado, situación laboral actual, pensión, cuantía y tipo de la misma, convivencia, satisfacción familiar percibida, número de amigos íntimos, frecuencia con la que sale con ellos y pertenencia a asociación o grupo donde se realicen actividades culturales, de ocio u otra índole.
· Autonomía en la administración del tratamiento: persona responsable de la administración del tratamiento, cumplimiento terapéutico, abandono farmacológico.
· Autonomía en las actividades de la vida diaria: índice de Barthel (7).
· Estilos y hábitos de vida; consumo de tabaco y/o drogas, patrón de sueño, sexualidad, ejercicio físico.
· línicas; antecedentes clínicos, diagnósticos psiquiátricos, diagnósticos de enfermería e índice de Masa corporal.
Mediante el programa informático SPSS se utilizaron los siguientes estadísticos descriptivos; frecuencia, porcentaje y percentil como medida de posición. Las variable numéricas se describen mediante medias y desviaciones estándar y las categóricas en porcentajes.
Resultados
Las personas que ingresan en la Unidad de Internamiento Breve tienen una edad media de 36,9 años (± 12,6; 16-66) con una distribución por género como se muestra en la figura 1. El estado civil predominante es el de soltero (64,2%), seguido de separado y divorciado (20,8%); sólo un 28,3% de los mismos tienen hijos (el 67,14% tiene entre 1-3 hijos). En cuanto al lugar de residencia predomina la procedencia urbana (73,6%) (figura 1) .
Respecto al nivel de instrucción académica destaca un 9,4% de analfabetismo funcional (figura 2).
Más de la mitad de la muestra estudiada (58,5%) ha desarrollado una actividad laboral en el sector servicios y actualmente no trabaja un 73,6% (figura 3). Las características de las pensiones percibidas se representan en la figura 4, donde se muestra que un 35,8% percibe pensión, siendo ésta de una cuantía inferior a 9.000 euros/año para el 89,66% de los mismos. La pensión por viudedad es más frecuente en la mujer y por invalidez en el hombre.
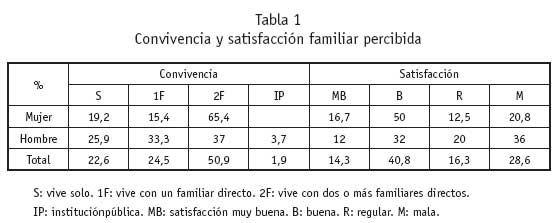
El estudio de la convivencia demuestra que son los hombres los que suelen vivir solos (25,9%) o con un familiar directo (33,3%), frente a la mujer que convive con dos a más familiares (65,4%). Asimismo, la percepción de las relaciones familiares es más satisfactoria en la mujer que en el hombre (tabla 1). Con respecto a las relaciones sociales destaca un 45,8% que manifiesta no tener ningún amigo, circunstancia ligeramente más frecuente en la mujer, un 62,5% que afirma no realizar salidas del domicilio, tendencia más frecuente en el hombre, y un 88,2% que no pertenece a ningún círculo sociocultural, tendencia mayor en la mujer (tabla 2).
Casi la mitad de la muestra son autónomos en la administración del tratamiento (47,1%), si bien el 27,5% lo hace ayudado por familiares o amigos y por la USM que interviene en el 21,6% de los casos (figura 5). La prevalencia de abandono farmacológico es del 48% que junto con el porcentaje de automedicación (8%) constituyen un incumplimiento terapéutico del 56% (tabla 3).
Respecto a las actividades de la vida diaria, la autonomía en el arreglo personal y en el lavado son las primeras en deteriorarse y con más frecuencia en hombres, sin embargo el 32,1% tiene algún tipo de dependencia, siendo más frecuente en las mujeres (figuras 6a y 6b).
Dentro de los hábitos de vida, el consumo de tabaco se presenta como el más frecuente en ambos sexos (58,5 %), sin embargo es el hombre el que consume un mayor número de cigarrillos diarios. Por otro lado, es el alcohol la segunda droga en consumo (35,3%), siendo este hábito más frecuente en la mujer (el 32% frente al 7,7% de los hombres), no obstante, es el hombre el que presenta mayor tendencia a consumir varios tipos de drogas (tabla 4).
En la tabla 5 se muestra el hábito de sueño, donde el 70% manifiesta dormir menos de cinco horas durante la noche, siendo éste porcentaje mayor en la mujer. Solo un 16% afirma realizar siesta.
Una alta proporción de la muestra manifiesta no tener relaciones sexuales (62,8%) siendo más evidente en el hombre, sin embargo sólo un 27,9% manifiestan clara insatisfacción con su vida sexual (tabla 6).
En relación al ejercicio físico realizado, el 51% manifiesta llevar una vida sedentaria o afirma realizar algún paseo ocasional. La población femenina presenta una actividad física mayor que los hombres en base a paseos diarios (17,4% frente al 3,8%) (tabla 7).
En relación a los problemas de salud destaca la alta prevalencia de los problemas de visión (60,4%), de la cavidad oral (38,8%) y el estreñimiento, siendo éste, en la mujer, significativamente más frecuente (p<0,002). Así mismo, en dos tercios de la muestra se ha detectado alteraciones del peso corporal, predominando la desnutrición en la mujer (23,1%), el sobrepeso en el hombre (37,0%) y la obesidad distribuyéndose por igual en ambos (figura 7).
El diagnóstico psiquiátrico más frecuente es el de esquizofrenia (34%), siendo más predominante en el género masculino, seguido de los trastornos de personalidad (20%) que son más frecuentes en el género femenino (figura 8).
Los diagnósticos de enfermería más frecuentes se representan en la tabla 8. Existen marcadas diferencias sexuales en la manifestación de síntomas, donde destaca en el hombre el afrontamiento defensivo (p<0,01), la negación ineficaz (p<0,02) y el alto riesgo de heteroagresividad (p<0,01), sin embargo la autoagresividad destaca en la mujer (p<0,02).
Discusión
El perfil del paciente que ingresa en la UIB, suele ser una persona de procedencia urbana, de mediana edad, soltera, separada o divorciada (85%) y sin hijos (71,7%). Dado el bajo índice de personas casadas y con hijos, se manifiesta una clara tendencia a la merma de la red familiar, que por razones de edad, acontecerá con el paso del tiempo. Existen, además, diferencias sexuales en relación a la convivencia familiar, donde los hombres suelen vivir solos (25,9%) o con un familiar directo (33,3%), frente a la mujer que convive con dos a más familiares (65,4%), siendo para ésta la percepción de sus relaciones familiares más satisfactoria que en el hombre. Estos datos sugieren que la amplitud de la red familiar podría constituir un factor implicado en el nivel de satisfacción con las relaciones familiares. También la calidad de las relaciones entre los miembros de la familia podría jugar un papel preponderante en el nivel de satisfacción, así, las relaciones familiares podrían manifestarse mediante lo que algunos autores denominan "emoción expresada", constructo que implica una dinámica de afectos determinada (8). En esta dinámica de afectos establecida se desarrolla un círculo comunicacional patológico hacia la persona con trastorno mental que precisaría un abordaje sistémico.
Por otro lado, a lo dicho anteriormente se le suma un elevado índice de pacientes que no mantienen actividad laboral, que junto a los escasos ingresos económicos, coloca a la persona con enfermedad mental en una clara situación de restricción de sus relaciones sociales. Relaciones sociales que se caracterizan por ser extremadamente limitadas, donde destaca que el 88,2% manifiestan no participar en ningún círculo sociocultural, el 62,5% no realiza salidas del domicilio y cerca de la mitad manifiesta no tener ningún amigo. Se va así conformando un perfil de aislamiento social, siendo éste una de las situaciones más comunes con las que nos encontramos en el paciente psiquiátrico. Estos datos concuerdan con lo admitido por estudios especializados que reconocen que los escasos ingresos económicos y las dificultades en las relaciones sociales y familiares se constituyen en factores de vulnerabilidad de reagudización psiquiátrica (9), así como factor de riesgo de conducta suicida (10).
La detección de la problemática social podría ser de gran utilidad como predictor de reagudización psiquiátrica, así mismo permitiría la puesta en marcha de medidas preventivas que favorezcan la socialización y una vida lo más satisfactoria posible en el seno familiar (11). En un estudio reciente se aplicó un programa de asistencia doméstica, programa que consistía en distintas visitas, llamadas telefónicas, promoción de la actividad física y de la socialización. Se obtuvieron resultados satisfactorios, reduciéndose el 50% de los síntomas en relación con el grupo estándar (12). En otro trabajo de investigación se muestra la importancia de la psicopatología no específica y los síntomas negativos como el aislamiento social y la disfunción académica para predecir el inicio de la psicosis. Ambos síntomas (aislamiento social y disfunción académica) representan un fenómeno clínico importante en los pacientes prodrómicos, por lo que pueden proporcionar una idea sobre posibles intervenciones preventivas (13). El desarrollo tanto de las habilidades sociales como de las capacidades cognitivas se ha demostrado de gran utilidad en la mejora del proceso de la enfermedad mental, así como un método eficaz de prevención de los episodios de reagudización de la misma (14, 15).
En relación a la autonomía en la medicación, los resultados indican que algo más de la mitad son dependientes en la toma del tratamiento fundamentalmente en base a la ayuda de la familia, amigos y la USM. Asimismo, la prevalencia del incumplimiento terapéutico es del 56% y mayoritariamente por abandono del mismo. El abandono del tratamiento suele ser una de las principales causas de reagudización psiquiátrica e internamiento hospitalario (9). Parece ser éste un problema bastante generalizado en la población psiquiátrica de otras comunidades como así lo manifiesta un estudio de la Universidad de Tasmania (16) donde se enfatiza la necesidad de un sistema de vigilancia de mayor calidad de los pacientes dados de alta. La persona con una enfermedad mental supone un alto coste familiar, donde la sobrecarga del cuidador y el problema social que conlleva conduce frecuentemente a la claudicación de la familia (17). El desarrollo de programas de apoyo a la familia se hacen imprescindibles a la hora de prevenir la institucionalización. El aislamiento y el incumplimiento terapéutico implica un deterioro precoz del cuadro clínico, constituyéndose, ambas situaciones, en la principal causa de internamiento. A estas circunstancias se agrega el alto índice de insatisfacción, abandono y baja laboral entre los profesionales que trabajan en las unidades de Salud Mental (18), pudiendo incidir en el correcto seguimiento de estos pacientes. La adecuación de los horarios, vacaciones y programas de descarga se hacen necesarios para mejorar la efectividad y eficacia de los servicios de Salud Mental.
Por otro lado, en relación a las actividades diarias que el sujeto lleva a cabo para cubrir sus necesidades básicas, nos encontramos ante una persona con gran tendencia a desarrollar dependencia (el 32,1% no tiene total autonomía). Las primeras actividades que se deterioran parecen ser las referidas al aseo y al arreglo personal, si bien muchos precisan ayuda para comer y presentan pérdida de control de esfínteres. En este estudio hemos encontrado que si en principio se manifiesta una mayor dependencia general en las mujeres, éstas son más independientes con respecto a los hombres en el aseo y el arreglo personal. Por lo tanto, además de intervenciones o programas asistenciales dirigidos a fomentar la autonomía personal y paliar las dependencias, sería de gran interés el desarrollo de estudios para discriminar mejor las diferencias básicas entre géneros, donde la distribución cultural de roles jugaría un papel fundamental.
La proporción de personas con enfermedad mental que presenta algún tipo de dependencia con riesgo de ser institucionalizados, es decir, que precisan de cuidados continuos, aumenta progresivamente. Se entiende por cuidados continuos la "prestación de servicios de larga duración destinados a individuos portadores de incapacidad establecida que precisan mantener al máximo sus niveles de función, salud y bienestar mental y social" (19). Ello hace necesario la articulación de normativas que protejan a las personas dependientes que, por diferentes razones sociodemográficas, van en aumento en España. En este sentido, se ha desarrollado un proyecto de Ley sobre Dependencia, que intenta proteger a las personas con dependencia y sus familiares, si bien está en vías de aprobación, y queda el futuro para verificar su eficacia.
Otra característica que frecuentemente encontramos en la persona con trastorno mental es la conducta adictiva. Según nuestro estudio algo más de la mitad de los fumadores consumen más de 30 cigarros al día. En un estudio realizado en pacientes ingresados con diagnóstico psiquiátrico y con diagnóstico dual de consumo de drogas, se evaluó las actitudes y creencias hacia el tabaco y la disposición a dejarlo. El 78% eran fumadores, el 68% creían que el tabaco era perjudicial para la salud y la mayoría de los fumadores no se encontraban dispuestos a dejarlo, sin embargo, los fumadores con diagnóstico dual eran más similares a la población general en cuanto a las creencias sobre el tabaco y parecían estar más preparados para intentar abandonarlo.
Se ha relacionado la dependencia nicotínica con los síntomas de la esquizofrenia, alcanzando asociación estadística con trastornos de la atención y orientación, control de los impulsos, pensamiento abstracto y estereotipias. La combinación de síntomas negativos, duración de la enfermedad y consumo de alcohol se constituyen como pedictores de consumo tabáquico (20). Por otro lado, la adicción a la nicotina además de los trastornos cardiocirculatorios, respiratorios y sistémicos que ocasiona, se ha asociado al consumo de otras sustancias como la cocaína, opiáceos y alcohol (21, 22). En nuestro estudio el 35,3% de la muestra consume alcohol, hachís y otras drogas (heroína, cocaína y derivados anfetamínicos). Resultados que hacen pensar que el estudio de los mecanismo neurobiológicos que median la conducta adictiva podrían asimismo dar luz a los mecanismos que median en la sintomatología psiquiátrica. En cualquier caso, se evidencia la necesidad de intervenciones que fortalezcan la educación y la motivación para abandonar las conductas adictivas en los personas con trastornos psiquiátricos (23).
En este sentido, y en relación al consumo de alcohol, en nuestro estudio hemos encontrado que éste es más frecuente en la mujer (32% frente al 7,7% de los hombres), si bien es el hombre el que presenta mayor tendencia a consumir varios tipos de drogas. El trastorno de personalidad aparece en la muestra como diagnóstico principal más frecuente en la mujer. Éste hecho podría incidir, quizás, en el mayor consumo "esporádico" de alcohol en la mujer, pudiendo estar relacionado con la descompensación de su patología. Sería de gran interés estudiar la relación entre el consumo de determinadas sustancias y el diagnóstico psiquiátrico. En esta dirección apunta una investigación realizada en el Líbano que estudia la comorbilidad entre sustancias de abuso y otros trastornos psiquiátricos agudos, encontrando relación entre el consumo de cocaína y el trastorno bipolar, el consumo de cannabis y la esquizofrenia, el consumo de heroína, las politoxicomanías y el consumo de benzodiacepinas con los trastornos de personalidad. Estos resultados comparados con comunidades occidentales parecen ser similares, por lo que concluyen que los factores culturales (incluida la guerra) no parece tener efecto en las diferentes formas de diagnóstico dual (24) y que el problema del consumo de drogas sigue precisando de nuevas estrategias para abordarlo.
Por otro lado, no podemos olvidar que determinados parámetros relacionados con la calidad de vida como el ejercicio físico, el descanso nocturno o la satisfacción con la sexualidad, se ven alterados durante el proceso de la enfermedad mental.
En nuestro estudio más de la mitad manifiestan llevar una vida sedentaria, el 70% manifiesta dormir menos de cinco horas durante la noche y el 62,8% declara no mantener relaciones sexuales, hecho que contrasta con que sólo un 27,9% manifiesta clara insatisfacción con su vida sexual, sugiriendo que la falta de actividad sexual no es asumido como un problema que interfiera en el nivel de satisfacción, probablemente relacionado con la subsistencia de otros problemas más básicos de relación interpersonal. En los programas de promoción de la salud, ocupa un lugar preponderante los encaminados a favorecer unos hábitos de vida más saludables, hábitos directamente relacionados con la calidad de vida, bienestar subjetivo y una mejor evolución de la enfermedad.
En nuestro estudio, entre los problemas de salud más frecuentes destacan por su alta incidencia las alteraciones en la visión (60,4%) y de la cavidad oral (38,8%), hecho que coincide con el frecuente abandono personal que supone, en muchos casos, la enfermedad mental. Los exámenes rutinarios de salud en estos pacientes se hacen imprescindibles para prevenir y/o disminuir la progresión de la falta de autocuidado personal y sus terribles consecuencias sobre la calidad de vida. En este sentido, destacamos la alta proporción que hemos encontrado de trastornos en la alimentación, con grandes diferencias en relación al sexo, donde la desnutrición es más frecuente en las mujeres (23,1%) y el sobrepeso en los hombres (37%). Estudios sobre la conducta alimentaria ponen de relieve que por cada 10 mujeres que sufren anorexia y/o bulimia hay 1 hombre que padece la enfermedad y la prevalencia en occidente gira en torno al 1,1% en los adolescentes de sexo femenino (25). Los factores culturales posiblemente tienen un gran peso en la manifestación de los trastornos de alimentación y se precisa de estudios que desvelen su etiología multicausal. Los resultados de nuestro estudio indican que el 15,1% presenta problemas de desnutrición, esta cifra elevada puede estar relacionada con la presencia de otros trastornos psiquiátricos que afectan a la alimentación. Sería interesante conocer la relación entre los trastornos de alimentación y otro tipo de trastornos psiquiátricos como los trastornos de personalidad o los trastornos afectivos. En un estudio familiar se encontró una relación significativa entre los trastornos alimentarios y los afectivos, con lo que sugieren que ambos trastornos tienen factores causales familiares comunes (26). Según el estudio Dorica (Dislipemia, Obesidad y Riesgo cardiovascular), el 14,5% de los españoles presentan obesidad, el 39% sobrepeso y el 63% llevan una vida sedentaria (27). Resultados que coinciden con los de nuestro estudio, donde la mitad de la muestra presenta sobrepeso y/o obesidad, si bien nosotros hemos encontrado una mayor proporción de sedentarismo (89,8%), posiblemente relacionado con los parámetros utilizados para su estudio y/o con el deterioro funcional que implica la patología mental. A todo ello se suma una alta prevalencia de hábitos tóxicos, como es el consumo de algún tipo de droga (35%) y/o hábito tabáquico (60%). Todo ello va cohesionando un estilo de vida con déficit de autocuidado y poco saludable, que incrementa el malestar y empeora el estado clínico y la evolución de la enfermedad. Se enfatiza la necesidad de más estudios sobre conducta alimenticia y hábitos de vida en el paciente psiquiátrico así como de programas de intervención dirigidos a fomentar estilos de vida saludables.
Los resultados obtenidos en nuestro estudio en relación al diagnóstico psiquiátrico parecen diferir en relación al género. Mientras que la esquizofrenia fue el diagnóstico más frecuente en el hombre, el trastorno de personalidad lo fue en la mujer. Diversos estudios indican que la forma de manifestación de la esquizofrenia en hombres y mujeres es distinta. Así, por ejemplo, la edad de aparición más frecuente de la enfermedad en el hombre se encuentra en el intervalo comprendido entre los 18 a los 25 años, y en la mujer entre los 25 y los 45. Además, éstas parecen manifestar mayor sintomatología afectiva y presentar un mejor pronostico (28).
Respecto a los diagnósticos de enfermería hemos encontrado en el hombre mayor negación ineficaz de su estado y mayor afrontamiento defensivo pudiendo estar relacionado con la predominancia de los síntomas positivos y con baja capacidad de "insight". En un estudio donde se compara el "insight" de pacientes esquizofrénicos con otro tipo de trastornos se muestra como la prevalencia de déficit de "insight" es mayor en esquizofrenia y trastorno bipolar que en el trastorno depresivo y esquizoafectivo (29). Hay que destacar la diferencia encontrada en los niveles de autoagresividad (mayor en mujeres) y heteroagresividad (mayor en hombres), quizás relacionada con las diferencias sexuales en la manifestación de síntomas positivos y negativos de la enfermedad.
En conclusión, existen diferentes circunstancias demográficas, clínicas y sociales que pueden predecir la reagudización de los trastornos psiquiátricos. Actualmente no disponemos de un sistema coordinado que facilite el acceso a la información sobre las variables que afectan al usuario en el momento del ingreso. Por lo tanto, sería necesario un sistema de almacenamiento de datos demográficos, sociales y familiares, de hábitos de vida y clínicos, que evite la dispersión de la información y que refleje la realidad social. Todo ello facilitaría la atención más adecuada desde los distintos recursos del SCS, la coordinación de éstos y la investigación. Asimismo, proponemos a la familia como pilar básico donde se apoya la persona con enfermedad mental. La situación clínica y social, si no hay recursos sociales que acompañen, puede ocasionar una claudicación familiar. El sistema familiar se refleja en el paciente como el sistema social. Si el sistema social con el que se intenta paliar las deficiencias en la familia no es el adecuado y sus dispositivos no están integrados, sólo alcanzan a paliar deficiencias, e incluso puede contribuir a perpetuarlas. Por lo tanto destacamos como prioritario un enfoque donde la familia sea el eslabón que vincula a la persona con la sociedad.
Bibliografía
1. World Health Organization, The world health report 2001: new understanding, new hope, Geneva, World Health Organization, 2001. [ Links ]
2. Murray C.; Lopez A., The global burden of disease, Harvard: Harvard University Press, 1996. [ Links ]
3. Servicio Canario de Salud, Plan de Salud mental de Canarias, 1997-2001. [ Links ]
4. Servicio Canario de Salud, Atención a la salud mental, Memoria, 1998-2002. [ Links ]
5. Servicio Canario de Salud, Plan de Salud de Canarias, 2003-2007. [ Links ]
6.Coletti, M.; Linares, J.M., La intervención sistémica en los servicios sociales ante la familia multiproblemática, Barcelona, Piados, 1997. [ Links ]
7.Mahoney, F.L.; Barthel, D.W., "Funcional evaluation: the Barthel Index", Md State Medical Journal, 1965, vol. 14, num. 2, pp. 61-65. [ Links ]
8.Blanchard, J.A.; Sayers, S.L.; Collins, L.M.; Bellack, A.S., "Affectivity in the problem-solving ineractions of schizophrenia patients and their family members", Schizophr Res, 2004, vol. 69, pp. 105-117. [ Links ]
9. Kent S; Yellowlees P., "Psychiatric and social reason for frequent rehospitalization", Hosp Community Psychiatry, 1994, vol. 45, num. 4, pp. 347-50. [ Links ]
10. Antretter ED.; Dunkel y otros, " The WHO/EURO Multicenter study of suicidal behavior: result of Australian Research Center compared qwith Europe" Wien Klin Wochenschr, 2000, vol. 112, num. 22, pp. 955-64. [ Links ]
11. Sharma S., "Rehabilitación psicosocial del paciente esquizofrénico crónico: el papel de la familia", Rehab psisol, 2004, vol. 1, num. 1, pp. 34-37. [ Links ]
12.Ciechanowski, P. y cols., "Un programa de asistencia doméstica reduce notablemente los síntomas de la depresión", Jama, 2004, vol. 291, num. 13. [ Links ]
13.Lencz, T.; Smith, C.V. y cols. "Síntomas negativos no específicos y atenuados en pacientes con elevado riesgo clínico para la esquizofrenia", Schizophr Res, 2004, vol. 68, num. 1, pp. 37-48. [ Links ]
14.Bellack, A.S., "Skills training for people with severe mental illness" Phychiatric Rehab J, 2004; vol. 27, num. 4, pp. 375-391. [ Links ]
15.Bustillo, J.R.; Lauriello, J.; Horan, W.P.; Keith, S.J., "The psychosocial treatment of schizophrenia: an update", Am J Psychiatry, 2001, vol. 158, pp. 163-175. [ Links ]
16.Salden, M.J.; Thomson, A.N., "An evaluation of a surveillance system for patients discharged from the acute psychiatry unit in southern Tasmania", Aust N Z J Psychiatry.,1999, vol. 33, num. 3, pp. 385-91. [ Links ]
17.Perlick D.A.; Hohenstein J.M.; Clarkin J.F.; Kaczinsky R., "Use of menthal health and primary care services by caregiver of patients with bipolar disorder: a preliminary study", Bipolar disord, 2005, vol. 7, num. 2, pp. 126-135. [ Links ]
18.Nichols J., "Management styles employed in the adult mental health service", Nurs Time, 2005, vol. 99, num. 9, pp. 34.36. [ Links ]
19. Ministerio de Trabajo y Asuntos Sociales, Libro Blanco de la Dependencia, 2005. [ Links ]
20.Patkar A.A.; Gopoalakrishnan R.; Lundy A.; Leone F.T.; Certa K.M.; Weinstein S.P., "Relationship between tobacco smoking and positiva and negative simptoms in eschizophrenia", J Nerv Men Dis, 2002, vol. 190, num. 9, pp. 604-10. [ Links ]
21.Patkar A.A., "Relationship between tobacco smoking and medical symptoms among cocaine-, alcohol-, and opiate-dependent patients", Am J Addict, 2002, vol. 11, num. 3, pp. 209-18. [ Links ]
22. Sher K.J., "A prospective, high-risk study of the relationship between tobacco dependence and alcohol use disorders", Alcohol Clin Exp Res, 1996, vol. 20, num. 3, pp. 485-92. [ Links ]
23.Carosella, A.M.; Ossip-Klein, D.J.; Owens, C.A., "Smoking attitudes, beliefs, and readiness to change among acute and long term care impatients with psychiatric diagnoses", Addict Behav. 1999, vol. 24, num. 3, pp. 331-44. [ Links ]
24.Karam, E.G.; Yabroudi, P.F.; Melhem, N.M., "Comorbidity of substance abuse and other psychiatric disorders in acute general psychiatric admissions: a study from Leban", Compr Psychiatry., 2002, vol. 43, num. 6, pp. 463-8. [ Links ]
25.León M.T.; Castillo M.D., Trastornos del comportamiento alimentario; anorexia y bulimia nerviosa, Alcalá La Real (Jaén), Formación Alcalá, 2003. [ Links ]
26. Mangweth B.; Hudson J.I.; Pope H.G. y cols., "Estudio familiar de la agregación de los trastornos alimentarios y los trastornos afectivos", Psychological Medicine, 2003, 33, 7, pp. 1319-1323. [ Links ]
27.Paniagua A., "Estudio Dorica", La voz de Galicia, 19 de Marzo, 2004. [ Links ]
28.Manual Diagnóstico y Estadístico de los Trastornos Mentales, Barcelona, Masson, 1995. [ Links ]
29.Weiler M.A.; Fleisher M.H.; McArthur-Campbell D., "Insight and symptom change in schizophrenia and other disorders", Schizophr Res. 2000, 45, 1-2, pp. 29-36. [ Links ]