Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Asociación Española de Neuropsiquiatría
versión On-line ISSN 2340-2733versión impresa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. vol.32 no.114 Madrid abr./jun. 2012
https://dx.doi.org/10.4321/S0211-57352012000200003
El Delirium. Una revisión orientada a la práctica clínica
Delirium. A review focused on clinical practice
Zuria Alonso Ganuzaa; Miguel Ángel González-Torresb; Moisés Gaviriac
aServicio de Psiquiatría. Hospital de Basurto, España.
bServicio de Psiquiatría. Hospital de Basurto, España. Departamento de Neurociencias. Universidad del País Vasco, España.
cDepartamento de Psiquiatría. Universidad de Illinois-Chicago, Estados Unidos.
Dirección para correspondencia
RESUMEN
El delirium es un síndrome clínico que afecta a un importante porcentaje de los pacientes hospitalizados. A pesar de su elevada incidencia, es un síndrome a menudo infradiagnosticado, que implica relevantes consecuencias negativas para los pacientes y profesionales, y además puede prevenirse. Un abordaje inadecuado puede condicionar un peor pronóstico tanto a inmediato como a largo plazo para el paciente, en cuanto a su estado de salud y calidad de vida, así como incrementar los costes sanitarios. Identificando las causas que pueden desencadenarlo, evitar complicaciones iatrogénicas, garantizar adecuado soporte de hidratación y nutrición, evitar el deterioro funcional, así como educar al paciente y su familia forman parte de los principios generales de su manejo.
El objetivo de este artículo, es señalar lo que se considera esencial para el reconocimiento y tratamiento de este síndrome.
Palabras clave: delirium, presentación clínica, diagnóstico, tratamiento.
ABSTRACT
Delirium is a clinic syndrome that affects a significant percentage of hospitalized patients. Despite its high incidence, often it isn't recognised, that involves major negative consequences for patients and professionals and can be also prevented. An inadequate treatment carries an inmediate worsening of the patient's state and is also very harmful in the long term for the patient's health and quality of life, as more expensive for the sanitary system. To identify its causes, to avoid iatrogenic complications, to vouch for a correct hydratation and nutrition, to avoid the functional impairment, and to educate the patient and his family are some of the main tasks of the handling of delirium.
The aim of this paper is to point out what is considered essential for the recognition and treatment of this syndrome.
Key words: delirium, clinical presentation, diagnosis, treatment.
Introducción
El delirium es un síndrome, no una enfermedad, de etiología compleja y a menudo multifactorial, que culmina en un patrón similar de signos y síntomas referentes al nivel de conciencia y deterioro de funciones cognitivas del paciente. Clásicamente, el delirium tiene un inicio súbito (horas o días), su evolución es breve y fluctuante, mejorando rápidamente si se identifica y elimina el factor causal, aunque todas estas características pueden variar según el paciente.
La denominación de delirium apareció en el DSM-IV-TR como un intento de consolidar los múltiples términos existentes (síndrome confusional agudo, síndrome cerebral agudo, encefalopatía metabólica, psicosis tóxica, insuficiencia cerebral aguda, estado mental alterado,...) en una única etiqueta diagnóstica.
Epidemiología
La prevalencia del delirium en la población general es del 0,4 % en adultos de edad igual o superior a 18 años y del 1,1% en individuos de edad igual o superior a 55 años.
Aproximadamente, del 10 al 20% de los ingresos hospitalarios se deben a la presencia de delirium, mientras que del 10% al 30% de los pacientes desarrollarán este síndrome durante la hospitalización (1).
La incidencia y prevalencia de este trastorno varían según la edad, el paciente y el lugar de hospitalización. En un contexto quirúrgico esta cifra varía de un 10 a 50%, siendo mayor en cirugías cardíacas (30%) y de cadera (mayor a 50%) (2). Asimismo, este trastorno se observa en el 25% de pacientes oncológicos y en el 80% de los pacientes terminales. Entre los pacientes hospitalizados mayores de 65 años, las cifras oscilan entre el 10% y 40% (1).
Fisiopatología
La fisiopatología implicada en el delirio es poco conocida. Es resultado de la interacción de un estado neurobiológico previo vulnerable y uno o múltiples agentes desencadenantes o precipitantes. Estos agentes actúan a través de mecanismos neuropatogénicos aún no bien conocidos como la disminución del metabolismo oxidativo cerebral, la respuesta neuroendocrinológica ante situaciones de stress y la liberación de citoquinas. Estos procesos pueden interactuar entre sí produciendo una disfunción cerebral que afecta a estructuras corticales y subcorticales encargadas de mantener el nivel de conciencia y la atención.
Han sido propuestas múltiples hipótesis, que pudieran considerarse complementarias en lugar de excluyentes. Las principales son la hipótesis de la deprivación de oxigeno, hipótesis de los neurotransmisores e hipótesis inflamatoria (3).
Hipótesis de la deprivación de oxígeno
La disminución del metabolismo oxidativo en el cerebro causaría disfunción cerebral debido a alteraciones en distintos sistemas de neurotransmisores. Asimismo, la hipoxia cerebral pudiera provocar una disminución en la producción de acetilcolina (3).
Hipótesis de los neurotransmisores
El déficit de la función colinérgica y un exceso de la actividad dopaminérgica, ya sea en términos absolutos o en el equilibrio relativo entre ambos, son las alteraciones neuroquímicas más frecuentes e importantes involucradas en la patogenia del delirium; no obstante, neurotransmisores como la serotonina, histamina, GABA o glutamato, se encuentran frecuentemente implicados. Estas alteraciones bioquímicas también explican la efectividad de determinados fármacos utilizados en el tratamiento o el efecto adverso de otras sustancias que, indicadas en determinados procesos, podrían desencadenar un episodio de delirium (3,4).
Acetilcolina:
El déficit de acetilcolina es el más frecuentemente implicado en la patogenia del delirium. La activación (arousal), el ciclo sueño-vigilia, la atención, el aprendizaje y la memoria, dependen en gran medida, de la acción de la acetilcolina a través de los receptores neuronales nicotínicos y muscarínicos.
Los fármacos con acción anticolinérgica pueden provocar síntomas de delirium, y algunas toxinas con acción anticolinérgica pueden desencadenar un delirium. Además de los fármacos que se sabe alteran la función del receptor de la acetilcolina como la atropina, muchos otros tienen actividad anticolinérgica. Entre éstos se incluyen la furosemida, digoxina, teofilina, warfarina, nifedipino, cimetidina, ranitidina y prednisolona.
La deficiencia de tiamina, la hipoxia y la hipoglucemia también actúan reduciendo la acetilcolina por efecto en las vías metabólicas del ciclo de ácido cítrico, que provee AcetilCoA, precursor para su síntesis (3,4).
La actividad anticolinérgica sérica es predictora de delirium, ya que se ha observado cómo la actividad anticolinérgica sérica es superior en pacientes confusos, y ésta disminuye en pacientes cuyo delirium se resuelve (5).
Dopamina:
Este neurotransmisor interviene en el mantenimiento de la atención, el aprendizaje en serie, el pensamiento, la percepción y el control de los movimientos.
Como se describió anteriormente, una deficiencia en la neurotransmisión colinérgica y/o una hiperfunción dopaminérgica se considera el trastorno neuroquímico más común del delirium. Estos neurotransmisores tienen una amplia interacción entre sí. La estimulación del receptor D2 produce disminución de la liberación de acetilcolina, por lo que el bloqueo de los receptores D2 por los neurolépticos no sólo bloquea los receptores dopaminérgicos, sino que también produce un aumento de la liberación de acetilcolina, reequilibrando así, la relación entre ambos sistemas de neurotransmisión, lo que podría ser fundamental para explicar el papel de los neurolépticos en el delirium.
Así, por ejemplo, la hipoxia impide la recaptacion de dopamina, incrementando sus niveles, a la vez que disminuye la síntesis de acetilcolina. El exceso de dopamina explica la sintomatología psicótica presente en el delirium (3,4).
Serotonina:
La serotonina influye en la regulación de la vigilia, atención y ritmo circadiano.
Tanto el incremento como el descenso de los niveles de serotonina cerebral pueden producir delirium. En los cuadros infecciosos, en el síndrome serotoninérgico y la encefalopatía hepática, la serotonina cerebral se halla aumentada, mientras que en delirium relacionado con la deprivación de alcohol o tras una intervención, sus niveles se hallarían disminuidos (3).
Histamina:
Tanto excesos como defectos de histamina se relacionan con el desarrollo de delirio. Fármacos bloqueadores de receptores histaminérgicos tienen capacidad para inducir delirium y disfunción cognitiva.
GABA:
El GABA es el principal neurotransmisor con función inhibitoria. El receptor GABA A además del lugar de unión para el GABA tiene también otros dos lugares de unión. Uno de estos dos lugares es ligando de barbitúricos, mientras que el otro lugar es ligando de benzodiacepinas. Los fármacos que se unen a estos sitios, potencian el efecto del GABA en el receptor. Por ello, cuanto mayor es la dosis de estos fármacos, mayor es el efecto inhibitorio sobre las neuronas.
En la encefalopatía hepática los niveles elevados de amonio contribuyen a aumentar la glutamina y el glutamato, aminoácidos precursores del GABA, produciéndose un aumento de la actividad cerebral de este neurotransmisor, lo que podría estar implicado en el delirium asociado a esta encefalopatía. Por el contrario, la subestimulación de receptores GABA puede estar relacionada con el delirium asociado a la privación de benzodiacepinas, alcohol y barbitúricos (3).
Hipótesis inflamatoria
El estrés físico derivado del dolor, la pérdida sanguínea, el daño tisular,... estimula la secreción de interleucinas a nivel periférico y central, las cuales producen modificaciones en la permeabilidad de la barrera hematoencefálica. Esto conlleva una alteración en la síntesis y liberación de neurotransmisores (3,6).
Etiología
El delirium generalmente es un síndrome multifactorial. Así, en el paciente hospitalizado se da la concurrencia de factores predisponentes y factores precipitantes (tabla 1).
El primer factor predisponente es la propia hospitalización. Otros factores son la edad, el déficit cognitivo, los fármacos, los déficits sensoriales, la comorbilidad y la deshidratación.
En cuanto a los factores precipitantes o desencadenantes, los más frecuentes son las infecciones (ITU, neumonía) y los fármacos (administración o deprivación de fármacos psicótropos y la administración de fármacos anticolinérgicos). También los trastornos hidroelectrolíticos, el dolor, la iatrogenia derivada de la propia hospitalización y las restricciones físicas (7,8).
Manifestaciones clínicas
El delirium se caracteriza por una alteración aguda o subaguda de la conciencia, atención y el deterioro en otros dominios de la función cognitiva (9).
Una de las características principales, es la tendencia del cuadro a la fluctuación a lo largo del día, oscilando desde un fallo mínimo hasta la dificultad de ser activado y al estupor. El trastorno suele agravarse por la noche y primeras horas de la mañana y a veces sólo se presenta por la noche. La presentación nocturna puede explicarse por la menor estimulación sensorial (10).
En principio suele ser reversible, de corta duración, y suele acompañarse de manifestaciones asociadas a alteraciones del ciclo vigilia-sueño, del comportamiento psicomotor y de las emociones.
Se produce un déficit en la atención, con incapacidad para dirigir, focalizar, sostener o cambiar la atención). Hay trastornos en memoria (defecto en el registro y retención de nueva información), acompañados de desorientación y el pensamiento suele ser incoherente y desorganizado (10).
Las alteraciones de la percepción van a ser frecuentes, con falsos reconocimientos de personas y lugares, ilusiones perceptivas, y en casos más graves habrá presencia de alucinaciones.
El ciclo sueño/vigila también suele verse alterado, con inversión del ciclo, períodos de somnolencia diurna e insomnio por la noche (9).
Por último, todas estas alteraciones pueden ir acompañada de trastornos psicomotores y emocionales (desde irritabilidad sutil, ansiedad hasta disforia o incluso euforia).
La presencia de trastornos psicomotores, permite la clasificación clínica del delirium en hiperactivo, hipoactivo y mixto (tabla 2).
Diagnóstico
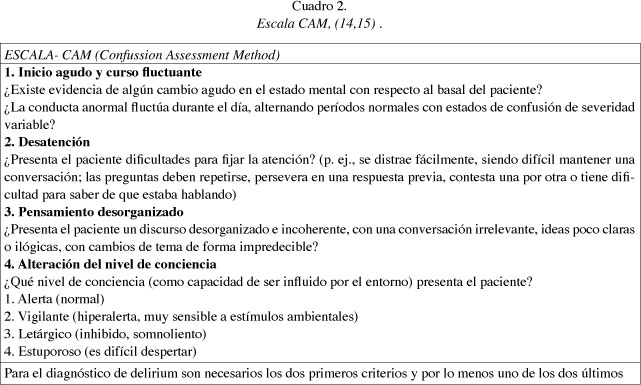
El diagnóstico del delirium es básicamente clínico y se hace a la cabecera de la cama del paciente. Los criterios clínicos más utilizados son los del Diagnostic and Statistical Manual of Mental Disorders IV (DSM IV-TR) (13) y la herramienta diagnóstica más frecuente es el Confusion Assessment Method (CAM) (14,15).
La CAM es una escala de fácil y rápida aplicación. Estudios recientes (14,15), indican que la CAM es el instrumento de mayor utilidad para diagnosticar el delirium, con una sensibilidad del 93% y una especificad del 89%.
Una vez diagnosticado clínicamente el delirium, se debe iniciar un estudio reglado de las causas (Tabla 3) con el fin de establecer un adecuado tratamiento, bien etiológico o meramente sintomático (16).


Diagnóstico diferencial
Es preciso establecer el diagnóstico diferencial con otras entidades, esencialmente con cuadros psicóticos y demencias.
Delirium frente a demencia
Diversas características clínicas contribuyen a distinguir entre delirium y demencias (tabla 4). Los principales puntos diferenciales entre ambas entidades son el tiempo hasta la aparición del transcurso y el nivel fluctuando de atención en el delirium en comparación con una atención relativamente consistente en la demencia.

Delirium frente a psicosis
Algunos pacientes con trastorno psicótico, habitualmente esquizofrenia o episodios maníacos, pueden presentar períodos de conducta extremadamente desorganizada y difícil de distinguir del delirium. En general, sin embargo, las ideas delirantes de pacientes con esquizofrenia son más constantes y están mejor organizadas que las de pacientes con delirium. Las alucinaciones presentadas son típicamente auditivas, mientras que en el delirium predominan las visuales. Los pacientes con trastornos psicóticos no suelen experimentar cambios en el nivel de consciencia o en la orientación (16).
Evolución y pronóstico
El delirium puede evolucionar de forma variable, bien hacia la curación o bien puede provocar la muerte.
Si el tratamiento ha sido precoz y eficaz (identificación y corrección del factor causal) puede constituir un estado transitorio y reversible que se resuelve en un intervalo de 3 a 7 días, aunque esto depende de las características del paciente. Parece existir consenso en que el delirium se asocia con un incremento de la morbimortalidad. Se ha demostrado que la morbilidad no es despreciable, ya que puede producir déficit cognitivo irreversible hasta en un 25% de los casos (17), puede alargar el tiempo de hospitalización con las consecuencias que ello conlleva, supone un mayor riesgo de institucionalización, sobre todo en ancianos, y puede precisar cuidados y medidas rehabilitadoras continuados. Respecto a la mortalidad, se ha confirmado que es elevada sobre todo en ancianos hospitalizados, y también transcurridos unos meses tras ser diagnosticado el cuadro. Este mayor riesgo de morbimortalidad se asocia a una serie de factores pronósticos como la edad, la etiología, la presencia de patología neurológica previa, la pluripatologia basal existente así como la duración y severidad de los síntomas.
Se ha estimado que la cifra de mortalidad entre los pacientes que ingresan con un diagnóstico de delirium oscila entre un 10% y 26%, elevándose hasta un 22%-76% en los pacientes que desarrollan un delirium durante su estancia hospitalaria (1).
Manejo y tratamiento
Un abordaje satisfactorio del delirium incluye los siguientes aspectos:
1. Medidas preventivas dirigidas a evitar los factores de riesgo. Se han elaborado protocolos que recogen las intervenciones para controlar determinados factores de riesgo. Han demostrado su eficacia en el sentido de reducir de forma significativa la incidencia y duración de este cuadro clínico.

2. Identificación y tratamiento de las causas subyacentes. Es lo fundamental, ya que el tratamiento etiológico conlleva, en algunos casos, la resolución del delirium.
3. Cuidados de soporte y rehabilitadores. Dirigidos a alcanzar el mayor grado de recuperación una vez que el delirio se ha desarrollado. Exige un enfoque interdisciplinario en el que también se debe implicar a la familia. Incluye una serie de medidas generales, como mantener un adecuado grado de nutrición e hidratación, facilitar y promover la movilización, proteger al paciente de caídas, cuidados intestinales, del tracto urinario y de las zonas de presión. También se necesitan medidas ambientales que permiten una adecuación del entorno al paciente como mantener una buena iluminación, evitar el exceso de ruido o facilitar objetos que le permitan orientarse (19,20).
4. Control de síntomas. Cuando el soporte familiar y las medidas medioambientales son insuficientes para controlar la sintomatología del delirium, se ha de recurrir a las medidas farmacológicas (19,20).
Tratamiento farmacológico
Los dos principales síntomas del delirium que pueden requerir tratamiento farmacológico son la psicosis y el insomnio. Los neurolépticos han demostrado ser los fármacos de elección para el tratamiento de estos síntomas.
Según una revisión publicada por la Cochrane en 2009, el haloperidol a dosis bajas presenta la misma eficacia en comparación con los antipsicóticos atípicos, olanzapina y risperidona, en el tratamiento del delirio, sin presentar mayor perfil de efectos adversos que estos fármacos. A dosis altas, el haloperidol presenta una incidencia mayor de efectos secundarios (parkinsonismo y acatisia), que los antipsicóticos atípicos, principalmente en pacientes ancianos. Los estudios realizados, apoyan que el haloperidol en sus distintas vías de administración (oral, intramuscular e intravenosa) puede ser eficaz para reducir el grado y la duración del delirio, en comparación con placebo y antipsicóticos atípicos. No obstante, estas conclusiones se basan en estudios pequeños y limitados, por tanto requieren estudios adicionales antes de convertirse en recomendación específica para el tratamiento del delirium (22).
Los antipsicóticos atípicos serán considerados como fármacos de primera línea para el delirio en los pacientes que requieran haloperidol a dosis alta para el control del delirio o que tienen una mayor probabilidad de desarrollar manifestaciones extra-piramidales o cardíacas a la toxicidad del haloperidol (22). Dosis bajas de olanzapina son eficaces para reducir las alteraciones conductuales y sintomatología psicótica asociada en cuadros confusionales, a la vez que bien tolerada. También existen datos sobre la eficacia y la tolerabilidad de la quetiapina en el tratamiento del delirium (23).
Un estudio publicado recientemente, en el que se compara la efectividad de risperidona frente a olanzapina para reducir la clínica del delirio, encuentra que ambos son igualmente efectivos. No obstante, se observa que la respuesta a la risperidona es menor en pacientes por encima de 70 años (24).
Las benzodiacepinas constituyen la medicación indicada en situaciones específicas, como los cuadros de delirium secundarios a síndrome de abstinencia por sedantes o alcohol, y el control del insomnio. Se administrarán benzodiacepinas de semivida corta o intermedia, evitando el uso de benzodiacepinas con semivida larga a menos que se estén empleando como parte del tratamiento del trastorno subyacente (delirium por abstinencia alcohólica o sedantes) (16,26). Respecto a este punto, la última revisión presentada por la Cochrane en 2009 sobre el uso de benzodiacepinas en el delirium, solo apoya su uso en el tratamiento del síndrome de abstinencia alcohólica, afirmando que su uso en el resto de casos puede empeorar el estado del paciente con delirium (27).
Aunque la tendencia actual es el uso de intervenciones no farmacológicas para la prevención del delirium reservando las medidas farmacológicas para el tratamiento del delirium una vez desarrollado, en un estudio reciente se demuestra que la administración de 10 mg de olanzapina perioperatoria, frente a placebo, está asociada a una menor incidencia de delirium de forma significativa. No obstante, en los pacientes tratados con olanzapina que presentaron delirium, la severidad y duración del delirium fue mayor, lo que relacionan con los efectos anticolinérgicos de este fármaco (25). Se trata de un estudio limitado que requerirá estudios posteriores.
Conclusiones
El delirium es un trastorno habitual, aunque frecuentemente infradiagnosticado, principalmente el subtipo hipoactivo. Este síndrome supone una complicación grave que asocia un aumento de la mortalidad y un importante consumo de recursos, con elevada estancia media. Generalmente es de etiología multifactorial y compleja. El tratamiento adecuado incluye el abordaje simultáneo de los factores precipitantes y predisponentes. La aproximación no farmacológica debe usarse en todos los individuos mientras que los fármacos deben reservarse para los casos más graves.
Bibliografía
(1) American Psychiatric Association: Practice guideline for the treatment of patients with delirium, in American Psychiatric Association Practice Guidelines for the Treatment of Psychiatric Disorders 2004. [ Links ]
(2) Sieber, F. Postoperative delirium in the elderly surgical patient. Anesthesiology Clinic. 2009;27:451-464. [ Links ]
(3) Maldondado, JR. Pathoetiological Model of Delirium: a Comprehensive understanding of the neurobiology of delirium and an evidence-based approach to prevention and treatment. Critical Care Clinics. 2008;24:789-856. [ Links ]
(4) Tune LE, Egeli S. Acetylcholine and delirium. Dement Geriatr Cogn Disord. 1999;10:342-4. [ Links ]
(5) Mussi C, Ferari R, Ascari S, Salvioli G. Importance of serum anticolinergic activity in the assessment of elderly patients with delirium. J Geriatr Psychiatry Neurol. 2002;15:12-5. [ Links ]
(6) Cerejeira, J, Firmino, H, Vaz-Serra, A, Mukactova-Ladinska, EB. The neuroinflammatory hypothesis of delirium. Acta Neuropathology. 2010; 119: 737-754. [ Links ]
(7) Young J, Inouye SK. Delirium in older people. BMJ. 2007;334:842-6. [ Links ]
(8) Elle, M, Cole, MG, Primeau FJ, Bellavance F. Delirium risk factors in elderly hospitalized patients. Journal of General Internal Medicine. 1998;13:204-212. [ Links ]
(9) Inouye SK. Delirium in older persons. N Engl J Med. 2006;354:1157-65. [ Links ]
(10) Lipowski Z J. Acute Confusional States. 2nd ed. New York: Oxford University Press, 1990. [ Links ]
(11) Yang F, Marcantonio ER, Inouye SK, Kiely DK, Rudolph JL, Fearing M, and Jones M. Phenomenological subtypes of delirium in older persons: Patterns, Prevalence, and Prognosis. Psychosomatics. 2009; 50: 248-254. [ Links ]
(12) Santana Santos F, Wahlund LO, Varli F, Tadeu Velasco I, Eriksdotter Jónhagen M: Incidence, clinical features and subtypes of delirium in elderly patients treated for hip fractures. Dement Geriatr Cogn Disor. 200;20:231-237. [ Links ]
(13) American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders (DSM-IV-TR). 4th ed. Washington, DC: American Psychiatric Association; 2000. [ Links ]
(14) Inouye SK, van Dyck CH, Alessi CA, et al: Clarifying confusion: The confusion assessment method. A new method for detection of delirium. Ann Intern Med. 1990;113:941-948. [ Links ]
(15) Wong, CL, Holroyd-Leduc, J, Simel, DL, et. Al. Does this patient have delirium?: Value of bedside instruments. JAMA. 2010;304(7):779-786. [ Links ]
(16) Kaplan & Sadock. Sinopsis de Psiquiatría. Wolters Kluwer. 2009. [ Links ]
(17) Maclullich AMJ, Beaglehole A, Hall RA, Meagher DJ. Delirium and long-term cognitive impairment. International Review of Psychiatry. 2009;21(1):30-42. [ Links ]
(18) Inouye SK, Zhang Y, Jones RN, Kiely DK, Yang F, Marcantonio ER. Risk factors for delirium at discharge. Arch Intern Med. 2007;167:1406-13. [ Links ]
(19) Inouye SK, Bogardus ST, Baker DI, Summers LL, CooneyLM. The Hospital elder life program: A model of care to prevent cognitive and functional decline in older hospitalised patients. J Am Geriatr Soc. 2000;48:1697-706. [ Links ]
(20) A multicomponent intervention strategy to prevent delirium in hospitalized older patients. New Engl J Med. 1999; 340:669-676. [ Links ]
(21) Maldonado, JR. Delirium in the acute care setting: Characteristics, diagnosis and treatment. Critical Care Clinics. 2008; 24(4) 657-722. [ Links ]
(22) Lonergan E, Britton AM, Luxenberg J. Antipsychotics for delirium. Cochrane Database of Systematic Reviews. 2007, Issue 2. [ Links ]
(23) Devlin, JW et al. Efficacy and safety of quetiapine in critically ill patients with delirium: A prospective, mutlicenter, randomized, double-blind, placebod-controlled pilot study. Critical Care Medicine 2010 38 (2) 419-427. [ Links ]
(24) Kim, SW, Yoo, JA, Lee, SY, Kim, SY, Bae, KY, Yang, SJ, Kim, JM, Shin, IS, Yoon, JS. Risperidone vesus olanzapine for the treatment of delirium. Human Psychopharmacology. 2010; (25) 298-302. [ Links ]
(25) Larson, KA et al. Administration of olanzapine to prevent postoperative delirium in eldery joint-replacement Patients: A Randomized, Controlled Trial. Psychosomatics 51:5, 2009 409-418. [ Links ]
(26) Meagher DJ. Delirium: optimising management. Clinical review. BMJ 2001; 322: 144-149. [ Links ]
(27) Lonergan E, Luxenberg J, Areosa Sastre A. Benzodiazepines for delirium. Cochrane Database of Systematic Reviews 2009, Issue 4. [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
Zuria Alonso Ganuza
zuria.alonsoganuza@osakidetza.net
zuralgan@hotmail.es
Recibido: 15/07/2011
Aceptado: 21/10/2011
















