Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Asociación Española de Neuropsiquiatría
versión On-line ISSN 2340-2733versión impresa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. vol.35 no.127 Madrid jul./sep. 2015
https://dx.doi.org/10.4321/S0211-57352015000300002
Aspectos conceptuales sobre el proceso de decisión compartida en salud mental
Conceptual analysis of shared decision-making process in mental health
José M. Villagrána; Ignacio Lara Ruiz-Granadosb y Francisco González-Saizc
a Psiquiatra. Coordinador de la Unidad de Hospitalización Psiquiátrica.
b Psiquiatra. Unidad de Salud Mental Comunitaria Sierra de Cádiz.
c Psiquiatra. Coordinador de la Unidad de Salud Mental Comunitaria Sierra de Cádiz.
a, b y c Unidad de Gestión Clínica de Salud Mental. Hospital de Jerez de la Frontera. Cádiz. Servicio Andaluz de Salud, España.
Dirección para correspondencia
RESUMEN
Uno de los cambios más importantes en la atención sanitaria de las últimas décadas, en lo que a las decisiones terapéuticas se refiere, ha sido la transición desde un modelo centrado en la enfermedad a uno centrado en el paciente. Esto conlleva la progresiva sustitución de una aproximación paternalista por una más deliberativa y, en relación a los tratamientos farmacológicos, del concepto de cumplimiento o adherencia al de concordancia o acuerdo terapéutico. El concepto de concordancia, por su parte, ha sido contemplado como el objetivo final de un proceso de negociación y corresponsabilidad en la decisión de elegir un tratamiento al que se ha denominado proceso de decisión compartida (PDC) (shared decision making). Hasta el momento, el PDC ha sido escasamente implantado en trastornos mentales graves, cuando no contestado como inadecuado dada la presunta alteración de la capacidad del paciente psiquiátrico gravemente enfermo para tomar decisiones. Sin embargo, esta incapacidad no siempre está presente por lo que la decisión compartida debe contemplarse como premisa y no como excepción. El PDC implica la implantación de un procedimiento en etapas (asociación médico-paciente, información sobre opciones, pros y contras, deliberación sobre las mismas y su relación con valores y preferencias del paciente, decisión consensuada). Una de las barreras más importantes para la aplicación del proceso de decisión compartida en salud mental es la cuestión de la capacidad del enfermo mental. Por ello, la evaluación de la capacidad debe hacerse central en la práctica clínica psiquiátrica.
Palabras clave: toma de decisiones, psiquiatría, tratamiento, ética, capacidad.
ABSTRACT
One of the most important changes in health care in recent decades, regarding the therapeutic decisions, has been the transition from a model focused on the disease to other one focused on the patient. This entails the progressive replacement of a paternalistic approach by a more deliberative one and, in relation to pharmacological treatments, the concept of compliance or adherence to the therapeutic agreement. The concept of therapeutic agreement, on the other hand, has been referred to as the ultimate goal of a process of negotiation and co-responsibility in the decision to choose a treatment which has been called "shared decisionmaking process" (SDM). So far, the SDM has been poorly implemented in severe mental disorders, when not answered as inadequate given the alleged alteration of the seriously ill psychiatric patient's ability to make decisions. However, this inability is not always present so shared decision should be viewed as a premise and not as an exception. SDM involves the introduction of a procedure in stages (doctor-patient partnership, information about options, pros and cons, deliberation about them and their relationship with the values and preferences of the patient, consensual decision). One of the most important barriers for the implementation of the shared mental health decision-making process is the question of the capacity of the mentally ill. Therefore, the evaluation of the capacity must be central in psychiatric clinical practice.
Key words: Decision making, psychiatry, therapeutics, ethics, mental competency.
1. Relación médico-paciente y proceso de toma de decisiones terapéuticas
La práctica clínica suele implicar la instauración de un tratamiento individualizado tras un adecuado proceso diagnóstico. El momento previo a la intervención terapéutica supone la adopción de una o más decisiones en las que el paciente debe implicarse de forma activa. Se ha apuntado que los procesos de decisión compartida (PDC) en la atención sanitaria podrían constituir un nuevo y prometedor marco para configurar la relación médico-paciente del siglo XXI, una vez asumidas las críticas a la organización de la atención sanitaria actual y la subsiguiente desconfianza de los ciudadanos con la profesión médica (1). El elemento central de estos procesos es el nuevo papel que desempeña el paciente en la relación sanitaria, ya no un simple receptor pasivo de la información proveniente del médico, como en el "rol de enfermo" tradicional descrito por Talcott Parson (2), sino un socio co-laborador que trabaja junto a éste para alcanzar fines comunes (3). Se ha pasado, pues, de un modelo centrado en la enfermedad, en donde el médico lleva a cabo todas las decisiones terapéuticas basándose en su experiencia clínica y en los datos exploratorios, a un modelo centrado en el paciente, donde éste deviene participante activo en su propio cuidado y obtiene una atención sanitaria diseñada para satisfacer sus preferencias y necesidades individuales, además del consejo y apoyo de los profesionales sanitarios (4-5).
Al mismo tiempo, la propia concepción de la enfermedad ha pasado de una aproximación de cuidado "en fase aguda" a la consideración de que la mayor carga sanitaria proviene de las enfermedades crónicas: nueve de las diez causas de discapacidad en el mundo son enfermedades de este tipo (y cinco son trastornos mentales) (6). Por ello, del concepto de "curación" se ha pasado al de "manejo de enfermedad" como respuesta sanitaria más apropiada, y, en esta concepción, el papel central no lo desempeña la enfermedad sino el paciente (1).
1.1. Del paternalismo a la deliberación
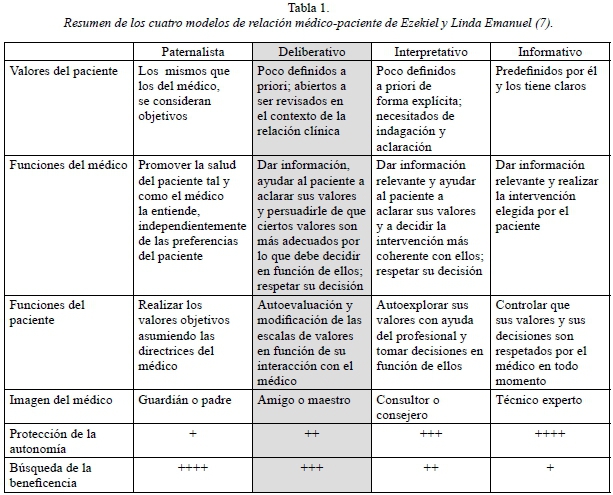
Desde el punto de vista ético, esta transición se ha caracterizado por el cambio de un modelo de atención más paternalista a uno más deliberativo, si utilizamos la clasificación de los modelos de relación médico-paciente de Linda y Ezequiel Emanuel y que se recogen en la tabla 1 (7-8).
En el modelo paternalista, tradicional en la medicina, el médico utiliza su conocimiento para determinar cual es el mejor tratamiento para el paciente, con una información selectiva para obtener su aprobación y proceder al mismo. Del paciente se espera que contribuya a su recuperación asumiendo las directrices del médico. Desde el punto de vista de los principios bioéticos, predominaría la beneficencia sobre la autonomía.
En el extremo opuesto se sitúa el modelo informativo o de elección informada. Auspiciado por las sociedades de usuarios, este modelo defiende un papel mucho más activo del paciente, quien tiene potestad para cuestionar la propuesta del médico e influir en la elección final. El papel del médico sería más pasivo, limitándose a informar al paciente, como un técnico experto, de las opciones de tratamiento disponibles con sus pros y contras, sin emitir recomendaciones y dejando que el paciente exprese su elección, que deberá llevar a cabo. La predominancia, aquí, es claramente del principio de autonomía sobre el de beneficencia.
En una posición intermedia existirían otros dos modelos de interacción (interpretativo y deliberativo) en los que los objetivos y la elección del tratamiento se establecen de forma conjunta, teniendo en cuenta los valores del paciente pero, al mismo tiempo, confrontándolos con la opinión del médico. Si el médico simplemente ayuda o aconseja al paciente a decidir en virtud de los valores que ha ido explorando, la relación será interpretativa, mientras que si el médico intenta persuadirle de que ciertos valores son más adecuados que otros por los que debe decidir en función de ellos, la relación será deliberativa. En la primera opción, aunque se respetan los principios de autonomía y beneficencia, la balanza se inclina algo más hacia el primero, mientras que en la segunda hacia la último.
Pues bien, el proceso de decisión compartida (PDC) se ubicaría en esta posición intermedia, entre los modelos paternalista e informativo, protegiendo tanto el bienestar del paciente como su autonomía (tabla 2) (9-10). Aunque la mayoría de las definiciones de la literatura resaltan la implicación y responsabilización conjunta de médico y paciente en la decisión tomada, resaltando su carácter de deliberación y la naturaleza interactiva de la misma (11-14), otras definiciones aún siguen poniendo el énfasis en la consideración de las preferencias del paciente en el proceso decisorio (15-16).
1.2. Del cumplimiento a la concordancia
En el ámbito de la prescripción terapéutica, el cambio de este paradigma también ha tenido su repercusión (17). Así, desde un modelo de prescripción terapéutica en el que el paciente adoptaba el rol de enfermo tradicional y se valoraba el cumplimiento del tratamiento, se ha pasado a un modelo basado en la idea de salud de éste (18) en el que el paciente tiene un papel activo y sus decisiones se ven influidas por su percepción del riesgo personal o sus prioridades individuales, favoreciéndose una colaboración (19) o concordancia (20-23) con el prescriptor ante el tratamiento. La concordancia, por tanto, no se refiere como los términos más paternalistas de cumplimiento o adherencia a una conducta del paciente, sino a la naturaleza de la relación entre éste y el médico, concebida como una negociación entre iguales con el objetivo de establecer una alianza terapéutica (24-26). En este sentido, la concordancia está estrechamente relacionada con el PDC, hasta el punto de ser considerada como su resultado (27) o como un subtipo del mismo (28).
2. Concepto y definiciones de proceso de decisión compartida
El término PDC ha sido ampliamente utilizado desde mediados de los 90 aunque el concepto designado no siempre ha sido claro (29). Términos como proceso de decisión informada, proceso de decisión compartida informada, implicación del paciente, cuidado centrado en el paciente, elección del paciente basada en la evidencia o asociación, han sido usados como sinónimos de PDC aunque el significado de los mismos no es idéntico y, en algunos casos, esencialmente distinto. Charles et al (11,30) definen cuatro elementos centrales del modelo de PDC; a) implica, como mínimo, a las dos partes (paciente y médico); b) ambas partes comparten información entre sí; c) ambas partes dan pasos para participar, de forma deliberativa, en el proceso de decisión expresando sus preferencias y d) se llega a una decisión sobre el tratamiento consensuada por ambas partes.
Coulter (12) propone una definición muy similar a la de Charles y cols., resaltando este aspecto de la co-responsabilización, tanto del intercambio de información (que incluye valores como opciones terapéuticas), implicación en el proceso deliberativo y propiedad de la decisión tomada. Por su parte, Towle (13) y Towle y Godolphin (14), definen lo que denominan proceso de decisión compartida informada (informed shared decision making), un proceso similar al de Charles y cols., y Coulter pero en el que paciente y médico están adecuadamente informados (esto es, disponen de la mejor información clínica basada en datos de la evidencia y de las características personales y valores del paciente). Aquí, además de la co-responsabilidad de los actores en la decisión tomada, se acentúa el carácter de la información intercambiada y la calidad de la misma (31). Estos autores señalan una serie de competencias que los médicos implicados en un PDC deben adquirir (32) (Tabla 3).
Algunos autores, aunque basándose en las anteriores definiciones como marco de referencia, han intentado ampliar el concepto de PDC incluyendo algún elemento nuevo. Así, Gwyn y Elwyn (33) y Elwyn et al (34) propone el término "equilibrio" (equipoise) para resaltar que en el PDC la opciones han de ser genuinas y no debe existir una clara preferencia por una u otra. Hablan de "doble equilibrio" (dual equipoise) cuando paciente y médico coinciden en que no existe opción claramente ventajosa (35).
2.1. Ayudas para la toma de decisiones.
Un elemento central en el PDC es la utilización de ayudas para la toma de decisiones (APTD) (36-39). Las APTD son herramientas basadas en la evidencia que pueden utilizar diversos soportes (folletos informativos, audiocasettes, videos, webs) especialmente diseñadas para preparar al paciente para que pueda tomar una decisión acerca de una opción sanitaria específica en base a sus preferencias personales (38). Suelen utilizarse cuando hay más de una opción razonable y antes, durante o tras el encuentro médico-paciente. Se ha constatado que las APTD aumentan de manera efectiva el conocimiento del paciente sobre la enfermedad y los tratamientos, disminuyen los conflictos relacionados con la decisión, proporcionan una estimación del riesgo más ajustada y reducen la pasividad y la indecisión durante el proceso decisorio (36-39). Sin embargo, su uso no implica necesariamente que el paciente se sienta satisfecho con la decisión terapéutica o con el proceso de decisión. Se ha señalado que las herramientas usadas como APTD han de estar estandarizadas (40) y deben someterse a un proceso de evaluación de calidad (41). En esta línea, se han desarrollado instrumentos específicos tales como el DISCERN (31,42) y la IPDASi (41).
2.2. ¿Qué no es un proceso de decisión compartida?
Es preciso diferenciar el PDC de otros modelos de participación del paciente en la toma de decisiones sanitarias. En primer lugar, PDC no es lo que se hace habitualmente con los pacientes. Esto es relevante dado que muchos profesionales tienen la idea (errónea) de que suelen hacer partícipes a sus usuarios de las decisiones terapéuticas adoptadas. Incluso en el mejor de los casos, el desarrollo del PDC implica una serie de fases ya señaladas, la utilización de ayudas para la toma de la decisión y una co-responsabilidad en ésta, normalmente ausentes del encuentro clínico tradicional. Tampoco se trata de una manipulación de pacientes incompetentes para que tomen las decisiones adecuadas (según el médico). Este escenario no es ajeno a muchos encuentros en el medio psiquiátrico en donde se favorecen estas pseudodecisiones compartidas que son, en realidad, decisiones inducidas
En segundo lugar, el PDC no es sinónimo de psicoeducación (9). En ésta, un profesional (habitualmente distinto al medico responsable del caso) suministra información al paciente acerca de la enfermedad y de las distintas opciones de tratamiento, pero no sobre una decisión específica y concreta en la que éste se ve implicado. No existe, pues, contexto decisorio ni asociación (parnertship) para deliberar sobre opciones y elegir una de forma consensuada.
Algunos autores han intentado identificar PDC con la denominada comunicación centrada en el paciente. Mientras que en esta última el encuentro comunicativo supone el establecimiento de acuerdos muy comunes, el PDC se rige por una serie de principios y competencias específicas, delimitando la decisión problema y acotando las distintas opciones de tratamiento (43).
El PDC también ha de distinguirse de las denominadas directrices anticipadas, especialmente de un subtipo de éstas, los denominados contratos Ulises. Es cierto que determinadas directrices anticipadas pueden ser elaboradas siguiendo el modelo de decisión compartida, por ejemplo, los denominados planes de crisis conjuntos (joint crisis plans) (44), pero muchas otras favorecen que el paciente exprese con anterioridad cómo quiere que se le trate cuando llegue una situación de crisis o recaída de su cuadro sin que se establezca en ese momento el proceso deliberativo propio del PDC.
En la literatura se describen otros conceptos como sinónimos de PDC, sin serlos. Uno de ellos es el denominado proceso de decisión informada (informed decision making) (15, 45-46), según el cual, el conocimiento del médico se transfiere al paciente y éste, desde sus preferencias personales, toma la decisión, siendo por tanto el único responsable de la misma (46). Sin embargo, se sabe que no es fácil predecir los sentimientos y preferencias propios (47), que muchas decisiones generan conflictos que son difíciles de resolver sin ayuda y que decisiones poco meditadas podrían ser, ulteriormente, lamentadas (48). Por el contrario, en el PDC, ambos actores participan tanto en el proceso deliberativo como en el decisorio. Otro concepto que se presta a confusión es el de elección basada en la evidencia (evidence based patient choice) (49-51). En este caso, el paciente recibe una información basada en pruebas de efectividad de al menos dos tratamientos de un determinado trastorno, aportando al proceso un "cierto input", de manera que la decisión es "en cierta forma compartida" entre paciente y profesional (50). Sin embargo, esta concepción es tan amplia que bien podría admitir que el propio médico tomara la decisión (29)
2.3. Instrumentos de evaluación del PDC.
El interés de los últimos años por el PDC ha suscitado el desarrollo de numerosos instrumentos para su evaluación (52-54). En la tabla 4 se recogen los que poseen una mayor base empírica, entre los que destacan la Preparation for Decision-Making Scale (55), para la fase preliminar o preparatoria del proceso decisorio, el OPTION (tanto en su versión del observador - [56], como diádica - [57-58]), para el proceso deliberativo, y la COMRADE (59) para la evaluación de los resultados de la decisión. No obstante, la profusión de herramientas ha añadido cierta confusión conceptual ya que no existen demasiados estudios comparativos entre ellos, dificultando la generalización de los datos generados (60).
2.4. ¿Cuándo puede utilizarse el PDC?
La respuesta a esta pregunta depende del concepto de PDC que se utilice. Los modelos más restrictivos, que incluyen las etapas de Charles et al (11) y el concepto de equilibrio (equipoise) de Elwyn et al (34), parecen indicados en enfermedades crónicas, donde se dan las siguientes circunstancias; a) existen varias opciones de tratamiento disponibles sin que ninguna de ellas tenga una clara ventaja sobre las demás, b) el paciente es capaz de implicarse y tomar decisiones y c) la decisión tiene consecuencias a largo plazo para él (p.e. régimen de medicación de larga duración, dependencia del cuidado de otras personas o pruebas invasivas regulares). Por el contrario, el PDC podría no ser la opción preferente en enfermedades agudas cuando; a) existe una única opción terapéutica efectiva disponible, b) la capacidad del paciente para tomar decisiones complejas puede estar alterada y c) las decisiones tienen consecuencias escasas y poco relevantes para él (p.e. tratamiento con antibióticos de corta duración, toma de medicación opcional, etc). Sin embargo, otros autores que defienden una concepción más amplia del PDC, postulan que el modelo debe ser potencialmente relevante en cualquier situación clínica, y que su aplicación debería ser un imperativo ético (61-62).
3. La decisión compartida en salud mental
El PDC ha sido estudiado principalmente en población general, en enfermedades somáticas como el cáncer, enfermedades cardíacas o diabetes. Sin embargo en la última década su aplicación en salud mental ha recibido especial atención (9, 63-66). Se han señalado distintos argumentos para defender la utilidad del PDC en salud mental.
En primer lugar, se han propuesto argumentos éticos, especialmente, el respeto por la autonomía del paciente psiquiátrico. En este sentido, y considerando las peculiaridades cognitivas y volitivas de este tipo de pacientes, se ha primado un modelo de decisión compartida en el que paciente y médico sean co-responsables de la misma sobre un modelo autonomista de elección o consentimiento informados (10, 61, 67). Se sabe que la toma de decisiones en los pacientes psiquiátricos puede verse afectada por una capacidad alterada. Sin embargo, esta capacidad no está abolida en todos los trastornos psiquiátricos, ni siquiera en la totalidad de los pacientes con trastorno mental grave y, además, no está alterada en todo momento ni para todas las decisiones que deben tomar éstos. Por otro lado, es posible modificar esta capacidad y mejorarla con intervenciones educativas (68).
En segundo lugar, hay consideraciones prácticas. Al igual que ocurre en otras enfermedades crónicas, la capacitación del paciente para conocer su enfermedad y poder manejarla activamente es fundamental, ya que existen muchas oportunidades para tomar y cambiar decisiones, debiendo el paciente tomar un papel más activo, responsabilizándose de aquellas. Los tratamientos psiquiátricos precisan un balance entre eficacia y efectos secundarios que necesitan la confrontación con los valores, preferencias y respuestas subjetivas del paciente. Considerando esto, el PDC parece ideal para su aplicación en trastornos mentales como la esquizofrenia, ya que para la mayoría de las decisiones terapéuticas existe más de una opción, las diferentes opciones cuentan con efectos secundarios diversos y, dado que el tratamiento suele ser largo, la incorporación de la perspectiva del paciente y su implicación en la decisión van a contribuir a la adhesión al mismo (69).
El adecuado manejo del paciente con trastorno mental es un proceso longitudinal, dinámico, que implica tomar decisiones conflictivas, efectuar pruebas, asumir riesgos y evaluar pros y contras, por lo que es esencial una buena alianza entre médico y paciente. La toma de decisiones compartidas está implicada en la mayoría de las intervenciones terapéuticas de los programas de salud mental comunitaria (empleo protegido, manejo de la enfermedad y recuperación, terapia familiar, tratamiento integrado de patología dual, manejo sistemático de la medicación, etc.), cuya efectividad depende, en parte, de ellas (70-71). Incluso el tratamiento asertivo comunitario, que tradicionalmente ha sido criticado como excesivamente paternalista, cada vez se hace más centrado en el cliente (72).
A pesar de todo esto, el PDC está poco extendido en la práctica cotidiana de los servicios de salud mental (73-74) y, en los casos en que se aplica, suele hacerse de modo incompleto y reducido a los aspectos informativos (65).
3.1. ¿Quieren los pacientes psiquiátricos estar implicados en la toma de decisiones?
La mayor parte de los pacientes psiquiátricos desean participar en la toma de decisiones sanitarias, especialmente sobre la medicación y hospitalización (75-80) y, una vez que lo hacen, se muestran satisfechos por ello (81-82). Sin embargo, en las guías terapéuticas ampliamente consensuadas apenas se incluyen estrategias para favorecer esta participación (83) y tampoco existe una política institucional decidida para su aplicación en la actividad clínica cotidiana (66).
Los factores que pueden influir en la implicación de los pacientes psiquiátricos en la toma de decisiones son muy diversos. Así, en los estudios del grupo de Hamann en Munich con esquizofrénicos hospitalizados, éstos expresaban su deseo de implicarse en un PDC incluso algo más que los pacientes de atención primaria, y los que más lo deseaban eran los pacientes más jóvenes, ingresados involuntariamente y con actitudes más negativas hacia el tratamiento (84). Las decisiones sobre las que con mayor frecuencia los pacientes habrían decidido de forma diferente, si les hubieran dado la oportunidad, son el cambio de unidad, las medidas coercitivas y la medicación, y las que menos, los exámenes diagnósticos y los tratamientos no farmacológicos (80).
Por otro lado, algunos elementos culturales que influyen en la actitud del paciente ante la situación clínica también podrían ser determinantes (85), lo que explicaría que los pacientes esquizofrénicos de la antigua Alemania del este tengan más resistencia a participar en el PDC que los del oeste (86) o que los latinos en EEUU se muestren menos proclives (87). Pero los elementos que más influyen en la implicación del paciente en la toma de decisiones no pertenecen a éste sino al médico (p.e. su edad, su actitud hacia el PDC, etc) (88). Así, el que los psiquiatras piensen que hacen partícipes a los pacientes en la toma de decisiones más de lo que éstos se sienten, el hecho de sostener una opinión diferente a la del médico respecto del tratamiento o el haber sido ingresado involuntariamente, son situaciones que se asocian a la no inclusión en el PDC (74, 80, 84). A pesar de la evidencia creciente, muchos psiquiatras siguen defendiendo que el PDC no puede aplicarse en cuestiones de medicación y hospitalización en pacientes con trastorno mentales grave debido a su presunta capacidad alterada (89-90).
3.2. Barreras para la implantación del PDC en Salud Mental.
A pesar del creciente número de publicaciones sobre el PDC y salud mental, la implantación en la actividad asistencial cotidiana es escasa (73, 74, 91), lo que puede atribuirse a barreras de diversa índole (92). En relación a los médicos, el desacuerdo con el concepto, la falta de familiaridad o entrenamiento y las dudas acerca de la capacidad del paciente psiquiátrico grave para participar en ello, son las más frecuentes. Por lo que respecta a los pacientes, la falta de información, capacitación, motivación y autoeficacia necesarias para participar en el PDC, así como determinados sesgos en la toma de decisiones, o las dificultades comunicativas en transmitir incertidumbres, riesgos o probabilidades, parecen los más importantes. Finalmente, existen barreras institucionales, como la falta de infraestructura informática para llevar a cabo una información basada en pruebas y con ayudas adecuadas, la falta de tiempo en los clínicos y en los pacientes para implementar estas estrategias, la inexistencia de un marco asistencial que facilite la recogida de historia de valores y preferencias desde el primer momento y la ausencia de un sistema organizativo que permita fluir el PDC y no haga desistir al paciente que toma parte en él (66, 93-94).
Superar estas barreras es especialmente importante en tanto que caminamos hacia una medicina personalizada. En la actualidad, la elección de tratamientos en salud mental se caracteriza por la existencia de múltiples opciones con escasa evidencia que guíe la elección tanto de los tratamientos iniciales como de los de mantenimiento (95-96). Sin embargo, la aparición de nuevos datos sobre factores metabólicos o genéticos puede influir en la toma de decisiones dado que determinaran perfiles de pacientes que, por ejemplo, tengan más probabilidades de mostrar ideación autolítica tras tomar antidepresivos, muestren efectos indeseables metabólicos ante el tratamiento con antipsicóticos, respondan más rápida o más lentamente al tratamiento, o a tratamientos con diferentes mecanismos de acción, o que recaigan con mayor rapidez o frecuencia (97).
4. Conclusiones
En la elección del tratamiento, el proceso de decisión compartida se configura como un elemento clave en el cambio del paradigma de la relación médico-paciente, cada vez más orientado a una actitud de mayor corresponsabilidad. Es un error asumir de forma genérica que el paciente con trastorno mental grave tiene alterada su capacidad para participar en la toma de decisiones sobre su tratamiento, por lo que se hace necesario superar las barreras para la implantación del PDC en salud mental.
Bibliografía
1. Fenton WS. Shared decision making: a model for the physician-patient relationship in the 21st century? Acta Psychiatrica Scandinavica; 107:401-402, 2003. [ Links ]
2. Parson T. The social system. Glencoue:The Free Press, 1951. [ Links ]
3. Coulter A. Paternalism or partnership? BMJ 319(7212):719-720, 1999. [ Links ]
4. Stewart M. Towards a global definition of patient centered care. Brit Med J 322:444-445, 2001. [ Links ]
5. Anderson EB. Patient-centeredness: a new approach. Nephrol News Issues 16:80-82. 2002. [ Links ]
6. Murray C, López A (eds). The global burden of disease: a comprehensive assessment of mortality and disability from diseases, injuries, and risk factors in 1990 and projected to 2020. World Health Organization, Geneva, 1996. [ Links ]
7. Emanuel EJ, y Emanuel LL. Four models of the physician-patient relationship. JAMA 267:2221-2226, 1992. [ Links ]
8. Emanuel EJ, y Emanuel LL Cuatro modelos de la relación médico-paciente. En: Couceiro, A., (ed.) Bioética para clínicos. Madrid: Triacastela, 1999. [ Links ]
9. Hamann J, Leucht S, Kissling W. Shared decision making in psychiatry. Acta Psychiatrica Scandinavica; 107:403-409, 2003. [ Links ]
10. Moulton B, King JS. Aligning ethics with medical decision-making: the quest for informed patient choice. J Law Med Ethics 38,1:85-97, 2010. [ Links ]
11. Charles C, Gafni A, Whelan T. Shared decision-making in the medical encounter: what does it mean? (or it takes at least two to tango). Soc Sci Med 44:681-692, 1997. [ Links ]
12. Coulter A. Shared decision-making: a summary and future issues. En Maslin AM, Powles TJ (eds). Breast cancer: sharing the decision. Oxford: Oxford University Press, 1999. [ Links ]
13. Towle A. Physician and patient communication skills: competencies for informed shared decision-making. Vancouver, Canada: University of British Columbia, 1997. [ Links ]
14. Towle A, Godolphin W. Framework for teaching and learning informed shared decisionmaking. BMJ 7212:766-769, 1999. [ Links ]
15. Braddock CH III, Fihn SD, Levinson W, Jonsen AR, Pearlman RA. How doctors and patients discuss routine clinical decision making in the outpatient setting. J Gen Intern Med 12:339-345, 1997. [ Links ]
16. Sheridan SL, Harris RP, Woolf SH. Shared decision-making about screening and chemoprevention: a suggested approach from the U.S. Preventive Services Task Force. Am J Prev Med 26:56-66, 2004. [ Links ]
17. Bebbington PE. The content and context of compliance. Int Clin Psychopharmacol Jan 9, Suppl 5:41-50, 1995. [ Links ]
18. Fenton WS, Blyler CR, Heinssen RK. Determinants of medication compliance in schizophrenia: empirical and clinical findings. Schizophr Bull 23:637-651, 1997. [ Links ]
19. Dencker SJ, Liberman RP. From compliance to collaboration in the treatment of schizophrenia. Int Clin Psychopharmacol Jan 9, Suppl 5:75-78, 1995. [ Links ]
20. Marinker M. Compliance is not all. Brit Med J 316:150-151, 1998. [ Links ]
21. Bell JS, Airaksinen MS, Lyles A, Chen TF, Aslani P. Concordance is not synonymous with compliance or adherence. Br J Clin Pharmacol 64:710-711, 2007. [ Links ]
22. Aronson JK. Compliance, concordance, adherence. Br J Clin Pharmacol 63:383-384, 2007. [ Links ]
23. De las Cuevas C, Rivero A, Perestelo-Pérez L, González M, Pérez J, Peñate W. Psychatric patients' attitudes towards concordance and shared decision making. Patient Education and Couseling 85:e245-e250, 2011. [ Links ]
24. De las Cuevas C. Towards a clarification of terminology in medicine taking behavior: compliance, adherence and concordance are related although different terms with different uses. Curr Clin Pharmacol 6; 74-77, 2011. [ Links ]
25. De las Cuevas C, Rivero-Santana A, Perestelo-Pérez L, Pérez-Ramos J, González-Lorenzo M, Serrano-Aguilar P, Sanz EJ. Mental Health professionals' attitudes to partnership in medicine taking: a validation study of the Leeds Attitude to Concordance Scale II. Pharmacoepidemiology and Drug Safety 2011 DOI: 10.1002/pds.2240. [ Links ]
26. De las Cuevas C, Rivero-Santana A, Perestelo-Pérez L, Pérez-Ramos J, Serrano-Aguilar P. Attitudes toward concordance in psychiatry: a comparative, cross-sectional study of psychiatric patients and mental health professionals. BMC Psychiatry 12:53, 2012 doi:10.1186/1471-244X-12-53. [ Links ]
27. Jordan JL, Ellis SJ, Chambers R. Defining shared decision making and concordance: are they one and the same? Postgrad Med J 78:383-384, 2002. [ Links ]
28. Cushing A, Metcalfe R. Optimizing medicines management: from compliance to concordance. Ther Clin Risk Manage 3:1047-1058, 2007. [ Links ]
29. Moumjid N, Gafni A, Brémond A, Carrèrre M-O. Shared decision making in the medical encounter: are we all taking about the same thing? Med Decis Making, 27:539-546, 2007. [ Links ]
30. Charles C, Gafni A, Whelan T. Decision making in the physician-patient encounter: revisiting the shared treatment decision-making model. Soc Sci Med 49:651-661, 1999. [ Links ]
31. Godolphin W, Towle A, McKendry L. Evaluation of the quality of patient information to support informed shared decision-making. Health Expectations 4:235-242, 2001. [ Links ]
32. Towle A, Godolphin W, Grams G, LaMarre A. Putting informed and shared decision making into practice. Health Expectations, 9: 321-332, 2006. [ Links ]
33. Gwyn R, Elwyn G. When is a shared decision not (quite) a shared decision? Negotiating preferences in a general practice encounter. Soc Sci Med 49:437-447, 1999. [ Links ]
34. Elwyn G, Edwards A, Kinnersley P, Grol R. Shared decision making and the concept of equipoise: the competences of involving patients in health care choices. Br J Gen Practice 50:892-897, 2000. [ Links ]
35. Elwyn G, Frosch D, Rollnik S. Dual equipoise shared decision making: definitions for decision and behaviour support interventions. Implementation Science 4:75 doi:10.1186/1748-5908-4-75, 2009. [ Links ]
36. Stacey D, Bennett CL, Barry MJ, Col NF, Eden KB, Holmes-Rovner M, Llewellyn-Thomas H, Lyddiatt A, Légaré F, Thomson R. Decision aids for people facing health treatment or screening decisions. Cochrane Database Syst Rev Oct 5, 10 CD0010431, 2011. [ Links ]
37. O'Connor AM, Bennett C, Stacey D, Barry MJ, Col NF, Eden KB, Entwistle V, Fiset V, Holmes-Rovner M, Khangura S, Llewellyn-Thomas H, Rovner DR. Do patient decision aids meet effectiveness criteria of the International patient decision aid standards collaboration? A systematic review and meta-analysis. Med Decis Making 27,5:554-574, 2007. [ Links ]
38. O'Connor AM, Bennett C, Stacey D, Barry M, Col NF, Eden KB, Entwistle VA, Fiset V, Holmes-Rovner M, Khangura S, Llewellyn-Thomas H, Rovner D. Decision aids for people facing health treatment or screening decisions. Cochrane Database Syst Rev Jul 8, 3 Art. No.: CD001431, 2009. [ Links ]
39. O'Connor AM, Edwards A. The role of decision aids in promoting evidence-based patient choice. En Edwards A, Elwyn G (eds). Shared decision making in health care. Achieving evidence-based patient choice. 2nd ed. New York: Oxford University Press, p. 191-200, 2009. [ Links ]
40. Charles C, Gafni A, Whelan T, O'Brien MA. Treatment decision aids: conceptual issues and future directions. Health Expectations 8:114-125, 2005. [ Links ]
41. Elwyn G, O'Connor AM, Bennett C, Newcombe RG, Politi M, Durand M-A, Drake E, Joseph-Williams N, Khangura S, Saarimaki A, Sivell S, Stiel M, Berstein SJ, Col N, Coulter A, Eden K, Härter M, Holmes-Rovner M, Moumjid N, Stacey D, Thomson R. Whelan T, van der Weijden T, Edwards A. Assessing the quality of decision support technologies using the International Patient Decision Aid Standards instrument (IPDASi). PLoS ONE 4,4:e4705, 2009. [ Links ]
42. Charnock D, Shepperd S, Needham G, Gann R. DISCERN: an instrument for judging the quality of written consumer health information on treatment choices. Journal of Epidemiology and Community Health 53:105-111, 1999. [ Links ]
43. Wensing M, Elwyn G, Edwards A, Vingerhoets E, Grol R. Deconstructing patient centred communication and uncovering shared decision-making: an observational study. BMC Med Inform Decis Making 2:2, 2002. [ Links ]
44. Sutherby K, Szmukler GI, Halpern A, Alexander M, Thornicroft G, Johnson C, Wright S. A study of 'crisis cards' in a community psychiatric service. Acta Psychiatr Scand 100: 56-61, 1999. [ Links ]
45. Braddock CH III, Edwards KA, Hasenberg NM, Laidley TL, Levinson W. Informed decision-making in outpatient practice: time to get back to basics. JAMA 282:2313-2320, 1999. [ Links ]
46. Gafni A, Charles C, Whelan T. The physician-patient encounter: the physician as a perfect agent for the patient versus the informed treatment decision-making model. Soc. Sci. Med. 47,3:347-354, 1998. [ Links ]
47. Svedalis N, Harvey N. Predicting preferences: a neglected aspect of shared decision-making. Health Expectations 9:245-251, 2006. [ Links ]
48. Hickman RL Jr, Daly BJ, Lee E. Decisional conflict and regret: consequences of surrogate decision making for the chronically critically ill. Applied Nursing Research 2011 Junio 7 (epub ahead of print). [ Links ]
49. Hope T. Evidence-based patient choice. London:King's Fund Publishing, 1996. [ Links ]
50. Entwistle V, Sheldon TA, Sowden A, Watt IS. Evidence-informed patient choice: practical issues of involving patients in decisions about health care technologies. Int J Technol Assess Health Care 14:212-225, 1998. [ Links ]
51. Elwyn G, Edwards A. Evidence-based patient choice? En Edwards A, Elwyn G (eds). Evidence-based patient choice: inevitable or impossible? Oxford, UK:Oxford University Press, 2001. [ Links ]
52. Dy SM. Instruments for evaluating shared decision making: a structured literature review. Med Care Res Rev 64,6:623-649, 2007. [ Links ]
53. Simon D, Loh A, Härter M. Measuring (shared) decision-making. A review of psychometric instruments. Z Arztl Fortbild Qualitatssich 101,4:259-267, 2007. [ Links ]
54. Scholl I, Koelewijn-van Loon M, Sepucha K, Elwyn G, Légaré F, Härter M, Dirmaier J. Measurement of shared decision-making. A review of instruments. Z Evid. Fortbild. Qual. Gesundh. Wesen (ZEFQ) 105:313-324, 2011. [ Links ]
55. Graham ID, O'Connor AM. Preparation for Decision-Making Scale. User manual, 1996 (disponible en www.ohri.ca/decisionaid). [ Links ]
56. Elwyn G, Hutchings H, Edwards A, Rapport F, Wensing M, Cheung W, Grol R. The OPTION scale: measuring the extent that clinicians involve patients in decision-making tasks. Health Expect 8:34-42, 2005. [ Links ]
57. Melbourne E, Sinclair K, Durand M-A, Légaré F, Elwyn G. Developing a dyadic OPTION scale to measure perceptions of shared decision making. Patient Education and Counseling 78:177-183, 2010. [ Links ]
58. Melbourne E, Roberts S, Durand M-A, Newcombe R, Légaré F, Elwyn G. Dyadic OPTION; (measuring perceptions of shared decision-making in practice. Patient Education and Counseling 83:55-57, 2011. [ Links ]
59. Edwards A, Elwyn G, Hood K, Robling M, Atwell C, Holmes-Rovner M, Kinnersley P, Houston H, Russell I. The development of COMRADE - a patient-based outcome measure to evaluate the effectiveness of risk communication and treatment decision making in consultations. Patient Education and Counseling 50:311-322, 2003. [ Links ]
60. Weiss MC, Peters TJ. Measuring shared decisión making in the consultation: a comparison of the OPTION and Informed Decisión Making instruments. Patient Education and Counseling 70:79-86, 2008. [ Links ]
61. Drake RE, Deegan PE. Shared decision making is an ethical imperative. Psychiatric Services, 60,8:1007, 2009. [ Links ]
62. Steven K. Shared decision-making. Br J Gen Pract 51:61-62, 2001. [ Links ]
63. Wills CE, Holmes-Rovner M. Integrating decision-making and mental Health interventions research: research directions. Clin Psychol Sci Pr 13:9-25, 2006. [ Links ]
64. Cooper LA. At the center of the decision-making in mental health services and interventions research: patients, clinicians, or relationships? (commentary). Clin Psychol Sci Pr 15:26-29, 2006. [ Links ]
65. Patel SR, Bakken S, Ruland C. Recent advances in shared decision making for mental health. Current Opinion in Psychiatry, 21, 6:606-12, 2008. [ Links ]
66. Drake RE, Cimpean D, Torrey WC. Shared decision making in mental health: prospects for personalized medicine. Dialogues Clin Neurosci.;11:455-463, 2009. [ Links ]
67. King JS, Moulton BW. Rethinking informed consent: the case for shared medical decision-making. Am J Law Med 32:429-501, 2006. [ Links ]
68. Carpenter Jr WT, Gold JM, Lahti AC, Queern CA, Conley RR, Bartko JJ, Kovnick J, Appelbaum PS. Decisional capacity for informed consent in schizophrenia research. Archives of General Psychiatry, 57:533-538, 2000. [ Links ]
69. Hamann J, Langer B, Winkler V, Busch R, Cohen R, Leucht S, Kissling W. Shared decision-making for in-patients with schizophrenia. Acta Psychiatrica Scandinavica; 114:265-273, 2006. [ Links ]
70. Deegan PE, Drake RE. Shared decision making and medication Management in the recovery process. Psychiatr Serv 57:1636-1639, 2006. [ Links ]
71. Deegan P. The lived experience of using psychiatric medication in the recovery process, and a program to support it. Psychiatr Rehab J 31:62-69, 2007. [ Links ]
72. Salyers MP, Tsemberis S. ACT and recovery: integrating evidence-based practice and recovery orientation on assertive community treatment teams. Community Ment Health J 43:619-641, 2007. [ Links ]
73. Loh A, Simon D, Wills CE, Kriston L, Niebling W, Härter M. The effects of a shared decision making intervention in primary care of depression: a cluster-randomized controlled trial. Pat Educ Couns 67:324-332, 2007. [ Links ]
74. Goossensen A, Zilstra P, Koopmanschap M. Measuring shared decision making processes in psychiatry: skills versus patient satisfaction. Patient Education and Counseling 67:50-56, 2007. [ Links ]
75. Noble LM, Douglas BV. What users and relatives want from mental health services. Curr Opin Psychiatry17:289-296, 2004. [ Links ]
76. Adams JR, Drake RE, Wolford GL. Shared decision-making preferences of people with severe mental illness. Psychiatric Services 58:1219-1221, 2007. [ Links ]
77. Tanenbaum SJ. Consumer perspectives on information and other inputs to decision making: implications for evidence-based practice. Comm Ment Health J 44,5:331-335, 2008. [ Links ]
78. O'Neal EL, Adams JR, McHugo GJ, Van Citters AD, Drake RE, Bartels SJ. Preferences of older, middle-aged and younger adults with severe mental illness for involvement in shared decision making in medical and psychiatric settings. Am J Geriatr Psychiatry16:826-833, 2008. [ Links ]
79. Hamann J, Cohen R, Leucht S, Busch R, Kissling W. Do patients with schizophrenia wish to be involved in decisions about their medical treatment? American Journal of Psychiatry; 162:2382-2384, 2005a. [ Links ]
80. Hamann J, Mendel RT, Fink B, Pfeifer H, Cohen R, Kissling W. Patient's and psychiatrists' perceptions of clinical decisions during schizophrenia treatment. The Journal of Nervous and Mental Disease; 194,4:329-332, 2008. [ Links ]
81. Alegría M, Polo A, Gao S, Santana L, Rothstein D, Jimenez A, Hunter ML, Mendieta F, Oddo V, Normand SL. Evaluation of a patient activation and empowerment intervention in mental healthcare. Med Care 46:247-256, 2008. [ Links ]
82. Swanson KA, Bastani R, Rubenstein LV, Meredith LS, Ford DE. Effect of mental healthcare and shared decision making in patient satisfaction in a community sample of patients with depression. Med Care Res Rev 64:416-430, 2007. [ Links ]
83. Mistler LA, Drake RE. Shared decision making in antipsychotic management. J Psychiatr Pract., 14, 6:333-44, 2008. [ Links ]
84. Hamann J, Mischo C, Langer B, Leucht S, Kissling W. Physicians' and patients' involvement in relapse prevention with antipsychotics in schizophrenia. Psychiatric Services, 56:1448-1450, 2005b. [ Links ]
85. Moffic HS. Shared decision making. Psychiatric Services 58,1:131, 2007. [ Links ]
86. Hamann J, Bieber C, Elwyn G, Wartner E, Hörlein E, Kissling W, Toegel C, Berth H, Linde K, Schneider A. How do patients from eastern and western Germany compare with regard to their preferences for shared decision making? European Journal of Public Health 22, 4:469-473, 2011. [ Links ]
87. Cortes DE, Mulvaney-Day N, Fortuna L, Reinfeld RS, Alegria M. Patient-provider communication: understanding the role of patients activation for Latinos in metal health treatment. Health Educ Behav 36,1:138-154, 2009. [ Links ]
88. Hamann J, Langer B, Leucht S, Busch R, Kissling W. Medical decision making in antipsychotic drug choice for schizophrenia. American Journal of Psychiatry; 161:1301-1304, 2004. [ Links ]
89. Zisook S, Ganadjian K, Moutier C, Prather R, Rao S. Sequenced Treatment Alternatives to Relieve Depression (STAR*D): lessons learned. J Clin Psychiatry. 2008;69:1184-1185. [ Links ]
90. Hamann J, Mendel R, Cohen R, Heres S, Ziegler M, Bühner M, Kissling W. Psychiatrists' use of shared decision making in the treatment of schizophrenia: patient characteristics and decision topics. Psychiatric Services, 60:1107-1112, 2009. [ Links ]
91. Young HN, Bell RA, Epstein RM, Feldman MD, Kravitz RL. Physicians' shared decision-making behaviors in depression care. Arch Intern Med., 168, 13:1404-1408, 2008. [ Links ]
92. Gravel K, Légaré F, Graham ID. Barriers and facilitators to implementing shared decision-making in clinical practice: a systematic review of health professionals' perceptions. Implementation Science 1:16, 2006 doi:10.1186/1748-5908-1-16. [ Links ]
93. Torrey, W.C. & Drake, R.E. (2010). Practicing shared decision making in the outpatient psychiatric care of adults with severe mental illnesses: Redesigning care for the future. Community Mental Health Journal, 46, 433-440. [ Links ]
94. Curtis LC, Wella SM, Penney DJ, Ghose SS, Mistier LA, Mahone IH, Delphin-Rittmon M, del Vecchio P, Lesko S. Pushing the envelope: shared decision making in mental health. Psychiatric Rehabilitation Journal, 34: 14-22, 2010. [ Links ]
95. Lieberman JA, Stroup TS, McEvoy JP, et al. Effectiveness of antipsychotic drugs in patients with chronic schizophrenia. N Engl J Med. 2005;353:1209-1223. [ Links ]
96. Zisook S, Ganadjian K, Moutier C, Prather R, Rao S. Sequenced Treatment Alternatives to Relieve Depression (STAR*D): lessons learned. J Clin Psychiatry. 2008;69:1184-1185. [ Links ]
97. de Leon J. Pharmacogenomics: the promise of personalized medicine for CNS disorders. Neuropsychopharmacology. 2009;34:159-172. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
José María Villagrán
(jmaria.villagransspa@juntadeandaluciaes)
Recibido: 26/07/2014
Aceptado: 01/03/2015