My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO  Similars in Google
Similars in Google
Share
Nutrición Hospitalaria
On-line version ISSN 1699-5198Print version ISSN 0212-1611
Nutr. Hosp. vol.20 n.4 Madrid Jul./Aug. 2005
CLÁSICOS EN NUTRICIÓN
Comentario al artículo
El esqueleto en la taquilla del hospital
Butterworth CE
Nutrition Today 1974; 9:4-8
S. Santana Porbén
Médico, Especialista de Segundo Grado en Bioquímica Clínica. Hospital Clínico-Quirúrgico Hermanos Ameijeiras. Cuba.
Como quiera que el artículo que nos ocupa en esta edición de los Clásicos de la Nutrición fue escrito y publicado en la revista norteamericana "Nutrition Today" hace ya más de 30 años, pienso que es oportuno examinar su relevancia para los que nos dedicamos actualmente a la práctica de la Nutrición Clínica.
Y aunque 30 años nos parece una enormidad en términos de nuestra propia existencia (después de todo, en 1974 yo comenzaba mis estudios de Secundaria Básica), en el decursar histórico de la Medicina tal acúmulo de tiempo representa, en verdad, bien poco. Si no, repasemos algunos de los hitos de las Ciencias Médicas en este período: las modernas técnicas imagenológicas, con su capacidad para la reconstrucción tridimensional de órganos e incluso fetos intra-útero (1, 2); el desarrollo tan vertiginoso de la Biología Celular y Molecular, que trajo consigo las moléculas recombinantes, la clonación de células, tejidos y seres vivos (Hello Dolly! Where are you?), y que culminó con la secuenciación del genoma humano (3, 4)1; la introducción en la práctica diagnóstica diaria de las técnicas inmunoanalíticas como el Radioinmunoensayo (5, 6), que hicieron posible la refundación de la Endocrinología como una verdadera especialidad biomédica, y la identificación de nuevas moléculas con propiedades hormonales2; la identificación de un retrovirus como el agente causal de una enfermedad debilitante que luego sería llamada SIDA (8, 9), unida al desarrollo de los medicamentos para el tratamiento de esta afección; y la irrupción de la Computación y la Informática en la práctica médica para resultar en algo tan maravilloso como la Telemedicina, son sólo algunos entre los más significativos en el desarrollo de la Medicina como ciencia en el último tercio del siglo que recién concluyó (el espacio de la columna no alcanzaría para reseñarlos todos).
Luego, estos fabulosos logros trajeron consigo la percepción de que no habría frontera en el conocimiento por alcanzar en la que la tecnología no jugara un papel predominante, e hicieron que los médicos se olvidaran de las cosas simples de esta vida, y en particular, de algo tan fundamental para la salud y el bienestar del ser humano como lo es el estado nutricional.
En aquellos años, la desnutrición era vista como un estigma consustancial a países subdesarrollados, sociedades en crisis, o grupos marginales en países más afluentes económicamente3. Así que pensar que la desnutrición podría también acompañar a las enfermedades, e incluso ser precipitada y/o perpetuada por las acciones del equipo de salud (como era la tesis del Dr. Butterworth) era algo peregrino (por decirlo de una manera elegante). Y no era que la relación entre el estado nutricional del paciente y el fracaso de la intervención médico-quirúrgica fuera desconocida del todo. En 1936, un cirujano, el Dr. Hiram O. Studley, documentó que la pérdida del 20% (o más) del peso del paciente podía explicar gran parte de las complicaciones posquirúrgicas que ocurrieran (10). Cannon y cols. (1944) anotaron el vínculo entre la depleción proteica y la infección posquirúrgica (11), y Rhoads y Alexander (1955) llamaron la atención sobre los problemas nutricionales observados en pacientes en espera de una intervención quirúrgica (12).
Con este artículo, Butterworth introduce el término de "desnutrición iatrogénica" para describir los trastornos en la composición corporal del paciente hospitalizado ocasionados por las acciones (u omisiones) del equipo médico de atención, a sabiendas de que no era más que un eufemismo para lo que (en su opinión) realmente era una desnutrición-inducidapor-el-médico. Para el autor resultaba chocante que el médico (y por extensión, el equipo básico de asistencia del paciente) no pesquisara tempranamente y tratara oportunamente los signos de la desnutrición del paciente, máxime cuando estaba obligado, por su profesión, a proporcionar el mayor bienestar posible a aquellos que acudían a él en busca de solución y/o alivio para sus males.
También había una razón práctica para el tratamiento oportuno de la desnutrición. Butterworth ya había identificado una relación entre el deterioro nutricional del paciente hospitalizado y el tiempo y los costos de la estadía hospitalaria: una vez declarada, la desnutrición agravaba el estado clínico del paciente, encarecía la asistencia médica y prolongaba su estancia en la institución, lo que a su vez, contribuía a acrecentar el deterioro nutricional. Se cerraba así un círculo pernicioso que en muchas ocasiones conducía a la muerte del paciente.
A fin de probar la hipótesis anterior, Butterworth exponía los casos clínicos de 5 pacientes en los que el estado nutricional no fue reconocido y atendido como se merecía por el médico de asistencia, a pesar de la presencia de un deterioro nutricional inobjetable, causado bien sea por la enfermedad de base y/o el internamiento hospitalario prolongado. Así, el artículo de Butterworth se convierte en un buen ejemplo de lo que en la actualidad se ha dado en llamar la "Medicina Basada en Evidencias": no hay evidencia mejor para demostrar la hipótesis avanzada por el autor que los casos clínicos observados en la práctica médica diaria, correctamente documentados. Una indagación clínica cuidadosa, exhaustiva e inquisitiva, complementada con los exámenes de laboratorio necesarios y oportunos, hubiera resultado en un diagnóstico exacto, un tratamiento eficaz, y una mejor atención médica. Pero seamos honestos: ¿Cuántas veces hemos observado este paradigma? ¿Cuántos casos como los presentados por Butterworth no hemos visto nosotros también como parte de nuestro diario desempeño? ¿En cuántas ocasiones hemos reconocido tardíamente la presencia de trastornos nutricionales en nuestros pacientes, sólo para indicar terapias correctivas caras, engorrosas y, en definitiva, poco eficaces?
Sin embargo, el punto álgido de la exposición de Butterworth (y donde radica su perdurabilidad) es la identificación de 14 prácticas asistenciales consideradas por el autor como inaceptables, por cuanto son atentatorias del estado nutricional del paciente (tabla I). ¿Exageración? ¿Animo tremendista? ¿Deseos de pintar la realidad más negra y sombría de lo que cabe? ¿Es que estas prácticas no han sido superadas hoy, después de tanto tiempo transcurrido? Si nos remitimos al Estudio Cubano de Desnutrición Hospitalaria (aún inédito) concluido en el 2002, con 1905 pacientes encuestados en 12 hospitales de 5 provincias de nuestro país (6 de ellos en la propia capital), veremos que:
- El 59,0% de los pacientes no se pesa ni se talla al ingreso (a pesar de que en el 82,0% de las ocasiones se encuentra una balanza a menos de 50 metros de la cama del paciente).
- El 95,0% de los pacientes no se pesa evolutivamente.
- En el 83,0% de los pacientes no se realizó una determinación de Albúmina sérica al ingreso.
- En el 84,0% de los pacientes encuestados no hay referencia alguna al estado nutricional.
- El médico de asistencia no registra el diagnóstico de desnutrición, a pesar de anotar en la Historia Clínica la consabida tríada de Anorexia, Astenia, Pérdida de Peso.
Como le ocurre a todos los pioneros, Butterworth no tuvo delante de sí un camino desbrozado. Su artículo fue publicado en un momento en que no se había establecido la desnutrición hospitalaria como el problema de salud que es hoy en día. Las evidencias sobre la extensión de la desnutrición hospitalaria eran más bien escasas y fragmentarias. El propio Butterworth reconoció que no disponía de datos concluyentes para mostrar la gravedad de este fenómeno epidemiológico. Casi un año después de la publicación del artículo que estamos reseñando, Bistrian, Blackburn, Hallowell y Heddle reportaron el que sería el primer estudio censal de la frecuencia de la desnutrición en un área hospitalaria, con resultados totalmente desconcertantes (13) (tabla II).
Y ello nos trae nuevamente al leitmotiv de esta reseña: no es necesario empeñar tecnologías excesivamente caras para obtener un perfil nutricional completo del paciente: sólo bastan una pesa, un tallímetro, una cinta métrica, un calibrador de pliegues (en honor a la verdad, la única tecnología cara en este ejercicio), y las determinaciones hematológicas y bioquímicas de rutina (cuyo costo total no superan la irrisoria cantidad de $1.00/paciente). Sin embargo, todavía tropezamos en nuestro quehacer con pacientes que, a pesar de tener hechas imágenes de TAC, no han sido pesados ni tallados, y en los que se decide administrar Albúmina al 20% para mejorar su estado nutricional (sic) (!!!???), sin que conste en la Historia Clínica el valor corriente de la Albúmina sérica (la concentración plasmática de esta globulina, determinada a petición del Grupo de Apoyo Nutricional de la institución en la que estoy insertado, fue de 33.0 g/L). En este caso particular, el imagenólogo advirtió, en el informe de la TAC, la (casi) desaparición del panículo adiposo.
Butterworth tampoco disponía en el momento en que publicó su artículo de todo el espectro de sondas, catéteres, bombas de infusión, bolsas de nutrientes listas para usar, y otros insumos que constituyen nuestras herramientas terapéuticas. La Nutrición Parenteral estaba aún en su infancia (14), y ni soñar con la versatilidad que se ha logrado actualmente con la Nutrición Enteral. Sin embargo, y este es otro de los mensajes del artículo, una correcta intervención nutricional no tiene porque ser tecnológicamente demandante4.
El artículo de Butterworth estimuló el interés de los investigadores en buscar estrategias más costoefectivas para la identificación y reconocimiento de la desnutrición hospitalaria, aún cuando los dividendos no se hayan obtenido inmediatamente. Bistrian y cols. (1974) propusieron el Indice de Excreción de Creatinina para el diagnóstico de la desnutrición (15). Buzby y cols. (1980) (16) y Harvey y cols. (1981) (17) desarrollaron sendos índices pronósticos para incrementar la efectividad del diagnóstico de la desnutrición y evaluar el riesgo de desarrollo de complicaciones en el paciente desnutrido. Sin embargo, no fue hasta 1987 en que Detsky y cols. (18) propusieron la Encuesta Subjetiva Global (ESG) del estado nutricional del paciente, herramienta que recoge la percepción subjetiva del examinador después de documentar la historia de la pérdida reciente del peso, practicar un interrogatorio orientado y realizar un examen físico somero. Es justo reconocer que la ESG se ha convertido con el pasar de los años en el estándar de elección en el reconocimiento de la desnutrición hospitalaria. 30 años después del primer reporte de la frecuencia de la desnutrición en un hospital mediante marcadores bioquímicos y antropométricos, un estudio muticéntrico, multinacional devolvió estimados similares de desnutrición hospitalaria después del uso de la ESG (19).
En cierta medida, el modesto Editorial de Butter-worth sirvió de impulso para la instalación y el desarrollo de la Nutrición Clínica como una especialidad médica de aplicación, y con ello, la introducción de la Nutrición Parenteral y Enteral como herramientas terapéuticas insustituibles en la provisión de cuidados de salud al paciente en cualquier entorno en que se encuentre. Asimismo, el artículo de Butterworth fue el motor impulsor para la aparición de las sociedades profesionales dedicadas al avance de la Nutrición Clínica. Precisamente, la Asociación [Norte]Americana de Nutrición Parenteral y Enteral (ASPEN de sus siglas en inglés) se fundó en 1975. La Sociedad Europea de Nutrición Parenteral y Enteral (ESPEN) fue establecida pocos años después, en 1980 en Inglaterra.
El artículo de Butterworth mantiene hoy una frescura tal como si se hubiera escrito hace tan sólo una semana. Gracias a esta comunicación aprendimos a valorar no sólo las formas primaria (provocada por la inaccesibilidad al alimento) y secundaria (causada y asociada a la enfermedad de base) de la desnutrición, sino también la terciaria, esto es, aquella precipitada y/o perpetuada por las acciones (u omisiones) de los equipos de salud (20). Por ello, constituye una muestra de nuestro reconocimiento a la labor del Dr. Charles E. Butterworth reimprimir su artículo en ocasión del 30 aniversario de su publicación primera5.
Quisiera cerrar esta reseña con 2 citas extraídas de un artículo posterior de Butterworth para la Revista de la Asociación Médica (Norte)Americana, en ocasión de la publicación del trabajo citado de Bistrian y cols.: "No tiene sentido gastar vastas sumas en ciertas áreas tecnológicamente complejas mientras que se ignora un aspecto tan fundamentalmente importante como lo es la Nutrición (...) La existencia de depleción proteica grave en el 30% de una población hospitalaria (...) parece desproporcionadamente elevada, no importa el criterio. No hay duda que algunos o incluso muchos de estos casos pueden ser evitados con los medios existentes corrientemente. Bajo estas circunstancias, la ocurrencia de aún un solo caso de desnutrición prevenible en el hospital es excesiva" (21).
1El número 5507 (correspondiente al mes de Febrero) del año 2001 de la revista Science está dedicado íntegramente al genoma humano. Se presenta, además, una perspectiva histórica de los avances registrados en la Biología Celular y Molecular.
2En una nota afectiva, debo recordarle al lector que en aquellos años todavía se discutía la existencia de la Prolactina humana como una entidad indistinguible biológicamente de la Hormona del crecimiento (7). La hiperprolactinemia es hoy reconocida como la causa de infertilidad en el 30-40% de las mujeres con trastornos menstruales.
3De hecho, fue precisamente en 1973-1974 en que el mundo asistió, horrorizado, a las imágenes de las consecuencias de la sequía y la hambruna en las grandes comunidades humanas que habitaban el Sahel. El impacto de estos documentos visuales fue tan poderoso, que en cierta medida condujo al derrumbe de la esclerosada monarquía del etíope Haile Selassie I.
4No se interprete esto con un espíritu iconoclasta. Las tecnologías de Nutrición Artificial existen para ser usadas en el momento y escenario que así lo requieran. Lo que se quiere es advertir sobre el uso indiscriminado y acrítico de insumos que son caros, y que en ocasiones, pueden convertirse en un factor de agresión al paciente.
5 Este artículo fue también reimpreso en ocasión de su 20 aniversario (Butterworth CE. The skeleton in the hospital closet. Nutrition 1994;10(5):435-441).
Correspondencia: Dr. Sergio Santana Porbén
Hospital Clínico-Quirúrgico Hermanos Ameijeiras
Ciudad Habana 10300 Cuba
E-mail: ssergito@infomed.sld.cu
Recibido: 21-III-2005.
Aceptado: 21-III-2005.
Agradecimientos
Dr. Humberto Arenas Márquez (Guadalajara, Jalisco, México).
Sra. Debra Spadaro, Editora Administrativa de la revista Nutrition.
Lic. Iraida Peña Urrutia y el staff de la Biblioteca del Hospital Clínico-Quirúrgico "Hermanos Ameijeiras": Estrella Alvarez Matienzo, Brenda Reyes Padrón, Yamile Ocaña Cedeño, Zunay Díaz González, Yolanda Godínez Gil.
Referencias
1. Hounsfield GN: Computerized transverse axial scanning (tomography). Br J Radiol 1973; 46:1016-1022.
2. Damadian R: Tumor detection by nuclear magnetic resonance. Science 1971; 171:1151-1153.
3. Olivier M, Aggarwal A, Allen J, Almendras AA, Bajorek ES, Beasley EM y cols.: A high-resolution radiation hybrid map of the human genome draft sequence. Science 2001; 1298-1302.
4. Venter JC, Adams MD, Myers EW, Li PW, Mural RJ, Sutton GG y cols.: The sequence of the human genome. Science 2001; 291:1304-1351.
5. Berson SA, Yalow RS.: General principles of radioimmunoassay. Clin Chim Acta 1968; 22:51-69.6. Ekins R. Saturation analysis. Clin Sci 1969; 37:570.
7. Barre-Sinoussi F, Chermann JC, Rey F, Nugeyre MT, Chamaret S, Gruest J y cols.: Isolation of a T-lymphotropic retrovirus from a patient at risk for acquired immune deficiency syndrome (AIDS). Science 1983; 220:868-871.
8. Broder S, Gallo RC: A pathogenic retrovirus (HTLV-III) linked to AIDS. N Engl J Med 1984; 311:1292-1297.
9. Frantz AG, Kleinberg DL: Prolactin: evidence that it is separate from growth hormone in human blood. Science 1970; 170:745-747.
10. Studley HO: Percentage of weight loss, a basic indicator of surgical risk in patients with chronic peptic ulcer. JAMA 1936; 106:458-60.
11. Cannon PR, Wissler RW, Woolridge RL, Benditt EP: The relationship of protein deficiency to surgical infection. Ann Surg 1944; 120:514-525.
12. Rhoads JE, Alexander CE: Nutritional problems of surgical patients. Ann NY Acad Sci 1955; 63:268-275.
13. Bistrian BR, Blackburn GL, Hallowell E, Heddle R: Protein status of general surgical patients. JAMA 1974; 230:858-60.
14. Dudrick SJ, Long JM, Steiger E y cols.: Intravenous hyperalimentation. Med Clin North Am 1970; 54:577-589.
15. Bistrian BR, Blackburn GL, Sherman M, Scrinshaw NS: Therapeutic index of nutrition depletion in hospitalized patients. Surg Gynecol Obstet 1974; 141:512-516.16. Buzby GP, Mullen JL, Matthews DC, Hobbs CL, Rosato EF: Prognostic nutritional index in gastrointestinal surgery. Am J Surg 1980; 139:160-167.
17. Harvey KB, Moldawer LL, Bistrian BR, Blackburn GL: Biological measures for the formulation of a hospital prognostic index. Am J Clin Nutr 1981; 34:2013-2022.
18. Detsky AS, McLaughlin JR, Baker JP, Johnston N, Whittaker S, Mendelsson RA, Jeejeebhoy KN: What is subjective global assessment of nutritional status? JPEN J Parenter Enteral Nutr 1987; 11:8-13.
19. Correia MI, Waitzberg DL: The impact of malnutrition on morbidity, mortality, length of hospital stay and costs evaluated through a multivariate model analysis. Clin Nutr 2003; 22:235-239.
20. Waitzberg DL, Caiffas WT, Correia MI: Hospital malnutrition. The Brazilian National Survey (IBRANUTRI): A study of 4000 patients. Nutrition 2001; 17:573-580.
21. Butterworth CE: Malnutrition in the hospital (Editorial). JAMA 1974; 230:879.
Biografía del Dr. Charles Edwin Butterworth Jr. (Lynchburg, Virginia, 1923-Birmingham, Alabama, 1998).
El Dr. Butterworth Jr. completó sus estudios de pregrado en la Universidad de Virginia. Recibió el título de Medicina en 1948. En ese mismo año se trasladó con su familia a la Escuela de Medicina de la Universidad de Alabama para completar su Internado y Residencia.
En 1950 terminó un entrenamiento en Hematología, y pronto le ganó el interés en el metabolismo y la síntesis del ácido fólico. Participó en los primeros estudios sobre el tratamiento de las leucemias agudas con la Aminopterina, un antagonista del ácido fólico, uno de las primeras drogas en la historia de la Medici-na con las que se pudo inducir a remisión una enfermedad maligna. También el Dr. Butterworth Jr. fue testigo de los efectos milagrosos de la terapéutica en la anemia asociada al embarazo, así como en el tratamiento de la mala absorción y la anemia megaloblástica observadas en el curso del esprue tropical. Estas experiencias marcaron el interés de Butterworth por el ácido fólico, que se mantuvo durante el resto de su activa carrera como investigador.
Participó como cirujano en la Guerra de Corea (1950 - 1951). A su regreso de la guerra, reanudó su residencia en Medicina Interna en la Escuela de Medicina de la Universidad de Alabama bajo la guía del Dr. Tinsley Harrison. Al término de la residencia, continuó su práctica profesional como médico militar, alcanzando los grados de Mayor del Ejército de los EEUU.
Entre 1955 - 1957 sirvió en el Laboratorio de Investigación Médica Tropical del Ejército de los Estados Unidos, donde se dedicó al estudio del esprue tropical. El Dr. Butterworth tuvo la oportunidad de trabajar junto con el Dr. William H. Crosby, hemátologo, quien inventó la cápsula para la realización de biopsias intestinales que lleva hoy su nombre. Así, Butterworth estuvo entre los primeros en realizar biopsias transorales de yeyuno en pacientes con esprue, y en describir las lesiones popias de esta enfermedad.
Como resultado directo de su involucramiento en los estudios del ácido fólico, el Dr. Butterworth reconoció tempranamente la importancia de la Nutrición dentro de las Ciencias Básicas de la Medicina, y que todavía quedaba mucho por estudiar para entender sus múltiples papeles como causa de enfermedades y en la terapéutica médica.
En 1958 renunció a su carrera como médico militar, y regresó a la Escuela de Medicina de la Universidad de Alabama para desempeñarse, primero como instructor, y Profesor Asociado después, del Departamento de Medicina.
Dado su interés en el ácido fólico, el Dr. Walter B. Frommeyer, Jefe del Departamento de Medicina, lo hizo responsable de una sección dedicada al estudio de las anemias nutricionales dentro de la División de Hematología. En esta sección Butterworth dirigió estudios sobre la síntesis química del ácido fólico, y la digestión y absorción de esta vitamina en modelos animales y el hombre. Su labor permitió descubrir que el Methotrexate, antagonista antineoplásico del ácido fólico, se convertía en un derivado de los poliglutamatos después de su digestión y absorción, lo que cambió radicalmente la comprensión de los mecanismos de acción y la farmacología de los antifolatos.
De mucha mayor importancia fue el creciente involucramiento de Butterworth con la Nutrición Clínica, y su percepción de que existía una elevada frecuencia de trastornos nutricionales graves entre los pacientes hospitalizados. Decidido a cambiar semejante estado de cosas, durante años libró una batalla casi en solitario para mejorar el apoyo nutricional de los pacientes, eliminar aquellas prácticas que denominaba atentatorias del estado nutricional del paciente hospitalizado, y fortalecer la enseñanza de la Nutrición en las Escuelas de Medicina de la nación. En 1974, su artículo "The Skeleton in the Hospital Closet" [El esqueleto en el escaparate del hospital] estremeció a la profesión médica con sus observaciones documentadas de lo que después se denominó "desnutrición hospitalaria", y sirvió para iniciar un cambio favorable hacia la Nutrición en la Medicina. La introducción de los grupos de apoyo nutricional, considerados actualmente indispensables para la buena atención del paciente, puede verse como un resultado de las recomendaciones contenidas en el artículo de Butterworth.
En 1977 se fundó el Departamento de Ciencias de la Nutrición de la Universidad de Birmingham, y Butterworth fue designado como su Director. Su habilidad como Director se demostró cuando reunió un equipo multidisciplinario de investigadores (entre los que cabe mencionar al Dr. Roland L. Weinsier y la Dietista Carol B. Craig), todos unidos por su pasión por la Nutrición. Ello hizo posible que el recién fundado Departamento ocupara rápidamente una posición de liderazgo en toda la nación, y que fuera uno de los primeros en recibir un patrocinio del Instituto Nacional de Cáncer de los Institutos Nacionales de la Salud de los EEUU para estudiar el papel de las deficiencias vitamínicas (incluido el ácido fólico) como factores de riesgo de desarrollo de ciertas formas de cáncer.
La labor de Butterworth fue también instrumental en la creación de un laboratorio para la evaluación bioquímica del estado nutricional del ser humano, evento que antecedió el establecimiento del Departamento de Ciencias de la Nutrición.
Por su larga y distinguida carrera como médico, investigador y profesor, Butterworth recibió numerosos premios y reconocimientos. Fue considerado por sus compañeros y amigos como un verdadero hombre del Renacimiento, y siempre estuvo rodeado de jóvenes médicos e investigadores a los que asesoraba y aconsejaba en sus proyectos personales. Su muerte, ocurrida en 1998 debida al cáncer, es todavía sentida por muchos en la comunidad médica norteamericana y del mundo.
The Skeleton in the Hospital Closet
As awareness of the role of nutrition in recovery from disease increases, physicians
are becoming alarmed by the frequency with which patients in our hospitals
are being malnourished and even starved. One authroity regards physician-induced
malnutrition as one of the most serious nutritional problems of our time.
by CHARLES E. BUTTERWORTH, Jr., M.D.
Nutrition Today 1974; 9:4-8
In recent years there has been growing concern over the rapidly mounting costs of hospitalization. In 1968, for example, short- and long-term hospital care costs were $20,751,000,000 in a total national health expenditure of $57,103,000,000, according to the Office of Research and Statistics of the Social Security Administration. Obviously, enormous savings could be achieved if hospital stays could be shortened by even a day, or prevented altogether. Under these circumstances it seems strange that so little attention has been paid to the essential role of good nutrition in the maintenance of health, and particularly in recovery from acute illness or injury. Stranger still, however, is how frequently one sees the hospital stay prolonged and the patients' suffering made worse by wthat we are now recognizing as frank mismanagement, if not downright neglect, of the patients' nutritional health in our hospitals.
I am convinced that iatrogenic malnutrition has become a significant factor in determining the outcome of illness for many patients. (Since "iatrogenic" is merely a euphemism for "physician-induced", perhaps it would be better to speak forthrightly and refer to the condition as "physician-induced malnutrition". I suspect, as a matter of fact, that one of the largest pockets of unrecognized malnutrition in America, and Canada, too, exists, not in rural slums or urban ghettos, but in the private rooms and wards of big city hospitals.
Having patients in our hospitals who are mal-nourished or starving only because they are there may be nothing new. Perhaps it has always been so. Perhaps it's getting worse because of the rapid de-personalization of patient care. One thing seems certain, and that is that any physician who can recognize the signs and symptoms of malnutrition and starvation will have plenty to observe if he'll lood around any large, city hospital.
Surely, the general public, most physicians, dietitians, nurses and others involved in patient care share the conviction that when a sick person commits himself to the total, unquestioning care of his doctor, his nutritional health, at least, should be assured. Entering a hospital and placing oneself in the hands of doctors engenders a feeling of security akin to that experienced by a fugitive when he reached the sanctuary of the cathedral doors in legendary times. Certainly one doesn't expect to suffer because of the experience. Yet, there is evidence that many people do, as I will show shortly with case histories.
I believe that we are beginning to see the inevitable consequences of the neglect of nutrition education in our medical schools. While the principles of good nutrition are practiced in some institutions and by some individuals, this seems to be the exception rather than the rule. It is, therefore, fallacious for either the public or the medical fraternity to assume that good nutrition is automatically provided to hospitalized patients in this country.
I find this situation particularly tragic in the face of the technological advances that have been made in some highly specialized areas of medial, nursing, and dietetic care. It is well known, for example, that malnutrition inteferes with wound healing and increases susceptibility to infection. It thus becomes imperative to ensure that preventable malnutririon does not contribute to the mortality, morbidity, and prolonged bed-occupancy rates of our hospital population. So it's time to swing open the door and have a look at this skeleton in the hospital closet.
During the last several years I have been involved in the training of medical students and house officers, as well as in the evaluation and care of hospitalized patients. This has given me the opportunity to observe the actual practices as they are carried out under a physician's orders. Some of the patients I obsered were desperately ill with complicated illnesses, others had relatively minor or straightforward problems. I have been concerned that not enough attention is being given to the overall nutrition needs of many patients. A patient entering the hospital should know that he is served by people with understanding and willingness to put into practice the basis nutrition principles, i.e., to look to such matters as caloric requirements under the stress of injury or infection. Somehow the fulfillment of these needs seems to be regarded as divinely assured, simply because the patient had reached the sanctuary of a hospital.
I am not speaking of any one hospital in these observations. I have had the opportunity to visit a number of hospitals, and to discuss the situation with many physicians and nutrition scientists. As a result, I am convinced that the problem of hospital malnutrition is serious and nationwide.
Let me cite a few cases from my own experience which I think are representative of a national problem.
Case #1An 80-year-old white male was admitted to the hospital because of ischemic gangrene of the left foot and toes. During the previous year a diagnosis had been made of multiple, small brain-stem infarctions caused by arteriosclerosis. As a result, he had had difficulty in swallowing, and his food itake had been limited for several months prior to his admission. There had been as unspecified loss of weight, but he did not appear to be grossly undernourished. He was mentally clear and alert.
The day after he reached the hospital, he was operated upon. A distal aortic prosthesis was implanted and, through a separate incision, a segment of femoral artery was replaced in the left mid-thigh. Recovery and would-healing were uneventful, although he did require some ventilatory assitance from time to tome.
Five weeks later an elective gastrostomy was performed to facilitate feeding. On the eighth day after the opening was made in his stomach, the sutures were removed; a few hours later the wound opened, exposing and spilling the abdominal contents. The incision was resutured at once under general anesthesia. At the time of this repair, the surgeon commented that, from the look of its edges, the incision appeared to have been freshly made and showed no evidence of healing.
Four days later, on the 50th hospital day, the patient was started on an injectable multiple vita-min preparation. Prior to this time he had received no oral or parenteral vitamin supplement of any kind. He had been maintained primarily with infusions of glucose and saline, limited quantities of food taken orally, and small feedings through the gastrostomy. The chart indicated a low level of serum folate (1.48 mg/ml) at this time by the L. casei method. But note this crucial fact: the multivitamin supplement ordered did not contain folic acid - the only vitamin in which the patient was then proved deficient.
A nutrition consultation was requested on the 51st day. Only then was it discovered that the patient's body height and weight had not been recorded at any time during his hospital stay. There was evidence of a great deal of recent weight loss, excessive capillary fragility, and a suggestion of perifollicular petechiae. Blood levels of ascorbate (vitamin C) and other vitamins were not measured because he had received two injections of the multivitamin preparation, and it was considered more important to continue therapy than to attempt further diagnostic procedures. It was our impression, based on clinical grounds, that this man was suffering from protein-calorie malnutrition and scurvy. A program of tube-feedings with a balanced commercial product was started, along with a comprehensive program of parenteral vitamins, including high doses of vitamin C. The wound ehaled uneventfully. Th epatient became partially ambulatory. And he was discharged almost a well man about two weeks later.
Comment- Notable among the deficiencies known to inhibit wound ehaling are protein, zinc, and vitamin C. There was no clinical or laboratory evidence of zinc deficiency, and he apparently had been able to mobilize enough protein from tissue stores to maintain serum protein at a normal level. Robert Hodges and his associates, then at the State University of Iowa, have shown that vitamin C depletion can occur within forty days in normal human subjects on an ascorbate-free diet.
The patient described above had probably been on a low ascorbate diet for many weeks prior to admission, because of this difficulty in swallowing. It is of incidental interest that vitamin C and folate tend to occur together, for example, in orange juice and certain fresh vegetables. It is also of interest to note that vitamin C tends to protect animals from stress, probably because it plays a role in the formation of adrenal corticosteroids. The adrenals contain ascorbic acid in higher concentration that any other body tissue. In addition, there is evidence that many drugs commonly given to hospitalized patients increase vitamin C requierements. Among these are aspirin, barbiturates, paraldehyde, diphenylhydantoin, and ether. Thus, a patient whose stores of vitamin C are marginal could become frankly deficient in that vitamin by the stress of illness, by the requirements of wound-healing, and by the administration of drugs or anesthetics that require ascorbate for detoxification and excretion. It seems likely that in the case describe above, nutrients were mobilized to permit adequate wound healing after the first surgical procedure, but tissue stores were exhausted by the time the second operation was carried out.
Case #2
Some twenty years before he was admitted to the hospital, a 52-yeat-old man learned that he had aortic and mitral valvular heart disease. Three years before admission, he developed progressive cardiac failure which could not be satisfactorily controlled by conventional medical measures. At the time of admission for elective openheart surgery, he was described as "emaciated". His body weight was 90 kg (120 lbs.) compard with his usual weight of 105.4 kg (135 lbs.) He was found to have a bicuspid aortic valce and a rupture chorda tendinae of the anterior leaf of the mitral valve. Each was replaced with a Starr-Edwards ball-valve plastic prosthesis.
Postoperative management was complicated by pleural effusio, a contamination of the mouth and esophagus with candida fungus, fever, blood-stream infection with an opportunistic organism (Serratia marceescens), anorexia, ana anemia, with low levels of serum iron. Eight weeks after the surgical procedure, he weighed only 40 kg (88 lbs.) This represented a loss of 14.5 kg (32 lbs.) from the pre-opertive weight. It was more than 40 percent below his usual weight. During this time he had been given regular low-salt meals, but a great deal of the time, he had been unable to eat. Review of the record indicated that, with the exception of small doss of folic acid given because of hemolytic anemia, he had not received any oral vitamin supplementation, for at least the 35 days he spent in the medical intensive care unit! At this time he appeared cachectic, muscle asting was obvious. There was minimal glossitis, along with extensive purpuric lesions on the skin, particularly at injection sites. Scalp hair was ealisy pluckable and came out abundantly by the handful. Our diagnosis was adult marasmus, or protein-calorie malnutrition. With full awareness that his malnutrition might be irreversible, he was placed ona program of comprehensive parenteral nutrition for approximately ten days. However, the patient developed fever, multiple pulmonary infarcts, shock, respiratory failure, and died on the 83rd postoperative day.
Comment -This man probably represents a classic case of iatrogenic, or perhaps more accurately called hospital-staff-induced, protein-calorie malnutrition which resulted in terminal starvation. It is well established, but not adequately appreciated, that such patients withstand infection and injury poorly. For example, Nevin S. Serimshaw at M.I.T. and other have shown clearly that minor infections, even measles, can readily kill a malnourshed child, although the true cause of death, malnutrition, seldom appears on the record or in the statistics in such cases. The results, as in this case, it that undue reliance is placed on antibiotics and little or no attention is paid to the factors that noursh the immune mechanisms and support the repair process.
This patient should have been given comprehensive nutritional support in the early postoperative period, possibly even before the surgical procedure. I venture to suggest that he would have survived if this had been done. It is particularly distressing to observe that, in the cause just described, an elegant and technically complex open-heart surgical procedure was sucessfully performed, at great expense to the American taxpayer, yet, in my opinion, the patient died primarily from a failure to provide his fundamental nutritional requirements.
Case #3
A 46-year-old male with a past history of alcoholism and lead poisoning developed chronic diarrhea and lost approximately 22.8 kg (50 lbs.) during the six months prior to hospital admission. Physical examination revealed bilaterally symmetrical scaly dermatitis of wrists, hands, ankles, and feet. An x-ray of the abdomen revealed calcification of the pancreas. Laboratory studies demonstrated anemia (PCV = 25) hypoalbuminemia and hypocalcemia. A malabsorption work-up was initiated. No vitamin supplements were administered. On the seventh hospital day a physician's note on the chart read "doubt pellagra". On the eighth day a diagnosis of pellagra was made on clinical grounds by a consultant. Blood samples were taken and treatment was started at once. There was dramatic improvement following the daily administration of a multiple vitamin preparation plus 100 mg niacinamide daily. Although blood levels of niacin, riboflavin, folate and vita-min B12 were reported as normal, the laboratory reported subnormal levels of thiamin and ascorbate. In addition to vitamin therapy, he was given supplemental pancreatic extract orally. (fig. 1)
Comment- The normal blood niacin level is not unexpected. Chronic pancreatic insufficiency no doubt contributed to the syndrome of malnutrition in this individual. However, it took eight days to make a diagnosis that might have been made in eight minutes. Appropriate therapy was delayed and hospitalization was unnecessarily prolonged.
Case #4
A 24-year-old male who had been an insulin-dependent diabetic since age nine developed nephrotic syndrome, peripheral neuropathy and muscular atrophy. He was discharged from the hospital and remained bedridden at home for approximately two months consuming a poor diet without vitamin supplementation. Daily caloric intake was estimated to be 400 to 500 calories. When next admitted, he had widespread skin lesions, more pronounced on exposed surfaces, and other clinical features compatible with pellagra. (fig. 2)
Comment- Although the long-range course may not have been affected, a vitamin supplement and better diet could have improved the patient's sense of well-being and obviated the need for this hospitalization.
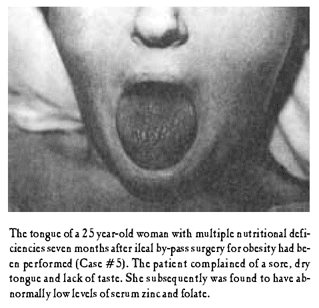
Case #5
A 25-year-old female underwent an ileal bypass procedure seven months earlier. Subsequently, she developed a chronic illness characterized by nausea, vomiting, diarrhea, intermittent fever, jaundice anorexia, and musuclar weakness. Body weight had declined from 150 kg (355 lbs.) to 103.6 kg (230 lbs.). She had received regular injections of vitamin B12, and an oral multivitamin preparation that did not contain folate. The thought of food became limited to a few servings of vegetables and essentially no meat. Her tongue became sore and she lost her taste for food. (fig. 3)
Laboratory studies revealed anemia, hypoproteinemia, hypocalcemia, and hypomagnesemia. Plasma folate (L. casei) was 1.04 ng/ml (normal 2 to 10.1), serum carotene was 24 µg percent (normal > 50) and the serum B12 was 2,084 pg/ml (normal 160 to 900 pg/ml). Serum zinc was 54 µg percent (normal 60 to 148).
She was given total parenteral nutrition for a period of two weeks via a central veour line inserted through the subclavian vein. This provided 100 grams daily of protein (casein hydrolysate) and 2,000 calories as glucose. In addition to the vitamins and minerals given by the I. V. route, she received a solution containing 20 mg of zinc sulfate orally three times daily for one week.
There was a dramatic improvement in her sense of well-being, mood, and strength. There was improvement in most laboratory indices, although liver functioin and serum bilirubin remained abnormal. She was discharged with a good appetite, weighing 135.1 kg (220 lbs.).
Comment- The management of obesity is difficult at beast. A great deal more needs to be learned about the physiology of digestion and nutrient absorption in obese subjects such as the one described. It seems certain, however, that more careful attention to the principles of nutritional equilibrium would have greatly lessened some of the discomfort and complications experienced by this patient.
Admittedly, these are only five examples, chosen for the purpose of calling attention to a serious problem. There are many others. I would like to be able to tell you about renal dialysis patients, patients with burns, cancer, diabetes, and the many alcoholics. I assure you that, if space permitted, I could cite a long list of hospitalized patients who have endured similar experiences, simply because basic principles of nutrition were not observed by the attending staff.
These experiences have led us to start an informal review of in-hospital practices, in an effort to gather statistical information and to get a better understanding of the frequency and causes of nutritional problems. Although the results must be considered preliminary, some interesting results are beginning to appear. Dr. Elizabeth Prevost, a post-doctoral fellow in Nutrition in our institution, has recently completed a review of eighty medical and surgical charts, selected only on the basis that the patient had been hospitalized for two weeks or more at the time of chart review. It is our intention to review 100 such charts, but preliminary analysis indicates the following:
1. Body height was not recorded in 56 percent of the cases. Thus, it was impossible to calculate the patients ideal weight.
2. Body weight was not recorded in 23 percent of the cases.
3. Body weight was not recorded during the first seven days in 26 percent; and was not recorded regularly in 43 percent.
4. Of 36 subjects whose data were suitable for analysis, weight loss occurred in 22 (61 percent) and it averaged 6 kg.
5. Patients were not allowed any food by mouth for an average of 3.1 days. It has not been possible to tally the number of mels they missed altogether.
6. Hypoalbuminemia (< 3.0 gram-percent) was present in 23 percent at admission and developed later in an additional nine, making a total of 37 percent. Orders relfected no apparent therapy (in terms of diet or intravenous feeding) in fifteen of these thirty cases.
7. Excluding patients on the hematology service, anemia was present at admission in 37 percent; another 16 percent of the patients developed anemia while in the hospital. The staff's penchant for taking blood samples from patients is probably a contributing factor.
8. Fourteen patients were hospitalized for more than three weeks, without oral or parenteral vitamin supplementation, although circumstances of their illnesses and prior histories suggested the possibility of nutritional inadequacy.
9. The hospital pharmacy issued 128,000 units of intravenous glucose during the year, mostly liter-size bottles of 5 percent of 10 percent glucose. Assuming that each unit represented a displaced meal, and 18 percent of all projected meals consisted of a bottle of glucose, this figures out to be a nutritional deficit of 2,600 calories for each patient, each week.
10. Virtually all patients received expensive and elaborate diagnostic studies, complex drug programs, or highly specialized surgical management.
We believe this preliminary analysis indicats an urgent need for a nutrition survey on a statistically adequate national sample of hospitalized patients.
It seems abundantly clear that we are not making appropriate use of information that is in our possession for the care of the sick and disabled. This, in my opinion, is inexcusable. In an effort to seek out causes, so that suitable corrective action may be taken, I have drawn up a list of undesirable nutrition practices now taking place in our hospitals. I believe they exists to a greater or lesser extent in most large U.S. hospitals today. The majority of these deficiencies could be corrected by the application of a little common sense and effort. In terms of benefit to heath, and in contrast to the vast sums of money being poured into certain areas of health care and research, relatively small investments in nutrition can pay rich dividends.
I have presented here evidence which suggests that malnutrition is a common accompaniment to the stress of illness among hospitalized patients. It undoubtedly contributes to increased mosrtality and morbidity. Although when recognized, malnutrition is usually revesible and prevenable, it often goes unrecognized. Preliminary experience suggests the need for a nutrition survey on a statistically adequate national sample of hospitalized patients.
Many undesirable practices concerning the nutritional care of hospitalized patients have their roots in long-standing neglect of nutrition in medical education and in health care delivery systems.
Relatively modest revisions of attitude, administrative effort, and financial support could reverse the neglect and pay rich dividends. There is every justification, and an urgent need, for these revisions to be made without delay. Readers of Nutrition Today who are affiliated with a hospital are encouraged to look at the nutritional practices in their institutions. They shouldn't be surprised to find a skeleton behind the first door they open. (table I)
Dr. Butterworth is Professor of Medicine and Pediatrics and Director of the Nutrition Program at the University of Alabama in Birmingham. He is also Chairman of the Council of Foods and Nutrition of the American Medical Association.