Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Nutrición Hospitalaria
versión On-line ISSN 1699-5198versión impresa ISSN 0212-1611
Nutr. Hosp. vol.26 no.2 Madrid mar./abr. 2011
Frinoderma secundario a déficit de vitamina A en un paciente con derivación biliopancreática
Phrynoderma secondary to vitamin a deficiency in a patient with biliopancreatic diversion
J. Ocón Bretón, M. C. Cabrejas Gómez y J. Altermir Trallero
Unidad de Nutrición Clínica y Dietética. Servicio de Endocrinología y Nutrición. Hospital Clínico Universitario Lozano Blesa. Zaragoza. España.
Dirección para correspondencia
RESUMEN
La derivación biliopancreática (DBP) es una técnica bariátrica de predominio malabsortivo que puede dar lugar a la aparición de varias complicaciones nutricionales entre la que cabe destacar la deficiencia de vitaminas liposolubles. La suplementación rutinaria con vitaminas y oligoelementos y un estrecho seguimiento a largo plazo reducen estos riesgos nutricionales. La vitamina A esta implicada en la fisiología de la visión, la diferenciación de células epiteliales, el crecimiento y la embriogénesis. Han sido descritos varios casos de complicaciones oftalmológicas y fetales asociados a una deficiencia de vitamina A en pacientes sometidos a DBP. Pocos datos existen en la literatura acerca de las manifestaciones dermatológicas que pueden ocurrir en este tipo de pacientes. El frinoderma es un tipo de hiperqueratosis folicular localizada en las áreas de extensión de las extremidades cuya principal etiología es la deficiencia de vitamina A. Describimos un excepcional caso de afectación cutánea y oftalmológica severa en un paciente al que se le había practicado ua DBP con mala adherencia al tratamiento y seguimiento postoperatorio. Nuestro paciente presentaba de forma simultánea las lesiones cutáneas características de frinoderma junto con nictalopía y xeroftalmia en el contexto de unos niveles plasmáticos descendidos de vitamina A. El tratamiento con altas dosis de vitamina A consiguió la resolución de ambos procesos. Revisamos y discutimos la relación existente entre frinoderma, malnutrición y deficiencia de vitamina A.
Palabras clave: Derivación biliopancreática. Déficit de vitamina A. Hiperqueratosis folicular. Malabsorción. Complicaciones nutricionales.
ABSTRACT
Biliopancreatic diversion (BPD) is a malabsorptivebariatric procedure can lead to the development of several nutritional complications, including fat-soluble vitamins deficiencies. Routine supplementation with vitamins and trace elements and a close follow-up long-term can prevent these nutritional risks. Vitamin A participates in ocular metabolism, epithelial differentiation, growth, and embryogenesis. Have been described several cases of ophthalmological and fetal complications associated with vitamin A deficiency in patients who have undergone BPD. Few information exists in literature about dermatologic manifestations that may occur in these patients. Phrynoderma is a type of follicular hyperkeratosis located on the extensor surfaces of the extremities whose main cause is vitamin A deficiency. We report an exceptional case of severe cutaneous and ocular complications in a patient who had undergone BPD with poor adherence to treatment and postoperative follow-up. Our patient presented simultaneously the characteristic skin lesions of phrynoderma with nytalopia and xerophthalmia in a setting of low serum levels of vitamin A. Treatment with high doses vitamin A obtained the resolution of both processes. We review and discuss the relationship between phrynoderma, malnutrition and vitamin A deficiency.
Key words: Biliopancreatic diversion. Vitamin A deficiency. Follicular hyperkeratosis. Malabsorption. Nutritional deficiencies.
Introducción
La cirugía bariátrica constituye una opción terapéutica aceptada en aquellos pacientes con obesidad mórbida y riesgo cardiovascular elevado. Este procedimiento quirúrgico ha demostrado ser mas eficaz que el tratamiento convencional en conseguir perdidas de peso a largo plazo, mejorar de forma significativa algunas comorbilidades e incluso reducir la mortalidad1,2. La DBP es un procedimiento bariátrico predominante malabsortivo en el que se producen importantes modificaciones anatómicas y fisiológicas del tracto gastrointestinal que pueden favorecer la aparición de complicaciones nutricionales como anemia, deficiencia de vitaminas liposolubles, hipocalcemia e incluso malnutrición proteica. En algunas ocasiones, debido a la gravedad de estas deficiencias nutricionales es necesario el ingreso hospitalario, la instauración de nutrición parenteral e incluso la reconversión de la técnica quirúrgica. La introducción de cambios en los hábitos alimentarios y la administración rutinaria con suplementos de vitaminas y oligoelementos pueden minimizar los riesgos nutricionales. La deficiencia asintomática de vitaminas liposolubles es común en pacientes con DBP. Slater et al.3 observaron niveles plasmáticos descendidos de vitamina A y D en el 69% y 63% de los pacientes sometidos a DBP. Las repercusiones clínicas secundarias a la deficiencia de vitaminas liposolubles son poco frecuentes. Alrededor del 3% de los pacientes a los que se les ha practicado una DBP presentan osteopenia y nictalopía3,4. Se ha documentado algunos casos aislados de complicaciones fetales asociados a déficit de vitamina A5. La afectación cutánea en pacientes con cirugía bariátrica es excepcional. Presentamos el caso clínico de un varón con importante repercusión dermatológica y oftalmológica asociada a una deficiencia de vitamina A como consecuencia de un proceso de malabsorción secundario a una DBP.
Caso clínico
Varón de 54 años de edad al que se le practico una DBP según técnica de Scopinaro en octubre de 2000. El paciente presentaba una obesidad mórbida asociada a múltiples comorbilidades como diabetes mellitus, hipertensión arterial, dislipemia, infarto agudo de miocardio, esteatohepatitis y síndrome de apnea obstructiva del sueño. El peso e índice de masa corporal (IMC) preoperatorio fue de 122 Kg y 41,3 kg/m2 respectivamente. Durante el primer año tras la cirugía, el paciente tuvo una pérdida ponderal de 50 kg y posteriormente su peso se estabilizó en 70-72 kg y su IMC era de 24,4 kg/m2.
En abril de 2008, el enfermo fue hospitalizado por presentar un cuadro clínico caracterizado por lesiones cutáneas que habían comenzado un año después de la técnica bariátrica con empeoramiento progresivo en los últimos 2 años. Previamente, había sido tratado por su médico de atención primaria con minociclina oral sin observarse mejoría clínica. El paciente también refería astenia, debilidad muscular, dolores óseos generalizados, 6-8 deposiciones diarias de características esteatorreicas y pérdida progresiva de la visión, especialmente por la noche. En el interrogatorio realizado, el paciente reconocía mal cumplimiento del tratamiento y seguimiento nutricional recomendado tras la cirugía, con una escasa adhesión a la dieta y a la suplementación de vitaminas y oligoelementos prescrita.
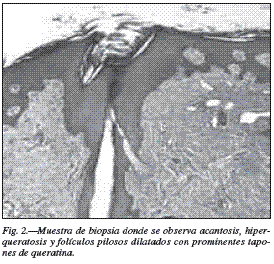
En la exploración cutánea destacaba una xerosis generalizada junto con múltiples pápulas y nódulos foliculares de coloración pardo-rojiza con tapones de queratina (fig. 1). Estas lesiones se localizaban en el abdomen y en las superficies de extensión de extremidades superiores e inferiores. No se observó afectación de las mucosas. El cabello era escaso, frágil y seco. La biopsia cutánea reveló hiperqueratosis multifocal asociada a acantosis y folículos pilosos ocupados por tapones de queratina, que en los casos extremos se acompañaba de dilatación seudoquística de dichos folículos. La dermis presentaba una proliferación vascular y cambios inflamatorios crónicos inespecíficos (fig. 2).
El examen oftalmológico demostró nictalopía y la presencia de una xeroftalmía en ambos ojos caracterizada por una xerosis difusa conjuntival junto con manchas de Bitot. En la cornea se observaba una queratitis micropunteada superficial y xerosis corneal.
Con la sospecha clínica de deficiencia de vitamina A y ante la imposibilidad de determinar los niveles plasmáticos de vitamina A en nuestro hospital, se inicio tratamiento con una dosis oral de 60.000 UI de vitamina A junto con una solución intravenosa de vitaminas liposolubles que contenía 3.500 UI de vitamina A. Los niveles de vitamina A realizados en otro hospital a los 7 días tras iniciar el tratamiento eran de 26 μg/dl (rango 30-70 μg/dl).
Los datos de laboratorio demostraron una anemia microcítica ferropénica con un valor de hemoglobina de 8,1 g/dl (rango 13-17 g/dl) y de hierro de 19 μg/dl (rango 49-150 μg/dl). Los niveles de vitamina B12 y acido fólico eran normales. Otros parámetros nutricionales realizados detectaron unos valores plasmáticos de albumina de 3,4 g/dl (rango 3,4-4,8 g/dl), prealbúmina 11,5 mg/dl (rango 18-40 mg/dl), proteína ligada al retinol 1,6 mg/dl (rango 3-6 mg/dl), colesterol total 72 mg/dl (rango 110-200 mg/dl) y calcio 7,4 mg/dl (rango 8,5-10,2 mg/dl). El enfermo presentaba unos niveles de vitamina D de 9,9 ng/dl (rango 11-70 ng/dl) con unos valores de hormona paratiroidea (PTH) de 315 μU/ml (rango 10-80 μU/ml). La actividad de protrombina era normal. No se pudieron determinar los niveles de vitamina E y B.
El tratamiento se completó con una dieta normocalórica baja en grasas, suplementos hiperproteicos enterales, trasfusión de hematíes y suplementación de otras vitaminas y oligoelementos por vía oral e intravenosa. El paciente inició una clara mejoría progresiva de las lesiones dermatológicas y de la afectación oftalmológica hasta la resolución a los 2 meses. Fue dado de alta con una dosis diaria de 50.000 UI de vitamina A.
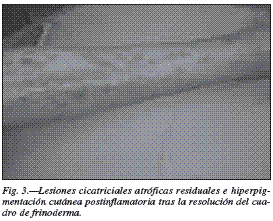
En mayo de 2010, el paciente precisó un nuevo ingreso hospitalario por empeoramiento de las lesiones cutáneas junto con una severa desnutrición proteica y déficit de varios micronutrientes debido de nuevo, al abandono del tratamiento nutricional por lo que se planteó la reconversión quirúrgica de la técnica bariátrica. Se practicó una enteroanastomosis laterolateral del asa biliopancreática y del asa alimentaria dejando en circulación todo el intestino. Actualmente, el enfermo presenta un estado nutricional adecuado, su peso es de 66,1 kg, su BMI es 23,1 kg/m2 y en su piel se objetivan unas cicatrices atróficas con pigmentación residual (fig. 3). Los parámetros analíticos nutricionales se encuentran normales así como los niveles plasmáticos de vitamina A (54 μg/dl) sin requerir suplementación con vitamina A.
Discusión
La DBP es una técnica bariátrica mixta de predominio malabsortivo que combina una resección gástrica parcial junto con una anastomosis gastroileal, un canal alimentario de 250-300 cm de longitud, un cortocircuito de las secreciones biliopancreática y un canal común a 50 cm de la válvula ileocecal6. La perdida de peso ocurre fundamentalmente como consecuencia de la maldigestión y malabsorción de las grasas de la dieta. Debido al componente malabsortivo, las complicaciones nutricionales son mas frecuentes que en otras técnicas quirúrgicas e incluyen anemia ferropénica, enfermedad ósea metabólica por malabsorción de calcio y vitamina D y malnutrición proteica7. Como consecuencia de la disminución de la superficie de absorción intestinal, es frecuente observar en pacientes sometidos a una DBP, un déficit de vitaminas liposolubles. Slater et al.3 encontraron una deficiencia asintomática de vitaminas A, D y K en el 65% de los pacientes a los 4 años tras la cirugía, a pesar de la suplementación rutinaria. Los mismos autores demostraron niveles descendidos de vitamina E en tan solo el 4% de los casos.
La vitamina A es una vitamina liposoluble implicada en múltiples funciones del organismo como la visión, diferenciación de las células epiteliales, crecimiento, reproducción, embriogénesis y respuesta inmune. Aunque el déficit subclinico de vitamina A afecta al 61-69% de los pacientes sometidos a DBP3,8, las consecuencias clínicas son poco frecuentes. Se han documentado manifestaciones clínicas de deficiencia de vitamina A en el 2,8%-10% de los casos4,9, la mayor parte de ellas relacionadas con complicaciones oftalmológicas como la ceguera nocturna, el síntoma más común y precoz de déficit de vitamina A. Cuando la deficiencia de esta vitamina es severa y prolongada en el tiempo, aparece la xeroftalmia que incluye xerosis conjuntival y corneal, manchas de Bitot, queratitis punteada, perforación corneal, queratomalacia y ceguera. Se han reportado algunos casos aislados de xeroftalmía avanzada en pacientes con DBP10,11.
La deficiencia de vitamina A también puede afectar a la piel provocando unas lesiones cutáneas típicas denominadas frinoderma12. Esta forma de dermatosis se caracteriza por la presencia de hiperqueratosis folicular principalmente localizada en las zonas de extensión de las extremidades, abdomen y espalda a menudo acompañada de xerosis e hiperpigmentación13-15. Histológicamente se aprecia hiperqueratosis junto con tapones prominentes de queratina que obstruyen los folículos pilosos14,15. El frinoderma es común en África16 y el sureste de Asia17, pero es raro en países desarrollados. Los casos de frinoderma que han sido descritos en países desarrollados fueron debidos a un déficit de vitamina A secundario a malabsorción e incluye a pacientes con insuficiencia pancreática18, colectomía14 y giardiasis crónica15. Aunque la deficiencia de vitamina A es la principal causa citada de frinoderma, su etiología no ha sido completamente aclarada13. Algunos autores sugieren que esta forma de hiperqueratosis folicular puede ser debida a una malnutrición generalizada13,19 o a la deficiencias de otros nutrientes como las vitaminas B, E y los ácidos grasos esenciales12,16,17.
Han sido descritas algunas complicaciones dermatológicas asociadas a la cirugía bariátrica como vasculitis, pápulas, pústulas y lesiones semejantes al eritema nodoso20. Por el contrario, el frinoderma es una rara complicación relacionada con la cirugía bariátrica. Solo han sido publicados en la literatura tres casos aislados de frinoderma en pacientes sometidos a procedimientos bariátricos. Dos de estos casos corresponden a una técnica bariátrica en desuso como es el bypass yeyunoileal20,21 y un único caso ocurrió en un paciente con una DBP22. En los tres enfermos los niveles de vitamina A estaban severamente descendidos y las lesiones cutáneas se resolvieron con la administración de altas dosis de vitamina A.
Nuestro paciente presentaba las lesiones cutáneas características de frinoderma en el contexto de unos niveles disminuidos de vitamina A secundarios a un proceso de malabsorción. Además de la hiperqueratosis folicular, en el enfermo también se objetivaron otras manifestaciones cutáneas asociadas a hipovitaminosis A como la xerosis generalizada y el cabello escaso y seco. Aunque no se pudieron determinar los niveles plasmáticos de otras vitaminas implicadas, como la vitamina E y complejo B, parece poco probable que estos nutrientes estuvieran implicados en la etiología del frinoderma. La deficiencia de vitamina E y B es poco frecuente tras la DBP (4%) y además nuestro enfermo no presentaba ninguna manifestación clínica sistémica de deficiencia de estas vitaminas. La presencia simultánea de manifestaciones oftalmológicas como nictalopía y xeroftalmia y la efectividad del tratamiento con altas dosis de vitamina A sugieren que el frinoderma pudiera ser debido a una deficiencia de vitamina A.
El incremento de la incidencia de obesidad y como consecuencia de los procedimientos bariátricos aumentan el riesgo de aparición de serias complicaciones nutricionales. Con este caso queremos poner de manifiesto la importancia de contar con un equipo médico multidisciplinario con amplio conocimiento de los riesgos nutricionales y de las estrategias terapéuticas adecuadas. Una estricta adherencia al tratamiento nutricional por parte del enfermo y una cuidadosa monitorización y seguimiento médico ayudan a evitar complicaciones nutricionales como las descritas en este caso.
Referencias
1. Buchwald H, Avidor Y, Braunwald E, Jensen MD, Pories W, Fahrbach K et al. Bariatric surgery: a systematic review and meta-Analysis. JAMA 2004; 292: 1724-37. [ Links ]
2. Sjostrom L, Narbro K, Sjostrom CD, Karason K, Larsson B, Wedel H et al. Effects of bariatric surgery on mortality in Swedish obese subjects. N Engl J Med 2007; 357: 741-52. [ Links ]
3. Slater GH, Ren CJ, Siegel N. Serum fat-soluble vitamin deficiency and abnormal calcium metabolism after. J Gastrointest Surg 2004; 8: 48-55. [ Links ]
4. Scopinaro N, Adami GH, Marinari GM. Biliopancreatic diversión. World J Surg 1998; 22: 936-46. [ Links ]
5. Cools M, Duval EL, Jespers A. Adverse neonatal outcome after maternal biliopancreatic diversion operation: report of 9 cases. Eur J Pediatr 2006; 165: 199-202. [ Links ]
6. Scopinaro N, Gianetta E, Civalleri D, Bonalumi U, Bachi V. Two years of clinical experience with biliopancreatic bypass for obesity. Am J ClinNutr 1980; 33: 506-14. [ Links ]
7. Bloomberg RD, Fleishman A, Nalle JE, Herron DM, Kini S. Nutritional deficiencies following bariatric surgery: what have we learned? Obes Surg 2005; 15: 145-54. [ Links ]
8. Dolan K, Hatzifotis M, Newbury L. A clinical and nutritional comparison of biliopancreatic diversion with and without duodenal switch. Ann Surg 2004; 240: 51-6. [ Links ]
9. Marceau P, Hould FS, Simard S. Biliopancreatic diversion with duodenal switch. World J Surg 1998; 22: 947-54. [ Links ]
10. López-Rodríguez N, Faus F, Sierra J, Ballarin T, Pueyo M, Albalad E. Ceguera nocturna y xeroftalmia tras cirugía de obesidad morbida. Arch Soc Esp Oftalmol 2007; 82: 133-6. [ Links ]
11. Lee WB, Hamilton SM, Harris JP, Schwab IR. Ocular complications of hypovitaminosis A after bariatric surgery. Ophthalmology 2005; 112: 1031-4. [ Links ]
12. Nakjang Y, Yuttanavivat T. Phrynoderma: a review of 105 cases. J Dermatol 1988; 15: 531-4. [ Links ]
13. Maronn M, Allen DM, Esterly NB. Phrynoderma: a manifestation of vitamin A deficiency? The rest of the story. Pediatric Dermatol 2005; 21: 60-3. [ Links ]
14. Bleasel NR, Stapleton KM, Lee MS, Sullivan J. Vitamin A deficiency phrynoderma: due to malabsortion and inadequate diet. J Am Acad dermatol 1999; 41: 322-4. [ Links ]
15. Girard C, Dereure O, Blatiere V, Guillot B, Bessis D. Vitamin A deficiency phrynoderma associated with chronic giardiasis. Pediatric Dermatol 2006; 23: 346-9. [ Links ]
16. Sharank AB. Phrynoderma. BMJ 1966; 1: 29-30. [ Links ]
17. Christiansen EN, Piyasena C, Bjorneboe GE, Bibow K, Nilsson A, Wandel M. Vitamin E deficiency in phrynoderma cases from Sri Lanka. Am J Clin Nutr 1988; 47: 253-5. [ Links ]
18. Neill SM, Pembroke AC, du Vivier AW, Salisbury JR. Phrynoderma and perforating folliculitis due to vitamin A deficiency in a diabetic. J R Soc Med 1988; 81: 171-2. [ Links ]
19. Chia MW, Tay YK, Liu TT. Phrynoderma: a forgotten entity in a developed country. Singapore Med J 2008; 49: e160-e162. [ Links ]
20. Barr DJ, Riley RJ, Greco DJ. Bypass phrynoderma: vitamin A deficiency associated with bowel-bypass surgery. Arch Dermatol 1984; 120: 919-21. [ Links ]
21. Wechsler HL.Vitamin A deficiency following small-bowel bypass surgery for obesity. Arch Dermatol 1979; 115: 73-5. [ Links ]
22. Di stefani A, Orlandi A, Chimenti S, Bianchi L. Phrynoderma: a cutaneous sign of an inadequate diet. CMJA 2007; 177: 855-6. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Julia Ocón Bretón.
Unidad de Nutrición Clínica y Dietética.
Servicio de Endocrinología y Nutrición.
Hospital Clínico Universitario Lozano Blesa.
Avda. San Juan Bosco, 15.
50009 Zaragoza. España.
E-mail: mjocon@salud.aragon.es
Recibido: 21-XII-2010
Aceptado: 29-XII-2010.