Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Nutrición Hospitalaria
versión On-line ISSN 1699-5198versión impresa ISSN 0212-1611
Nutr. Hosp. vol.26 no.6 Madrid nov./dic. 2011
Factores de riesgo de infecciones del tracto sanguíneo asociadas a alimentación parenteral en pacientes pediátricos
Risk factors of bloodstream infections associated with parenteral nutrition in pediatric patients
P. Balboa Cardemil1 y C. Castillo Durán2
1Médico. Departamento de Pediatría. Facultad de Medicina. Campus Norte. Universidad de Chile. Hospital Roberto del Río.
2Médico. Departamento de Pediatría. Facultad de Medicina. Campus Centro. Universidad de Chile. Santiago. Chile.
Dirección para correspondencia
RESUMEN
Introducción: Una de las complicaciones de la nutrición parenteral (NP) es la infección sanguínea (IS) asociada a catéter, se desconoce los factores de riesgo más importantes en nuestro medio.
Objetivo: Determinar los factores de riesgo de las IS asociadas a NP en pacientes pediátricos en hospitales de Santiago de Chile.
Pacientes y métodos: En 2 hospitales públicos se analizaron retrospectivamente todos los recién nacidos (RN) y niños que recibieron NP entre enero del 2002 y diciembre del 2005. El grupo estudio (GE) son todos aquellos con hemocultivos (+) durante la administración de NP. El grupo control (GC) correspondió a 2 controles por cada caso, niños con NP y hemocultivos (-). Para el análisis estadístico se usaron pruebas paramétricas, no paramétricas y regresión logística.
Resultados: Se obtuvieron 58 casos y 130 controles. Los niños del GE recibieron NP por más tiempo que GC: 24 (7-934) vs 10 días (7-152) (p < 0,001); presentaban mayor desnutrición (44,4% vs 31%, chi2; p < 0,05) y recibieron con mayor frecuencia NP por un CVC que uno periférico (GE: 60,3% y 6,9% vs GC: 40,9% y 16,9% respectivamente, chi2; p < 0,01); sin diferencias entre RN y niños mayores. La regresión logística paso a paso demostró que la única variable significativa fue la duración de NP en semanas (OR: 1,55; IC 95% 1,28-1,9; p < 0,05).
Conclusiones: Las infecciones sanguíneas asociadas a nutrición parenteral en niños de hospitales públicos de Santiago, están asociadas a mayor duración de la nutrición parenteral y en menor grado al compromiso nutricional.
Palabras clave: Nutrición parenteral. Infección relacionado a catéter. Catéter venoso central. Factores de riesgo.
ABSTRACT
Introduction: One of the complications of parenteral nutrition (PN) is bloodstream infection (BSI) associated with catheter, unknown the most important risk factors in our country. Objective: To determine risk factors of BSI associated with PN in pediatric patients in public hospitals of Santiago, Chile.
Patients and methods: In two public hospitals all newborns and children receiving PN were analyzed retrospectively, from January 2002 to December 2005. The study group (SG) was formed by all those with blood cultures (+) during the administration of PN. We selected two controls for each case, children with PN and blood cultures (-) (control group, CG). We used parametric, nonparametric and logistic regression to analyze data.
Results: There were 58 cases and 130 controls. Children of the SG received PN for longer days than CG: 24 (7-934) vs. 10 days (7-152) (p < 0.001), presented a higher rate of malnutrition (44.4% vs. 31%, chi2, p < 0.05) and received more frequently PN by central venous catheter than peripheral catheter (GE: 60.3% and 6.9% vs. GC: 40.9% and 16.9% respectively, chi2, p < 0.01), without differences between newborns and older children. The stepwise logistic regression showed that the only significant variable was the duration of PN in weeks (OR: 1.55,95% CI 1.28 to 1.9; p < 0,05).
Conclusions: The blood stream infections associated with parenteral nutrition in children in public hospitals of Santiago, are associated with longer duration of parenteral nutrition and in less degree to the child's nutritional compromise.
Key words: Parenteral nutrition. Catheter-related infections. Central venous catheter. Risk factors.
Abreviaturas
NP: Nutrición Parenteral.
RN: Recién Nacido.
GE: Grupo estudio.
GC: Grupo control.
IS: Infección Sanguínea.
CVC: Catéter Venoso Central.
UCI: Unidad de Cuidados Intensivos.
EG: Edad Gestacional.
Introducción
La nutrición parenteral (NP) es una herramienta terapéutica incorporada en las últimas 3 décadas a nuestras prácticas clínicas, que ha sido fundamental en el manejo de enfermos adultos y niños que están impedidos de recibir nutrientes en forma total o parcial a través del tubo digestivo1. Ella ha contribuido a una disminución de la mortalidad y de las complicaciones derivadas de la desnutrición en condiciones patológicas que impedían la alimentación por vía digestiva. Su uso tiene actualmente indicaciones claras y específicas desde los recién nacidos (RN) con extremo bajo peso al nacer (< 1.000 g) hasta la tercera edad.
La indicación NP depende fundamentalmente del estado nutricional, de la enfermedad de base, de los días probables sin alimentación enteral y de la edad del paciente. La NP está indicada en niños desnutridos o prematuros en los cuales se anticipa que estarán subnutridos durante 48 horas o más, o en niños bien nutridos, si el bajo aporte nutricional por vía enteral se anticipa que será mayor a 5 a 7 días2.
La NP es un procedimiento que no está exento de riesgo de complicaciones, siendo éstas: mecánicas o técnicas, metabólicas, nutricionales e infecciosas3. Las complicaciones infecciosas tienen especial importancia, porque llevan a un aumento de la morbilidad, de los costos de atención intrahospitalaria y tienen una mortalidad atribuible alta (14% a 24%)4.
Objetivo
El objetivo de este estudio fue determinar los factores de riesgo participantes en las infecciones del torrente sanguíneo asociadas a nutrición parenteral en pacientes pediátricos, en dos hospitales públicos de Santiago de Chile.
Pacientes y métodos
Se realizó un estudio caso y control. Se analizaron retrospectivamente todos los pacientes de dos hospitales públicos de Santiago de Chile que iniciaron y recibieron NP por 7 o más días, desde el 1.o de enero del 2002 al 31 de diciembre de 2005. Paralelamente de los registros permanentes de microbiología de cada hospital, se obtuvieron la frecuencia de hemocultivos (+) a bacterias u hongos durante el periodo que cada paciente recibió NP.
Se definió como grupo de estudio (GE) a aquellos niños que recibieron NP y presentaron una infección sanguínea (IS). La definición de IS asociada a NP se basó en la definición de IS asociada a catéter venoso central (CVC) obtenida de las guías de Prevención de Infecciones Relacionadas con Catéteres del Centro de Control de Enfermedades de Estados Unidos (CDC)5. IS asociada a NP son todas las infecciones del tracto sanguíneo ya sea por bacterias u hongos en el cual se ha excluido otra fuente de infección y el paciente estaba recibiendo NP por lo menos 48 horas antes del desarrollo de la IS. Se considera IS cuando se obtuvo un patógeno aislado en uno o más hemocultivos asociados a uno de los siguientes síntomas o signos; fiebre > de 38o C, escalofríos, hipotensión, hipotermia (< 37o C), apnea, taquicardia o bradicardia. En el caso de un cultivo con un microorganismo comensal común de la piel (Staphylococcus coagulasa negativa, difteroides, Bacillus sp., Propionobacterium sp. o micrococos) se consideró IS cuando además de los síntomas anteriores se aisló el microorganismo en 2 o más hemocultivos obtenidos en momentos diferentes. En el caso de nuestro estudio se analizaron además las NP infundidas por vía venosa periférica.
Los pacientes del grupo control (GC) se escogieron al azar, utilizando una tabla de números aleatorios, entre los pacientes que recibieron NP por 7 o más días y no presentaron hemocultivos (+) durante la administración de la NP ni signos clínicos de infección.
Con una planilla prediseñada se obtuvieron de la ficha clínica los siguientes datos: identificación del paciente, sexo, edad en días al inicio de la NP, peso, talla, patología que motivó el inicio de la alimentación parenteral, tipo de catéter (periférico, Arrow, Port-a-cath, tunelizado), ubicación del catéter (yugular, subclavia, femoral), duración de la NP en días, duración de la hospitalización en días previo al inicio de la NP, duración de la NP en días previo al inicio de la IS, servicio clínico donde se iniciaron los síntomas de IS y se obtuvieron los hemocultivos (+). En el caso de RN además se registraron: peso nacimiento, edad gestacional (EG), y adecuación para la EG. Las tasas de incidencia de IS asociado a NP se expresaron por días de NP.
Para la determinación del estado nutritivo se utilizaron las tablas de la Organización Mundial de la Salud (OMS) para los menores de seis años y la tablas de Centers for Disease Control and Prevention-National Center for Health Stadistics (CDC-NCHS) para los niños mayores basándose en los criterios diagnósticos del Ministerio de Salud de Chile6.9. Para la determinación de la adecuación para la EG se utilizó la curva de crecimiento intrauterino de Juez G. y cols.10.
Las variables independientes estudiadas fueron edad y estado nutritivo al inicio de la NP, peso nacimiento, EG, adecuación para la EG, patología de base que motivó el uso de NP, tipo de catéter venoso, lugar de colocación del catéter, servicio pediátrico donde recibió la NP, duración de la NP.
El análisis estadístico incluyó la incorporación de los datos a planilla EXCEL.
Se efectuó prueba de Shapiro-Wilks para determinar normalidad de las variables continuas. Para estudiar diferencias entre variables continuas con distribución normal de dos poblaciones se usó el test de student. En caso de variables continuas con distribución no normal se usó el test de U de Mann-Whitney. Se utilizó la prueba no paramétrica de Kruskal Wallis para comparar variables de más de dos poblaciones y chi2 de asociación para docimar asociación entre variables cualitativas. Se realizó un análisis multivariado con regresión logística y determinación de los razones de probabilidad (odds ratios) y selección paso a paso (stepwise) de los modelos de regresión. Todos los análisis fueron hechos con nivel de significación de p < 0,05. Se usó el software STATA 9,2.
El tamaño muestral fue calculado según el criterio de Perduzzi y cols.11 que proponen 10 eventos de interés (presencia de infección) por variable a evaluar en una regresión múltiple. De acuerdo el diseño propuesto el tamaño muestral sería a lo menos 60 (10 x 6, son 6 variables independientes) niños con infección y se seleccionaron dos controles por cada caso.
Resultados
Entre el 1.o de enero del 2002 y 31 de diciembre del 2005, 664 niños del hospital 1 y 530 niños del hospital 2 recibieron NP, con un total de 11.997 y 9.323 días de parenteral respectivamente. En el hospital 1 se identificaron 68 niños que presentaron uno o más hemocultivos positivos durante la administración de la parenteral, 41 episodios en 35 niños cumplieron con el criterio de IS asociado a NP con una tasa de incidencia de 3,4 casos por 1.000 días de NP. En el hospital 2 se identificaron 43 niños que presentaron uno o más hemocultivos positivos durante la administración de la parenteral, 32 episodios en 23 niños cumplieron con el criterio de infección asociado a NP con una tasa de incidencia de 3,4 casos por 1.000 días de NP.
Se analizó sólo el primer episodio de IS asociado a NP. Se seleccionaron 130 controles, 66 en el hospital 1 y 64 en hospital 2 (fig. 1).
En la tabla número I se muestran las características demográficas y las principales variables analizadas.
Ciento siete niños (56,9%) provenían del Servicio de Neonatología, 28 (14,9%) de Pediatría General, 21 (11,2%) de la unidad de cuidado intensivo (UCI) cardiovascular, 20 (10,7%) de la UCI pediátrica y 12 (6,3%) de cirugía. No se encontró diferencia en el número de niños con o sin IS entre los diferentes Servicios Clínicos.
La mediana de la edad de los niños con IS asociado a NP y de los controles fue significativamente diferente, 36 (0-6.976) y 6,5 (0-5.701) días respectivamente (p < 0,01). La distribución por sexo fue similar en ambos grupos. No se encontró diferencia significativa entre GE y GC con respecto el valor de z para P/E, P/T, T/E e IMC/E. En 183 niños se determinó el estado nutritivo y se agruparon en bien nutridos, bajo peso y sobrepesoobesidad de acuerdo a las normas de evaluación nutricional del Ministerio de Salud de Chile para cada grupo etario. Se encontró que en el GE había significativamente mayor porcentaje de niños con bajo peso que en GC, 24 de 54 (44,4%) vs 40 de 129 (31%) y menor porcentaje de niños bien nutridos 25 de 54 (46,3%) vs 82 de 129 (65,1%) respectivamente (chi2; p < 0,05).
La mediana de la duración de la NP fue significativamente mayor en los niños con IS que en los controles, 24 (7-934) vs 10 (7-152) días respectivamente (p < 0,001), lo mismo ocurrió con los días de hospitalización previo al inicio de la NP 7 (1-232) vs 3 (1-134) días respectivamente (p < 0,001).
De los 188 casos analizados 26 niños recibieron NPpor vía periférica, lo que corresponde a un 13,8%, 4 presentaron una IS asociada a NP. El tamaño de la muestra no nos permitió analizarlo como un subgrupo. Los niños del GE comparado con los niños del GC recibieron en forma significativa más frecuentemente NP a través de un CVC de corta duración, 35 de 58 (60,3%) vs 53 de 130 (40,7%) respectivamente, mientras que los niños del GC comparado con los niños del GE lo hicieron más frecuentemente por una vía venosa periférica, 22 de 130 (16,9%) vs 4 de 58 (6,9%) respectivamente (chi2; p < 0,05).
No hubo diferencia significativa de IS asociado a NP, con respecto a la ubicación de los catéteres venosos centrales en yugular, subclavia y femoral. Tampoco se encontró una diferencia significativa entre los catéteres percutáneos y umbilicales en los RN. Datos no mostrados.
Las patologías que motivaron el uso de NP fueron, en 52 casos (27,7%) cirugía digestiva, en 44 (23,4%) prematurez, en 26 (13,8%) cirugía cardiovascular, en 25 (13,3%) patología digestiva no quirúrgica, en 21 (11,2%) enterocolitis y en 20 (10,6%) se distribuyó entre pacientes oncológicos, traumatismo encéfalo craneano y otros. El GE comparado con el GC presentó significativamente mayor número de patología digestiva no quirúrgica, 14 de 58 (24,1%) vs 11 de 130 (8,5%) respectivamente y menor número de niños con prematurez extrema 6 de 58 (10,3%) vs 38 de 130 (29,23%) respectivamente (chi2; p < 0,001). La mediana de la duración de la NP en las patologías digestivas fue significativamente mayor 23 (7-934) días, que en las otras patologías 12 (7-78) días y la mediana de la duración de la NP en la prematurez fue significativamente menor, 9 (7-57) días (p < 0,001). Las patologías digestivas no quirúrgicas están dadas fundamentalmente por síndrome de intestino corto y diarrea crónica.
El 50% de los casos de IS aparecieron antes de los 12 días de iniciado la NP. Aquellos que presentaron IS antes de los 12 días de iniciado la NP tenían un peso de nacimiento significativamente menor que aquellos que presentaron IS después de los 12 días, 2100 (530- 4.120) vs 2.888 (642-3.730) g respectivamente (p < 0,05). Hubo una tendencia a tener menor EG, 34 (23- 41) vs 38 (25-40) semanas respectivamente (p = 0,065). No se encontró diferencia con respecto al estado nutritivo ni el tipo de catéter utilizado. Los niños que desarrollaron IS desde 12 días de iniciada la NP presentaron significativamente mayor frecuencia de patología digestiva no quirúrgica que los niños que la desarrollaron IS antes de los 12 días (12 de 29 (41,8%) vs 2 de 29 (7%) niños, chi2; p < 0,05).
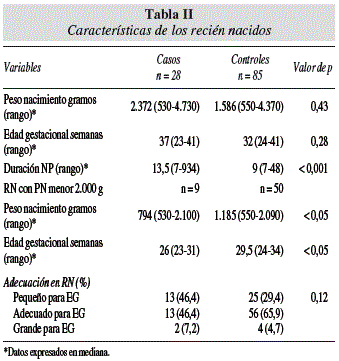
Del total de niños estudiados, 113 eran RN (60%), 28 en el GE y 85 en el GC. La duración de la NP en los RN con IS fue significativamente mayor que los RN sin IS, 13,5 (7-934) vs 9 (7 a 48) días (p < 0,001). La EG y el peso de nacimiento fueron similares en los RN con y sin IS. Si bien el GE presentó mayor porcentaje de RN pequeños para la EG que el GC, 13 de 28 (46,4%) vs 25 de 85 (29,4%) respectivamente, no hubo diferencia significativa en la adecuación para la EG entre los RN con y sin IS. Cuarenta y cuatro (39%) de ellos recibieron NP por ser prematuros, 22 (19,5%) por presentar una cirugía digestiva, 18 (16%) por recibir una cirugía cardiaca y 18 (16%) por presentar una enterocolits. Se analizó un subgrupo de RN que pesaron menos de 2.000 gramos al nacer (52% del total de RN) y se observó que el grupo con IS asociado a NP fue de menor EG, 26 (23-31) vs 29,5 (24-34) semanas respectivamente (p < 0,05) y de menor peso de nacimiento, 794 (530-2.100) vs 1.185 (550-2.090) g respectivamente (p < 0,05) (tabla II).
En el 74,1% de los casos se aisló una bacteria gram positiva siendo la más frecuentemente aislada Staphylococcus coagulasa negativo, 29 casos (50%) y en segundo lugar Staphylococcus aureus, 10 casos (17,2%). Las bacterias gram negativas más frecuentemente aisladas son Klebsiella pneumoniae, 5 casos (8,6%) y Pseudomona aeruginosa, 3 casos (5,2%). Se aisló en sólo dos oportunidades Cándida (1 albicans y 1 famata). En 3 casos (3,4%) se aisló más de un germen. No se encontró diferencia en el tipo de germen aislado y la edad de los pacientes y el servicio clínico donde recibió la NP.
Cuando se realizó una regresión logística paso a paso ("stepwise") entre IS asociado a NP y duración de la NP en semanas, estado nutricional de los niños al inicio de la NP y patología que motivó el uso de la NP, la única variable significativa fue la duración de NP (p < 0,05). Por cada semana de duración de la NP el riesgo de IS aumentó en un 55% (IC 95%: 27,7%-90,0%) (tabla III).
Discusión
En nuestro estudio encontramos que las IS asociadas a NP en niños de hospitales públicos de Santiago, están asociadas principalmente a la duración de la NP y en menor grado al estado nutricional del niño.
Varios trabajos realizados en pacientes pediátricos y neonatales han encontrado que el uso de NP produce un aumento del riesgo de sepsis asociado a CVC. En 3 estudios realizados en UCI neonatales de Estados Unidos, Bélgica y Dinamarca se observó que la NP aumentaba el riesgo de IS entre 2,7 a 7 veces12-14. Este mismo aumento de riesgo de IS se ha encontrado en pacientes pediátricos hospitalizados en UCI de Norteamérica y de Arabia Saudita y el aumento del riesgo va desde 8,69 a 21,12 veces15-17.
Hay muy pocos trabajos que han analizado los factores de riesgo que favorecen la IS en pacientes ya recibiendo NP. En un trabajo realizado en un hospital pediátrico de Taiwán los niños que presentaron IS recibieron NP por más tiempo 24,1 vs 14,8 días (p < 0,001), su enfermedad de base fue principalmente enfermedades gastrointestinales (síndrome de intestino corto, pseudobstrucción intestinal, diarrea intratable de la infancia, etc.) lo que concuerda con nuestro estudio. Además en los RN prematuros < de 1.500 g los niños con IS tenían EG y peso de nacimiento menor que aquellos sin IS18. En nuestro estudio las patologías de base que mayor riesgo tuvieron de presentar una IS asociado a NP fueron las patologías digestivas no quirúrgicas, que en nuestro caso fueron principalmente diarrea refractaria y síndrome de intestino corto. La duración de la NP en estas patologías fue significativamente mayor que en las otras patologías, lo que podría explicar el mayor riesgo de IS.
En nuestro estudio encontramos que el estado nutricional influía en la aparición de IS asociada a la NP siendo de mayor riesgo los desnutridos comparados con los eutróficos. Pocos estudios han evaluado como influye el estado nutritivo en el desarrollo de IS nosocomiales. Yograj et al observaron que aquellos niños hospitalizados en UCI que tenían como patología asociada la falta de medro presentaron mayor frecuencia de IS (15,8% vs 5,6%; p < 0,007)19. En un estudio multicéntrico mexicano la desnutrición aumentó en 2,6 (IC 95% 1,7-4,0) veces el riesgo de infecciones nosocomiales20. La desnutrición es una causa importante de inmunodeficiencia. Existe una estrecha relación entre desnutrición, infección y mortalidad infantil y esto se debe a que una ingesta inadecuada lleva a una baja de peso, disminución de la inmunidad, daño epitelial, invasión de patógenos y alteración en el crecimiento y desarrollo en los niños21. Con nuestro estudio no podemos descartar que los niños más desnutridos sean los más graves y por lo tanto los que más se infectan.
Una de las limitantes de nuestro estudio es la recolección retrospectiva de los datos que dificultó que se encontrara los antecedentes de 17 niños con hemocultivos positivos, lo que corresponde a un 15% (fig. 1). Por lo tanto puede haber un subregistro de IS asociado a NP. La incidencia de 3,4 casos de IS/1.000 días de NP obtenida en nuestro estudio concuerda con el registro de Informe de la Vigilancias Epidemiológicas de las infecciones intrahospitalarias de Chile del año 2005 que fue de 3,12 (IC 95%: 2,45- 3,94) casos de IS/1.000 días de NP22. En nuestro país la incidencia ha ido bajando a través de los años que según el informe del año 2007 es de 1,67 (IC95%: 0,98-2,36) por 1.000 días de NP23. En un estudio de Donell y cols., realizado en RN quirúrgicos entre el año 1992 y 1997 se encontró una tasa de 12,6 casos por 1.000 días de NP24 mientras que Chun-Yan y cols., encontraron en niños, entre año 1994 y 1996, una tasa de 8 casos/1.000 días de NP18. Vaquero y cols., recientemente publicaron una tasa de bacteriemia de 37,8 por 1.000 días de NP25.
Las IS asociadas a NP tienen un impacto significativo en la mortalidad, en la estadía hospitalaria y en los costos20,25. La mortalidad atribuible a infecciones nosocomiales en Pediatría ha sido estimada en un 11%26. En un estudio de Ávila-Figueroa se encontró una mayor estadía hospitalaria en aquellos niños con infecciones nosocomiales, 15,1 vs 10,4 días que en los niños sin infecciones nosocomiales (p < 0,05)19. Si un paciente presenta IS asociada a NP además del gasto por la hospitalización y de la NP se le debe sumar el gasto de los antibióticos.
En resumen nuestro estudio es el único realizado en Chile que ha investigado los factores de riesgo de IS asociado a NP a nivel hospitalario; incluso internacionalmente se ha publicado muy poco sobre el tema. El principal factor de riesgo encontrado en nuestro estudio fue el tiempo que el niño recibe la NP. También en el análisis univariado tuvo significación el estado nutritivo deficiente del niño y la patología que motivó el uso de la NP. En los RN prematuros menores de 2.000 g adquirieron relevancia el peso de nacimiento y la EG. Por cada semana de NP aumentaba el riesgo de IS en un 55%; no aparecieron como factores de riesgo la ubicación del CVC, ni la Unidad de hospitalización; por lo tanto consideramos que se debe realizar una supervisión y un esfuerzo para minimizar el tiempo de NP e iniciar la alimentación enteral apenas las condiciones clínicas lo permitan.
Agradecimientos
Dra. Verónica Marín Briano, Nutrióloga del Hospital Luis Calvo Mackenna, Santiago, Chile.
Referencias
1. Heine RG, Bines JE. New approaches to parenteral nutrition in infants and children. J Paediatr Child Health 2002; 38: 433-437. [ Links ]
2. Moreno JM, Gomis P. Nutrición parenteral. www.aeped.es/protocolos/nutricion [ Links ]
3. A.S.P.E.N. Board of Directors and the Clinical Guidelines Task Force. Guidelines for the use of parenteral and enteral nutrition in adult and pediatric patients. JPEN J Parenteral Enteral Nutr 2002; 26: 1SA-138SA. [ Links ]
4. Brenner P, Bugedo G, Calleja D et al. Prevención de infecciones asociadas a catéteres vasculares centrales. Rev Chil Infect 2003; 20: 52-69. [ Links ]
5. Center for Disease Control and Prevention. Guidelines for the prevention of intravascular catheters-related infection. MMWR 2002; 51 RR-10: 1-36. [ Links ]
6. Organización Mundial de la Salud. Referencia de la OMS para la evaluación antropométrica niño menor de 6 años. www.redsalud.gov.cl/archivos/alimentosynutricion/estrategiaintervencion/antropometricoNINOS.pdf [ Links ]
7. Organización Mundial de la Salud. Referencia de la OMS para la evaluación antropométrica niña menor de 6 años. www.redsalud.gov.cl/archivos/alimentosynutricion/estrategiaintervencion/antropometricoNINA.pdf [ Links ]
8. NCHS-CDC. Diciembre del 2002, http://www.cdc.gov/growthcharts [ Links ]
9. Ministerio de Salud de Chile. Norma técnica de evaluación nutricional del niño de 6 a 18 años. Año 2003. www.redsalud.gov.cl/archivos/alimentosynutricion/estrategiaintervencion/NormaEvNut6a18anos.pdf [ Links ]
10. Juez G, Lucero E, Ventura-Juncá P. Crecimiento intrauterino en recién nacidos chilenos de clase media. Rev Chil Pediatr1989; 60: 198-202. [ Links ]
11. Ortega M, Cayuela A. Regresión logística no condicionada y tamaño de muestra: una revisión bibliográfica. Rev Esp Salud Publica 2002; 76: 85-93. [ Links ]
12. Sohn A, Garrett D, Sinkowitz-Cochran R et al. Prevalence of nosocomial infections in neonatal intensive care units patients: Results from the first national point-prevalence survey. J Pediatr 2001; 139: 821-827. [ Links ]
13. Mahieu L, De Muynck A, Ieven M, De Dooy J, Goossens H, Van Reempts P. Risk factors for central vascular catheter associate bloodstream infections among patients in a neonatal intensive care unit. J Hosp Infect 2001; 48: 108-116. [ Links ]
14. Olsen A, Reinholdt J, Morup A, Andersen L, Tvenstrup E. Nosocomial infection in a Danish Neonatal Intensive Care Unit: a prospective study. Acta Paediatr 2009; 98: 1294-9129. [ Links ]
15. Almuneefa M, Memisha Z, Balkhya H, Hijazib O, Cunninghama G. Francisa C. Rate of risk factors and outcomes of catheter-related bloodstream infection in a paediatric intensive care unit in Saudi Arabia. J Hosp Infect 2006; 62: 207-213. [ Links ]
16. Grohskopf LA, Sinkowitz-Cochran R, Garret D, et al. A national point-prevalence survey of pediatric intensive care unitacquired infections in the United States. J Pediatr 2002; 140: 432-438. [ Links ]
17. Singh-Naz N, Sprague BM, Patel KM, Pollack MM. Risk factors for nosocomial infection in critically ill children: a prospective cohort study. Crit Care Med 1996; 24: 875-888. [ Links ]
18. Yeun Gh, Lee H, Huang F, Wang Ch. Sepsis during total parenteral nutrition: exploration of risk factors and determination of the effectiveness of peripherally inserted central venous catheters. Pediatr Infect Dis J 1998; 17: 135-142. [ Links ]
19. Yogaraj J, Elward A, Fraser V. Rate, risk factors, and outcomes of nosocomial primary bloodstream infections in pediatric intensive care unit patients. Pediatrics 2002; 110: 481-485. [ Links ]
20. Avila-Figueroa C, Cashat-Cruz M, Aranda-Patrón E et al.Prevalencia de infecciones nosocomiales en niños: encuesta de 21 hospitales en México. Salud Publica Mex 1999; 41:S18-S25. [ Links ]
21. Katona P, Katona-Apte J. The interaction between nutrition and infection. Clin Infect Dis 2008; 46: 1582-1588. [ Links ]
22. Ministerio de Salud de Chile. Informe de la Vigilancias Epidemiológicas de las infecciones intrahospitalarias de Chile del 2005. www.redsalud.gov.cl/archivos/vigilanciaepidemiologica2005.pdf [ Links ]
23. Ministerio de Salud de Chile. Informe de la Vigilancias Epidemiológicas de las infecciones intrahospitalarias de Chile del 2005. www.redsalud.gov.cl/archivos/iih/VigilanciaIIH2008DocOficial.pdf [ Links ]
24. Donnell S, Taylor N, van Saenet H, Magnall L, Pierro A, Lloyd D. Infection rates in surgical neonates and infants receiving parenteral nutrition: a five-year prospective study. J Hosp Infect 2002; 51: 273-280. [ Links ]
25. Vaquero E, Izquierdo E, Arrizabalaga M™, Gómez, Moreno J M. Incidencia de bacteriemia asociada a catéter en niños hospitalizados que reciben nutrición parenteral. Nutr Hosp 2011; 26: 236-238. [ Links ]
26. Richards M, Edwards J, Culver D, Gaynes R. Nosocomial Infections in pediatric intensive care units in the United States. Pediatrics 1999; 103: 103-109. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Paulina Balboa Cardemil.
Departamento de Pediatría. Facultad de Medicina. Campus Norte.
Universiddad de Chile. Hospital Roberto del Río.
Carlos Silva Vildósola 9580 B.
Santiago. Chile.
E-mail: pvbalboa@gmail.com
Recibido: 19-III-2011.
1.a Revisión: 21-V-2011.
2.a Revisión: 27-VI-2011.
Aceptado: 3-VII-2011.