Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Nutrición Hospitalaria
versión On-line ISSN 1699-5198versión impresa ISSN 0212-1611
Nutr. Hosp. vol.30 no.3 Madrid sep. 2014
https://dx.doi.org/10.3305/nh.2014.30.3.7204
ORIGINAL / Valoración nutricional
Soporte nutricional perioperatorio en los pacientes programados para cirugía digestiva en el Hospital Mateu Orfila (Maó-Menorca)
Pre-operative nutrition support in patients waiting for digestive surgery at hospital Mateu Orfila (Maó-Menorca)
Josep Lluch Taltavull1, Gabriel Mercadal Orfila1 y Fernando Alcaide Matas2
1Servicio de Farmacia Hospitalaria.
2Servicio de Cirugía General Digestiva. España.
Este trabajo ha sido posible gracias a la ayuda concedida por la Fundación Instituto Danone en la 18a convocatoria de ayudas para diplomados.
Dirección para correspondencia
RESUMEN
La desnutrición se asocia con elevadas tasas de morbimortalidad postoperatoria. En este estudio piloto se ha evaluado la efectividad de un programa de apoyo nutricional perioperatorio a pacientes que iban a someterse a cirugía programada de cirugía mayor digestiva.
Se administró de forma perioperatoria la formula enteral hipercalorica/hiperproteica (Fresubin® protein energy drink) al grupo de pacientes con riesgo nutricional/desnutrición (RN/DN). Con el objeto de valorar la efectividad de la intervención nutricional preoperatoria, se ha comparado los resultados respecto a un grupo control retrospectivo. Entre los dos grupos con RN/DN se encontraron diferencias estadísticamente significativas en incidencia de vómitos, infección herida, hiperglucemia, exitus hospitalario, estancia hospitalaria, estancia en UCI y administración de NPT.
Se ha demostrado una mejor evolución tras la cirugía en el grupo de pacientes con RN/DS que han sido suplementados de forma preoperatoria con una fórmula de nutrición enteral.
Palabras clave: Nutrición enteral perioperatoria. Cirugía digestiva. Malnutrición. Morbimortalidad.
ABSTRACT
Malnutrition is associated with high postoperative morbidity and mortality rates. This pilot study evaluated the effectiveness of a peri-operative nutritional support programme for patients who were about to undergo major gastrointestinal surgery.
A high-calorie/high-protein enteral formula was administered peri-operatively to the group of patients at nutritional risk/with malnutrition (NR/MN). In order to assess the effectiveness of the preoperative nutritional intervention, the results were compared to a retrospective control group. Statistically-significant differences were found between the two NR/MN groups in incidence of vomiting; wound infection; hyperglycaemia; death in hospital; length of hospital stay; time in ICU; and administration of TPN.
Postoperative progress was found to be better in the group of NR/MN patients supplemented preoperatively with an enteral nutrition formula.
Key words: Nutrición enteral perioperatoria. Cirugía digestiva. Malnutrición. Morbimortalidad.
Abreviaturas
ESPEN: European Society for Clinical Nutrition and Metabolism.
DNH: Desnutrición hospitalaria.
NN: Normonutridos.
RN: Riesgo nutricional.
DN: Desnutrición.
D-N: Dietista-Nutricionista.
FANBAL: Filtro automatizado nutricional Baleares.
NE: Nutrición Enteral.
MNA: Mini Nutritional Assessment.
Introducción
La nutrición artificial ha experimentado un desarrollo muy importante en los últimos años, con avances derivados de la profundización en el conocimiento de la inmunología, la biología molecular y otras ciencias básicas. En este breve periodo de tiempo, han aparecido nuevas líneas de investigación centradas en la búsqueda de estrategias terapéuticas que permitan modificar la respuesta metabólica a la agresión y en el papel del soporte nutricional perioperatorio con formulas de nutrición enteral (NE).
La desnutrición hospitalaria (DNH) continúa siendo la causa más frecuente de aumento de la morbimortalidad y uno de los principales problemas de salud en todo el mundo1-6.
Es importante identificar a los pacientes desnutridos o con riesgo de desnutrición a fin de instaurar lo antes posible un soporte nutricional adecuado. Para ello son necesarios sistemas informatizados de detección o cribaje de población que actúen como alarmas.
La Evaluación Nutricional Perioperatoria identificaría a individuos desnutridos (DN) que requieran Intervención Nutricional Perioperatoria ó para identificar aquellos individuos que están en riesgo nutricional (RN), también permite establecer el pronóstico nutricional perioperatorio.
Varios son los autores que han señalado la alta incidencia de desnutrición en el entorno hospitalario, siendo un apunte particular para los enfermos quirúrgicos. El interés viene determinado por si la mejora de su estado nutricional antes de la intervención permite prevenir o mitigar el riesgo de complicaciones postoperatorias7,8.
Existen pocos estudios que valoren los efectos de la nutrición enteral preoperatoria. Ello es debido a la gran importancia que se dio a la nutrición parenteral dentro del campo de la nutrición artificial. Hasta hace poco tiempo la nutrición parenteral era el único método nutricional usado en el postoperatorio para aquellos pacientes malnutridos en los que se preveía un largo ayuno postquirúrgico. En los últimos años estamos asistiendo a la instauración de consejo dietético y de nutrición enteral pre y postoperatoria no sólo como método de apoyo nutricional sino como un medio de aumentar las defensas inmunológicas de los pacientes8.
En esta misma línea, la European Society for Clinical Nutrition and Metabolism (ESPEN) considera en su guías que el soporte enteral con sustancias inmunomoduladoras en el perioperatorio es el método terapéutico de elección; la nutrición parenteral debe considerarse una alternativa únicamente en los casos en los que no es posible obtener acceso enteral o cuando su uso está contraindicado9.
Creemos que una intervención dietético-nutricional pre y postoperatoria en pacientes sometidos a una intervención quirúrgica de cirugía mayor puede introducir ventajas significativas en el devenir clínico para un gran número de pacientes10-15. Múltiples estudios evidencian que existe una relación entre la situación nutricional previa a la intervención y la evolución posterior del paciente14,16-19.
De confirmarse su efectividad, podría plantearse la sustitución de la práctica actual de alimentar artificialmente por vía parenteral a estos enfermos, por la administración de nutrición perioperatoria enriquecida en los casos que sea posible, lo que implicaría ventajas tanto clínicas, como económicas, dada la importante diferencia en el número de complicaciones entre ambos tipos de nutrición.
Existe una relación entre la situación nutricional previa a la intervención y la evolución posterior del paciente. La desnutrición -tanto calórica como proteica- complica y alarga cualquier proceso hospitalario20, siendo en las situaciones críticas como el postoperatorio de resección tumoral o tras la cirugía motivada por la presencia de complicaciones cuando el deterioro nutricional se hace más intenso21 y el hecho de que el paciente vaya a la cirugía lo mejor nutrido posible cobra la máxima importancia.
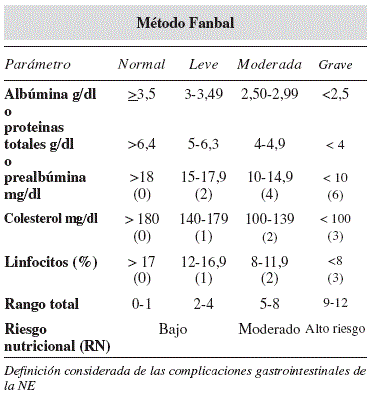
Se hace precisa por esta razón una valoración nutricional detallada al ingreso del paciente22 que permita no sólo diagnosticar diferentes grados de desnutrición, sino también distinguir entre pacientes que necesitan terapia nutricional y aquellos que no la precisan23. En el Hospital Mateu Orfila (Menorca) se ha implantado en los últimos años el método FANBAL de cribado automatizado que ha permitido detectar de una forma precoz los pacientes con riesgo de desnutrición, susceptibles de ser evaluados y de recibir un soporte nutricional adecuado24.
La necesidad de la valoración y el tratamiento con soporte nutricional enteral específico en enfermos desnutridos25, especialmente aquellos que van a ser sometidos a cirugía digestiva mayor, ha quedado reflejada en las Guías de la ESPEN, recientemente actualizadas. Estas guías, elaboradas por los mejores expertos en la materia, recomiendan utilizar la NE preferentemente con sustancias inmunomoduladoras (arginina, ácidos grasos w-3 y nucleótidos) en el perioperatorio, independientemente del riesgo nutricional; siempre que sea posible, administrar estas fórmulas entre 6-10 días antes de la cirugía9,10; continuar en el postoperatorio otros 5-7 días, o hasta que el paciente tolere tras una cirugía sin complicaciones9.
En definitiva, los pacientes que menos complicaciones gastrointestinales, infecciosas y quirúrgicas presentan son los que llegan a la cirugía con un buen estado nutricional; los desnutridos suplementados consiguen evolucionar mejor que los desnutridos no suplementados con diferencia significativas en algunas complicaciones15,16,26.
Desde el punto de vista funcional debemos tener en cuenta no sólo si la suplementación nutricional consigue una mejora clínica sino de qué forma se afectan parámetros como la calidad de vida del paciente. Además, la aplicación de un soporte nutricional perioperatorio con características inmunomoduladoras es un factor que ha contribuido a disminuir de forma significativa la estancia hospitalaria en los pacientes desnutridos27. Esta situación tiene además un efecto de coste oportunidad al reducir los días de ingreso y facilitar su incorporación social al alta.
Por tanto, prevenir la desnutrición hospitalaria o, en el caso de que ya exista, procurar su atenuación con un soporte nutricional específico se manifiesta como un objetivo prioritario en el tratamiento del enfermo programado para cirugía digestiva. Los resultados de este estudio se suman a los de otros más amplios que demuestran que la desnutrición implica un mayor número de complicaciones tras la cirugía, estancias hospitalarias más alargadas, mayor coste económico y mortalidad más elevada28-31.
Objetivos
Nos proponemos evaluar la efectividad de un programa de soporte nutricional perioperatorio en los pacientes programados para cirugía digestiva en el Hospital Mateu Orfila, comparando parámetros de morbimortalidad postoperatoria entre pacientes desnutridos suplementados con una fórmula hipercalorica/ hiperproteica y pacientes de un grupo retrospectivo desnutridos no suplementados.
Material y métodos
En este proyecto piloto realizado en el Hospital Mateu Orfila (Menorca) se ha desarrollado un sistema de cribado que permita valorar a los pacientes programados para cirugía digestiva mayor en el Hospital Mateu Orfila de Menorca. A todos ellos el Dietista-Nutricionista (D-N) ha valorado su estado nutricional en 3 fases:
1. En la primera, aprovechando el momento de la visita perioperatoria con el anestesista o en caso de no ser posible, mediante contacto telefónico. En el caso de presencia de RN o criterios diagnósticos de DN moderada o grave se les ha suministrado preoperatoriamente la fórmula enteral Fresubin® protein energy drink. Los pacientes que han presentado cualquier síntoma gastrointestinal previo al estudio han sido excluidos.
2. Segunda valoración dentro de las 48 horas siguientes a su admisión programada perioperatoria.
3. Se ha revalorado por tercera vez el estado nutricional (EN) previo al alta de los pacientes ya postoperados y se les ha entregado unas pautas y consejos dietéticos postcirugía. Con el objeto de valorar la efectividad de la intervención nutricional en pacientes desnutridos o elevado riesgo ingresados en el servicio de cirugía general, se ha comparado los resultados respecto a un grupo control retrospectivo.
Sujetos
Se ha realizado un estudio piloto sobre 63 pacientes, 24 (38,09%) mujeres y 39 (61,91%) hombres, ingresados en el Hospital General Mateu Orfila de Menorca que iban a someterse a cirugía programada de cirugía mayor digestiva durante un periodo de 1 año. La recogida de datos de estos pacientes se realizó entre enero de 2012 y diciembre de 2012.
Del total de 63 pacientes: 40 pacientes pertenecen a un grupo prospectivo y los 23 restantes a un grupo retrospectivo.
La muestra de 40 pacientes pertenecientes al grupo prospectivo ha sido valorada nutricionalmente entre 6-10 días previos a la intervención coincidiendo con la visita al anestesista o mediante contacto telefónico, y se les dieron unas pautas y consejos dietéticos antes de la intervención. Posteriormente, la muestra fue dividida en dos grupos: los pacientes que sufrían desnutrición (DN) o con criterios de elevado riesgo nutricional (RN) se les administró preoperatoriamente la fórmula enteral hipercalorica/hiperproteica (Fresubin® protein energy drink) (grupo 2 prospectivo DN/RN suplementados), y a los otros no se les dio ningún preparado nutricional antes de la cirugía (grupo 1 prospectivo normonutrido no suplementados).
En cambio, la muestra de 23 pacientes perteneciente al grupo retrospectivo se seleccionó de una base histórica en base al cumplimiento de los criterios de exclusión/ inclusión del estudio. Se recogió información de pacientes que fueron programados para cirugía digestiva y sufrían DN/RN pero no fueron suplementados antes de la cirugía (Grupo 3 retrospectivo DN/RN no suplementados). Los resultados de este estudio han permitido diseñar un estudio epidemiológico prospectivo.
El protocolo, basado en los principios de la Declaración de Helsinki, fue aprobado por el Comité de Ética de la investigación del Hospital. Los pacientes que presentaron cualquier síntoma gastrointestinal previo al estudio fueron excluidos.
Variables recogidas
Como variables epidemiológicas se recogieron: edad, sexo, diagnóstico y tipo de cirugía. Como variables clínicas se recogieron: situación nutricional valorado en 3 fases (6-10 días antes de la cirugía, dentro de las 24-48h siguientes a la admisión hospitalaria y previo al alta) mediante screening analítico (FANBAL) y el test Mini Nutritional Assessment (MNA), mortalidad, mortalidad en los 6 meses posteriores, reingresos, días de administración de NP, días estancia en la UCI, estancia hospitalaria media, complicaciones gastrointestinales tras la cirugía (vómitos, diarreas, no tolerancia a la dieta) y evolutivas (infección herida, infección urinaria, infección respiratoria, sepsis, hiperglucemia, fracaso renal, fracaso intestinal, fístula digestiva).
Fórmula de Nutrición Enteral
La fórmula Fresubin® protein energy drink suministrada en el grupo 2 Prospectivo con RN/DN suplementados, ha sido una dieta oral, completa, hipercalórica e hiperproteica para pacientes con alto grado de estrés metabólico y pacientes quirúrgicos. La administración de esta fórmula al grupo 2 no sustituyó la ingesta oral ni el consejo dietético. La cantidad diaria pautada ha sido de dos bricks de 200 ml desde unos 6-10 días previos a la cirugía y tras la entrevista con D-N.
Se ha estimado el riesgo nutricional (RN) o el diagnóstico de desnutrición (DN) de los pacientes utilizando dos métodos: mediante el método FANBAL y el cuestionario estandarizado Mini Nutritional Assessment (MNA) excepto a los pacientes de la muestra del grupo 3 retrospectivo, que se había utilizado el test Nutritional Risk Screening-2002 (NRS-2002).
Valoración nutricional mediante el sistema FANBAL
Screening automatizado basado en el algoritmo para clasificar el riesgo nutricional del paciente según el valor de: 1) colesterol, 2) linfocitos y 3) parámetro proteico (proteínas totales, albúmina o prealbúmina). Esto permite clasificar el riesgo de desnutrición (alto, moderado o bajo).
La información necesaria se está obteniendo del Laboratorio central. El grado de alerta de desnutrición llega cada día directamente al médico con el resultado de los análisis que ha solicitado.
Debido a las distintas interpretaciones y definiciones que se pueden adoptar para las complicaciones gastrointestinales, en este estudio se adoptarían las definiciones fijadas en el Estudio COMGINE32.

- Diarrea. Número de deposiciones igual o superior a 5 en un período de 24 h o si el paciente presenta dos deposiciones de un volumen aproximado de 1.000 ml/deposición en el mismo período.
El consejo dietético que se les entregaría a los grupos 1 y 2 (NN no suplementado y con DN/RN suplementados) en la primera valoración realizada por el D-N ha consistido de unas pautas dietéticas (Manual Recomendaciones nutricionales Novartis) con el objetivo de que mantengan o mejoren su estado nutricional de cara a la próxima cirugía.
Transcurrida la cirugía se ha valorado la evolución postoperatoria de los pacientes pertenecientes a los dos grupos mencionados anteriormente con las siguientes variables: (infecciones de la herida y de la vía urinaria, infección respiratoria, suspensión de la dieta tras no tolerancia, diarrea, vómitos, fracaso intestinal, fístula digestiva, fracaso renal, hiperglucemia, estancia media del proceso quirúrgico, mortalidad y reingreso posterior.
Resultados
En el estudio descriptivo de la muestra en el Hospital Mateu Orfila (HGMO), se han analizado 63 pacientes. En síntesis, las principales características de los diferentes grupos (Grupo 1: Prospectivo NN no suplementado; Grupo 2: Prospectivo con RN/DN suplementados; y Grupo 3: retrospectivo con RN/DN no suplementados) se muestran en la tabla I.
En el grupo 1 con una muestra de 25 pacientes, el 64 % de los cuales fueron hombres y 36%, mujeres. La media de edad estos sujetos incluidos en el estudio fue de 68,85±10,52 años.
La muestra estudiada presentaba un peso actual medio de 76,52 Kg y la media del peso habitual, 79,39 Kg. Otros parámetros antropométrico recogidos son la Circunferencia braquial (CB), con una media de 27,18 cm, y la Circunferencia de la Pantorrilla (CP), con una media de 34,53. Y por último, la distribución del IMC que nos muestra un valor medio 26,88 ± 4,62.
En el grupo 2 con una muestra de 15 pacientes, el 66,6 % de los cuales fueron hombres y 33,2 % mujeres. La media de edad de estos sujetos incluidos en el estudio fue de 66,15 ±12,94 años. La muestra estudiada presentaba un peso actual medio de 74,11 Kg y la media del peso habitual, 81,14 Kg. Una CB media de 26,67 cm, y de CP una media de 35,55. Y por último, la distribución del IMC nos muestra un valor medio 26,28 ± 7,06.
Por último, en el grupo 3 con una muestra de 23 pacientes, el 56,52 % de los cuales fueron hombres y 43,48 % mujeres. La media de edad de estos sujetos incluidos en el estudio fue de 69,77 ±13,92 años. La muestra estudiada presentaba un peso actual medio de 66,35 Kg y la media del peso habitual, 68,42 Kg. Por lo que respecta a la CB y CP, no se disponen de los valores porque al ser la muestra del grupo retrospectivo, no fueron valorados mediante el test MNA, sino con el test Nutritional Risk Screening-2002 (NRS-2002), especifico en pacientes hospitalizados. Por último, la distribución del IMC nos muestra un valor medio 25,13 ± 4,23.
Los principales diagnósticos motivo de cirugía programada de los 63 pacientes fueron (ver tabla II): neo de colon (63,49%), neo de recto (12,7%), neo gástrica (6,35%), colitis ulcerosa (4,7%), diverticulitis (4,7%), oclusión (3,17%), isquemia mesentérica (1,6%), neo páncreas (1,6%) y por otras patologías digestivas (1,6%). En lo referente al tipo de cirugía programada del tubo bajo digestivo, destacan por su alta prevalencia las siguientes intervenciones (ver tabla III): hemicolectomía (60,32%), ileostomía (12,7%), colostomía (11,11%), gastrectomía (6,35%), resección intestino delgado (3,18%), laparotomía exploradora (1,59%) y otras intervenciones de cirugía general digestiva (4,76%).
Por otro lado, tenemos los datos de la morbimortalidad que podemos observar en la tabla IV. Con el objeto de valorar la efectividad de un soporte nutricional perioperatorio entre los grupos que sufrían desnutrición (DN) o con criterios de elevado riesgo nutricional (RN), se han comparado los parámetros de morbimortalidad de los sujetos del Grupo 2 (Prospectivo con DN/RN suplementados) con respecto a los resultados del Grupo 3 (Retrospectivo con DN/RN no suplementados).
Los datos obtenidos, mostraron que en los pacientes del Grupo 3 aumentaban significativamente las variables de morbimortalidad, de la que destacan: infección de herida (0% vs 24,6%; p = 0,001), hiperglucemia (32,6% vs 59,6%; p = 0,001), exitus hospitalario (4,7% vs 14,0%; p = 0,008), estancia (9,86 días vs 13,54; p = 0,006), estancia en UCI (0,55 días vs 3,21; p = 0,037) y administración de DNP (1,67 días vs 6,78; p = 0,001).
Cuando iniciamos la dieta oral postoperatoria a estos pacientes un 7% del grupo 2 y un 15,8% del grupo 3 presentaron una mala tolerancia a la ingesta (tabla IV), no obstante no alcanzó una diferencia significativa (p = 0.237). De la misma forma ocurrió con los pacientes que sufrieron vómitos, con una mayor incidencia en los pacientes del Grupo 3 (26,3% G3 vs 7% G2 y con una significación de p = 0.017). En cuanto a los pacientes que presentaron diarrea no se obtuvo diferencia significativa entre los dos grupos (19,3% G3 vs 27,9% G2 y con una significación de p = 0.562).
Durante la estancia hospitalaria un 59,6% de los pacientes del grupo 3 y un 32,6% del grupo 2 presentaron hiperglucemia, con una diferencia significativa entre los dos grupos (p = 0,001). No se obtuvieron, sin embargo, diferencias significativas en la variable fracaso renal siendo p = 0,235 (14,0% G3 vs 7% G2).
En lo referente a las complicaciones infecciosas, en la variable de infección herida volvimos a tener mayor incidencia en el grupo 3 con respecto al grupo 2, ningún paciente del grupo 2 con DN/RN suplementado presentó infección de la herida quirúrgica, pero si el 24,6% de los pacientes del G3 con DN/RN no suplementados con una significación de p = 0.001. En cambio, aunque la incidencia de las variables de infección urinaria (5,3% G3 vs 0% G2 y con una significación de p = 0.070), infección respiratoria (15,8% G3 vs 7% G2 y con una significación de p = 0.134) y sepsis (5,3% G3 vs 0% G2 y con una significación de p = 0.136) fueron mayores en el grupo 3 con respecto al grupo 2, no se demostraron diferencias significativas.
En lo referente a las complicaciones intrabdominales no se demostraron diferencias significativas en las variables de fístula digestiva (5,3% G3 vs 0% G2 y con una significación de p = 0.305) y fracaso intestinal (10,5% G3 vs 7% G2 y con una significación de p = 0.575).
La variable mortalidad presentó diferencias significativas siendo p = 0,008 (14% G3 vs 4,7% G2). En cuanto a la variable estancia hospitalaria tenemos una reducción de la estancia media de 3,68 días en el grupo 2 con respecto al grupo 3. La media de estancia obtenida en cada grupo fue: 9,86 (±3,13) en el grupo 2 y 13,54 (±8,06) en el grupo 3, obteniendo una p = 0,006 (tabla IV).
También observamos diferencias significativas en la variable de días de administración de Nutrición Parenteral (DNP) siendo p = 0,001. La media de administración de DNP obtenida en cada grupo fue: 1,67 (± 3,44) en el grupo 2 y 6,78 (± 6,07) en el grupo 3. En lo referente a la variable de días de estancia en la UCI tenemos una reducción de 2,66 días en el grupo 2 con respecto al grupo 3. La media de estancia en la UCI obtenida en cada grupo fue: 0,55 (± 1,80) en el grupo 2 y 3,21 (± 8,07), obteniendo una p = 0,037.
En la figura 1 y 2 se muestran las variables que mostraron diferencias estadísticamente significativas entre el grupo 2 (Prospectivo con DN/RN suplementados) y el grupo 3 (Retrospectivo con DN/RN no suplementados).
Por otra parte, con relación a las determinaciones bioquímicas se ha realizado una comparación de los indicadores bioquímicos entre los pacientes del Grupo 2 y del grupo 3. Como se ha comentado anteriormente, unos de los métodos que se ha utilizado para valorar el EN de los pacientes incluidos en el estudio ha sido el sistema FANBAL, un screening automatizado basado en el algoritmo para clasificar el riesgo nutricional del paciente según el valor de: 1) colestero 2) linfocitos y 3) parámetro proteico (proteínas totales, albúmina o prealbúmina).
En cuanto a estos marcadores de malnutrición, observamos diferencias entre los parámetros biológicos e inmunológicos de una A/S prequirúrgica (6-10 días previos al ingreso) y una A/S dentro de las 24-48h siguientes a la admisión hospitalaria. Destacar que tanto en el grupo 2 como el grupo 3, se ha apreciado una disminución de los indicadores biológicos e inmunológicos (ver tabla V) durante el periodo que trascurre entre las dos analíticas (A/S prequirúrgica y la A/S de control en el ingreso). No obstante, en el grupo 3 estas modificaciones al ingreso fueron mayores con una significación estadística en los parámetros de colesterol total (p= 0,020), linfocitos (p= 0,016), proteínas totales (0,001) y albúmina (0,023). En cambio, en el grupo 2, pese a que también se aprecia una disminución de los valores biológicos e inmunológicos, esta variación es menor y únicamente se observa significación estadística en los indicadores de linfocitos (p =0,002) y colesterol total (p= 0,005). Parece, pues, que la precocidad de un soporte nutricional perioperatorio en el grupo 2 puede tener efectos beneficiosos sobre una mayor preservación del compartimiento magro, y por lo tanto, llegar a la intervención con un mejor estado nutricional con respecto al grupo 3 no suplementados.
Además, en lo referente a las variaciones entre la A/S prequirúrgica y la A/S previa al alta del paciente, asimismo se observan mayores diferencias significativas en el grupo 3, que presentó una disminución significativa de los parámetros de proteínas totales (p = 0,003), albúmina (p = 0,010) y linfocitos (p = 0,018) entre los valores del preoperatorio y del alta. En cambio, en el grupo 2 únicamente es significativo la reducción del valor de proteínas totales (p= 0,042), dato que sugiere que aunque se produce durante el postoperatorio un deterioro del estado nutricional, se consigue una mayor preservación del compartimiento magro y de la respuesta inmunitaria en el grupo 2 con respecto al grupo 3.
Debemos tener en cuenta que los pacientes sometidos a cirugía digestiva muy agresiva sufren por lo general un prolongado ayuno tras la intervención, si a esto le sumamos que tanto el grupo 2 como el 3, presentaban DN/RN en el periodo preoperatorio, todo ello contribuye a la disminución de los indicadores biológicos e inmunológicos y a la aparición de complicaciones en el postoperatorio.
Por lo tanto, una disminución de los indicadores biológicos y inmunológicos ya antes de la cirugía y en el periodo postoperatorio es importante y puede inducir riesgo de aparición de conocidas consecuencias de la malnutrición como son la disminución de la respuesta inmune, mala cicatrización de las heridas o aumento de los parámetros de morbimortalidad como se ha visto en nuestro estudio piloto (infección herida, hiperglucemia, exitus hospitalario, vómitos, incremento de los días de administración de NP, aumento de la estancia hospitalaria y de los días de ingreso en la UCI).
En cambio, los cambios antropométricos (peso actual, IMC) producidos durante el estudio no pueden correlacionarse de forma significativa con los observados en los parámetros biológicos e inmunológicos. Estos hallazgos ponen de manifiesto la pobre asociación existente entre los distintos índices bioquímicos y de composición corporal, lo cual implica la necesidad de obtener información a través de distintos indicadores de valoración del estado nutritivo a la hora de interpretar los cambios derivados de una intervención nutricional en estos enfermos.
Discusión
Diversos estudios han demostrado una prevalencia de desnutrición de los pacientes quirúrgicos programados de un 20-60%33, una incidencia del 35-70%34 y que sólo el 15% de la población de pacientes ambulatorios tiene reconocida una desnutrición y recibe un tratamiento nutricional35. Como se ve, el impacto que la desnutrición va a comportar en el paciente quirúrgico es tema de gran interés, porque su mal estado nutricional va ser un factor de riesgo36 para desarrollar complicaciones postoperatorias7,8,10,11,14,37-46 con una mayor estancia hospitalaria16,38 y un incremento de la morbimortalidad39,47.
Diferentes autores han puesto de manifiesto que los pacientes programados para cirugía gastrointestinal y que están en riesgo de desnutrición tienen una mayor tasa de mortalidad, morbilidad y estancia hospitalaria48-50. Según el estudio de Schiesser36 un 14% de los pacientes programados para cirugía gastrointestinal (GI) electiva estaban en riesgo de desnutrición, y de éstos, el 40% sufrieron complicaciones post-operatorias, valor significativamente mayor que para los que estaban bien nutridos.
El estado nutricional de los pacientes preoperatorios está bien documentado en la literatura, se ha observado que el 9% de los pacientes sometidos a cirugía GI electiva tenían un índice de masa corporal indicativo de desnutrición, el 54% había perdido peso de manera involuntaria en los seis meses previos a la cirugía y el 17% había perdido más del 10% de su peso corporal en el mismo período, que es clínicamente significativo51. En una encuesta del Reino Unido el 40% de los pacientes con enfermedad GI estaban en riesgo de desnutrición en comparación al 28% de todos los ingresos hospitalarios52. Además, se ha demostrado que un mal estado nutricional afecta perjudicialmente el resultado postoperatorio en pacientes sometidos a cirugía colorrectal53.
La desnutrición ha demostrado ser un indicador pronóstico significativo de complicaciones postoperatorias10,54, repercutiendo negativamente en los costes sanitarios. Según el estudio PREDyCES® 55 se observa que los pacientes que desarrollaron desnutrición durante la hospitalización presentaron un mayor coste en comparación con los pacientes sin desnutrición. Este estudio incluyó a 1576 pacientes atendidos en 31 centros hospitalarios del SNS. La desnutrición (al ingreso y/o al alta) se asoció a un coste hospitalario adicional de entre el 20% y el 72% respecto a los pacientes sin desnutrición. Los resultados de estas estimaciones muestran que el coste potencialmente atribuible a la DH en España sería de entre 911 y 1697 millones de euros. El impacto económico-sanitario de la desnutrición para el SNS indica la necesidad de extender el cribado sistemático del estado nutricional a los pacientes quirúrgicos programados permitiendo la implementación de intervenciones nutricionales de conocida efectividad y aumentando así la calidad de la asistencia hospitalaria. Con la consolidación de un programa de apoyo nutricional perioperatorio, disminuirán las principales consecuencias de la desnutrición en el paciente postoperado10-16. Similares conclusiones fueron obtenidas en el estudio de Smedley y el de Beber-Holgersen56,57, que observaron una mejora en los parámetros antropométricos y el resultado clínico, en los pacientes desnutridos que recibieron un programa de apoyo nutricional.
En el presente trabajo se comprueba la existencia de una asociación directa entre los sujetos del grupo 3 Retrospectivo con RN/DN no suplementados y el incremento de la morbimortalidad con respecto al grupo de pacientes del grupo 2 Prospectivo con RN/DN suplementados tabla IV). Además, se han observado variaciones en los indicadores bioquímicos entre la A/S prequirúrgica, la A/S al ingreso y la A/S previa al alta, de los sujetos del grupo 2 y 3 (tabla V y VI).
La cantidad diaria de NE pautada en los pacientes del Grupo 2 Prospectivo con RN/DN ha sido de dos bricks de 200 ml desde unos 6-10 días previos a la cirugía y tras la entrevista con D-N. Idéntica cantidad de NE era la pautada en dos ensayos en el Reino Unido58,59.
Al comparar nuestros resultados de mortalidad hospitalaria (14% G3 vs 4,7% G2; p=0,008) con la de un trabajo que analiza la efectividad de un programa de apoyo nutricional perioperatorio en España16, nuestro estudio presenta resultados similares con el estudio previo (13,6% DN suplementados vs 30,8% DN no suplementados; p=0,01) al encontrar también un aumento de exitus en pacientes con RN/DN no suplementados.
En cuanto a la estancia media hospitalaria del proceso quirúrgico, la malnutrición la aumenta significativamente60. Según los resultados de 6 estudios26,61-65, un estado nutricional inadecuado influye sobre el tiempo de convalecencia. La estancia hospitalaria media fue de 15.3 días en el grupo control y de 13,6 días en el grupo de intervención. En nuestro estudio se ha observado una reducción de 3,68 días el ingreso de los pacientes del grupo 2 con respecto al grupo 3 (p=0,006).
Los pacientes sometidos a cirugía digestiva muy agresiva sufren por lo general un prolongado ayuno tras la intervención; si a esto le sumamos que un porcentaje elevado presenta malnutrición en el periodo preoperatorio, todo ello, contribuye a la aparición de complicaciones.
En nuestro estudio hemos observado que cuanto más RN/DN está el paciente más incidencia de vómitos presenta: un 26,3% de los pacientes del Grupo 3 presentaron vómitos durante el proceso posquirúrgico. Pero esta complicación mejora hasta el 7,0% cuando a los pacientes con RN/DN les damos suplementación de NE en el preoperatorio (p=0,017). Gómez Sánchez MB et al.16 analizaron también la asociación entre el estado nutricional y las complicaciones gastrointestinales postoperatorias. Un 68% de los sujetos con DN no suplementados sufrió vómitos y en cambio, en los pacientes con DN suplementados el porcentaje descendió hasta menos de la mitad (p= 0,013).
La disminución del estado nutricional produce un déficit de la inmunidad que predispone a que los enfermos quirúrgicos puedan desarrollar complicaciones evolutivas (infecciosas, hiperglucemia, fracaso renal, fracaso intestinal, fístula digestiva).
En cinco ensayos26,61-64 con una muestra de 488 sujetos, analizaron el desarrollo de complicaciones infecciosas durante el proceso posquirúrgico. El riesgo absoluto de infección varió del 27% en el grupo de control a 14,2% en el grupo de intervención nutricional y el riesgo relativo fue de 0,51 (IC: 0,35 a 0,73). Los resultados de nuestro estudio corroboran estos datos, los pacientes del grupo 3 no suplementados presentan una mayor incidencia de complicaciones evolutivas con respecto a los sujetos del grupo 2, observándose diferencias estadísticamente significativas en las infecciones de herida (24,6% G3 vs 0% G2; p=0,001) y la hiperglucemia (59,6% G3 vs 32,6% G2; p= 0,001).
Respecto a las variables estudiadas, días con nutrición parenteral (DNP) y días en la Unidad de Cuidados Intensivos (UCI), se observó que los sujetos del grupo 2 suplementados, presentaban una menor estancia en la UCI y de DNP con respecto al grupo 3 no suplementado. También en el estudio de Pikul66 la DN se asocia de forma estadísticamente significativa con un aumento de la estancia en la UCI.
Los beneficios de una intervención nutricional también se han demostrado en pacientes bien nutridos de un grupo control. Los beneficios fisiológicos de la intervención nutricional no necesariamente conllevan únicamente mejoras en las mediciones antropométricas, sino que también pueden incluir la mejora de la función cardiaca, inmunológica, respiratoria, junto con la mejora de la cicatrización de heridas y la movilidad67,68.
Por tanto, prevenir la desnutrición perioperatoria o, en caso de que exista, procurar su atenuación con un soporte nutricional específico se manifiesta como un objetivo prioritario en el tratamiento de un postoperado de cirugía general digestiva.
Por ello, consideramos imprescindible que todos los pacientes programados para cirugía general digestiva sean evaluados previamente por las unidades o servicios de nutrición clínica, además de en todo el periodo postoperatorio.
Limitaciones
1. A pesar de la evidente relación entre DN con elevadas tasas de morbimortalidad postoperatoria, el hospital no cuenta con un grupo especializado en Nutrición clínica, con Dietistas-Nutricionistas entrenados y que formen parte de la plantilla accesoria en los servicios quirúrgicos que permita realizar un diagnóstico nutricional.
2. El número limitado de la muestra de pacientes y la complejidad de factores que condicionan la morbimortalidad postoperatoria, hacen que nuestros resultados no sean directamente extrapolables. Los resultados obtenidos indican que la aplicación de un soporte nutricional perioperatorio es un factor que ha contribuido a disminuir de forma significativa la morbimortalidad en los pacientes con RN/DN. No obstante, se necesita aumentar el tamaño de la muestra para obtener resultados más fiables y certeros del método.
3. Además, cabe consignar como limitación del estudio la heterogeneidad en los diagnósticos (patología neoplásica maligna y otras distintas) y tipo de cirugía digestiva (cirugía digestiva baja y alta), no fácilmente comparables.
4. Existen pocos estudios que incorporan datos sobre la nutrición enteral en el período preoperatorio. Los resultados en materia de nutrición enteral no son concluyentes.
5. Entendemos que los cuestionarios empleados entre el grupo retrospectivo (NRS-2002) y los grupos prospectivos (MNA) son distintos y es una limitación para el estudio. No obstante, existen estudios recientes que estudiaron la concordancia entre estos dos métodos y al comparar los dos test de cribado nutricional, se ha constatado una concordancia entre ambos mediante el índice kappa de moderada69-70.
Consideración final
J. Lluch Taltavull agradece la ayuda concedida por la Fundación Instituto Danone, y la colaboración del Servicio de Cirugía General Digestiva del hospital Mateu Orfila.
Referencias
1. Braunschweig C, Gomez S, Sheean PM. Impact of declines in nutritional status on outcomes in adult patients hospitalized for more than 7 days. J Am Diet Assos 2000; 100:1316-1322. [ Links ]
2. Middleton MH, Nazartenko G, Nivison-Smith I, Smerdely P. Prevalence of malnutrition and 12-month incidence of mortality in two Sidney teaching hospitals. Intern Med J 2001; 31:455-461. [ Links ]
3. Waitzberg DL, Caiaffa WT, Correira MI. Hospital malnutrition: the Brazilian national survey (IBRANUTRI): a study of 4000 patients. Nutrition 2001; 17:573-580. [ Links ]
4. Wyszynski DF, Perman M, Criveli A. Prevalence of hospital malnutrition in Argentina: preliminary results of a population-based study. Nutrition 2003; 19:115-119. [ Links ]
5. Kruizenga HM, Wierdsma NJ, van Bokhorst MA, de van der Schueren, Haollander HJ, Jonkers-Schuitema CF, et al. Screening of nutritional status in The Netherlands. Clin Nutr 2003; 22:147-152. [ Links ]
6. Planas M, Audivert S, Pérez-Portabella C, Burgos R, Puiggròs C, Casanelles JM, et al. Nutritional status among adult patients admitted toa n university affiliated hospital in Spain at the time of genoma. Clin Nutr 2004; 23:1016- 1024. [ Links ]
7. Hyat Inurrieta L, Pérez Contín M, Mayol Martinez J. Nutrición enteral en pacientes graves con cirugía del aparato digestivo. Nut Hosp 1995; 177-180. [ Links ]
8. Prieto Reyes M.A., Márquez Báez M.A. Estado nutricional de los pacientes de cirugía digestiva. Nut Hosp 1993; 8(2):94-96. [ Links ]
9. Weimann A, Brata M, Harsanyi L, Laviano A, Ljungqvist O, Soeters P. ESPEN Guidelines on Enteral Nutricion: Surgery including Organ Transplantation. Clin Nutr 2006; 25:224-244. [ Links ]
10. Sungurtekin H, Sungurtekin U, Balci C., et al. The influence of nutritional status on complications after major intraabdominal surgery. J Am Coll Nutr 2004; 23(3):227-32. [ Links ]
11. Mughal MM, Seguid MM. The effect of nutritional status on morbidity alter elective surgery for benign gastrointestinal disease. JPEN 1987; 11:140-143. [ Links ]
12. De Luis D A, Aller R, Izaola O. Nutrición artificial perioperatoria. An Med Interna 2008; 25(6):297-300. [ Links ]
13. Gonzalez Valverde FM. Nutricion enteral precoz vs nutricion parenteral en neoplasias del tracto digestivo. (Tesis Doctoral). Murcia: Universidad de Murcia. 2006. [ Links ]
14. Marín Caro MM, Laviano A, Pichard C, Gómez Candela C. Relación entre la intervención nutricional y la calidad de vida en el paciente con cáncer. Nutr Hosp 2007; 22:337-350. [ Links ]
15. Montejo JC, Zarazaga A, López-Martínez J y cols. Spanish Society of Intensive Care Medicine and Coronary Units. Immunonutrition in the intensive care unit. A systematic review and consensus statement. Clin Nutr 2003; 22:221-33. [ Links ]
16. Gómez MB, García-Talavera NV, Sánchez C, Zomeño AI, Hernández MN, Gómez MJ, Parra P, González FM. Apoyo nutricional perioperatorio en pacientes con neoplasia colorrectal. Nutr Hosp 2010 Sep-Oct; 25(5):797-805. [ Links ]
17. Souba WW, Wood A. Drug therapy: nutritional support. NEJM 1997; 336:1,41-48. [ Links ]
18. Prieto Reyes M.A., Márquez Báez M.A. Estado nutricional de los pacientes de cirugía digestiva. Nut Hosp 1993; 8(2): 94-96. [ Links ]
19. Mughal MM, Seguid MM. The effect of nutritional status on morbidity alter elective surgery for benign gastrointestinal disease. JPEN 1987; 11:140-143. [ Links ]
20. Ulibarri Pérez JI, Picón César MJ, García Benavent E, Mancha Álvarez-Estrada A. Detección precoz y control de la desnutrición hospitalaria. Nutr Hosp 2002; 17:139-146. [ Links ]
21. Sánchez Álvarez C, Núñez Ruiz R, Morán García V. Soporte nutricional en el paciente con neoplasia digestiva. Nutr Hosp 2005, 20:38-40. [ Links ]
22. Ulibarri Pérez JI, González-Madroño A, González Pérez P, Fernández G, Rodríguez Salvanes F, Mancha Álvarez-Estrada A. Nuevo procedimiento para la detección precoz y control de la desnutrición hospitalaria. Nutr Hosp 2002; 4:179-188. [ Links ]
23. Valero MA, Díez L, El Kadaoui N, Jiménez A E, Rodríguez H, León. ¿Son las herramientas recomendadas por la ASPEN y la ESPEN equiparables en la valoración del estado nutricional? Nutr Hosp 2005; 20(4):259-267. [ Links ]
24. Mercadal G, Gastaldo R, Giménez J, Lluch J, Morey M, Campillo C. Implantación de un método automatizado de detección de Riesgo Nutricional (RN) en pacientes hospitalizados en Medicina Interna en Baleares. Servicio de Farmacia del Hospital Mateu Orfila (Menorca) y del Hospital de Manacor (Mallorca) y Subdirección de evaluación asistencial, Servicio de Salud Illes Balears. XXVI Congreso Nacional de la Sociedad Española de Nutrición Parenteral y Enteral (SENPE) que se celebrará en Girona, los próximos días 24-27 de mayo de 2011. [ Links ]
25. Abdellah Fernández O, Abdellah Mohamed A, Sánchez Fernández J, Gómez Alonso A. Nutrición enteral con dieta inmunomoduladora perioperatoria. Nutr Hosp 2005, 20:403-408. [ Links ]
26. Braga M, Gianotti L, Vignali A, Di carlo G. Preoperative oral arginine and n-3 fatty acid supplementation improves the immunometabolic host response and outcome after colorectal resection for cancer. Surgery 2002; 132(5):805. [ Links ]
27. Gómez M.a B., García-Talavera N. V., Sánchez C, Zomeño A.I., Nicolás M., Gómez Ma J, et al. Apoyo nutricional perioperatorio en pacientes con neoplasia colorrectal. Nutr Hosp 2010; 25(5):797-805. [ Links ]
28. Bozzetti F. Rationale and indications for preoperative feeding of malnourished surgical cancer patients. Nutrition 2002;18(11-12):953-959. [ Links ]
29. Shukkin DJ, Kinosian B, Glick H. The economic impact of infections. An analysis of hospital costs and charges in surgical patients with cancer. Arch Surg 1993; 128:449-52. [ Links ]
30. Pérez A, Lobo G, Orduña R, Mellado C, Aguayo E, Ruiz MD. Malnutrición in hospitalizad patients: prevalence and economic impact. Med Clin (Bare) 2004; 10:201-206. [ Links ]
31. Mercadal G, Lluch J, Villalba A, Blasco I, Romero R, Vidal C. Predicción de mortalidad y estancia hospitalaria a través de analítica y/o cuestionario de valoración nutricional NRS-2002. Servicio de Farmacia y Departamento Análisis clínicos, Hospital Mateu Orfila (Menorca). 55 Congreso de la Sociedad Española de Farmacia Hospitalaria (SEFH), Madrid. [ Links ]
32. Montejo JC, García C, Pérez MD, Martínez A, Arribas P, Montero A. Complicaciones gastrointestinales de la nutrición enteral. Med Intensiva 1994; 18:416-425. [ Links ]
33. Norman K, Lochs H, Pirlich M. Malnutrition als prognostischer Faktor. Chir Gastr 2004; 20(3):175-180. [ Links ]
34. Monti GR. Desnutrición Hospitalaria: una patología subdiagnostica. Asoc Méd Arg 2008; 121(4):25-27. [ Links ]
35. Neelemaat F, kruizenga HM, de Vet HCW, Seidell JC, Butterman M, Van Borkhorstde Van de Schueren MAE. Screening malnutrition in hospital outpatients. Ca the SNAQ malnutrition screening tool also be applied to this population? Clin Nutr 2008; 27(3):439-446. [ Links ]
36. Schiesser M, Müller S, Kirchhoff P, Breitenstein S, Schäfer Piere M, Clavien A. Assessment of a novel screening score for nutritional risk in predicting complications in gastro-intestinal surgery. Clin Nutr 2008; 27(4):565-570. [ Links ]
37. Zago L, Dupraz h, Torino F, Río ME. Estado nutricional preoperatorio y riesgo quirúrgico. Identificación de marcadores bioquímicos promisorios. Nutr Hosp 2010; 24(1):0212-1611. [ Links ]
38. Ahmed T, Haboubi N. Assessment and management of nutririon in older people and its importance to health. Clin Interv Aging 2010;9(5):207-16. [ Links ]
39. Kathiresan AS, Brookfield KF, Schuman SI, Lucci JA. Malnutrition as a predictor of poor postoperative outcomes in gynecologic cancer patients. Arch Gynecol Obstet 2011; 284(2):445-51. [ Links ]
40. Norman K, Pichard C, Lochs H, Pirlich M. Prognostic impact of disease-related malnutrition.Clin Nutr 2008; 27(1):5-15. [ Links ]
41. Rebollo Pérez MI. Diagnóstico de la malnutrición a pie de cama. Nutr Clin en Med 2007; 1(2):87-108. [ Links ]
42. Phillips MB, Foley AL, Barnard R, Isenring EA, Miller MD. Nutritional screening in community-dwlling older adults: a systematic literature review. Asia Pac J Clin Nutr 2010;19(3):440-9. [ Links ]
43. Cristaudi A, Cerantola Y, Grass F, Demartines N, Hubner M, Schaefer M. Preoperative nutrition in abdominal surgery: recommendations and reality. Rev Med Suisse 2011;7(300):1358-61. [ Links ]
44. Neelemaat F, Meijers J, Kruizenga H, Van Ballegooijen h, Van Bokhorst-de van der schueren M. Comparison of five malnutrition screening tools in one hospital inpatient sample. J Clin Nurs 2011; 20(15-16):2144-52. [ Links ]
45. Scott A. Acting on screening results a guide to treating malnutrition in the community. Br J Comm Nurs 2008; 13(10):450-6. [ Links ]
46. Aghamohammadi S, Hurwitz D J. Enhanced recovery after body-contouring surgery: reducing surgical complications rates by optimizing nutrition. Aesthetic Plast Surg 2010; 34(4):617-25. [ Links ]
47. Gregg JR, Cookson MS, Phillip S, Salem S, Chang SS, Clark PE, et al. Effec of preoperative nutritional deficiency on mortality after radical cystectomy for bladder cancer. J. Urol 2011; 185(1):90-6. [ Links ]
48. Correia MI, Waitzberg DL. The impact of malnutrition on morbidity, mortality, length of hospital stay and costs evaluated through a multivariate model analysis. Clinical Nutrition 2003; 22(3):235-9. [ Links ]
49. Barbosa-Silva MCG, Barros Aluisio JD. Bioelectric impedance and individual characteristics as prognostic factors for post-operative complications. Clinical Nutrition 2005; 24(5):830-8. [ Links ]
50. Schiesser M, Kirchhoff P, Müller MK, Schäfer M, Clavien PA. The correlation of nutrition risk index, nutrition risk score, and bioimpedance analysis with postoperative complications in patients undergoing gastrointestinal surgery. Surgery 2009; 145(5):519-26. [ Links ]
51. Fettes SB, Davidson HI, Richardson RA, Pennington CR. Nutritional status of elective gastrointestinal surgery patients pre-and post-operatively. Clinical Nutrition 2002; 21(3):249-54. [ Links ]
52. Russell CA, Elia M. Nutritional screening survey in the UK in 2008. BAPEN. BAPEN, 20. [ Links ]
53. Schwegler I, von Holzen A, Gutzwiller JP, Schlumpf R, Mühlebach S, Stanga Z. Nutritional risk is a clinical predictor of postoperative mortality and morbidity in surgery for colorectal cancer. British Journal of Surgery 2010; 97(1):92-7. [ Links ]
54. Sorensen J, Kondrup J, Prokopowicz J, Schiesser M, Krähenbühl L, Meier R, et al. EuroOOPS: An international, multicentre study to implement nutritional risk screening and evaluate clinical outcome. Clinical Nutrition 2008; 27(3):340-9. [ Links ]
55. Álvarez J, Planas M, León M, García A, Celaya S, García P, Araujo K, Sarto B; on behalf of the PREDyCES® researchers. Prevalence and costs of malnutrition in hospitalized patients; the PREDyCES® Study. Nutr Hosp 2012; 27:1049-1059. [ Links ]
56. Smedley F, Bowling T, James M, Stokes E, Goodger C, O'Connor O, et al. Randomized clinical trial of the effects of preoperative and postoperative oral nutritional supplements on clinical course and cost of care. British Journal of Surgery 2004; 91(8):983-90. [ Links ]
57. Beier-Holgersen R, Boesby S. Influence of postoperative enteral nutrition on postsurgical infections. Gut 1996;39 (6):833-5. [ Links ]
58. Burden S T, Hill J, Shaffer J L, Campbell M, Todd C. An unblinded randomised controlled trial of preoperative oral supplements in colorectal cancer patients. Journal of Human Nutrition & Dietetics 2011; 24(5):441-8. [ Links ]
59. MacFie, J,Woodcock, N. P, Palmer, M. D, et al. Oral dietary supplements in pre- and postoperative surgical patients: a prospective and randomized clinical trial. Nutrition 2000; 16:723-728. [ Links ]
60. Leung AM, Gibbons RL, Vu Huan N. Predictors of length of stay following colorectal resection for neoplasms in 183 Veterans Affairs patients. World Journal of Surgery 2009; 33(10):2183-8. [ Links ]
61. Braga M, Gianotti L, Nespoli L, Radaelli G, Di Carlo V. Nutritional Approach in Malnourished Surgical Patients: A Prospective Randomized Study. Arch Surg 2002; 137(2):174-80. [ Links ]
62. Gianotti Luca, Braga Marco, Nespoli Luca, Radaelli Giovanni, Beneduce Aldo, Di Carlo Valerio. A randomized controlled trial of preoperative oral supplementation with a specialized diet in patients with gastrointestinal cancer. Gastroenterology 2002; 122(7):1763-70. [ Links ]
63. McCarter M D, Gentilini O D, Gomez M E, Daly J M. Preoperative oral supplement with immunonutrients in cancer patients. Journal of Parenteral and Enteral Nutrition 1998; 22(4):206-11. [ Links ]
64. Okamoto Yoshiki, Okano Keiichi, Izuishi Kunihiko, Usuki Hisashi, Wakabayashi Hisao, Suzuki Yasuyuki. Attenuation of the systemic inflammatory response and infectious complications after gastrectomy with preoperative oral arginine and omega-3 fatty acids supplemented immunonutrition. World journal of surgery 2009; 33(9):1815-21. [ Links ]
65. Xu J, Zhong Y, Jing D, Wu Z. Preoperative enteral immuno-nutrition improves postoperative outcome in patients with gastrointestinal cancer. Nutrition 2006; 22:713-721. [ Links ]
66. Pikul J, Sharpe MD, Lowndes R, Ghent CN (1994). - Degree of preoperative malnutrition is predictive of postoperative morbidity and mortality in liver transplant recipients. Transplantation 57:469-472. [ Links ]
67. Akbarshahi H, Andersson B, Norden M, Andersson R. Perioperative nutrition in elective gastrointestinal surgery-potential for improvement?. Digestive Surgery 2008; 25(3):165-74. [ Links ]
68. Clark MA, Plank LD, Hill GL. Wound Healing Associated with Severe Surgical Illness. World Journal of Surgery 2000; 24(6):648-54. [ Links ]
69. Ocón M.a J., Altemir J, Mañas AB, Sallán L, Aguillo E y Gimeno JA. Comparación de dos herramientas de cribado nutricional para predecir la aparición de complicaciones en pacientes hospitalizados. Nutr. Hosp. vol.27 no.3 Madrid mayo-jun. 2012. [ Links ]
70. Velasco C, García E, Rodríguez V, Frías L, Garriga R, Álvarez J, et al. Comparison of four nutritional screening tools to detect nutritional risk in hospitalized patients: a multicentre study. Eur J Clin Nutr 2011; 65:269-74. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Josep Lluch Taltavull.
Hospital General Mateu Orfila de Menorca.
Ronda de Malbúger, 1.
07703 Maó.
E-mail: Joseplluch@gmail.com / josep.lluch@hgmo.es
Recibido: 3-IV-2014.
1.a Revisión: 6-IV-2014.
Aceptado: 23-IV-2014.














