My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO  Similars in Google
Similars in Google
Share
Anales de Medicina Interna
Print version ISSN 0212-7199
An. Med. Interna (Madrid) vol.19 n.5 May. 2002
ORIGINAL
Leucoencefalopatía Multifocal Progresiva en pacientes con SIDA: ¿hay algún
cambio en pacientes bajo terapias antirretrovirales de gran actividad?
J. Montes Santiago, E. Pérez Fernández, L. González Vázquez, L. Morano Amado,
J. Fernández Martín, A. Asorey Carballeira, R. Pérez Álvarez
Servicio Medicina Interna. Hospital Meixoeiro. Vigo
RESUMEN
Objetivos: La leucoencefalopatía multifocal progresiva (LMP) afecta al 4-8% de pacientes con SIDA, con supervivencias de 4-6 meses antes de las terapias antirretrovirales de gran actividad (TARGA). Estudiamos las variables epidemiológicas de pacientes con SIDA y LMP para evaluar posibles diferencias en incidencia y evolución entre la época pre y postTARGA.
Métodos: Revisión retrospectiva de historias de pacientes con infección VIH y LMP del Hospital Meixoeiro de Vigo entre el 01/01/94-31/05/97 (periodo preTARGA) y 01/06/97-30/04/00 (periodo TARGA). El diagnóstico de LMP se realizó mediante criterios clínicos y de neuroimagen, obteniéndose confirmación biópsica en 2 casos e hibridación + para virus JC en LCR en otro caso.
Resultados: Identificamos 12 pacientes con LMP (prevalencia global del 3,8%, sin diferencias entre periodos): 11 varones, 10 usuarios de drogas parenterales (UDVP), edad media de 38 años (31-43). En 6, la LMP fue la primera infección oportunista. Al diagnóstico de LMP, 6 pacientes presentaban carga viral del VIH>250.000 copias ARN/ml (rango, 254.000-3.170.000), y en todos se obtuvieron recuentos medios de CD4 de 89 x106/l (40-134). Recibieron citarabina+Interferón 3 pacientes (2 con AZT y 1 AZT+3TC) y 1 paciente TARGA+cidofovir, todos sin mejoría. La mediana de supervivencia en el grupo preTARGA fue 9 meses y en el TARGA 17 meses, observándose en 2 pacientes del último supervivencias >48 meses.
Conclusiones: La LMP se observa principalmente en varones UDVP, con inmunodeficiencia avanzada (CV>log 5 copias ARN/ml y CD4<150 x106/l). Los tratamientos adyuvantes empleados fueron inefectivos y sólo en pacientes bajo TARGA se consiguieron supervivencias prolongadas.
PALABRAS CLAVE: Leucoencefalopatía multifocal progresiva. SIDA. Virus JC.
Progressive Multifocal Leukoencephalopathy in AIDS patients: any change in the highly active antiretrovial therapies era?
ABSTRACT
Aims: Progressive multifocal leukoencephalopathy (PML) develops in up to 4-8% of all AIDS patients. Before highly active antiretroviral therapies (HAART) the median survival was only 4-6 months. In this study we analyzed epidemiological parameters in AIDS-related LMP patients in search for differences in the incidence and prognosis between before and after HAART era.
Mehods : Retrospective review of clinical histories of patients diagnosed of AIDS and PML at Hospital Meixoeiro in Vigo, Spain, between 01/01/94-31/05/97 (Before-HAART period) and 01/06/97-30/04/00 (After-HAART period). PML was diagnosed by clinical and neuroimaging criteria, with biopsy in 2 cases and positive JC virus hibridation in CSF in another case.
Results: We identified 12 patients (global prevalence of 3.8%, without differences between periods): 11 males, 10 intravenous drugs users (IDU), mean age of 38 years (31-43). In 6, LMP was the first opportunistic infection. When PML was diagnosed, 6 patients had a HIV viral load (VL)>250.000 copies of RNA/ml (range, 254.000-3.170.000), and overall a mean CD4 lymphocytes counts of 89 x 10 6/ml (40-134). Three patients received cytarabine+Interferon with zidovudine (2 patients) and zidovudine+lamivudine (1 patient) and other patient HAART+cidofovir, but no improvement was observed. The median survival was 10 months in before-HAART group and 17 months in after-HAART group, with a survival >48 months in 2 patients in the last group.
Conclusions: LMP is observed in severely immunosuppressed IDU men (VL>log 5 copies RNA/ml and CD4<150 x106/ml). Complementary treatments were ineffective and only in patients with HAART a prolonged survival was observed.
KEY WORDS: Progressive multifocal leukoencephalopathy. AIDS. JC virus.
Trabajo aceptado: 23 de enero de 2002
Correspondencia: Julio Montes Santiago. Servicio Medicina Interna. Hospital Meixoeiro. 36200 Vigo.
Télf.: 98 681 111. Fax: 98 627 64 16.
INTRODUCCIÓN
La leucoencefalopatía multifocal progresiva (LMP) es una enfermedad desmielinizante de curso progresivo causada por la reactivación del papovavirus JC. Antes de la epidemia de la infección por el VIH dicha enfermedad se consideraba rara, habiéndose descrito unos 200 casos en pacientes con alteración de la inmunidad celular (leucemias, linfomas, transplantados o tratados con inmunosupresores) (1). La aparición de la infección VIH motivó un incremento de al menos 20 veces su prevalencia, y esta ha corrido paralela a la de la infección VIH. Así en una revisión reciente, de los 2564 casos de muertes por LMP recogidos en EEUU durante el periodo 1979 a 1994, el 89% presentaban infección por VIH (2). Se estima, pues, que esta infección afecta al 4-8% de los pacientes con SIDA (3). Así mismo, y en paralelismo con la disminución de los casos de SIDA en relación con las terapias antirretrovirales de gran actividad (TARGA) con inhibidores de proteasas (IPs), se ha comunicado una disminución en la incidencia de LMP en series procedentes de diversos países, incluida España (4-12). Antes del empleo de los IPs, la supervivencia media de estos pacientes era de unos 4-6 meses, aunque cerca del 10% presentaban supervivencias >12 meses (13). El aumento de supervivencia propiciada por el uso de TARGA, comunicada en series de diversos países, dista de ser unánime y en otras publicaciones no se ha observado tal beneficio (14).
El propósito de este estudio fue determinar las variables epidemiológicas de pacientes con SIDA y LMP y evaluar las posibles diferencias en su incidencia y evolución entre la época pre y postTARGA.
PACIENTES Y MÉTODOS
Se revisaron retrospectivamente las historias de los pacientes hospitalizados con los diagnósticos de infección VIH y LMP (Código CIE9-MC: 046,3) en el Servicio de Medicina Interna-Enfermedades Infecciosas del Hospital Meixoeiro de Vigo entre el 01/01/94-31/05/97 (periodo preTARGA) y 01/06/97-30/04/00 (periodo TARGA). Se eligieron dichos periodos porque, si bien la terapéutica con IPs se inició en nuestro hospital a finales de 1996, fue a partir de mayo de 1997 cuando estos fármacos se emplearon de forma generalizada. Se analizaron los datos epidemiológicos, clínicos, analíticos y de neuroimagen, la evolución de la enfermedad y los tratamientos aplicados. Según criterios aceptados (4,15,16) el diagnóstico de LMP se realizó de dos maneras: 1A) Estudio histopatológico (Biopsia cerebral: 2 casos en uno con hibridación JC +, y en otro con confirmación autópsica) o 1B) Cuadro clínico y de neuroimagen compatibles y PCR + para virus JC en LCR (1 caso) o 2) Cuadro clínico compatible + lesiones desmielinizantes múltiples y sin efecto de masa en TAC/RNM, asociada a la ausencia de respuesta al tratamiento antitoxoplasma y exclusión, en lo posible, de otras infecciones del SNC.
En el análisis estadístico, la probabilidad de supervivencia a partir del momento del diagnóstico de LMP fue estimada por el método de Kaplan-Meier. Para evaluar la existencia de diferencias significativas entre los grupos se utilizó el test de rangos logarítmicos (long rank test). El análisis de los datos se realizó con el programa SPSS 8,0 para Windows.
RESULTADOS
En las tablas I, II y III se recogen datos demográficos y características clínicas y analíticas de los pacientes con LMP de forma global, pues no hubo diferencias en ninguna de ellas en los dos periodos considerados. Se identificaron en total 12 pacientes (7 en el periodo preTARGA y 5 en el periodo TARGA). De ellos, 11 fueron varones, 10 UDVP, 1 heterosexual y otro con transmisión desconocida. (Se excluyeron 2 pacientes con diagnóstico presuntivo inicial de LMP en los que se consideró posteriormente un diagnóstico alternativo: encefalopatía por VIH en un caso y toxoplasmosis cerebral + infección por Citomegalovirus + infección diseminada por Mycobacterium avium-intracellulare, incluyendo meninges, en el otro). Es de destacar que en 6 casos la LMP fue la primera infección oportunista indicativa de SIDA (4 en el periodo preTARGA aunque 1 recibió luego TARGA y 2 en el periodo TARGA). Todos los casos presentaron un recuento de células T CD4 <150 x106/l al diagnóstico de LMP y en los 6 casos en que se determinó la carga viral (CV) fue >250.000 copias ARN/ml. El LCR fue prácticamente normal en todos los casos, excepto uno (en este 192 células con 98% de linfocitos con proteínas, glucosa y ADA normales). En el periodo preTARGA, 2 pacientes estaban siendo tratados con monoterapia (AZT y DDI) y 2 con biterapia (AZT+3TC y AZT+DDI) cuando se diagnosticó LMP. En dicho periodo se trataron 3 pacientes con citarabina+α-Interferón junto con AZT a altas dosis (2 casos) y AZT+3TC (1 caso). Otro paciente fue tratado con TARGA+cidofovir. Ninguno experimentó mejoría clínica o neuroradiológica, falleciendo todos antes de 12 meses.
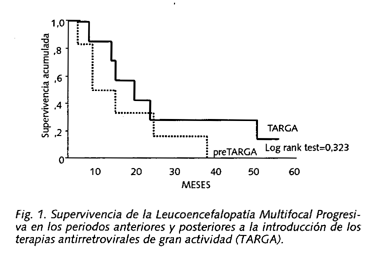
En la figura 1 se muestra la supervivencia de los 2 periodos. Dos pacientes del periodo preTARGA (que estaban siendo tratados con AZT+DDI y AZT+3TC) sobrevivieron y recibieron tratamiento con TARGA. Se incluyó además en el periodo preTARGA un paciente adicional fallecido en 1993 con confirmación autópsica. El análisis de supervivencia se realiza, pues, entre 6 pacientes (preTARGA) y 7 pacientes (TARGA). Aunque la mediana de supervivencia fue superior en el 2º periodo (9 meses frente a 17 meses, global de 10 meses), no se apreciaron diferencias entre las supervivencias globales de los dos periodos (log rank test=0,3226). Un paciente del periodo preTARGA (sin tratamientos adyuvantes) sobrevivió 36 meses. En 2 pacientes del periodo TARGA se observaron supervivencias >48 meses. De los 3 pacientes vivos a la finalización del estudio (julio 2001), una paciente en tratamiento con AZT+3TC+Nelfinavir (NFV) y tras 55 meses de supervivencia presenta discreta hemiparesia residual, CV<50 copias ARN/ml y CD4=561 x106/l. Otro paciente, con serias dificultades de adherencia al tratamiento (AZT+3TC+NFV), presenta en la actualidad CV=31.300 copias ARN/ml (log 4,5) y CD4=490 x106/l. (Al iniciarse TARGA 21 meses antes, cuando se diagnosticó de LMP, presentaba CV=3.170.00 copias ARN/ml (log 8,5) y CD4=92 x106/l). Del otro paciente, con 17 meses de supervivencia, sabemos que está ingresado en la actualidad en un centro penitenciario, que está asintomático desde el punto de vista neurológico, que sigue revisiones periódicas en una unidad de seguimiento VIH y que tolera bien el tratamiento TARGA.
DISCUSIÓN
Durante el periodo considerado (enero/1994-abril/2000) hemos identificado 12 pacientes con LMP (prevalencia global del 3,8% de los pacientes con SIDA ingresados en ese tiempo, 3,5% en periodo preTARGA y 4,1% en el periodo TARGA). Aunque aparentemente la introducción de TARGA no modificó la incidencia, el escaso número de casos no permite establecer conclusiones definitivas sobre un posible cambio real de dicha incidencia. Nuestra serie, al igual que otras publicaciones nacionales o extranjeras (4-9,15,17) se compone de pacientes con un diagnóstico histopatológico o virológico bien establecido, junto a otros en el que se estableció un diagnóstico de alta probabilidad de LMP atendiendo a criterios clínicos y de neuroimagen (fundamentalmente de RNM) y de exclusión de otras entidades infecciosas (toxoplasma, principalmente). De hecho, fueron excluidos 2 pacientes con presunción previa de LMP en los que datos posteriores hicieron cuestionar dicho diagnóstico. La aparición de la PCR para el virus JC en LCR -disponible para nuestro hospital sólo a partir de 1998- con una sensibilidad y especificidad cercana al 85% (18,19) han constituido un gran adelanto en el diagnóstico de esta entidad, aun en ausencia de biopsia cerebral. No obstante, en presencia de un cuadro clínico y de neuroimagen compatible, la negatividad de esta prueba no debe descartar el diagnóstico de LMP (20).
Tal como ha sido descrito en la literatura, el perfil de nuestros pacientes corresponde a varones, ADVP en un 80%, siendo en la mitad ellos la LMP la primera infección oportunista (3,15). Así mismo, dicha entidad se observó en pacientes con altas cargas virales (>5 lg ARN/ml) e inmunosupresión avanzada en el momento del diagnóstico. Los 2 casos en que la LMP se diagnosticó bajo TARGA estaban en fracaso virológico por mala adherencia terapéutica y el recuento de CD4 era <100 x106/l. No obstante, algunas publicaciones recientes apuntan a que dicho patrón puede estar cambiando, ya que se diagnostica la LMP en pacientes que comienzan TARGA y en los cuales se alcanzan bajas cargas virales (21). Si esto es realmente un cambio de presentación o corresponde al fenómeno de reactivación paradójica de infecciones oportunistas exacerbadas por el comienzo de TARGA (22) -y también descrito en la LMP (23)-, está por dilucidar.
Aunque no se observaron diferencias en la supervivencia, atribuibles en parte al poco número de pacientes, es de notar que los tratamientos adyuvantes ensayados resultaron poco efectivos. Así los 3 pacientes a los que se aplicó citarabina+interferón junto con mono o biterapia con análogos de nucleósidos o el paciente con cidofovir+TARGA mostraron supervivencias <12 meses. Sin embargo, en varios pacientes con terapia TARGA se alcanzaron supervivencias prolongadas.
Numerosas publicaciones recientes destacan el aumento de la supervivencia en los pacientes bajo TARGA (4-10,12,24) (de al menos el doble de meses que en los controles históricos sin esta terapia). No obstante, también han surgido estudios que no encuentran esta preconizada mejoría en la supervivencia (14). Se sugiere así que hay dos tipos de pacientes con LMP respecto a su pronóstico. Unos con rápida evolución hacia la muerte a pesar de cualquier tipo de tratamiento y otros con supervivencias más prolongadas (25). Aunque no se conocen bien los factores determinantes de esta evolución, se ha descrito que una mayor carga viral del virus JC (26,27), junto con una deficiente respuesta inmunitaria a este virus (28,29), serían factores condicionantes de un peor pronóstico, aun añadiendo cidofovir a TARGA. Dado el alto coste y notables efectos secundarios de estos tratamientos -por ejemplo, la conocida toxicidad renal del cidofovir o el posible empeoramiento paradójico al iniciarlos- el reconocimiento de estos factores predictivos puede ser crucial a la hora de identificar a los pacientes que obtendrán el máximo beneficio de su empleo.
Como se ha señalado acertadamente19, las comunicaciones anecdóticas o las series pequeñas no controladas pueden llevar a confusiones notables en este terreno. La citarabina, que se recomendaba como adyuvante al tratamiento antirretroviral -en una revisión de 1995 se decía que dicho fármaco producía mejoría hasta en el 64% de 48 pacientes con LMP e infección por VIH tratados1-, se ha demostrado ineficaz en un estudio recientemente publicado (30) y, sobre todo, en un ensayo prospectivo diseñado específicamente para comprobar su utilidad (31). En el momento actual, se propugna el cidofovir como una terapéutica adyuvante eficaz en esta enfermedad (31-34), pero ya se conocen los resultados preliminares de un ensayo piloto (ACTG 363) (35) y de varios estudios (27,36) en que se ha comprobado su falta de eficacia. La misma prudencia debe establecerse con tratamientos aún menos experimentados como interferón (37,38) o topotecan (20,39). Dada la relativamente escasa prevalencia de esta enfermedad, sólo estudios multicéntricos podrán determinar en el futuro la utilidad de estos tratamientos.
En resumen, comunicamos nuestra experiencia en 12 pacientes con LMP y VIH. Se trata de pacientes varones UDVP, con alta carga viral y avanzados grados de inmunosupresión. Aunque se trata de una enfermedad frecuentemente fatal a corto plazo, hemos observados en algunos de nuestros pacientes supervivencias muy prolongadas bajo TARGA. En nuestra experiencia los tratamientos con interferón, citarabina o cidofovir no fueron efectivos.
Bibliografía
1. Cervantes M, Sasal M, Clotet B. Leucoencefalopatía multifocal progresiva. En: Podzamczer D, Graus F, Clotet B, Portegies P, eds. Sistema nervioso y SIDA. Barcelona: JR Prous SA 1995; 123-45. [ Links ]
2. Holman RC, Torok TJ, Belay ED, Janssen RS, Schomberger LB. Progressive multifocal leukoencephalopathy in the United States, 1979-1994 increased mortality associated with HIV infection. Neuroepidemiology 1998; 17: 303-9. [ Links ]
3. Morlán L, Fontán C, Martínez-Martín P. Leucoencefalopatía multifocal progresiva. En: Manual del SIDA. Soriano V, González-Lahoz J, eds. Madrid: Idepsa, 1999; 399-408. [ Links ]
4. Berger JR, Pall L, Lanska D, Whiteman M. Progressive multifocal leukoencephalopathy in patientes with HIV infection. J Neurovirol 1998; 4: 59-68. [ Links ]
5. Albrecht H, Hofmann C, Degen O, Stoehr A, Plettenberg A, Mertenskotter T, et al. Highly active antiretroviral therapy significantly improves the prognosis of patientens with HIV-associated progressive multifocal leukoencephalopathy. AIDS 1998; 12: 1149-54. [ Links ]
6. Tassie JM, Gasnault J, Bentata M, Deloumeaux J, Boué F, Billaud E, et al. Survival improvement of AIDS-related progressive multifocal leukoencephalopathy in the era of protease inhibitors. AIDS 1999; 13: 1881-7. [ Links ]
7. Gasnault J, Taoufik Y, Goujard C, Kousignian P, Abbed K, Boué F, et al. Prolonged survival without neurological improvement in patients with AIDs-related progressive multifocal leukoencephalopathy on potent combined antiretroviral therapy. J Neurovirol 1999; 5: 421-9. [ Links ]
8. Dworkin MS, Wan PC, Hanson DL, Jones JL. Progressive multifocal leukoencephalopathy: improved survival of human immunodeficiency virus-infected patientes in the protease inhibitors era. J Infect Dis 1999; 180: 621-5. [ Links ]
9. Clifford DB, Yiannoutsos C, Glicksman M, Simson DM, Singer EJ, Piliero PJ, et al. Highly active antiretroviral therapy improves prognosis in HIV-associated progressive multifocal leukoencephalopathy. Neurology 1999; 52: 623-5. [ Links ]
10. Maschke M, Kastrup O, Esser S, Ross B, Hengge U, Hufnagel A. Incidence of neurological disorders associated with HIV since the introduction of highly active antiretroviral therapy (HAART). J Neurol Neurosurg Psichiatry 2000; 69: 376-80. [ Links ]
11. Sacktor N, Lyles RH, Skolasky R, Kleeberg C, Selnes OA, Miller EN, et al. HIV-associated neurologic disease incidence changes: Multicenter AIDS Cohort Study, 1990-1998. Neurology 2001; 56: 125-6. [ Links ]
12. Valencia E, Martín-Carbonero L, Soriano V, López M, González Lahoz J. Spectrum of diseases in patients hopitalized with HIV infection in HAART era. Program and abstracts of the 1st International AIDS Society Conference on HIV Pathogenesis and Treatment, Buenos Aires, 2001; (abstract 310): 8-11. [ Links ]
13. Berger JR, Major EO. Progressive multifocal leukoencephalopathy. Semin Neurol 1999; 19: 193-200. [ Links ]
14. Antinori A, Ammassari A, Giancola ML, Cingolani A, Grisetti S, Murri R, et al. Epidemiology and prognosis of AIDS-associated progressive multifocal leukoencephalopathy in the HAART era. J Neurovirol 2001; 7: 323-8. [ Links ]
15. Asensi V, Cartón JA, Maradona JA, Oña M, Melón S, Martín-Roces ER, et al. Leucoencefalopatía multifocal progresiva asociada al infección por el virus de la inmunodeficiencia humana: características clínicas, de neuroimagen, virológicas y evolutivas de 35 pacientes. Med Clin (Barc) 1999; 113: 210-14. [ Links ]
16. Robles JP, Nuño C, Camarero B, Díaz Curiel M. Leucoencefalopatía multifocal progresiva: un diagnóstico no invasivo. Med Clin (Barc) 2000; 115: 199. [ Links ]
17. Iglesias Oliva D, Nan J, García Palomo JD, Fariñas MC. Manifestaciones clínico-epidemiológicas de la leucoencefalopatía multifocal progresiva en pacientes con síndrome de inmunodeficiencia adquirida (SIDA). An Med Interna (Madrid) 2000; 17: 178-81. [ Links ]
18. d´Arminio Monforte A, Cinque P, Vago L, Rocca A, Castagna A, Gervasoni C et al. A comparison of brain biosy and CSF-PCR in the diagnosis of CNS lesions in AIDS patients. J Neurol 1997; 244: 35-9. [ Links ]
19. Greenlee JE. Progressive multifocal leukoencephalopathy. Progress made and lessons relearned. N Engl J Med 1998; 338: 1378-80. [ Links ]
20. Demeter LM. JC, BK and other polyomaviruses: progressive multifocal leukoencephalopathy. En Mandell GL, Bennett GE, Dolin R, eds. Principles and practice of infectious diseases. 5th ed. Philadelphia: Churchill Livingstone 2000; 1645-51. [ Links ]
21. Tantisiriwat W, Tebas P, Clifford DB, Powderly WG, Fichtenbaum CJ. Progressive multifocal leukoencephalopathy in patients with AIDS receiving highly active antiretroviral therapy. Clin Infect Dis 1999; 28: 1152-4. [ Links ]
22. Jakobson MA. Human Immunodeficiency virus-associated immune reconstitution disease. Am J Med 2001; 110: 662-3. [ Links ]
23. Miralles P, Berenguer J, Lacruz C, Cosin J, Lopez JC, Padilla B, et al. Inflammatory reactions in progressive multifocal leukoencephalopathy after highly active antiretroviral therapy. AIDS 2001 15: 1900-2. [ Links ]
24. Thorner AR, Katz JT. Progressive multifocal leukoencephalopathy. Curr Infect Dis Rep 2001; 3: 353-9. [ Links ]
25. Cinque P, Pierotti C, Vigano MG, Bestetti A, Fausti C, Bertelli D, Lazzarin A. The good and evil of HAART in HIV-related progressive multifocal leukoencephalopathy. J Neurovirol 2001 7: 358-63. [ Links ]
26. De Luca, Giancola ML, Ammassari A, Grisetti S, Paglia MG, Gentile M, et al. The effect of potent antiretroviral therapy and JC virus load in cerebrospinal fluid on clinical outcome of patients with AIDS-associated progressive multifocal leukoencephalopathy. J Infect Dis 2000; 182: 1077-83. [ Links ]
27. Taoufik Y, Delfraissy JF, Gasnault J. Highly active antiretroviral therapy does not improve survival of patients with high JC virus load in the cerebrospinal fluid at progressive multifocal leukoencephalopathy diagnosis. AIDS 2000; 14: 758-9. [ Links ]
28. Koralnik IJ, Du Pasquier RA, Letvin NL. JC virus-specific cytotoxic T lymphocytes in individuals with progressive multifocal leukoencephalopathy. J Virol 2001; 75: 3483-7. [ Links ]
29. Du Pasquier RA, Clark KW, Smith PS, Joseph JT, Mazullo JM, De Girolami U, et al. JCV-specific cellular immune response correlates with a favorable clinical outcome in HIV-infected individuals with progressive multifocal leukoencephalopathy. J Neurovirol 2001; 7: 318-22 [ Links ]
30. Enting RH, Portegies P. Cytarabine and highly active antiretroviral therapy in HIV-related progressive multifocal leukoencephalopathy. J Neurol 2000; 247: 134-8. [ Links ]
31. Hall CD, Dafni U, Simpson D, Clifford D, Wetherill PE, Cohen B, et al. (AIDS Clinical Trials Group 243 Team). Failure of cytarabine in progressive multifocal leukoencefhalopathy associated with human immunodeficiency virus infection. N Engl J Med 1998; 338: 1345-51. [ Links ]
32. Zimmermann T, Stingele K, Hartmann M, Haas J, von Einsiedel R, Wildemann B. Succesful treatment of AIDS-related LMP with HAART and cidofovir. Eur J Med Res 2001; 6: 190-2. [ Links ]
33. De Luca A, Giancola ML, Ammassari A, Grisetti S, Cingolani A, Larussa D et al. Potent anti-retroviral therapy with or without cidofovir for AIDS-associatedprogressive multifocal leukoencephalopathy: Extended follow-up of an observational study. J Neurovirol 2001; 7: 364-8. [ Links ]
34. Segarra-Newnham M, Vodolo KM. Use of cidofovir in progressive multifocal leukoencephalopathy.Ann Pharmacother 2001; 35: 741-4. [ Links ]
35. Marra CM, Rajicic N, Barker DE, Cohen B, Clifford D and the ACTG 363 Team. Prospective pilot study of cidofovir for HIV-associated progressive multifocal leukoencephalopathy. Program and abstracts of the 8th Conference on Retroviruses and Opportunistic Infections, Chicago, 2001; (abstract 596): 4-8. [ Links ]
36. Gasnault J, Kousignian P, Kahraman M, Rahoiljaon J, Matheron S, Delfraissy JF, et al. Cidofovir in AIDS-associated progressive multifocal leukoencephalopathy: A monocenter observational study with clinical and JC virus load monitoring. J Neurovirol 2001; 7: 375-81 [ Links ]
37. Geschwind M, Skolasky R, Royal W, McArthur J. The relative contributions of HAART and alpha-interferon for therapy of progressive multifocal leukoencephalopathy in AIDS. J Neurovirol 2001; 7: 353-7. [ Links ]
38. Huang SS, Skolasky RL, Del Pan GJ, Royal W, McArthur JC. Survival prolongation in HIV-associated leukoencephalopathy treated with alphainterferon. An observational study J Neurovirol 1998; 4: 324-32. [ Links ]
39. Dupont B, Fish D, McGuire E, Royal W, Singer E, Goodkin K, et al. 21-day infusion of topotecan in AIDS-associated progressive multifocal leukoencephalopathy (PML). Program and abstracts of the 8th Conference on Retroviruses and Opportunistic Infections, Chicago, 2001; (abstract 597): 4-8. [ Links ]