INTRODUCCIÓN
El fibroma osificante (FO) y la displasia fibrosa (DF) son lesiones fibro-óseas benignas raras que pueden presentarse en cualquier parte del cuerpo, incluido el territorio cráneo-maxilofacial (1,2). Éstas comparten características histológicas, destacando el reemplazo de tejido óseo normal por tejido conectivo fibroso (3). Además, el grado de mineralización de estas lesiones varía según etapa de maduración, determinando su radiodensidad (1,2,4).
El FO y la DF generalmente son de crecimiento lento y asintomático, pudiendo generar gran asimetría y deformación facial (2,5,6). Si bien estas lesiones comparten estas características clínicas y epidemiológicas, la mayor similitud en su presentación está en la imagenología e histología, lo que dificulta su diagnóstico diferencial (4,7).
Se han reportado múltiples casos de FO y DF (8-12), sin embargo, no se han comparado en profundidad sus características clínicas, epidemiológicas e imagenológicas. Es importante determinar qué características del FO y la DF pueden orientar el diagnóstico diferencial (1-4).
El propósito de la presente revisión narrativa es analizar las características clínicas, epidemiológicas e imagenológicas del FO y la DF, y evaluar la relación entre las características imagenológicas y las variantes histopatológicas del FO, en reportes y series de casos publicados.
MATERIALES Y MÉTODOS
El 1 de octubre de 2021 se realizó una búsqueda sistemática en un rango de 5 años (2017-2021) de reportes y series de casos de FO y DF en PubMed, Scopus y Web of Knowledge. Los términos libres y MeSH se relacionaron mediante los operadores booleanos OR y AND de la siguiente forma: ((Fibroma, Ossifying[MeSH Terms] OR Fibrous Dysplasia of Bone[MeSH Terms] OR Fibro osseous lesion) AND (Skull[MeSH Terms] OR Craniofacial OR Jaws[MeSH Terms])). La búsqueda se adaptó para cada base de datos y se programó alertas semanales para mantenerla actualizada.
El proceso de selección se realizó en tres etapas: 1) Título, 2) Resumen y 3) Texto completo. Los criterios de inclusión fueron: 1) Artículos de revistas odontológicas o médicas, 2) Título, resumen y texto completo disponibles en inglés, 3) Presencia de al menos un término de patología ósea (Fibroma, Ossifying, Fibrous Dysplasia of Bone, Fibro osseous lesion) en el título, 4) Reportes o series de casos, con o sin revisión de la literatura, en humanos, 5) Presencia de al menos un término que señale una estructura anatómica o cavidad cráneo-maxilofacial en el resumen, 6) Texto con antecedentes clínicos y epidemiológicos, 7) Imágenes histológicas diagnosticables y con su descripción para corroborar el diagnóstico, y 8) Imágenes de exámenes radiográficos convencionales (bidimensionales) y/o exámenes imagenológicos tridimensionales diagnosticables.
Se incluyeron artículos de FO o DF según la clasificación de tumores de cabeza y cuello del año 2017 de la Organización Mundial de la Salud (OMS) (5). Respecto a los casos con revisión de la literatura, sólo se incluyeron las lesiones no reportadas previamente por otros autores.
Se excluyeron casos de FO o DF asociados a síndromes o patologías hereditarias u otras lesiones locales con diagnóstico diferente, así como FO o DF recidivante, con alteraciones secundarias (ej. sobreinfección), con transformación maligna o intervenciones quirúrgicas previas (ej. exodoncia o endodoncia de diente adyacente a la lesión).
La revisora principal (JV), cirujano dentista cursando la especialidad en imagenología oral y maxilofacial, realizó la búsqueda. Se registró los artículos identificados en una planilla Excel (Microsoft Corporation, Redmond, WA, EE. UU.), señalando: autor principal, año de publicación, título del artículo y nombre de revista. Se eliminó manualmente los artículos duplicados, para luego evaluar los artículos en etapa de título y de resumen. Ante dudas sobre la incorporación de un artículo en etapa de título, éste se incorporó en etapa de resumen. Si persistió la duda en etapa de resumen, el artículo se incorporó en etapa de texto completo.
La etapa de texto completo se realizó independientemente por la revisora principal y un imagenólogo oral y maxilofacial (CC) con más de 10 años de experiencia. Dicha etapa se subdividió en: A) Revisión de información e imágenes disponibles, donde se excluyeron artículos con información insuficiente (ausencia de imágenes histológicas o imagenológicas) e imágenes de baja calidad (imágenes borrosas), B) Identificación de características clínicas, epidemiológicas e imagenológicas y C) Corroboración histopatológica de FO o DF, e identificación de variantes histopatológicas del FO: convencional (FOC) (13,14), psammomatoide (FOP) o trabecular (FOT) (3,5,14,15). Si el artículo reportaba dos o más lesiones, cada lesión fue considerada individualmente.
Dos revisores (JV-CC) identificaron y registraron las características clínicas y epidemiológicas de las lesiones según las descripciones, categorías y subcategorías de tabla 1. Si el artículo no relataba el tamaño, y el examen imagenológico presentaba escala de medición, los revisores estimaron el tamaño de la lesión mediante el uso de esta escala.
Tabla 1. Descripción, categorías y subcategorías de las características clínicas y epidemiológicas.
| Características clínicas y epidemiológicas | Descriptión | Categorías | Subcategorías |
|---|---|---|---|
| Edad | Edad del paciente relatada en el artículo | Edad expresada en años | Decada de vida: |
| -1a (0-10 años) | |||
| -2a (11-20 años) | |||
| -3a (21-30 años) | |||
| -- 4a(31-40 años) | |||
| -5a (41-50 años) | |||
| -6a (51-60 años) | |||
| - 7a o más (> 60 años) | |||
| Sexo | Sexo del paciente relatado en el artículo | - Mujer | No aplica |
| - Hombre | |||
| Ubicacion | Estructura cráneo- maxilofacial afectada, clínica y/o imagenológicamente, relatada en el artículo o pesquisada por los revisores | Maxilar | - Sector anterior (canino a canino) |
| - Sector posterior (premolar y molar) | |||
| - Seno maxilar | |||
| Mandíbula | - Sector anterior | ||
| - Sector posterior | |||
| - Ramas y cóndilos | |||
| Complejo osteomeatal (meato medio de la cavidad nasal), incluye: ostium del seno maxilar e infundíbulo, hiato semilunar, bulla etmoidal, concha nasal media y receso frontal | No aplica | ||
| Otros huesos de esplacnocráneo y neurocráneo | No aplica | ||
| Tiempo de evolución | Tiempo transcurrido desde la aparición de signos y sintomas hasta el diagnóstico, relatado en el artículo | Número aproximado expresado en meses | -0 a 12 meses |
| - 13 a 24 meses | |||
| - 25 o más meses | |||
| - No relata | |||
| Tainano | Diámetro mayor de la lesión, clínico y/o imagenológico, relatado en el artículo o estimado por los revisores | Tamaño aproximado expresado en centimetres (cm.) | - 0 a 2 cm. |
| - 2,1 a 4 cm. | |||
| - 4,1 a 6 cm. | |||
| - 6,1 a 8 cm. | |||
| - 8 o más cm. | |||
| - No relata | |||
| Signos y/o síntomas | Alteraciones estructurales y/o funcionales, asociadas a la lesión, relatadas en el articulo | - Presente | Señalar signo y/o sintoma |
| - Ausente | |||
| - No relata |
Posteriormente, las características imagenológicas de las lesiones fueron identificadas por un imagenólogo oral y maxilofacial, según las descripciones y categorías de tabla 2, y registradas por la revisora principal. Si el artículo disponía de tomografía computarizada (TC), médica o de haz cónico, o resonancia magnética (RM), se evaluó radiodensidad y patrón imagenológico en el examen correspondiente. Si disponía de TC y RM, la lesión se evaluó en TC. La agresividad imagenológica aparente se identificó con criterios de evaluación del grado de agresividad imagenológica aparente de las lesiones de los maxilares (Tabla 3).
Tabla 2b. Descripción y categorías de las características imagenológicas. *Sólo para lesiones con relación dentaria presente.
| Borramiento y/o infiltratión cortical | Borramiento y/o infiltratión de la lesion hacia las corticales óseas | - Presente: Señalar borramiento y/o infiltratión - Ausente |
| Perforatión ósea | Dehiscencia de la cortical ósea adyacente a la lesión | - Presente |
| - Ausente | ||
| Relatión dentaria | Ubicación de la lesión en relatión con los tejidos de soporte dentario | - Presente |
| Ausente | ||
| Espacio periodontal* | Estado del espacio del ligamento periodontal del diente adyacente a la lesion | - Aumentado o ensanchado |
| - Conservado | ||
| - Disminuido o estrechado | ||
| - No relata | ||
| Desplazamiento dentario* | Lesión que genera migratión de dientes adyacentes por crecimiento lesional | - Presente |
| - Ausente | ||
| - No relata | ||
| Rizalisis externa* | Lesión que genera reabsorción de tejido dental radicular externo por acción osteoclástica | - Presente |
| - Ausente | ||
| - No relata | ||
| Compromiso de estructuras anatómicas | Alteratión de la forma de estructuras adyacentes por crecimiento lesional | - Presente: Señalar desplazamiento y/o deformatión y/o borramiento de la estructura anatómica |
| - Ausente | ||
| Avance a espacios anatómicos | Invasión, con alteratión de la forma, de espacios adyacentes por crecimiento lesional | - Presente |
| - Ausente | ||
| Asimetria facial y/o craneal | Deformatión facial y/o craneal por crecimiento lesional | - Presente |
| - Ausente | ||
| Agresividad imagenológica aparente | Ver tabla 3 | - Leve |
| - Moderada | ||
| - Severa |
Tabla 3. Criterios de evaluación del grado de agresividad imagenológica aparente de las lesiones de los maxilares (Adaptada de Poblete et al., 2021).

Dos revisores (JV-CC) y un patólogo oral y maxilofacial (DD) con más de 10 años de experiencia identificaron las características histológicas de las lesiones, según las definiciones de tabla 4, para corroborar el diagnóstico. Se discutió cada diagnóstico hasta llegar a un consenso diagnóstico, de lo contrario, se excluyó. Si el diagnóstico de FO o DF del artículo era considerado incorrecto, la lesión fue nuevamente diagnosticada por los revisores. Si no se encontraba consignado el diagnóstico en el artículo, la lesión fue diagnosticada por los revisores. Los fibromas cemento-osificantes se excluyeron, por tratarse de tumores odontogénicos según la clasificación de la OMS del 2017 (5). Los fibromas osificantes periféricos se evaluaron hasta corroborar que no correspondían un FO central exteriorizado. Si correspondía a un FO central exteriorizado, se incluyó.
Tabla 4. Características histopatológicas del fibroma osificante, sus variantes histopatológicas, y la displasia fibrosa (3, 5, 13).
El proceso de selección de los artículos se esquematizó con un diagrama. Luego de la selección, la revisora principal clasificó las lesiones incluidas en FO y DF y, subclasificó las variantes histopatológicas del FO.
RESULTADOS
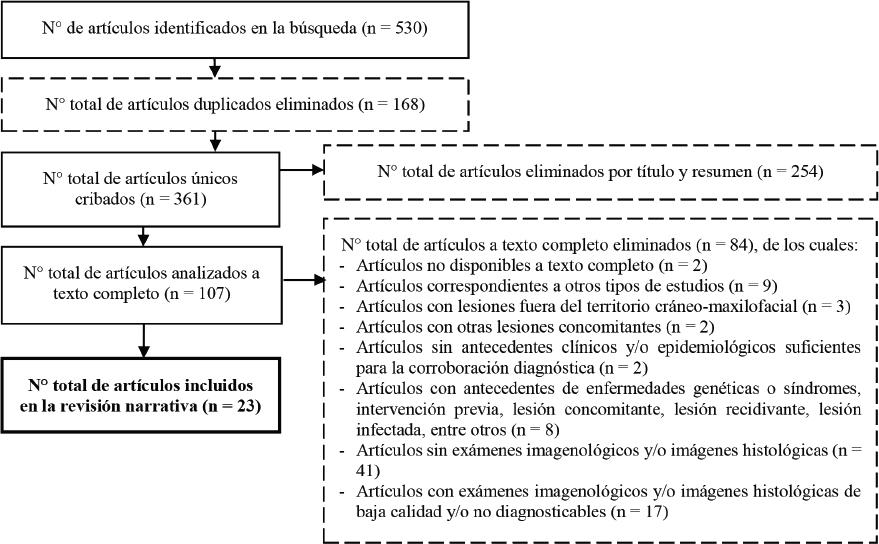
La figura 1 muestra el diagrama del proceso de selección de los artículos. Se incluyeron 23 artículos con un total de 25 lesiones. Se encontraron 17 lesiones únicas de FO (68%) y 8 DF (32%). Respecto a las variantes histopatológicas del FO, se encontraron: 7 FOP (28%) (18-24), 6 FOT (24%) (25-30) y 4 FOC (16%) (31-34). Por otro lado, se encontraron 6 lesiones únicas de DF (24%) (32, 35-39) y un caso con 2 lesiones (8%) (40).
La comparación de características clínicas y epidemiológicas se muestra en frecuencia en figura 2. Para el sexo, respecto del total de lesiones (n=25), el FO se encontró en 9 mujeres (36%) y 8 hombres (32%), mientras que la DF se encontró en 4 mujeres (16%) y 4 hombres (16%). Para las variantes histopatológicas del FO, se encontró en mujeres: 5 FOP (20%), 3 FOT (12%) y 1 FOC (4%) y, en hombres: 2 FOP (8%), 3 FOT (12%) y 3 FOC (12%). Por otro lado, todos los reportes de FO y DF relataron signos y/o síntomas asociados, entre estos: aumento de volumen y/o asimetría, maloclusión y/o desplazamiento dentario, desplazamiento del globo ocular con o sin pérdida de la visión, epífora, obstrucción nasal, desviación del tabique nasal y otras estructuras. Sólo el FO (n=5, 20% del total de lesiones) presentó algún tipo de alteración en la piel, de los cuales fueron: 3 FOP (12%) y 2 FOT (8%).

Figura 2. Comparación de características clínicas y epidemiológicas del FO, sus variantes histopatológicas, y la DF, en frecuencia. (FO: fibroma osificante, DF: displasia fibrosa). Frecuencias en “ubicación” no suman el total porque algunas lesiones se presentaron en más de un hueso.
La comparación de características imagenológicas se muestra en frecuencia y porcentaje en tabla 5. La distribución de los patrones imagenológicos, ordenados de menor a mayor radiodensidad, se muestra en frecuencia y porcentaje en figura 3.
Tabla 5. Comparación de características imagenológicas del FO, sus variantes histopatológi-cas, y la DF, en frecuencia y porcentaje (FO: fibroma osificante, DF: displasia fibrosa, FOT: FO trabecular, FOP: FO psammomatoide, FOC: FO convencional, f(%): frecuencia(porcen-taje), pred.: predominancia, -: 0 (cero)). *Sólo para lesiones con relación dentaria presente, porcentajes calculados respecto del total de lesiones con relación dentaria presente (n=16). **Porcentajes de subcategorías no suman 100% porque algunas lesiones presentaron ambas características. Porcentajes calculados respecto del total de lesiones (n=25).
| Características imagenológicas | FO | DF | |||||
|---|---|---|---|---|---|---|---|
| FOP | FOT | FOC | Total FO | ||||
| f(%) | f(%) | f(%) | f(%) | f(%) | |||
| Total de lesiones incluidas | 7(28) | 6(24) | 4(16) | 17(68) | 8(32) | ||
| Radiodensidad | Radiolúcido/Hipodenso/Isodenso | 1(4) | 1(4) | - | 2(8) | 1(4) | |
| Mixto pred. radiolúcido/hipodenso | 2(8) | - | 1(4) | 3(12) | - | ||
| Mixto | 3(12) | 1(4) | 1(4) | 5(20) | 1(4) | ||
| Mixto pred. radiopaco/liiperdenso | - | 4(16) | - | 4(16) | 4(16) | ||
| Radiopaco/Hiperdenso | - | - | 1(4) | 1(4) | 2(8) | ||
| Hiperintenso | - | - | 1(4) | 1(4) | - | ||
| Hipo-hiperintenso | 1(4) | - | - | 1(4) | - | ||
| Límites | Definidos y corticalizados | 3(12) | 2(8) | - | 5(20) | 1(4) | |
| Definidos | 4(16) | 4(16) | 3(12) | 11(44) | 5(20) | ||
| Difusos | - | - | 1(4) | 1(4) | 2(8) | ||
| Locularidad | Unilocular | 6(24) | 5(20) | 3(12) | 14(56) | 8(32) | |
| Multilocular | 1(4) | 1(4) | 1(4) | 3(12) | - | ||
| Tabiques óseos verticales | Presente | - | 1(4) | 1(4) | 2(8) | - | |
| Ausente | 7(28) | 5(20) | 3(12) | 15(60) | 8(32) | ||
| Radiolucidez/ hipodensidad periférica | Presente | 2(8) | - | 2(8) | 4(16) | - | |
| Ausente | 5(20) | 6(24) | 2(8) | 13(52) | 8(32) | ||
| Expansión ósea | Presente | 7(28) | 6(24) | 4(16) | 17(68) | 8(32) | |
| Borramiento y/o infiltratión cortical | Presente | Borramiento** | 4(16) | 4(16) | 4(16) | 12(48) | 6(24) |
| Infiltratión** | 4(16) | 4(16) | 4(16) | 12(48) | 5(20) | ||
| Ausente | 3(12) | 2(8) | - | 5(20) | 2(8) | ||
| Perforatión ósea | Presente | 2(8) | 1(4) | 3(12) | 6(24) | - | |
| Ausente | 5(20) | 5(20) | 1(4) | 11(44) | 8(32) | ||
| Relatión dentaria | Presente | 4(16) | 4(16) | 3(12) | 11(44) | 5(20) | |
| Ausente | 3(12) | 2(8) | 1(4) | 6(24) | 3(12) | ||
| Espacio periodontal* | Aumentado o ensanchado | - | 1(6) | 1(6) | 2(13) | 2(13) | |
| Conservado | - | - | - | - | 2(13) | ||
| No relata | 4(25) | 3(19) | 2(13) | 9(56) | 1(6) | ||
| Desplazamiento dentario* | Presente | - | 1(6) | 1(6) | 2(13) | 1(6) | |
| Ausente | - | 1(6) | 1(6) | 2(13) | 1(6) | ||
| No relata | 4(25) | 2(13) | 1(6) | 7(44) | 3(19) | ||
| Rizalisis externa* | Presente | - | 1(6) | 1(6) | 2(13) | - | |
| Ausente | - | - | - | - | 2(13) | ||
| No relata | 4(25) | 3(19) | 2(13) | 9(56) | 3(19) | ||
| Compromiso de estructuras anatómicas | Presente | Desplazamiento * * | 3(12) | 5(20) | 2(8) | 10(40) | 2(8) |
| Deformatión** | 6(24) | 6(24) | 4(16) | 16(64) | 5(20) | ||
| Borramiento** | 3(12) | 3(12) | 1(4) | 7(28) | 1(4) | ||
| Ausente | 1(4) | - | - | 1(4) | 2(8) | ||
| Avance a espacios anatómicos | Presente | 4(16) | 5(20) | 2(8) | 11(44) | 4(16) | |
| Ausente | 3(12) | 1(4) | 2(8) | 6(24) | 4(16) | ||
| Asimetria facial y/o craneal | Presente | 4(16) | 4(16) | 2(8) | 10(40) | 4(16) | |
| Ausente | 3(12) | 2(8) | 2(8) | 7(28) | 4(16) | ||
| Agresividad imagenológica aparente | Moderado | 1(4) | - | 1(4) | 2(8) | 1(4) | |
| Severo | 6(24) | 6(24) | 3(12) | 15(60) | 7(28) | ||
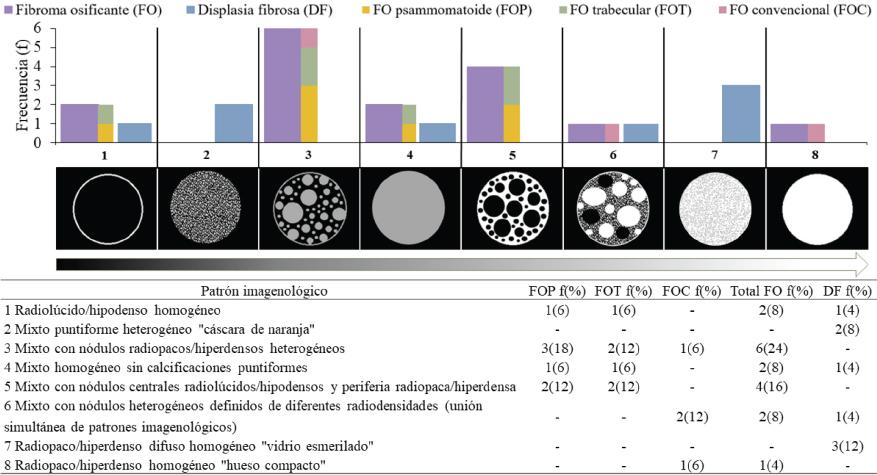
Figura 3. Distribución de patrones imagenológicos en tomografía computarizada, de menor a mayor radiodensidad, del FO, sus variantes histopatológicas, y la DF, en frecuencia y porcentaje (f(%): frecuencia(porcentaje), -: 0 (cero)). Cada número representado un grupo de gráficos corresponde a un patrón imagenológico en particular. Los patrones 3, 4, 5 y 6 se encontraron en la presente revisión y no habían sido descritos previamente en la literatura clásica. El patrón “hipo-hiperintenso heterogéneo”, en imágenes de resonancia magnética, fue homologado con el patrón 6.
Se encontró una lesión diagnosticada como DF en el artículo, con características imagenológicas de osteoblastoma e histología compatible con FO (32); dos DF craneofaciales, diagnosticadas como FO en los artículos, con más lesiones en huesos adyacentes no evaluadas en los artículos (41,42); tres lesiones en pacientes en la 2ª década de vida, con características clínicas e imagenológicas de DF e histología compatible con FO (32,38,39); dos DF en etapa inicial, diagnosticadas como FO en los artículos (35,36).
DISCUSIÓN
La presente revisión analizó las características clínicas, epidemiológicas e imagenológicas del FO y la DF, para determinar aquellas que orienten el diagnóstico diferencial. No se encontraron revisiones previas que analicen y comparen en específico las características clínicas, epidemiológicas e imagenológicas del FO y la DF.
En relación con la etapa de texto completo de la presente revisión, sólo se incluyeron lesiones primarias de FO y DF. Esto, debido a que la presencia de lesiones concomitantes, sobreinfección, intervenciones previas, recidiva o transformación maligna, puede generar cambios en radiodensidad, patrón imagenológico y límites de la lesión (43-45), afectando los resultados del análisis. Esta metodología usada en la presente revisión es una ventaja, ya que permitió analizar exhaustivamente las lesiones de FO y DF. En base a lo anterior, se excluyeron dos artículos de FO asociado a quiste óseo aneurismático (QOA), no declarado por los autores, que en su histología tenían células gigantes multinucleadas y lechos vasculares en un tejido conectivo fibroso (46,47). Por otro lado, se excluyeron dos artículos con un tumor fibro-óseo benigno, denominado lesión de Bullough (48,49), que comparte características con el FO y la DF y podría considerarse como diagnóstico diferencial. Una futura investigación permitiría analizar las características que puedan orientar el diagnóstico diferencial entre el FO, la DF y la lesión de Bullough.
Respecto a la posible causa de errores en el diagnóstico de FO y DF en los artículos, en la presente revisión se observó tres casos con similitud de características histológicas en la 2a década de vida (32,38,39). Esto podría explicarse por la influencia de hormonas sexuales y factores de crecimiento en la adolescencia, que estimulan la proliferación celular (7,50). Asimismo, la falta de detección de lesiones en huesos cráneo-maxilofaciales adyacentes, junto con la similitud histológica entre el FO y la DF, podrían causar errores diagnósticos. Esto destaca la importancia en la realización de exámenes imagenológicos del área afectada, como también de otras regiones, y de presentarse múltiples lesiones, obtener un número representativo de muestras histológicas (2,4). La histología y el examen imagenológico, por sí solos, no son decisivos para el diagnóstico entre FO y DF (3,7,51). Por lo tanto, es imprescindible considerar las características clínicas, imagenológicas e histopatológicas en conjunto para determinar la conclusión diagnóstica de estas lesiones (2,4).
En la presente revisión se encontró con mayor frecuencia el FO en comparación con la DF, posiblemente porque en la literatura se publican los casos más inusuales y agresivos. Respecto a la edad, el FO se presentó en un amplio rango etario (1ª a 7ª década) en comparación con la DF (2ª y 3ª década), destacando la aparición de FO y DF a edad temprana y, afectando 2ª y 3ª década sin diferencias. Además, en FO y DF no se encontró predilección por sexo. Estas características coinciden con lo reportado previamente para FO y DF (2,3,5).
En relación con la ubicación, el FO y la DF se encontraron con mayor frecuencia en complejo osteomeatal, maxilar, seno maxilar y otros huesos cráneo-maxilofaciales, lo que coincide con la literatura (2,3,5,6). El FO se encontró con mayor tendencia en complejo osteomeatal en comparación con la DF. Además, en la presente revisión, sólo un caso de DF se observó en ramas y cóndilos, lo que podría estudiarse para establecer si esta ubicación puede orientar el diagnóstico hacia esta lesión.
Respecto al tiempo de evolución transcurrido desde la aparición de signos y síntomas hasta el diagnóstico, en el FO éste fue más corto en comparación con la DF que, en general, fue muy prolongado. Esto ha sido reportado previamente (2,5), sin embargo, también se han señalado algunas DF de rápida evolución, lo que es poco común (3,6). De esta forma, el tiempo de evolución es una característica importante que podría orientar el diagnóstico en casos de FO y DF con imagenología similar. Por otra parte, con respecto al tamaño no fue posible realizar conclusiones en la presente revisión, debido a que generalmente se publican los casos con lesiones de mayor tamaño, excluyéndose del análisis esta característica para evitar sesgo.
En relación con los signos y/o síntomas, las alteraciones estructurales y funcionales se asociaron con la ubicación del FO y la DF, y coincidieron con la literatura (2-5). Sin embargo, sólo el FO reportó alteraciones en la piel, como: inflamación, hiperemia, engrosamiento, adelgazamiento o ulceración (20,23-25,30). Esta característica podría orientar el diagnóstico en pacientes sin síndromes o patologías hereditarias asociadas. Además, la presencia de alteraciones en piel podría asociarse con perforación ósea producida por exteriorización de una lesión central, sin embargo, es necesario evaluar en profundidad esta posible relación. Finalmente, no se encontraron características clínicas y epidemiológicas relacionadas con una variante histopatológica del FO en particular, que permitan orientar el diagnóstico.
Respecto al número de lesiones, la mayoría de los casos de FO y DF presentaron lesiones únicas. Sólo en un caso de DF se observó dos lesiones (40), lo que puede relacionarse con las variantes craneofacial y poliostótica (3,5). En contraste, múltiples lesiones de FO generalmente se asocian a patologías hereditarias o síndromes (3,5,14), que en la presente revisión fueron excluidos.
Con respecto a la radiodensidad y el patrón imagenológico del FO y la DF, en la presente revisión se observaron algunos patrones imagenológicos diferentes a los descritos en la literatura clásica (5). Se ha reportado previamente el patrón de “vidrio esmerilado” para la DF y el FO (3,6), sin embargo, en la presente revisión este patrón y el de “cáscara de naranja” sólo se observaron en la DF. Por otro lado, en el FO se observó un mayor rango de patrones imagenológicos, algunos de éstos compartidos con la DF, como muestra la figura 3. Como hallazgo, se encontraron tres FO con líneas hiperdensas heterogéneas sobresalientes en apariencia de “rayos de sol”, similar al osteosarcoma (20,29,31). Al respecto, el FO debería considerarse como diagnóstico diferencial del osteosarcoma cuando presenta esta característica. Además, de acuerdo con lo observado en la presente revisión respecto de la radiodensidad y el patrón imagenológico, algunos FO con áreas intralesionales radiolúcidas/hipodensas de apariencia quística podrían asociarse a contenido vascular por presencia de QOA o zonas de mayor potencial de crecimiento (46,47). Respecto a la asociación del FO con QOA, la TC médica con medio de contraste (que ingresa a la zona vascular) o la RM ponderada en T1 y T2 (con aumento de la intensidad del área vascularizada en T2) permitirían confirmar la asociación de una lesión fibro-ósea con una lesión vascular (4,46,47,52). Asimismo, comparar las características imagenológicas de la TC con la RM permitiría descartar una DF de comportamiento más agresivo, con apariencias heterogéneas (4,39).
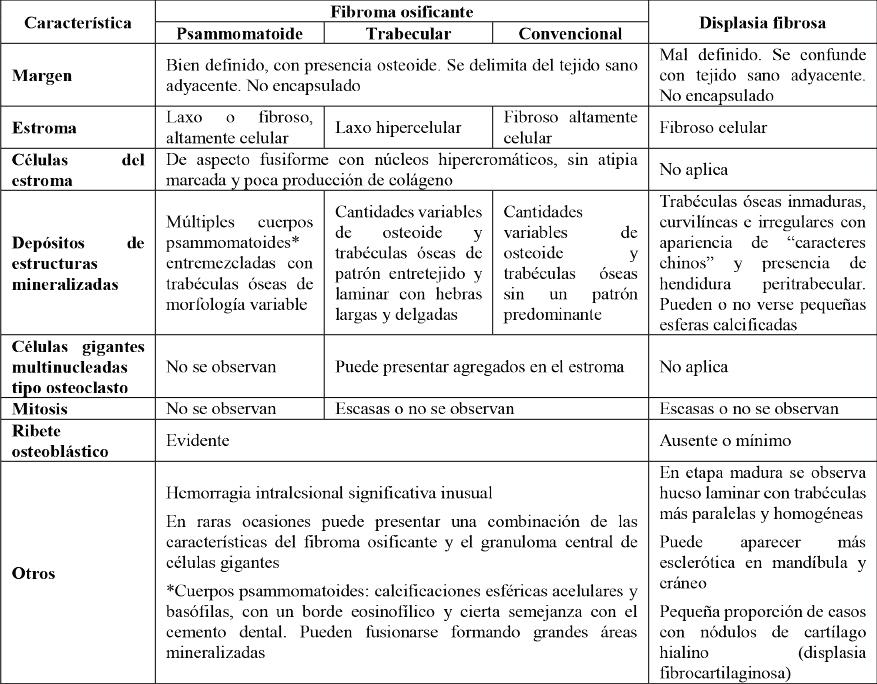
En relación con los límites, éstos fueron definidos para el FO y la DF en la mayoría de las lesiones, seguidos de definidos corticalizados en el FO y límites difusos en la DF, siendo estos tres los más frecuentes. Esto coincide con lo reportado previamente para el FO (2-5,53), sin embargo, en la DF se ha reportado con más prevalencia límites mal definidos que se confunden con el hueso normal adyacente (2,3,5). Al respecto, se encontró una DF en etapa inicial como hallazgo incidental (35), que destacó como excepción por su límite definido y corticalizado. En la presente revisión, sólo en el FOC se observó límites difusos, mientras que sólo el FOP y el FOT presentaron límites definidos y corticalizados. Esto no coincide con los límites parcialmente definidos y mal definidos reportados previamente para el FOP y el FOT (54). Al respecto, no se puede concluir sobre la relación entre los límites y la agresividad de la lesión, debido al reducido tamaño de casos analizados.
Respecto al borramiento y/o infiltración cortical, se observó frecuentemente en FO y DF. Esto coincide con lo reportado previamente en la DF (2), sin embargo, no se encontró reportes previos de borramiento cortical para el FO. Cabe destacar que, en la presente revisión, el borramiento cortical en el FO se presentó frecuentemente asociado a perforación ósea.
En lo relacionado a locularidad, en la presente revisión todas las lesiones de DF fueron uniloculares y sólo se observó lesiones multiloculares de FO (24,25,33). Esto coincide con lo reportado previamente para el FO (6), sin embargo, también se ha reportado DF multilocular (55), junto con las apariencias de “vidrio esmerilado” y “cáscara de naranja”. Además, dos FO multiloculares, un FOT y un FOC, presentaron tabiques óseos verticales (25,33). Al respecto, el FO multilocular debería considerarse como diagnóstico diferencial de lesiones que presentan esta estructura intralesional, como: mixoma, ameloblastoma y QOA (16,56,57).
Respecto a la radiolucidez/hipodensidad periférica y la perforación ósea, sólo se observaron en el FO en baja frecuencia, lo que coincide con lo reportado previamente (3,4). Además, entre las variantes histopatológicas del FO, se observó la ausencia de radiolucidez/hipodensidad periférica en el FOT y una mayor tendencia a la perforación cortical en el FOC, seguido del FOP y finalmente el FOT. En la presente revisión, el FO (sin alteraciones secundarias) con radiolucidez/hipodensidad periférica (22,31,33) o con discontinuidad de su periferia radiopaca/hiperdensa (24), produjo perforación ósea al generar adelgazamiento progresivo de las corticales. Al respecto, estos signos podrían observarse en FO de comportamiento más agresivo y, posiblemente, en transformación maligna de la DF (58). Además, en la literatura se ha señalado que los signos de perforación ósea en FO y DF también podrían ser causados por procesos secundarios (59) como sobreinfección (43-45), lesiones excluidas en la presente revisión. Por otra parte, con respecto a la expansión ósea, en la presente revisión se observó en FO y en DF, tal como se ha reportado previamente (2,3,6).
La mayoría de los FO y las DF del territorio cráneo-maxilofacial presentaron relación dentaria, lo que tiene importancia para el diagnóstico diferencial de estas lesiones al evaluar el espacio periodontal, el desplazamiento dentario y la rizalisis externa. Se observó aumento del espacio periodontal en dientes adyacentes a FO en un bajo número de lesiones, lo que no se encontró reportado previamente. Por otro lado, no se observó diferencia entre aumento o conservación del espacio periodontal en la DF, donde la literatura generalmente reporta la disminución de éste (2,3). Además, la mayoría de las lesiones de FO y DF no relataron desplazamiento dentario y sólo se observó rizalisis externa en el FO (2). Cabe destacar que no se observó ensanchamiento del espacio periodontal, desplazamiento dentario ni rizalisis externa en el FOP. Esto fue imprevisto, ya que la literatura señala al FOP como la variante histopatológica de comportamiento más agresivo (38,60). Al respecto, en la presente revisión, el FO tendría un comportamiento más agresivo que la DF, independiente de la variante histopatológica. Esto requiere más investigación, ya que podría relacionarse con factores como celularidad, velocidad de crecimiento lesional, entre otras características no estudiadas en la presente revisión.
En relación con el compromiso de estructuras anatómicas, en la presente revisión en el FO y la DF se observó de mayor a menor frecuencia: deformación, desplazamiento y borramiento de estructuras. Este orden de frecuencia no se encontró reportado previamente. Por otro lado, se observó mayor tendencia del avance a espacios anatómicos y asimetría facial y/o craneal en el FO, lo que puede provocar alteraciones funcionales y estéticas graves.
Respecto a la agresividad imagenológica aparente, para el FO y la DF la tendencia fue severa. En general, se ha reportado mayor agresividad y potencial de crecimiento en el FO (2,3), mientras que la DF tiende a autolimitarse a medida que finaliza su maduración (3,4).
En base a la presente revisión, los diagnósticos diferenciales a considerar para FO y DF son otras lesiones fibro-óseas, el osteoblastoma y algunos tumores odontogénicos mixtos (25,30-32, 34,55), en especial en lesiones pericoronarias de dientes impactados. En lesiones multiloculadas debe considerarse como diagnósticos diferenciales el ameloblastoma, el QOA y el mixoma (30,31,34,55). Además, en lesiones con límites mal definidos, perforación ósea y formación de espículas óseas debe considerarse el osteosarcoma (25,31,34,55).
En la presente revisión se observaron diferencias entre características clínicas y epidemiológicas del FO y la DF con respecto a: tiempo de evolución, ubicación y alteraciones en piel. Respecto a las características imagenológicas, se observaron diferencias entre el FO y la DF en: número de lesiones, radiolucidez/hipodensidad periférica, perforación ósea, rizalisis externa, avance a espacios anatómicos adyacentes y asimetría facial y/o craneal. Estas características clínicas, epidemiológicas e imagenológicas podrían orientar el diagnóstico diferencial (Tabla 6). Cabe destacar que existen más patrones imagenológicos compartidos por el FO y la DF (ver categorías 1, 4 y 6 de figura 3), no descritos previamente en la literatura clásica y diferentes a los patrones clásicos en “vidrio esmerilado” y en “cáscara de naranja” para la DF y “mixto con centros radiopacos/hiperdensos y halo periférico radiolúcido/hipodenso” para el FO (1-6). Al respecto, los patrones señalados por la literatura clásica serían insuficientes para describir la amplia variedad de patrones imagenológicos que pueden presentar el FO y la DF. Además, en FO y DF con patrones imagenológicos similares, es fundamental contrastar características clínicas, epidemiológicas e imagenológicas para orientar el diagnóstico diferencial, como se observa en tabla 6.
Tabla 6. Comparación de características clínicas, epidemiológicas e imagenológicas entre FO y DF, en la presente revisión, para orientar el diagnóstico diferencial (++: mayor tendencia; +: menor tendencia; -: infrecuente).
| Característica | Fibroma osiflcante (FO) | Displasia fibrosa (DF) |
|---|---|---|
| Tiempo de evolución | Menos prolongado | Más prolongado |
| Ubicación en complejo osteomeatal | ++ | + |
| Alteratión en piel | + | - |
| Más de una lesión presente | - | + |
| Radiolucidez/hipodensidad periferica | + | - |
| Perforatión ósea | + | - |
| Rizalisis externa | + | - |
| Avance a espaeios anatómicos adyacentes | ++ | + |
| Asimetría facial y/o eraneal | ++ | + |
CONCLUSIONES
El FO y la DF tienen características clínicas y epidemiológicas similares. Sin embargo, el tiempo de evolución de la DF es más prolongado en comparación con el FO. Por otro lado, el FO se ubica con mayor tendencia en complejo osteomeatal en comparación con la DF. Además, es más probable encontrar alteraciones en piel en el FO.
El FO y la DF tienen características imagenológicas similares. Sin embargo, la presencia de más de una lesión, en pacientes sin patologías hereditarias o síndromes, inclinaría el diagnóstico hacia DF, aunque sin ser categórico. Por otro lado, la presencia de radiolucidez/hipodensidad periférica, perforación ósea (en lesiones sin alteraciones secundarias, como sobreinfección) y rizalisis externa, así como una mayor tendencia al avance a espacios anatómicos adyacentes y a generar asimetría facial y/o craneal, inclinarían el diagnóstico hacia FO. El FOP y el FOT comparten más patrones imagenológicos, en comparación con el FOC, y tienen límites definidos y corticalizados, por otro lado, el FOC presentó la mayor tendencia a perforar corticales. Además, la DF también puede presentar límites definidos corticalizados, especialmente en etapas iniciales. El FO y la DF son lesiones localmente agresivas, sin embargo, el FO presenta características imagenológicas de mayor agresividad que la DF.