Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Española de Cirugía Oral y Maxilofacial
versión On-line ISSN 2173-9161versión impresa ISSN 1130-0558
Rev Esp Cirug Oral y Maxilofac vol.37 no.3 Madrid jul./sep. 2015
https://dx.doi.org/10.1016/j.maxilo.2014.01.003
Fascitis nodular en la región frontal: a propósito de un caso excepcional y revisión de la literatura
Nodular fasciitis of the forehead: Presentation of an unusual case and a review of the literature
Fátima Martínez Péreza, Ignacio Arribas Garcíaa, Modesto Álvarez Flóreza, Adriana Serrano Álvarez-Buyllaa, Rafael Méndez Medinab y Carlos Martínez Gimenoa
a Servicio de Cirugía Oral y Maxilofacial, Hospital Universitario de Canarias, Tenerife, España
b Servicio de Anatomía Patológica, Hospital Universitario de Canarias, Tenerife, España
Dirección para correspondencia
RESUMEN
La fascitis nodular es una entidad excepcional en el territorio maxilofacial, consiste en una proliferación benigna del tejido fibroblástico, de etiología desconocida y con características clínicas e histopatológicas similares a los sarcomas. La clínica habitual consiste en una masa de consistencia dura, indolora y de rápido crecimiento. Su diagnóstico se realiza mediante una biopsia y un estudio histopatológico. El tratamiento consiste en la exéresis quirúrgica completa de la lesión. El diagnóstico diferencial es esencial dado el alto potencial de confusión diagnóstica con lesiones sarcomatosas debido a la similitud de sus características clínicas e histopatológicas. Se presenta el segundo caso clínico en la literatura de fascitis nodular en la región frontal, un varón de 43 años de edad, sin sufrir traumatismo previo en dicha localización. Se procedió a la biopsia-exéresis de la lesión con el diagnóstico histológico de fascitis nodular. Sin evidencia de recurrencia del tumor y un resultado estético excelente.
Palabras clave: Fascitis nodular. Región frontal. Sarcomas.
ABSTRACT
Nodular fasciitis (NF) is a benign proliferation of fibroblast tissue of unknown etiology. It has clinical and histopathological characteristics similar to sarcomas, and is unusual in the maxillofacial area. The usual clinical presentation is a hard consistency, painless and fast growing mass of a hard consistency. Diagnosis is made by a biopsy and histopathology. NF treatment is complete surgical excision of the tumor. The differential diagnosis is essential for the high potential of confusion with sarcomatous lesions, due to the similarity of their clinical and histopathological features. The second case of nodular fasciitis in the frontal region to be reported in the literature is presented, a 43 year-old male, with no previous trauma in the region. Biopsy-excision of the mass was performed and the histological study gave the diagnosis of nodular fasciitis. The patient had no evidence of tumor recurrence and excellent aesthetic results were obtained.
Key words: Nodular fasciitis. Frontal region. Sarcomas.
Introducción
La fascitis nodular (FN) es una entidad extremadamente rara que consiste en la proliferación benigna miofibroblástica de la fascia muscular. Es de rápido crecimiento, etiología desconocida y se presenta con mayor frecuencia en adultos jóvenes. Fue descrita por primera vez por Konwaler en 19551 y se conoce también como fascitis seudosarcomatosa, fibromatosis seudosarcomatosa, fascitis proliferativa o fascitis infiltrativa.
La presentación clínica habitual consiste en una tumoración de menos de 4 cm de diámetro, indolora, de consistencia dura y de rápido crecimiento. Se localiza habitualmente en el tejido celular subcutáneo, pero hay casos descritos en tejido muscular, submucoso2, en la fascia, intraarticular, intraglandular3, como lesión intravascular4 o intradérmica5. Se presenta predominantemente en las extremidades superiores (48%), seguida del tronco (20%) y miembros inferiores (18%)6. La localización en el territorio craneofacial es muy infrecuente, menos del 15% del total. La región parotídea, el tejido subcutáneo de la región mandibular y la región malar son las áreas con una mayor frecuencia de presentación3,6,7. Otras localizaciones más infrecuentes son los tejidos intraorales, en la región nasal, ocular, labial y en el seno maxilar8,9. La presentación en la región frontal es excepcional6,10,11.
La patogénesis de estas lesiones sigue siendo desconocida. Bernstein et al. defienden su origen en un traumatismo local previo, pero ningún otro autor ha podido encontrar dicha relación7. Se ha relacionado también con una alteración cromosómica, en la región 3q21, pero no existen suficientes estudios que demuestren dicha predisposición genética12.
Tan solo un 10% de la FN se describe en la edad infantil, y a diferencia de la presentación en adultos, tiene preferencia por la localización craneofacial. La fascitis craneal de la infancia fue descrita en 1980 por Lauer y Enzinger como una variante de la FN10. Tienen en común ambas entidades su patrón histológico pero se diferencian en 2 aspectos: la edad de presentación; en menores de 3 años y la localización específica; en la calota craneal6,9-11.
No hay pruebas de imagen específicas para el diagnóstico ni existen signos patognomónicos que orienten el diagnóstico, tanto para la tomografía computarizada (TC) como la resonancia magnética nuclear (RMN)3.
Se puede confundir clínica e histológicamente con lesiones sarcomatosas por lo que es muy importante realizar un adecuado diagnóstico diferencial mediante su estudio histopatológico3,9,10.
Caso clínico
Se presenta un varón de 43 años de edad que acude a nuestro servicio para valoración de tumoración frontal izquierda de 6 meses de evolución sin traumatismo previo a ese nivel. El paciente no refiere dolor en la tumoración, tan solo sensación de pesadez y cefalea fronto-occipital izquierda. A la exploración física se observa una tumoración de 1 cm de diámetro con mínimo eritema perilesional. A la palpación se presenta como una masa dura, no adherida al plano óseo sin alteración de rama frontal del nervio facial. Refiere presentar a su vez un nódulo similar en región costal derecha. Se solicita una TC y una punción-aspiración con aguja fina guiada por ecografía (ECO-PAAF) de la tumoración costal. En la TC se objetiva una masa de aproximadamente 0,7 cm a nivel de la región frontal izquierda, bien delimitada que no invade tejidos adyacentes y no presenta destrucción ósea (figs. 1 y 2). La ECO-PAAF de la región costal derecha fue informada de lipoma.
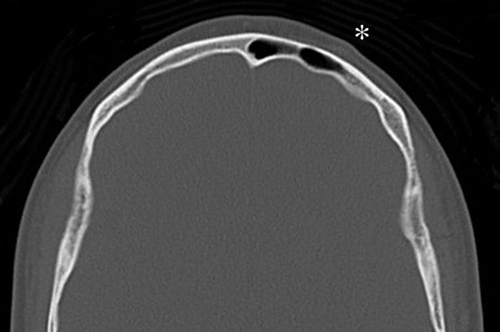
Figura 1 - Imagen axial de la TC sin evidencia de hallazgos
patológicos significativos en la calota craneal. Asterisco:
se visualiza un aumento de los tejidos blandos en la región frontal
izquierda de aspecto nodular.
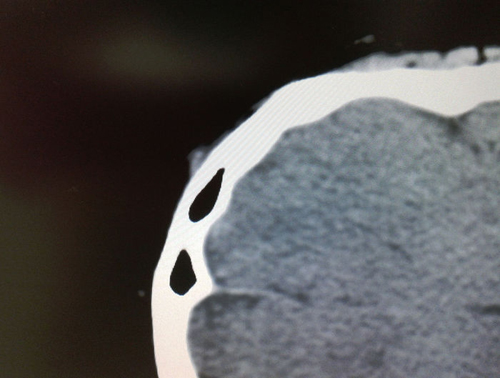
Figura 2 - Imagen axial de la TC (ventana tejidos blandos) donde se objetiva un
aumento nodular de los tejidos blandos adherido al hueso frontal en el lado izquierdo.
Se decide realizar una biopsia-exéresis de la tumoración bajo anestesia local. Intraoperatoriamente se observa una lesión firmemente adherida a la fascia del músculo frontal y al pericráneo. Se realiza una disección subperióstica incluyendo músculo frontal y pericráneo, no se observa erosión del hueso frontal subyacente. El cierre del defecto quirúrgico fue directo y sencillo. El postoperatorio cursó sin complicaciones y no ha presentado recidiva tras 18 meses de seguimiento posquirúrgico.
El estudio anotomopatológico describe a nivel macroscópico un fragmento nodular irregular blanco-pardusco de 0,9 × 0,7 × 0,4 cm. A nivel microscópico se observa un tejido conectivo con una lesión nodular circunscrita, mal delimitada, compuesta por una proliferación de elementos ovales-fusiformes que se disponen en una matriz laxa con patrón arremolinado-estoriforme junto a células gigantes de tipo osteoclástico, algunos hematíes extravasados y escaso componente inflamatorio mononuclear disperso (fig. 3 a y b). Inmunohistoquímicamente presentó positividad para el anticuerpo CD68 (fig. 3 c) y la proteína vimentina en las células gigantes y con menor intensidad en las células ovales (fig. 3 d). Negatividad para la proteína S-100 (fig. 3 e). Positividad para el anticuerpo Ki 67 representando un índice proliferativo de menos del 5% (fig. 3 f).
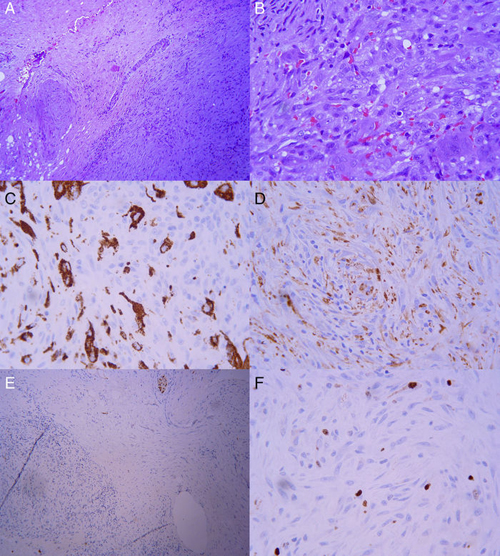
Figura 3 - Nódulos de proliferación fibroblástica atípicos con patrón de
distribución estoriforme en el cuadrante inferior izquierdo comparándolo
con la disposición del tejido conectivo normal en el cuadrante superio
derecho, sin un límite neto entre ambos salvo una mínima banda de
infiltrado inflamatorio (100 × HE). Fibroblastos con atipias leves junto
con células multinucleadas (400 × HE). Cromógeno que marca elementos
macrófagos reflejando la abundancia de dichas células (400 × CD68).
Marcador de tejido mesenquimal, evidenciando su abundante presencia
de manera multifocal; sugestivo de fibromatosis (400 × vimentina).
Negatividad para S-100; indicando que no es neuroectodérmico, salvo
en el margen superior donde se observa una estructura nerviosa seccionada
transversalmente. Nódulos de fascitis interpuestos en el tejido conectivo
normal (100 × S-100). Cromógeno que representa la proliferación tumoral,
representando un índice proliferativo de menos del 5%; sugestivo de
benignidad (400 × Ki 67).
El estudio concluye con el diagnóstico de neoplasia benigna de origen mesenquimal tipo FN.
Discusión
La FN es una lesión benigna del tejido conectivo, denominada también fascitis pseudosarcomatosa o fascitis proliferativa. Es la lesión pseudosarcomatosa más frecuente de los tejidos blandos pero la localización en cabeza y cuello es muy poco frecuente1,6. La clasificación histológica de la FN se divide en 3 subtipos según el plano de tejido donde se origina: el tejido subcutáneo, a nivel intramuscular o a nivel fascial2-7. El subtipo más frecuente es el que se origina en el tejido subcutáneo, pero en cabeza y cuello el subtipo más habitual es el intramuscular. La fascitis intramuscular presenta la peculiaridad de crecer rápidamente y por lo general se extienden a la grasa subcutánea y por tanto se puede confundir con el subtipo subcutáneo2-7.
La etiología es desconocida, se relaciona con un traumatismo previo en la región próxima a la lesión y otros autores lo relacionan con posibles anomalías genéticas7,12.
No se han encontrado hallazgos patognomónicos en las pruebas de imagen como la TC y/o la RMN3. Como hallazgo descriptivo inespecífico es hipercaptante en la tomografía de emisión de positrones (PET) con flúor-18-fluorodesoxiglucosa (F-18-FDG)13.
La particularidad y dificultad de este tipo de tumores se presenta en el diagnóstico diferencial tanto clínico como histológico. Debido a su rápido crecimiento en ausencia de infección y su alta actividad mitótica pueden ser erróneamente diagnosticados como sarcomas mesenquimales3,9,11. El diagnóstico diferencial de la FN hay que realizarlo tanto con entidades benignas como malignas. Dentro de las entidades benignas hay que incluir los tumores neurogénicos tipo schwanoma, neurofibroma mixoide o neurilemoma, tumores de glándula salivar menor, tumores dermoide o epidermoide, hemangiomas, dermatofibromas, histiocitoma fibroso benigno, leiomiomas, angiomixoma superficial y miofibroma y/o lesiones asociadas a la sarcoidosis. Dentro de las lesiones malignas hay que hacer el diagnóstico diferencial con el dermatofibrosarcoma mixoide o protuberans, neurofibrosarcoma, fibrosarcoma e histiocitoma fibroso maligno, entre otras. Desde el punto de vista anatomopatológico la FN está bien delimitada pero no encapsulada, su alto número de mitosis con ausencia de atipias celulares es determinante para el diagnóstico diferencial con los sarcomas3,9,11.
El rápido crecimiento de la tumoración, su alta celularidad y actividad mitótica y la posible infiltración de los bordes tumorales hacen que en ocasiones la lesión sea erróneamente diagnosticada como un tumor maligno de origen mesenquimatoso3,9,11. Sin embargo, nunca presenta atipias celulares. Histológicamente muestra una proliferación fibroblástica fusiforme sobre una matriz mixoide, distribuida en haces desordenados con núcleos vesiculosos, algunas células inflamatorias y hematíes extravasados, con alta actividad mitótica y sin atipias significativas.
La inmunohistoquímica (IMH) presenta positividad para la proteína vimentina, el anticuerpo CD68 y la proteína actina del músculo liso y negatividad para keratina, proteína S-100, desmina y Kp1. La IMH es determinante para su diagnóstico histológico3,9,10.
Solo hay 4 casos descritos de regresión espontánea, uno por degeneración y los otros 3 tras la realización de una ECO-PAAF, pero dada la rareza del diagnóstico y su alto potencial de confusión con sarcoma maligno, la exéresis quirúrgica y su estudio histopatológico son necesarios para su adecuado diagnóstico14. Se ha descrito en la literatura un caso de recidiva de FN, cuyo tratamiento consistió en la inyección intralesional de corticoides como alternativa a la cirugía, pero este tratamiento presenta controversias y requiere un mayor estudio para obtener datos concluyentes15.
Requiere un diagnóstico correcto principalmente por 2 motivos, en primer lugar para evitar no diagnosticar una lesión maligna y con una elevada mortalidad como son los sarcomas de los tejidos blandos y en segundo lugar para evitar un tratamiento quirúrgico agresivo e innecesario si finalmente se diagnostica una FN3,9,11. El tratamiento de la FN es fundamentalmente quirúrgico, consiste en su exéresis completa con márgenes de seguridad y su posterior estudio anatomopatológico que nos confirme su diagnóstico.
Conclusiones
Se presenta el segundo caso en adulto joven de FN a nivel frontal descrito en la literatura. Pese a que la lesión no recopilaba las características clínicas compatibles con una FN se procedió a su estudio histopatológico, el cual fue la clave para alcanzar un diagnóstico de FN, que a día de hoy no ha presentado recidiva clínica ni radiológica.
Dentro del manejo de una lesión nodular en el tejido subcutáneo en la cabeza y cuello es fundamental realizar una biopsia de la tumoración debido a la multitud de posibles diagnósticos y a la posible confusión con lesiones sarcomatosas por su similitud clínica e histológica.
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Referencias
1. Konwaler B.E., Keasbey L., Kaplan L. Subcutaneous pseudosarcomatous fibromatosis (fascitis). Am J Clin Pathol. 1955;25:241-52. [ Links ]
2. Sato M., Yanagawa T., Yoshida H., Yura Y., Shirasuna K., Miyazaki T. Submucosal nodular fasciitis arising within the buccal area. Report of case. Int J Oral Surg. 1981;10:210-3. [ Links ]
3. Hidir Y., Arslan H.H., Gunhan O., Satar B. Case report: Nodular fasciitis of the parotid region. J Laryngol Otol. 2011;125:1312-4. [ Links ]
4. Reiser V., Alterman M., Shlomi B., Issakov J., Dagan Y., Kleinman S., et al. Oral intravascular fasciitis: A rare maxillofacial lesion. Oral Surg Oral Med Oral Pathol Oral Radiol. 2012;114:e40-4. [ Links ]
5. Terai M., Oka M., Kunisada M., Kawakami F., Nishigori C. Intradermal nodular fasciitis. Eur J Dermatol. 2012;22:285-6. [ Links ]
6. Handa Y., Asai T., Tomita Y. Nodular fasciitis of the forehead in a pediatric patient. Dermatol Surg. 2003;29:867-8. [ Links ]
7. Chiarini L., lo Russo L., Figurelli S., Procacci P., Rubini C., lo Muzio L. Nodular fasciitis of the face: Aesthetic considerations. Aesthetic Plast Surg. 2008;32:560-2. [ Links ]
8. Han W., Hu Q., Yang X., Wang Z., Huang X. Nodular fasciitis in the orofacial region. Int J Oral Maxillofac Surg. 2006;35:924-7. [ Links ]
9. Tomita S., Thompson K., Carver T., Vazquez W.D. Nodular fasciitis: A sarcomatous impersonator. J Pediatr Surg. 2009;44:e17-9. [ Links ]
10. Blanchard D., Hibon R., Hitier M., Galateau-Sallé F., Abadie-Koebele C., Babin E. Cranial fasciitis of childhood. Rev Laryngol Otol Rhinol (Bord). 2010;131:289-93. [ Links ]
11. Yoo G., Baek S.O., Jung S.N., Kwon H., Moon S.H., Shon W.I. Nodular fasciitis in the forehead. J Craniofac Surg. 2010;21:925-6. [ Links ]
12. Weibolt V.M., Buresh C.J., Roberts C.A., Suijkerbuijk R.F., Pickering D.L., Neff J.R., et al. Involvement of 3q21 in nodular fasciitis. Cancer Genet Cytogenet. 1998;15:106, 177–9. [ Links ]
13. Gotthardt M, Arens A, van der Heijden E, de Geus-Oei LF, Oyen WJ. Nodular fasciitis on F-18 FDG PET. Clin Nucl Med. 2010;35:830-1. [ Links ]
14. Yanagisawa A., Okada H. Nodular fasciitis with degeneration and regression. J Craniofac Surg. 2008;19:1167-70. [ Links ]
15. Husain A., Cummings T., Richard M.J., Woodward J.A. Nodular fasciitis presenting in an adult woman. Ophthal Plast Reconstr Surg. 2011;27:e168-70. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Fátima Martínez Pérez
fatimamartinezp@gmail.com
Recibido el 15 de abril de 2013
Aceptado el 8 de enero de 2014














