Se considera dolor crónico a aquel que persiste por más de tres meses (Pedrajas y Molino, 2008). La etiqueta de dolor crónico suele contener patologías como lumbalgia, migrañas, fibromialgia y artrosis, en cuyo desarrollo, mantenimiento, cronificación, etc. hay factores psicológicos implicados. Algunos de los factores psicológicos que se encuentran con más frecuencia en estos pacientes son la gran frecuencia e intensidad de emociones negativas (ansiedad, depresión/tristeza e ira), un estilo desadaptativo de afrontamiento, un patrón atencional desajustado y una respuesta excesiva de preocupación (Laguna y Magán, 2015; Moix y Casado, 2010; Redondo, León, Pérez-Nieto, Jóver y Abásolo, 2008; Uhden-Layron y Cano-García, 2016).
Las cifras de prevalencia indican que en Europa el dolor crónico afecta al 19% de la población (Breivik, Collett, Ventafridda, Cohen y Gallacher, 2006; Häuser et al., 2014). En España este porcentaje se sitúa en torno al 17% (Dueñas et al., 2015; Langley, Ruiz-Iban, Molina, de Andrés y Castellón, 2011). Centrándonos en la lumbalgia, objeto de este trabajo, los estudios indican que el 70-80% de la población general en algún momento de su vida sufrirá dolor lumbar (Casado, Moix y Vidal, 2008; García-Delgado, Valdés, Martínez-Torres y Pedroso, 2014).
Actualmente el dolor crónico se aborda, en la mayor parte de los casos, en atención primaria, aunque cada vez más se están implementando unidades de dolor, siendo motivo de consulta en diferentes especialidades y disciplinas. Normalmente el proceso del paciente, hasta que recibe el diagnóstico y el tratamiento adecuado, es tortuoso y costoso, tanto por las repercusiones personales como en el entorno socio-sanitario, produciendo un gasto económico importante debido a los costes directos producidos en el sistema sanitario y a los indirectos, relacionados con el entorno laboral (Phillips, 2006).
Pero el campo del tratamiento del dolor se complica extraordinariamente cuando al profesional sanitario le asalta la duda de una posible simulación. Se entiende por simulación el intento deliberado de engañar o mentir sobre una enfermedad o discapacidad, exagerando la sintomatología, con el objetivo de conseguir un beneficio, que suele ser de tipo económico o implica exención de obligaciones (Kropp y Rogers, 1993).
Se incluye por primera vez como entidad clínica en la tercera edición del Manual Diagnóstico y Estadístico de los Trastornos Mentales editado por la Asociación Americana de Psiquiatría en 1980. En la actualidad el DSM-5 incluye la simulación V65.2 (Z76.5) en la sección “otros problemas que pueden ser objeto de atención clínica”, insistiendo en que, definida como la presentación intencional de síntomas para obtener un beneficio personal, no es un trastorno mental (Asociación Americana de Psiquiatría - APA, 2013).
Es difícil determinar con exactitud la incidencia de la simulación en general, por lo que lo más factible es diferenciar en función del contexto en que se produce o de la patología o el campo de estudio que interese. En el caso del dolor crónico, campo que nos ocupa en el presente artículo, Mittenberg, Patton, Canyock y Condit (2002) realizaron un estudio en el que señalaron una tasa de incidencia de la simulación de un 31.4%. En población española, Capilla, González-Ordi y Santamaría (2009) realizaron un estudio similar al propuesto por Mittenberg et al. (2002), en el que la incidencia de simulación en patologías como la lumbalgia crónica alcanzaba el 45%.
Ante estas cifras de incidencia se hace indispensable que ante sospecha de simulación se proceda a realizar una evaluación exhaustiva, ya que, si bien los pacientes simuladores no se beneficiarían de la terapia, el problema mayor seria no llevar a cabo un tratamiento en un paciente del que se sospecha simulación sin comprobarlo objetivamente.
En el presente artículo se describe el caso de un paciente tratado por dolor crónico en una unidad de dolor, del que se sospecha simulación para obtener una prestación económica por incapacidad permanente.
Método
Identificación del paciente y motivo de consulta
El paciente es un varón de 28 años, de nivel socio/cultural medio-bajo, en situación de desempleo. Vive con su pareja, con la que mantiene una relación estable desde hace ocho años. Recibe tratamiento en una unidad de dolor hospitalaria y es remitido para evaluación psicológica por sospecha de simulación de síntomas, ya que la clínica y hallazgos encontrados en la exploración no coinciden con las pruebas de imagen realizadas. En el momento de la primera consulta se encuentra a la espera de resolución sobre la petición de incapacidad permanente.
Historia del problema
El paciente refiere que el primer episodio de dolor apareció a los 7 años de edad mientras practicaba artes marciales. Afirma que cuando comenzó el problema fue atendido por traumatólogos en repetidas ocasiones, pero refiere falta de información sobre lo que le ocurría y no cree haber recibido ayuda, por lo que ha desarrollado una cierta actitud de desconfianza hacia la figura del médico. Dicha información es corroborada por la madre del paciente.
Actualmente refiere dolor en zona lumbar, que tras 30-40 minutos de marcha irradia al miembro inferior izquierdo, con aparición de calambres y quemazón, sin pérdida de fuerza ni sensibilidad. Camina ayudado de bastón.
Respecto al plano biológico, el informe médico destaca la existencia de dos hernias discales que no son de consideración para cirugía y que no parecen congruentes con los síntomas y el nivel de discapacidad descritos por el paciente.
Evaluación
Para la evaluación de la posible simulación se utilizó, por un lado, el Inventario Estructurado de Simulación de Síntomas (SIMS) (González-Ordi y Santamaría, 2009) y, por otro lado, el Inventario Multifásico de Personalidad de Minnesota-2 Reestructurado (MMPI-2-RF) (Ben-Porath, Santamaría y Tellegen, 2009).
El SIMS es un instrumento de evaluación mediante autoinforme que pretende detectar patrones de exageración de síntomas de carácter psicopatológico y neuropsicológico. Consta de cinco escalas específicas-psicosis, deterioro neurológico, trastornos amnésicos, baja inteligencia y trastornos afectivos-permitiendo obtener, además de una puntuación total de simulación general, un perfil sobre la simulación de trastornos psicopatológicos y neuropsicológicos.
Los resultados en el SIMS descartan la sospecha de simulación. En todas las escalas se obtienen puntuaciones inferiores a la marcada por los autores para la sospecha de simulación. En el total de la escala obtiene una puntuación de 8, siendo la puntuación requerida para indicar sospecha de simulación > 16 (ver tabla 1).
Tabla 1 Resultados en el Inventario Estructurado de Simulación de Síntomas - SIMS
| Test y Escala SIMS | PD |
|---|---|
| Psicosis - Ps | 0 |
| Det. neuro. - Dn | 2 |
| Trast. amnésicos - Am | 1 |
| Baja inteligencia - Bi | 1 |
| Trast. afectivos - Ta | 4 |
| Total | 8 |
En cuanto al MMPI-2-RF, destacar que a partir de sus escalas de validez-dos escalas que exploran inconsistencia en la respuesta al contenido de los ítems (VRIN-r y INTR-r), cuatro escalas creadas para la detección de patrones de exageración de síntomas (F-r, Fp-r, Fs y FBS-r) y dos escalas para la detección de patrones de minimización de síntomas (L-r y K-r)-aporta información relevante para la determinación de simulación.
En todas las escalas referidas del MMPI-2-RF, las puntuaciones obtenidas se encuentran dentro de la media poblacional (ver tabla 2).
Tabla 2 Resultados en las escalas de validez del Inventario Multifásico de Personalidad de Minnesota-2 Reestructurado - MMPI-2-RF. Puntuaciones directas y típicas
| Test y escala - MMPI2RF | PD | PT |
|---|---|---|
| VRIN-r | 6 | 53 |
| INTR-r | 10 | 57 |
| Infrecuencia - F-r | 7 | 57 |
| Psicop. infrec. - Fp-r | 3 | 54 |
| Quejas som. infrec. - Fs | 1 | 47 |
| Validez sint. - FB-s | 12 | 61 |
| Virtudes inusuales - L-r | 8 | 69 |
| Validez ajuste - K-r | 3 | 38 |
Por tanto, los resultados de ambas pruebas descartan un intento de simulación de síntomas por parte del paciente, indicando así que, si bien dichos síntomas pudieran no ser consistentes con el trastorno médico diagnosticado, la vivencia del dolor por parte del paciente es genuina, apoyando la importancia de un tratamiento multidisciplinar que permita modificar variables de naturaleza psicológica implicadas en la vivencia del dolor así como la discapacidad derivada.
Con este objetivo se procede a la evaluación de diferentes áreas relacionadas con el dolor y las herramientas de afrontamiento al mismo a través de entrevista y de la cumplimentación de las siguientes escalas autoinformadas: (1) Cuestionario de Salud (SF-36) (Alonso, Prieto y Antó, 1995; Ware y Sherbourne, 1992), como medida descriptiva del impacto de la enfermedad sobre la calidad de vida del paciente; (2) Cuestionario de Dolor de McGill (MPQ) (Lahuerta, Smith y Martinez-Lage, 1982; Melzack, 1975), para la valoración de las características cualitativas y cuantitativas de la experiencia de dolor; (3) Cuestionario de Afrontamiento ante el Dolor Crónico (CAD) (Soriano y Monsalve, 2002), con el fin de conocer las estrategias de afrontamiento al dolor crónico que utiliza el paciente; (4) Inventario de Situaciones y Respuestas de Ansiedad (ISRA) (Miguel-Tobal y Cano-Vindel, 1986, 1988, 1994, 2002), con el objetivo de evaluar los niveles de ansiedad.
Resultados de la evaluación
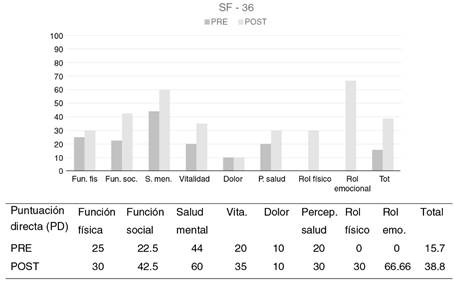
Con respecto al SF-36, escala que proporciona una perspectiva general del estado de salud de la persona a partir de 8 escalas ‒función física, función social, salud mental, vitalidad, dolor, percepción de salud, rol físico, rol emocional‒, las puntuaciones obtenidas reflejan un nivel de salud percibida significativamente inferior a la media poblacional en todos los factores, siendo la puntuación total obtenida de 15.7 sobre 100 (en cada escala las puntuaciones varían de 0 a 100, siendo 100 salud óptima y 0 salud deficitaria). Según esta puntuación el paciente evalúa su salud como deficitaria y con muy bajas expectativas de mejora.
En cuanto al MPQ, este instrumento refleja una calificación cualitativa de la experiencia dolorosa a partir de los componentes predominantes del dolor percibidos por el paciente en sus tres dimensiones: sensorial, afectiva y evaluativa. Las puntuaciones obtenidas en las distintas escalas son: 25 (sensorial), 10 (emocional), 5 (valorativo) y 12 (miscelánea). La puntuación obtenida en el “índice de valoración del dolor” (PRI TOTAL) es de 52 (rango de 0 a 78). Esta información es especialmente relevante para la selección de técnicas de manejo del dolor en la planificación del tratamiento. Destacan la calificación del dolor por parte del paciente con adjetivos como “cruel”, “agota” o “pavor” en la dimensión afectiva, así como la descripción que hace en la dimensión evaluativa valorando el dolor como insoportable.
El CAD es un instrumento de evaluación que a partir de 6 escalas -autoafirmación, búsqueda de información, religión, distracción, catarsis, autocontrol mental-ofrece una medida de las estrategias de afrontamiento pasivo vs. activo en dolor crónico y sus áreas con las estrategias más destacadas para el control y manejo de la percepción álgica. Las puntuaciones obtenidas señalan que las estrategias más frecuentemente utilizadas por el paciente son la distracción (PD = 17), la autoafirmación (PD = 20) y la búsqueda de información (PD = 19). Es también relevante para el posterior tratamiento la baja puntuación obtenida en la variable catarsis (PD = 10). Por tanto, según las puntuaciones obtenidas en esta escala, los intentos del paciente para controlar y disminuir el dolor se centran en dejar de prestarle atención, darse ánimos para superar la enfermedad y buscar información sobre su trastorno y no verbalizar su problema a otras personas.
Por último, para evaluar los niveles de ansiedad se utiliza el ISRA, instrumento que proporciona además de una puntuación general de rasgo (T), la evaluación del triple sistema de respuestas: ansiedad cognitiva (C), ansiedad fisiológica (F) y ansiedad motora (M), y cuatro medidas más que corresponden a los rasgos específicos o áreas situacionales: ansiedad de evaluación (FI), ansiedad interpersonal (FII), ansiedad fóbica (FIII) y ansiedad ante situaciones de la vida cotidiana (FIV).
En las puntuaciones obtenidas reflejan niveles de ansiedad severos en las escalas de ansiedad cognitiva y fisiológica (PC = 85 en ambas) así como en la escala de ansiedad ante las situaciones de la vida cotidiana (FIV), obteniendo una puntuación centil de 90.
Análisis y descripción de las conductas problema
Los datos obtenidos a partir de entrevista evidencian las siguientes conductas problema y conductas de evitación relacionadas con el dolor. En el plano cognitivo: (1) visión catastrofista sobre su salud, (2) sesgo atencional hacia el dolor y (3) pensamientos anticipatorios de dolor. En el fisiológico: (4) elevada activación fisiológica e (5) insomnio de inicio y mantenimiento. Por último, en el área conductual: (6) bajo nivel de actividad por evitación de situaciones cotidianas relacionadas con el dolor, (7) baja frecuencia de relaciones sexuales completas y (8) déficits de comunicación asertiva con sus familiares.
Modelo explicativo
La falta de herramientas adecuadas para el manejo del dolor crónico, unido al sesgo atencional hacia el mismo y a la anticipación de conductas de dolor, hacen que el paciente se encuentre en un estado de frecuente y elevada activación fisiológica. El paciente comienza a anticipar la aparición de la sintomatología dolorosa y centra su atención de manera excesiva en cualquier manifestación que le indique que el proceso doloroso ha comenzado (sesgo atencional). Una vez se han puesto en marcha los mecanismos cognitivos desadaptados, incluyendo una visión catastrofista sobre su salud, se produce, por un lado, un aumento de conductas ineficaces para el manejo del dolor, destacando la evitación de actividades cotidianas (que mantienen y/o incrementan el cuadro por un proceso de reforzamiento negativo), incluyendo la relaciones sexuales (una cada dos o tres meses en ocasiones con interrupción por dolor), y, por otro, un aumento de la activación fisiológica que también facilita problemas de sueño, tanto en el inicio como de mantenimiento, produciéndose despertares nocturnos de más de 30 minutos de duración y en ocasiones con interrupción definitiva del mismo, no consiguiendo dormir como promedio más de 3 horas seguidas.
En definitiva, nos encontramos ante un bucle donde las distintas variables se retroalimentan.
Por último, señalar que sus familiares cercanos (pareja y madre) le otorgan un rol de enfermo que, junto a un déficit de comunicación asertiva, mantienen las conductas de evitación, impiden la puesta en marcha de conductas de afrontamiento eficaces y reducen significativamente la comunicación de síntomas a sus familiares, y por tanto la posibilidad de obtener un correcto y positivo apoyo social.
Diagnóstico
De acuerdo a la información recogida se confirma el diagnóstico, según criterios DSM-5 (Asociación Americana de Psiquiatría - APA, 2013), de F45.1,trastorno de síntomas somáticos [300.82], con predominio de dolor persistente y grave.
Los niveles de adaptación actuales del paciente, así como su ajuste en las diferentes áreas de su vida (familiar, de pareja y social), hacen que no se pueda determinar la presencia de ningún otro trastorno mental en el eje I y eje III ni en el resto de los ejes de la evaluación multiaxial.
Objetivos terapéuticos de la intervención
Se establece como objetivo prioritario de intervención el dotar de herramientas al paciente para el correcto manejo del cuadro de dolor. Para alcanzar dicho objetivo, se establecen como objetivos específicos: (1) la reducción de la actividad autonómica simpática, (2) la modificación tanto de la visión catastrofista como de los sesgos atencionales, (3) la reducción y modificación de los pensamientos anticipatorios de dolor, (4) la instauración de un patrón de sueño adecuado, (5) la disminución de las conductas de evitación y (6) la instauración de una adecuada conducta de comunicación de síntomas de dolor con su madre y su pareja.
Plan de tratamiento
El tratamiento se desarrolla a lo largo de nueve meses, con un total de 22 sesiones. Siguiendo el criterio de mayor eficacia para el tratamiento del dolor (Moix y Kovacs, 2009) se selecciona un tratamiento cognitivo-conductual cuyos componentes fundamentales se estructuran en siete módulos.
Psicoeducación. A través de la Teoría de la Puerta (Melzack y Wall, 1965) se explican cuáles son los factores que “abren” (emociones negativas, falta de apoyo social, pensamientos negativos, factores físicos) y que “cierran” (red estable de apoyo social, relajación, manejo emociones) la puerta al dolor. Psicoeducación sobre ansiedad y su relación bidireccional con el dolor, cómo la ansiedad puede actuar como desencadenante o agravante del dolor, pero a su vez el dolor puede aumentar los niveles de ansiedad al ser un estímulo estresante (Casado y Urbano, 2001).
Respiración y relajación. Con el objetivo de reducir la activación fisiológica, primero se entrena en respiración diafragmática y posteriormente en relajación autógena de Schultz (1932), siendo un tipo de concentración pasiva que gracias a sugestiones autoinducidas permite alcanzar un estado de desconexión general (Miró, 2006). Se escoge la relajación autógena y no la relajación muscular progresiva, ya que al ser un paciente con dolor músculo-esquelético la tensión en ciertas zonas puede aumentar la respuesta de dolor.
Manejo de la atención. Los procesos atencionales están claramente implicados en la percepción del dolor. El objetivo es redirigir su atención hacia situaciones cotidianas alejándola de la experiencia de dolor. Se entrena en el manejo a través de ejercicios centrados en redireccionar la atención hacia estímulos externos, propioceptivos o imágenes mentales. El manejo de la atención también es aplicado para la actividad sexual, desviando la atención hacia los estímulos placenteros.
Reestructuración cognitiva. Se identifican aquellas emociones como miedo, ansiedad, ira, culpa, etc. que facilitan la “entrada” al dolor y se procede a entrenarle en su manejo y control. En una segunda fase se le entrena en reconocimiento de las distorsiones cognitivas y pensamientos irracionales más recurrentes asociados a la experiencia de dolor, para posteriormente realizar su discusión y modificación. Algunos de los pensamientos automáticos negativos más recurrentes son: “nunca me voy a curar”, “siempre me va a doler”, “si estoy así con mi edad qué va a ser de mí dentro de diez o veinte años”, entre otros.
Asertividad y habilidades comunicativas. El problema en la comunicación se debe a que tanto su madre como su pareja le otorgan un rol de enfermo con el que no se siente identificado, por lo que el paciente opta por no expresar cómo se siente. Para subsanar esa situación se le entrena en diferentes técnicas de comunicación asertiva a través de role-playing.
Manejo de la ansiedad anticipatoria. Para lograr este objetivo se entrena al paciente en las técnicas de distracción, parada de pensamiento y autoinstrucciones.
Higiene del sueño. Para ayudar a recuperar un patrón de sueño adecuado se crea un protocolo de higiene del sueño cuyos elementos clave son fijar una hora de acostarse y levantarse, no realizar actividades como ver películas o jugar a videojuegos en la cama, eliminar las siestas y hacer ejercicio físico moderado.
Resultados del tratamiento
En primer lugar, centrándonos en los resultados a nivel cuantitativo, se muestran las puntuaciones pre y postratamiento en cada escala autoinformada.
Cuestionario de Salud-SF-36
Puede observarse un aumento en todas y cada una de las escalas, así como en la puntuación total, pasando de 15.7 a 38.8 sobre 100. Por tanto, según indican los datos, hay un aumento claro de cómo percibe el paciente su calidad de vida (ver figura 1).
Cuestionario de afrontamiento ante el dolor crónico - CAD
Se observan aumentos tanto en la variable catarsis como en la variable distracción, reflejando un mejor manejo de la atención y un aumento de la expresión emocional, cumpliendo así los objetivos propuestos respecto a estas conductas problema (ver figura 2).
Inventario de Situaciones y Respuestas de Ansiedad - ISRA
Se observan una dismunición muy importante en las escalas de ansiedad cognitiva y fisiológica, lo que reflejaría una disminución de pensamientos automáticos negativos y de los niveles de activación fisiológica, dos de los objetivos planteados por el tratamiento. Así mismo se observa un descenso notable en el área situacional “ansiedad ante las situaciones cotidianas” (F4), dato de especial relevancia, ya que el dolor le acompaña a lo largo del día en las actividades cotidianas (ver figura 3).
En cuanto a los resultados cualitativos, hay que destacar que se han alcanzado de forma satisfactoria los principales objetivos propuestos.
El uso frecuente de la distracción, la detención del pensamiento y las autoinstrucciones han reducido de forma importante la frecuencia e intensidad de pensamientos anticipatorios relacionados con el dolor y, por ende, un aumento importante de actividades cotidianas que no realizaba por miedo a que comenzara. A ello ha contribuido también la implementación de técnicas de comunicación asertiva con su madre y su pareja, creando un calendario de tareas domésticas en el que él también participa, con descansos programados hasta conseguir su finalización, salvo petición expresa de ayuda en ocasiones puntuales. En la misma línea, ha reducido la evitación de mantener relaciones sexuales, aumentado su frecuencia (una o dos veces por semana) y satisfacción, con el uso de la focalización de la atención en las sensaciones agradables.
Identifica de forma adecuada los pensamientos automáticos negativos, sustituyéndolos por otros más adaptativos. Por ejemplo, el pensamiento desadaptativo “nunca me voy a curar” el paciente lo cambia por “estoy haciendo esfuerzos para curarme”, “estoy mejor que hace un año” e introduce autoinstrucciones tales como “estoy manejando muy bien el dolor”, “cada vez lo hago mejor”, etc.
La práctica regular de las técnicas de desactivación fisiológica, junto a la detención de pensamiento a la hora de dormir y a la paulatina introducción de las pautas de higiene del sueño, ha logrado instaurar un adecuado patrón de sueño, durmiendo de forma regular alrededor de 6-7 horas diarias sin despertares ocasionales.
Todos los cambios referidos, unido al uso de las técnicas de control atencional, han logrado la disminución de la frecuencia de sintomatología dolorosa de naturaleza incapacitante o “insoportable”, lo que ha contribuido de forma importante a la modificación de la visión catastrofista sobre su salud.
En definitiva, nos encontramos ante el funcionamiento en bucle de las distintas variables, que antes del tratamiento mantenían e incrementaban las conductas problema y que ahora le ayudan a controlarlas.
Conclusiones y discusión
El abordaje de la simulación en el ámbito médico se ha realizado tradicionalmente de forma no sistemática y haciendo recaer la responsabilidad de su detección en la capacidad diagnóstica e impresión clínica del profesional de la salud (Sweet, 2009). Con los avances tecnológicos de la biomedicina las pruebas médicas complementarias se suman como forma de asegurar la certeza de un diagnóstico. Hoy en día sabemos que la entrevista diagnóstica, la exploración clínica y las pruebas complementarias son condición necesaria pero no suficiente para determinar la existencia de simulación (González-Ordi, Santamaría y Capilla, 2012). Su estudio debe ser abordado desde una perspectiva multidisplinar, debiéndose tener en cuenta además de los factores biomédicos los psicológicos y sociales. Esta afirmación se hace especialmente relevante en el área del dolor. No podemos olvidar que la vivencia de la experiencia dolorosa, tanto en su intensidad como en su calificación cualitativa, se configura a partir de los componentes predominantes del dolor percibidos por el paciente en sus tres dimensiones: sensorial, afectiva y evaluativa y, por tanto, en ella influyen una gran variedad de factores que deben ser tenidos en cuenta: la presencia de emociones negativas (ansiedad, depresión/tristeza e ira), un estilo desadaptativo de afrontamiento, un patrón atencional desajustado y/o una respuesta excesiva de preocupación (Laguna y Magán, 2015; Moix y Casado, 2010; Redondo et al., 2008; Uhden-Layron y Cano-García, 2016).
El caso presentado en este artículo avala la importancia de no quedarse en la impresión clínica y diagnóstica para decidir si un paciente es simulador. Es necesario dar un paso más allá, evaluar de forma específica dicha sospecha y en caso de un posible “descarte” a partir de dicha evaluación comenzar un tratamiento cognitivo-conductual con la elección de técnicas avaladas científicamente para el tratamiento del dolor crónico, desde una perspectiva multidisciplinar. La adhesión al tratamiento por parte del paciente, la motivación al cambio y los avances y mejorías experimentados y comunicados por el paciente en las variables tratadas, y por ende en la vivencia del dolor y la discapacidad asociada, serán la prueba definitiva de la ausencia de una simulación. En resumidas cuentas, es importante tener presente que si bien un “paciente” simulador no se beneficiaría de un tratamiento multidisciplinar, no actuar de esta forma podría estar dejando a un paciente no simulador sin el tratamiento necesario.