Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Farmacia Hospitalaria
versión On-line ISSN 2171-8695versión impresa ISSN 1130-6343
Farm Hosp. vol.38 no.2 Toledo mar./abr. 2014
https://dx.doi.org/10.7399/FH.2014.38.2.981
Evaluación de la calidad de las intervenciones farmacéuticas en urgencias basada en la evidencia científica
Evaluation of the quality of scientific evidence of pharmaceutical interventions in an emergency department
M. Pérez León, H. Alonso Ramos, S. González Munguía, S. M. Marrero Penichet y R. Molero Gómez
Servicio de Farmacia. Hospital Universitario de Gran Canaria Doctor Negrín. Las Palmas de Gran Canaria. España.
Dirección para correspondencia
RESUMEN
Objetivo: Evaluar la calidad de las Intervenciones farmacéuticas que motivaron un Inicio de tratamiento en un Servicio de Urgencias. Analizar el porcentaje de intervenciones sobre tratamientos agudos o crónicos, y el grupo ATC de los fármacos implicados.
Método: Se analizaron y clasificaron las intervenciones farmacéuticas realizadas durante un año, asignándoles el grado de recomendación, nivel de evidencia y reducción de la morbimortalidad teórica asociada según las guías de práctica clínica. También fueron clasificadas según el objetivo del tratamiento de la intervención (agudo o crónico), y por el grupo ATC.
Resultado: Se realizaron 2.776 intervenciones farmacéuticas durante el período de estudio, siendo el 47% intervenciones de inicio de tratamiento. El 73% pudieron ser clasificadas según la evidencia científica disponible en las guías de práctica clínica. El 84% obtuvo un grado de recomendación y nivel de evidencia IA, el 9% IC y 4% IB. El 67% tenían asociada una disminución teórica de la morbimortalidad. El 73% de las intervenciones estuvieron relacionadas con el tratamiento crónico del paciente, siendo los grupos ATC más frecuentes el N y C. Mientras que en los tratamientos agudos los más frecuentes fueron el grupo B y A.
Conclusiones: Las intervenciones de inicio de tratamiento realizadas por un farmacéutico clínico en el Servicio de Urgencias muestran una elevada adherencia a las guías de práctica clínica con un alto grado de recomendación y evidencia, y reducción teórica de la morbimortalidad asociada. La mayoría de las intervenciones estuvieron relacionadas con la conciliación de tratamientos crónicos, fundamentalmente fármacos del grupo N y C.
Palabras clave: Farmacéutico clínico; Urgencias; Farmacia clínica; Calidad asistencial; Conciliación.
ABSTRACT
Objectives: To assess the quality of Pharmaceutical Interventions of starting a drug treatment based on the available scientific evidence, in an Emergency Department with a Clinical Pharmacist working full-time. To analyze the rate of Pharmaceutical Interventions over chronic or acute treatments and the ATC group of drugs involved.
Method: The pharmacotherapy recommendations on Clinical Practice Guidelines (CPG) were classified and for every Pharmaceutical Intervention was assessed the quality of scientific evidence, strength of clinical recommendation, morbidity/mortality reduction, chronic or acute treatment and ATC group of drug involved.
Results: During the study period 2776 Pharmaceutical Interventions were performed of which 47% were starting-drug interventions, being 73% justified with scientific evidence. The 84% of starting-drug interventions were assessed with quality of evidence and strength of recommendation IA, 9% IC and 4% IB and 67% have been shown to reduce the morbidity/mortality according the CPG. 73% of interventions were related with patients' chronic treatment and ATC groups most frequently involved were N group (nervous system) and C group (cardiovascular system). In acute treatment the most frequent were B group and A group (Alimentary tract and metabolism).
Conclusions: The starting-drug Pharmaceutical Interventions performed by an emergency department clinical pharmacist show a high adherence to CPG for most frequent pathologies, with good quality of evidence and good strength of recommendation as well as an associated morbidity/mortality reduction. Most starting-drug interventions were related to chronic treatment reconciliation, being drugs of N and C ATC group the most frequent involved.
Key words: Clinical pharmacist; Emergencies; Clinical pharmacy; Health care quality; Conciliation.
Introducción
En las últimas décadas, la actividad asistencial de los farmacéuticos hospitalarios se ha ido orientando hacia una atención más directa al paciente en las unidades clínicas a la vez que la evidencia científica ha ido demostrando el beneficio de la integración del farmacéutico en el equipo asistencial multidisciplinar1-7. A este planteamiento se han sumado las principales asociaciones profesionales, incluyendo la atención farmacéutica en unidades clínicas en sus recomendaciones para la práctica diaria8-11.
La American College of Clinical Pharmacy (ACCP)12 define la Farmacia Clínica como "una disciplina de las ciencias de la salud en la que los farmacéuticos proveen asistencia a los pacientes con el fin de optimizar la farmacoterapia, promover salud y el bienestar y la prevención de enfermedades". Así la ACCP caracteriza a los farmacéuticos clínicos por la asunción de responsabilidad en la toma de decisiones y en la gestión de la farmacoterapia de los pacientes en las unidades clínicas, generalmente formando parte de un equipo multidisciplinar.
Los Servicios de Urgencias son unidades hospitalarias muy propensas a que ocurran errores de medicación13-15 debido a múltiples factores: la presión asistencial, la falta de coordinación entre distintos servicios, identificación inadecuada de los pacientes, turnos de trabajo y guardias sobrecargadas, interrupciones continuas, errores de comunicación entre profesionales, uso elevado de medicación intravenosa, etc.16. La American Society of Health-System Pharmacist (ASHP)17 consciente de este problema publicó en 2011 las "Guidelines on Emergency Medicine Pharmacist Services" en las que describe la actividad asistencial a desarrollar por el farmacéutico clínico en urgencias.
Tradicionalmente la actividad asistencial realizada por los farmacéuticos clínicos se ha venido documentando en forma de Intervenciones Farmacéuticas (IF). Una IF es aquella acción llevada a cabo por el farmacéutico con el fin de evitar un Problema Relacionado con la Medicación (PRM), siendo definido éste como "aquella experiencia indeseable del paciente que involucra a la terapia farmacológica y que interfiere real o potencialmente con los resultados deseados del mismo"18. Como normal general una IF tiene como resultado deseable el cambio de una prescripción médica adaptándola a la situación clínica del paciente.
En la actualidad existe una gran heterogenicidad en la clasificación de las IF realizadas y, fundamentalmente, en el impacto potencial sobre el paciente del PRM prevenido. Así, Juanes et al.19 utilizaron la clasificación de los PRM evitados propuesta por el Tercer Consenso de Granada20, Ucha Samartín et al.21 utilizaron la clasificación del manual de Atención Farmacéutica del Hospital Dr. Peset, Tomas Vecina et al.22 y Crespí et al.23 utilizaron la clasificación incluida en el programa informático ISOFAR® y, por último, Patanwala et al.24 y Overhage et al.25 clasificaron las intervenciones según la severidad del error de medicación evitado por la IF.
Cabe mencionar que la clasificación del programa ISO-FAR®, permite la fácil recogida de los datos y aporta información clínica sobre la intervención registrada, pero no evalúa la calidad de las IF realizadas, aunque bien es verdad que la información recogida permite su evaluación posterior. Recientemente Bruchet et al.26 propusieron realizar un repositorio de "intervenciones de calidad" que estén claramente respaldas por la evidencia científica y que hayan demostrado aumentar la seguridad y/o la calidad asistencial, para luego priorizar la realización de estas intervenciones con el objetivo de mejorar así la asistencia sanitaria. Siguiendo esta línea, nos planteamos la realización de este estudio, con el objetivo de evaluar la calidad de las IF que motivaron un inicio de tratamiento en un Servicio de Urgencias con un farmacéutico clínico integrado en dicha unidad, según la evidencia científica disponible en las Guías de Práctica Clínica (GPC). Como objetivo secundario se analizó el porcentaje de intervenciones de inicio de tratamiento realizadas sobre tratamientos agudos o crónicos (conciliación) y la distribución de grupos ATC de los fármacos implicados en las intervenciones.
Método
Estudio observacional, descriptivo y retrospectivo para evaluar la calidad de las intervenciones farmacéuticas, a través de la evidencia científica publicada en las GPC, realizadas por un farmacéutico clínico en el SU de un Hospital de tercer nivel a lo largo de un año (enero 2011-diciembre 2011).
El SU cuenta con un programa de prescripción electrónica asistida (Silicon®, Grifols®) y tres armarios automatizados (Pyxis®, Grifols®): dos para la dispensación de medicación y conectados a la prescripción electrónica y otro para la dispensación de estupefacientes. La atención farmacéutica en urgencias está enfocada a los pacientes con mayor riesgo de sufrir un evento adverso por medicamentos en el SU, esto es, todos los pacientes que por su gravedad o complejidad deben quedar ingresados en el área de observación, en la unidad de cuidados críticos o se encuentran pendientes de ingreso en una planta de hospitalización.
Se llevó a cabo una búsqueda bibliográfica en Medline y Pubmed de las GPC de las patologías más prevalentes en urgencias. Se seleccionaron las GPC más actualizadas en el momento de la realización de la intervención, siempre que la GPC estuviera redactada según los principios de la Medicina Basada en la Evidencia (MBE). Se extrajeron las medidas farmacoterapéuticas para cada patología según el grado de recomendación, nivel de evidencia e impacto sobre la morbimortalidad en una herramienta en Microsoft Excel® diseñada al efecto. Los grados de recomendación y niveles de evidencia se basaron en los definidos en el documento consenso de la Sociedad Europea de Cardiología (ESC)27, y las del resto de GPC se adaptaron a esta definición.
Se seleccionó de la base de datos informatizada del Servicio de Farmacia las intervenciones farmacéuticas que motivaron un inicio de tratamiento farmacológico en urgencias y se diseñó una hoja de recogida de datos que incluyó los siguientes ítems para cada una de ellas: grado de recomendación y nivel de evidencia, disminución de la morbimortalidad, tratamiento crónico (conciliación) o de la patología aguda, y grupo farmacológico según clasificación ATC.
Finalmente se llevó a cabo un análisis estadístico descriptivo de las intervenciones farmacéuticas según el grado de recomendación, nivel de evidencia y morbimortalidad teórica asociada disponible en las guías de práctica clínica de medicina basada en la evidencia, patología aguda o crónica y grupos ATC de los fármacos implicados.
Resultados
De la búsqueda bibliográfica se recopilaron un total de 33 guías de práctica clínica con las patologías más frecuentes en el servicio de urgencias: síndrome coronario agudo sin elevación del segmento ST28, Síndrome coronario agudo con elevación persistente del segmento ST29, Fibrilación auricular30, Insuficiencia cardíaca aguda y crónica31, Prevención primaria de la enfermedad Cardiovascular32, Profilaxis enfermedad tromboembólica33, Ictus isquémico agudo34, Depresión35, Esquizofrenia36, Ansiedad37, Protección gástrica en el Síndrome Coronario Agudo38, Meningitis39, Enfermedad Inflamatoria Intestinal40, Infección Intraabdominal41, Hiperplasia prostática benigna42, Angina de pecho43, Terapia antitrombótica en valvulopatías44, Artritis reumatoide45, Ascitis46, Dispepsia47, Diabetes Mellitus tipo II48, Dolor crónico no oncológico49, Dolor neuropático50, Epilepsia51, Glaucoma de ángulo abierto52, Gota53, Hemorragia digestiva alta por varices esofágicas54, Hiperglicemia hospitalaria55, Hipotiroidismo56, Insomnio57, Parkinson58, Prevención secundaria de enfermedad cardiovascular59 y Sepsis60.
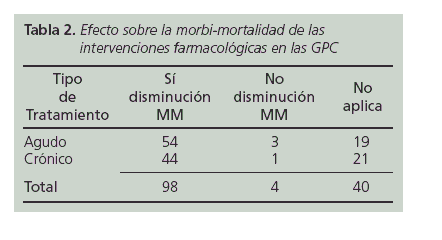
Se extrajeron 141 recomendaciones farmacoterapéuticas de las GPC según el grado de recomendación y nivel de evidencia, 75 en la fase aguda de la patología y 66 a largo plazo (Tabla 1). Adicionalmente se analizó la evidencia de cada una de ellas sobre la disminución teórica de la morbimortalidad (MM) asociada (Tabla 2). Un ejemplo de la clasificación realizada en el síndrome coronario agudo sin elevación del segmente ST (SCASEST) se muestra en la tabla 3.
En 2011 el SU recibió 87.907 visitas, con una media aproximada de 240 visitas al día, de los cuales ingresaron en el área de observación un 10.2% (9.000 pacientes). En este período se realizaron 2.776 intervenciones farmacéuticas sobre 1.742 pacientes (1,6 intervenciones por paciente), de las cuales 1.315 fueron IF de inicio de tratamiento (47%) (Tabla 4).
De las IF que motivaron un inicio de tratamiento, el 46,3 % estaban relacionadas con la patología aguda que motivaba su ingreso en urgencias, mientras que en el 53,7% estaban relacionadas con la conciliación de un fármaco que el paciente tomaba como tratamiento crónico, siempre y cuando no estuviera contraindicado por la situación clínica del paciente.
A la mayoría de las IF de inicio de tratamiento se le pudo asignar un grado de recomendación y nivel de evidencia disponible en las GPC, correspondiendo el 73% a inicio de medicación crónica y el 27% a inicio de un tratamiento para la patología aguda (Tabla 5).
El 96% de las IF de inicio de tratamiento realizadas por el farmacéutico clínico se clasificaron con el mayor grado de recomendación (I), siendo el 83,8% clasificadas con el mayor grado de recomendación y nivel de evidencia (IA) (Tabla 6). La mayoría de las IF estaban asociadas con una reducción teórica de la MM (Tabla 7).
Los fármacos más frecuentemente implicados en patología crónica pertenecían principalmente al grupo terapéutico C (sistema cardiovascular) y el grupo N (Sistema nervioso). En cuanto a las IF de inicio realizadas sobre el tratamiento de la patología aguda la mayoría se realizó sobre fármacos del grupo B (sangre y órganos hematopoyéticos) seguidos de fármacos del grupo A (tracto alimentario y metabolismo) (Tabla 8).
Dentro de las IF de inicio de tratamiento con mayor grado de recomendación y nivel de evidencia (IA), un 78,2% se corresponden a IF sobre tratamientos crónicos y un 21,8% sobre tratamientos agudos. Adicionalmente, todas ellas tenían asociada una disminución teórica de la morbimortalidad.
Discusión
Desde nuestro conocimiento, la metodología utilizada en este trabajo para evaluar la calidad de las intervenciones farmacéuticas no ha sido usada con anterioridad en la bibliografía disponible. Esto dificulta la comparación con otras publicaciones en el ámbito de la farmacia clínica en urgencias.
La selección específica de las IF que supusieron un inicio de tratamiento para el análisis en este trabajo se debe principalmente a que éstas pueden ser más fácilmente asociadas con una recomendación farmacoterapéutica presente en las GPC. Resulta difícil encontrar alguna GPC según la medicina basada en la evidencia que clasifique, por ejemplo, el ajuste de dosis a insuficiencia renal o cambios de forma farmacéutica por la situación clínica del paciente. Por tanto, la principal limitación de este trabajo radica en no incluir en el análisis el resto de IF no relacionadas con un inicio de tratamiento.
Las GPC realizan sus recomendaciones farmacoterapéuticas basadas en la evidencia de un beneficio y/o una reducción en la morbimortalidad. Sin embargo, tal como explica Bruchet et al., es complicado demostrar esos beneficios en los pacientes ya que éstos fueron consecuencia de ensayos clínicos (EC) en los que el modelo experimental fue diseñado para aislar el efecto de esa intervención. Además las condiciones y limitaciones de los ensayos no se cumplen en práctica clínica, por lo que los efectos beneficiosos pueden aparecer enmascarados.
Por lo tanto, en el presente trabajo asumimos, al igual que Bruchet et al., que las IF de inicio de tratamiento sobre nuestros pacientes podrían producir el beneficio demostrado en los EC y reflejado en las GPC, si bien no podemos concluirlo con el diseño actual. Estudios futuros deberán evaluar el efecto de los farmacéuticos clínicos sobre los resultados en salud: tasas globales de eventos adversos, tasa de morbimortalidad, ingresos hospitalarios, duración de la estancia, revisitas al servicio de urgencias, mejora de la calidad de vida, etc.
Nuestro método podría asemejarse a los definidos por Bruchet et al. y por Abu-Ramaileh et al.61. El primero propuso como método la definición a priori de un repositorio de "intervenciones de calidad" respaldadas por la evidencia, sin embargo nuestro trabajo fue realizado a la inversa ya que se recopiló la evidencia científica y nivel de recomendación de las IF para evaluar la calidad de las mismas. El resultado de este análisis es que el 73% de las IF de inicio de tratamiento realizadas estuvieron basadas en la evidencia y podrían constituir el panel de "intervenciones de calidad" del Servicio de Farmacia.
Abu-Ramaileh et al.62 de manera similar evaluó la calidad de la actividad farmacéutica basándose en los datos de un estudio previo de errores de medicación (EM) en urgencias: de las 634 IF realizadas en el trabajo original descartaron aquellas que se realizaron con el objetivo de la prevención de EM, dejando para el análisis 130 IF que fueron clasificadas según Shane et al.63. Un 70% de las IF (N = 91) resultaron "Quality interventions", definidas como intervenciones que aumentan la calidad de la asistencia sanitaria y mejora la adherencia a las GPC, con lo que arroja un porcentaje parecido al nuestro. La clasificación de calidad usada por los autores difiere bastante de la nuestra por lo que hace imposible las comparaciones.
Otra diferencia importante a destacar es el número de IF realizadas. En nuestro hospital se registraron 2.776 IF en el año 2011 de las que 1.315 (47%) fueron de IF de inicio de tratamiento y analizadas en nuestro estudio, mientras que en el estudio original de Rothschild se analizaron 634 IF (EM e IF) registradas entre 12 farmacéuticos clínicos del SU de cuatro centros hospitalarios docentes de EE.UU durante 4 meses. Quizás sea debido a que el objetivo del trabajo original de Rothschild fue el de analizar errores de medicación y no registrar intervenciones farmacéuticas.
En cuanto al perfil de grupos ATC destacan para la patología aguda el grupo B seguido del A y para la patología crónica el grupo C y N. En el trabajo de Ucha et al. se constató un perfil similar en la distribución de grupos ATC siendo los más frecuentes el grupo A (30%), el grupo C (25%), grupo N (22%) y grupo R (13%). Comparando ambos estudios se desprende que los grupos más presentes fueron los del grupo A, C y N
Destacamos nuestro alto porcentaje de intervenciones sobre fármacos del grupo B en patología aguda, de especial importancia al considerarse medicamentos de alto riesgo: manejo de la terapia anticoagulante y antiagregante, y prevención del tromboembolismo venoso.
Nuestro trabajo pone de manifiesto la necesidad de establecer estándares de calidad en la evaluación de la actividad farmacéutica asistencial en las unidades clínicas que facilite la comparación entre diferentes estudios.
La mayoría de las IF de inicio de tratamiento con evidencia científica surgieron como necesidad de conciliación del tratamiento crónico del paciente durante su estancia en urgencias, con la finalidad de evitar un nuevo problema de salud distinto del que provocó su ingreso, siempre que la situación clínica del paciente lo permitiese. Estas IF estuvieron relacionadas fundamentalmente con fármacos de los grupos C y N, que se corresponde con los grupos terapéuticos más prevalentes en Atención Primaria64. Destacamos la importancia de las IF sobre fármacos para patología aguda al tratarse en su mayoría de medicamentos de alto riesgo (grupo B), en pacientes con patologías agudas graves, que en definitiva son los pacientes tipo que cursan ingreso en los servicios de urgencias.
Las IF de inicio de tratamiento realizadas por un farmacéutico clínico en el servicio de urgencias muestran una elevada adherencia a las GPC de las patologías más prevalentes, con un alto grado de recomendación y evidencia científica, así como una reducción teórica de la morbi-mortalidad asociada, participando en la mejora de la calidad asistencial que reciben los pacientes en el Servicio de Urgencias. La integración de la actividad farmacéutica en los equipos multidisciplinares de atención al paciente en los servicio de urgencias abre nuevas líneas de trabajo y de desarrollo que deben demostrar no sólo una mejora de la calidad, sino de los resultados en salud, objetivo último de la asistencia sanitaria.
Conflicto de intereses
Los autores aclaran no tener ningún tipo de conflicto de intereses.
Los resultados preliminares de este trabajo fueron presentados en formato póster y presentación oral en el 57 congreso de la Sociedad Española de Farmacia Hospitalaria (SEFH), celebrado en Bilbao Octubre de 2012.
Bibliografía
1. Makowsky MJ, Koshman SL, Midodzi WK, Tsuyuki RT. Capturing outcomes of clinical activities performed by a rounding pharmacist practicing in a team environment: the COLLABORATE study (NCT00351676). Med Care. 2009;47(6):642-50. [ Links ]
2. Kucukarslan SN, Peters M, Mlynarek M, Nafziger DA. Pharmacists on rounding teams reduce preventable adverse drug events in hospital general medicine units. Arch Intern Med. 2003;163(17):2014-8. [ Links ]
3. Bond CA, Raehl CL. Clinical pharmacy services, pharmacy staffing, and hospital mortality rates. Pharmacotherapy 2007;27(4):481-93. [ Links ]
4. Kaboli PJ, Hoth AB, McClimon BJ, Schnipper JL. Clinical pharmacists and inpatient medical care: a systematic review. Arch Intern Med. 2006;166(9):955-64. [ Links ]
5. Chisholm-Burns MA, Kim Lee J, Spivey CA, Slack M, Herrier RN, Hall-Lipsy E, et al. US pharmacists' effect as team members on patient care: systematic review and meta-analyses. Med Care. 2010; 48(10):923-33. [ Links ]
6. Graabaek T, Kjeldsen LJ. Medication Reviews by Clinical Pharmacists at Hospitals Lead to Improved Patient Outcomes: A Systematic Review. Basic Clin Pharmacol Toxico 2013 Jun;112(6):359-73. [ Links ]
7. Pande S, Hiller JE, Nkansah N, Bero L. The effect of pharmacist-provided non-dispensing services on patient outcomes, health service utilisation and costs in low- and middle-income countries. Cochrane Database Syst Rev. 2013;2:Cd010398. [ Links ]
8. Myers CE. ASHP Health-System Pharmacy 2015 Initiative. Am J Health Syst Pharm. 2004;61(7):657. [ Links ]
9. American Society of Health-System Pharmacist. ASHP Health-System Pharmacy 2015 Initiative. Update 2008. Último acceso Octubre 2013. http://www.ashp.org/s_ashp/docs/files/2015_Goals_Objectives_0508.pdf. [ Links ]
10. Canadian Society of Hospital Pharmacists. CSHP 2015 - Targeting Excellence in Pharmacy Practice. 2008. Úlitmo acceso Octubre 2013. http://www.cshp.ca/dms/dmsView/2_CSHP-2015-Goals-and-Objectives-Feb-25'07-w-Appdx-rev-May'08.pdf. [ Links ]
11. Sociedad Española de Farmacia Hospitalaria. Iniciativa 2020: Hacia el futuro, son seguridad. Último acceso Octubre 2013. www.sefh.es/sefhpdfs/desarrollo_2020.pdf. [ Links ]
12. American College of Clinical Pharmacy. The definition of clinical pharmacy. Pharmacotherapy 2008;28(6):816-7. [ Links ]
13. Linda T, Kohn JMC, Molla S. Donaldson. Committee on Quality of Health Care in America. To err is human: building a safer health system. National Academy Press; 2000. Último acceso Octubre 2013. http://www.iom.edu/~/media/Files/Report Files/1999/To-Err-is-Human/To Err is Human 1999 report brief.pdf. [ Links ]
14. Aranaz JM, Aibar C, Vitaller J, Ruiz P. Estudio Nacional sobre los Efectos Adversos ligados a la hospitalización: ENEAS, 2005. Ministerio de Sanidad y Consumo; 2006. Último acceso Octubre 2013. http://www.msssi.gob.es/eu/organizacion/sns/planCalidadSNS/pdf/excelencia/opsc_sp2.pdf. [ Links ]
15. Tomas S, Chanovas M, Roqueta F, Alcaraz J, Toranzo T y grupo de trabajo EVADUR-SEMES. EVADUR: eventos adversos ligados a la asistencia en los servicios de urgencias de hospitales españoles. Emergencias 2010;22:415-28. [ Links ]
16. Sociedad Española de Medicina de Urgencias y Emergencias. Gestión asistencial de los Servicios de Urgencias: "Seguridad clínica de los pacientes en los Servicios de Urgencias". Monografiás de la SEMES: 2007;1(3). Disponible en: http://www.fasterweb.es/documentos/SEMES_SP_en_Urgencias.pdf. [ Links ]
17. Eppert HD, Reznek AJ. ASHP guidelines on emergency medicine pharmacist services. Am J Health Syst Pharm 2011;68(23):e81-95. [ Links ]
18. Strand LM, Morley PC, Cipolle RJ, Ramsey R, Lamsam GD. Drug-related problems: their structure and function. DICP 1990;24(11): 1093-7. [ Links ]
19. Juanes A, García Peláez M, Altimiras Ruiz J. Los Servicios de Urgencias Médicas: un nuevo reto para los farmacéuticos de hospital. Aten Farm. 2006;8(2):72-8. [ Links ]
20. Grupo de Investigación en Atención Farmacéutica, Grupo de Investigación en Farmacología, Fundación Pharmaceutical Care España, Sociedad española de Farmacia Comuntaria. Tercer Consenso de Granada sobre Problemas Relacionados con Medicamentos (PRM) y Resultados Negativos asociados a la Medicacion (RNM). Ars Pharm. 2007;48(1):5-17. [ Links ]
21. Ucha Samartín M. Analisis de los problemas relacionados con los medicamentos tras la integracion de un farmaceutico en un servicio de urgencias. Emergencias 2012;24:96-100. [ Links ]
22. Tomás Vecina S, García Sánchez L, Pascual Arce B, Riera Paredes I. Programa de intervención farmacéutica en el servicio de urgencias para mejorar la seguridad del paciente. Emergencias 2010;22:85-90. [ Links ]
23. Crespí Monjo M, Ventayol Bosch P, Pinteño Blanco M, Vidal Puigserver J, Puiguriguer Ferrando J, Delgado Sanchez O, et al. Actividad farmacéutica en un Servicio de Urgencias: rotación de 4o año de residencia. Aten Farm. 2006;8(6):333-45. [ Links ]
24. Patanwala AE, Hays DP, Sanders AB, Erstad BL. Severity and probability of harm of medication errors intercepted by an emergency department pharmacist. Int J Pharm Pract. 2011;19(5):358-62. [ Links ]
25. Overhage JM, Lukes A. Practical, reliable, comprehensive method for characterizing pharmacists' clinical activities. Am J Health Syst Pharm. 1999;56(23):2444-50. [ Links ]
26. Bruchet N, Loewen P, de Lemos J. Improving the quality of clinical pharmacy services: a process to identify and capture high-value "quality actions". Can J Hosp Pharm. 2011;64(1):42-7. [ Links ]
27. Task Force Members Responsible for the Production and updating ESC guidelines. Recommendations for guidelines production. 2010. Úlitmo acceso Octubre 2013. http://www.escardio.org/guidelinessurveys/esc-guidelines/Documents/ESCGuidelines for Guidelines Update 2010.pdf. [ Links ]
28. Bassand JP, Hamm CW, Ardissino D, Boersma E, Budaj A, Fernández-Avilés F, et al. Guía de Práctica Clínica para el diagnóstico y tratamiento del síndrome coronario agudo sin elevación del segmento ST. Rev Esp Cardiol. 2007;60(10):1070.e1-e80. [ Links ]
29. Van de Werf F, Bax J, Betriu A, Blomstrom-Lundqvist C, Crea F, Falk V, et al. Guías de Práctica Clínica de la Sociedad Europea de Cardiología (ESC). Manejo del infarto agudo de miocardio en pacientes con elevación persistente del segmento ST. Rev Esp Cardiol. 2009;62(3):e1-e47. [ Links ]
30. Camm AJ, Kirchhof P, Lip GYH, Schotten U, Savelieva I, Ernst S, et al. Guías de Práctica Clínica de la Sociedad Europea de Cardiología (ESC). Guías de práctica clínica para el manejo de la fibrilación auricular. Rev Esp Cardiol. 2010;63(12):1483.e1-e83. [ Links ]
31. Dickstein K, Cohen-Solal A, Filippatos G, McMurray J, Ponikowski P, Poole-Wilson PA et al. Guía de práctica clínica de la Sociedad Europea de Cardiología (ESC) para el diagnóstico y tratamiento de la insuficiencia cardiaca aguda y crónica (2008-corregida 2010). Rev Esp Cardiol. 2008;61(12):1329.e1-1329.e70. [ Links ]
32. Mosca L, Appel LJ, Benjamin EJ, Berra K, Chandra-Strobos N, Fabunmi RP, et al. Evidence-based guidelines for cardiovascular disease prevention in women. Circulation 2004;109(5):672-93. [ Links ]
33. Geerts WH, Bergqvist D, Pineo GF, Heit JA, Samama CM, Lassen MR, et al. Prevention of venous thromboembolism: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest. 2008;133(6 Suppl):381s-453s. [ Links ]
34. Alonso de Lecinana M, Egido JA, Casado I, Ribo M, Davalos A, Masjuan J, et al. Guidelines for the treatment of acute ischaemic stroke. Neurologia 2011. [ Links ]
35. Anderson IM, Ferrier IN, Baldwin RC, Cowen PJ, Howard L, Lewis G, et al. Evidence-based guidelines for treating depressive disorders with antidepressants: a revision of the 2000 British Association for Psychopharmacology guidelines. J Psychopharmacol. 2008;22(4):343-96. [ Links ]
36. Barnes TR. Evidence-based guidelines for the pharmacological treatment of schizophrenia: recommendations from the British Association for Psychopharmacology. J Psychopharmacol. 2011;25(5):567-620. [ Links ]
37. Baldwin DS, Anderson IM, Nutt DJ, Bandelow B, Bond A, Davidson JR, et al. Evidence-based guidelines for the pharmacological treatment of anxiety disorders: recommendations from the British Association for Psychopharmacology. J Psychopharmacol. 2005;19(6): 567-96. [ Links ]
38. Hamm CW, Bassand JP, Agewall S, Bax J, Boersma E, Bueno H, et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J. 2011;32(23):2999-3054. [ Links ]
39. Tunkel AR, Hartman BJ, Kaplan SL, Kaufman BA, Roos KL, Scheld WM, et al. Practice guidelines for the management of bacterial meningitis. Clin Infect Dis. 2004;39(9):1267-84. [ Links ]
40. Carter MJ, Lobo AJ, Travis SP. Guidelines for the management of inflammatory bowel disease in adults. Gut 2004;53(Suppl 5):V1-16. [ Links ]
41. Solomkin JS, Mazuski JE, Bradley JS, Rodvold KA, Goldstein EJ, Baron EJ, et al. Diagnosis and management of complicated intraabdominal infection in adults and children: guidelines by the Surgical Infection Society and the Infectious Diseases Society of America. Clin Infect Dis. 2010;50(2):133-64. [ Links ]
42. Brenes Bermúdez F, Pérez León N, Pimienta Escrihuela M, Dios Diz J. Recomendaciones de buena práctica clínica. Hiperplasia benigna de próstata. Abordaje por el médico de Atención Primaria. Semergen 2007;33(10):529-39. [ Links ]
43. Fox K, Garcia MA, Ardissino D, Buszman P, Camici PG, Crea F, et al. Guidelines on the management of stable angina pectoris: executive summary: The Task Force on the Management of Stable Angina Pectoris of the European Society of Cardiology. Eur Heart J 2006; 27(11):1341-81. [ Links ]
44. Whitlock RP, Sun JC, Fremes SE, Rubens FD, Teoh KH. Antithrombotic and thrombolytic therapy for valvular disease: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012;141(2 Suppl):e576S-600S. [ Links ]
45. Scottish Intercollegiate Guidelines Network. Management of early rheumatoid arthritis. 2011. Último acceso Octubre 2013. www.sign.ac.uk/pdf/sign123.pdf. [ Links ]
46. European Association for the Study of the Liver clinical practice guidelines on the management of ascites, spontaneous bacterial peritonitis, and hepatorenal syndrome in cirrhosis. J Hepatol. 2010; 53(3):397-417. [ Links ]
47. Asociación Española de Gastroenterología, Sociedad Española de Medicina de Familia y Comunitaria y Centro Cochrane Iberoamericano. Guía de Práctica Clínica: Manejo del paciente con dispepsia, 2003. Último acceso Octubre 2013. http://www.guiasgastro.net/guias_full/textos/Dispepsia.pdf. [ Links ]
48. Canadian Diabetes Association Clinical Practice Guidelines Expert Committee. Canadian Diabetes Association 2008 clinical practice guidelines for the prevention and management of diabetes in Canada. Can J Diabetes. 2008;32(Suppl 1):S1-201. [ Links ]
49. Trescot AM, Helm S, Hansen H, Benyamin R, Glaser SE, Adlaka R, et al. Opioids in the management of chronic non-cancer pain: an update of American Society of the Interventional Pain Physicians' (ASIPP) Guidelines. Pain Physician. 2008;11:S5-62. [ Links ]
50. Attal N, Cruccu G, Baron R, Haanpaa M, Hansson P, Jensen TS, et al. European Federation of Neurological Societies. Guidelines on the pharmacological treatment of neuropathic pain: 2010 revision. Eur J Neurol. 2010;17(9):1113-e88. [ Links ]
51. Scottish Intercollegiate Guidelines Network. Diagnosis and Management of Epilepsy in Adults. 2003, 2005 update. Último acceso Octubre 2013. http://www.sign.ac.uk/pdf/sign70.pdf. [ Links ]
52. Guía de Práctica Clínica, diagnóstico y tratamiento del paciente adulto con glaucoma de angulo abierto. Mexico:secretaria de salud; 2009. Último acceso Octubre 2012. http://www.saludbcs.gob.mx/PDF/GuiasClinicas/IMSS-164_09_GLAUCOMA_ANGULO_ABRIERTO/IMSS-164-09-GlaucomaAbierto.pdf. [ Links ]
53. Jordan KM, Cameron JS, Snaith M, Zhang W, Doherty M, Seckl J, et al. British Society for Rheumatology and British Health Professionals in Rheumatology guideline for the management of gout. Rheumatology (Oxford) 2007;46(8):1372-4. [ Links ]
54. Garcia-Tsao G, Sanyal AJ, Grace ND, Carey W. Prevention and management of gastroesophageal varices and variceal hemorrhage in cirrhosis. Hepatology 2007;46(3):922-38. [ Links ]
55. American Diabetes Association. Standards of medical care in diabetes-2008. Diabetes Care. 2008;31(Suppl 1):S12-54. [ Links ]
56. Diagnóstico y tratamiento del hipotiroidismo primario en adultos. México: Secretaría de Salud; 2009. Último acceso Octubre 2012. http://www.cenetec.salud.gob.mx/descargas/gpc/CatalogoMaestro/265_IMSS_10_Hipotiroidismo_Primario/EyR_IMSS_265_10.pdf. [ Links ]
57. Wilson SJ, Nutt DJ, Alford C, Argyropoulos SV, Baldwin DS, Bateson AN, et al. British Association for Psychopharmacology consensus statement on evidence-based treatment of insomnia, parasomnias and circadian rhythm disorders. J Psychopharmacol. 2010;24(11): 1577-601. [ Links ]
58. National Collaborating Centre for Chronic Conditions. Parkinson's disease: national clinical guideline for diagnosis and management in primary and secondary care. London: Royal College of Physicians, 2006. Último acceso Octubre 2013. http://www.nice.org.uk/nicemedia/live/10984/30087/30087.pdf. [ Links ]
59. Smith SC, Jr., Benjamin EJ, Bonow RO, Braun LT, Creager MA, Franklin BA, et al. AHA/ACCF Secondary Prevention and Risk Reduction Therapy for Patients with Coronary and other Atherosclerotic Vascular Disease: 2011 update: a guideline from the American Heart Association and American College of Cardiology Foundation. Circulation 2011;124(22):2458-73. [ Links ]
60. Dellinger RP, Levy MM, Carlet JM, Bion J, Parker MM, Jaeschke R, et al. Surviving Sepsis Campaign: international guidelines for management of severe sepsis and septic shock: 2008. Intensive Care Med. 2008;34(1):17-60. [ Links ]
61. Abu-Ramaileh AM, Shane R, Churchill W, Steffenhagen A, Patka J, Rothschild JM. Evaluating and classifying pharmacists' quality interventions in the emergency department. Am J Health Syst Pharm. 2011;68(23):2271-5. [ Links ]
62. Rothschild JM, Churchill W, Erickson A, Munz K, Schuur JD, Salzberg CA, et al. Medication errors recovered by emergency department pharmacists. Ann Emerg Med 2010;55(6):513-21. [ Links ]
63. Shane R, Gouveia WA. Developing a strategic plan for quality in pharmacy practice. Am J Health Syst Pharm. 2000;57(5):470-4. [ Links ]
64. Memoria Anual Farmaindustria 2011. Farmaindustria. Disponible en: http://www.farmaindustria.es/idc/groups/public/documents/publicaciones/farma_115844.pdf. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Correo electrónico: mperleok@gmail.com
(Moisés Pérez León).
Recibido el 11 de septiembre de 2013
Aceptado el 23 de febrero de 2014.