Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Sociedad Española del Dolor
versión impresa ISSN 1134-8046
Rev. Soc. Esp. Dolor vol.12 no.6 Madrid ago./sep. 2005
ORIGINAL
Cefalea cervicogénica. Tratamiento con estimulación eléctrica subcutánea
periférica C1-C2-C3
M. D. Rodrigo1, J. M. Azcona2, J. Quero3, C. Lorente4, P. Acín5 y J. Azcona6
| Rodrigo MD, Azcona JM, Quero J, Lorente C, Acín P, Azcona J. Cervicogenic headache. Treatment with peripheral C1-C2-C3 subcutaneous electrostimulation. Rev Soc Esp Dolor 2005; 12: 333-339.
| ||
| SUMMARY Introduction: We present seven patients with long-term, persistent, severe and non-controlled cervicogenic pain (C1-C2-C3) of diverse etiologies and refractory to other therapeutic options, that were treated with occipital peripheral extramedullary electrostimulation (C1-C2-C3) through surgical implantation of a uni- or bilateral cervico-occipital electrode. Material and method: Seven female patients with an average age of 50.5 years had the following diagnoses: cervicogenic headache (transformed migraine) in 3 patients; complex regional pain syndrome in 2 patients, one of them being a type 2 with cervical location secondary to syringomyelia C2-D1 + Arnold Chiari malformation + surgery and the other one with hemiface/neck/occipital location and left EESS secondary to carotid surgery; left postherpetic neuralgia at C1-C2-C3 in 1 patient and cervicogenic headache secondary to osteoarthritis in 1 patient. Results: Satisfactory analgesic result was provided in all the cases. In most patients, continuous pain disappeared and the number and severity of crises decreased. Physical activity returned to normal levels and three patients returned to work. Night rest had been poor in all of them, but returned to normal. Drug therapy was discontinued in two patients and significantly reduced in the remainder. Mean follow-up time was 16 months, with a maximum of 33 in the first case. Electrode displacement was a complication in two cases, one after 7 days of the final implant and the other after one year. Discussion: Neuromodulation mediated by invasive electrostimulation has shown its therapeutic use over the past years in patients with refractory and nontratable neuropathic pain. Recent advances in neurostimulation have provided new therapeutic options with the implantation of extramedullary electrodes for the stimulation of peripheral nerves. Conclusions: In all of our patients, pain location showed preferably a metameric distribution C1, C2 and C3. In all cases, occipital stimulation provided a very satisfactory or good result that was maintained over time, with relief of continuous pain, decreased frequency and severity of pain crises, functional improvement of night rest, normalization of daily life activity and reduced need of pharmacological treatment. © 2005 Sociedad Española del Dolor. Published by Arán Ediciones, S. L. Key words: Peripheral occipital invasive electrostimulation. Cervicogenic headache. Transformed migraine.
| RESUMEN Introducción: Presentamos siete pacientes con dolor cervicogénico (C1-C2-C3) de larga evolución, persitente, severo, no controlado, de diferentes etiologías, en los que se habían agotado otras posibilidades terapéuticas, tratados con una técnica de estimulación eléctrica extraespinal periférica occipital (C1-C2-C3), mediante implante quirúrgico de electrodo cérvico-occipital uni- o bilateral. Material y método: Se trata de siete pacientes, mujeres, edad media de 50,5 años, con los siguientes diagnósticos: en 3 pacientes cefalea cervicogénica (migraña transformada); otros dos casos se tratan de un síndrome de dolor regional complejo, uno localizado cervical tipo 2 post-siringomielia C2-D1 + malformación de Arnold Chiari + cirugía y en otro de hemicara/cuello/occipital y EESS izqda. postcirugía de carótida; un caso de neuralgia postherpética C1-C2-C3 izquierda; y otro caso de cefalea cervicogénica secundaria a artrosis. Resultados: En todos los casos se ha obtenido un buen resultado analgésico. En la mayoría de las pacientes ha desaparecido el dolor continuo, ha disminuido el número de crisis y su severidad. Se ha normalizado su actividad física, y tres pacientes se han reincorporado al trabajo. El descanso nocturno que era malo en todas ha pasado a ser normal. En dos pacientes se ha retirado el tratamiento farmacológico y en el resto se ha reducido de forma considerable. El tiempo medio de seguimiento es de 16 meses, el máximo en el primer caso es de 33. Las complicaciones han sido en dos ocasiones migración del electrodo, una ocurrió a los 7 días del implante definitivo y en otra paciente después de un año. Discusión: La neuromodulación mediada por la estimulación eléctrica invasiva ha demostrado su utilidad terapéutica a lo largo de los últimos años, en pacientes con dolor neuropático refractario e intratable. Los avances recientes en neuroestimulación han permitido ampliar sus posibilidades terapéuticas con la colocación de electrodos extraespinales para estimulación de nervios periféricos. Conclusiones: En todos nuestros pacientes la localización del dolor estaba referida, de forma predominante, en una distribución metamérica C1, C2, C3. En todos los casos la estimulación occipital ha proporcionado un resultado global muy bueno o bueno que se mantiene en el tiempo; desaparición del dolor continuo, disminución de la frecuencia y severidad de las crisis, mejoría funcional, descanso nocturno, actividad de la vida diaria y disminución del tratamiento farmacológico. © 2005 Sociedad Española del Dolor. Publicado por Arán Ediciones, S. L. Palabras clave: Estimulación eléctrica invasiva occipital periférica. Cefalea cervicogénica. Migraña transformada.
|
1Jefa de la Unidad del Dolor. Servicio de Anestesiología.
2Jefe de Servicio de Angiología y Cirugía Vascular.
3Médico Adjunto. Unidad del Dolor. Servicio de Anestesiología.
4Médico Adjunto. Servicio de Angiología y Cirugía Vascular. Clínico Universitario Lozano Blesa. Zaragoza
5Médico Adjunto. Servicio de Anestesiología. Hospital Royo Villanova. Zaragoza
6Médico Adjunto. Servicio de Angiología y Cirugía Vascular. Hospital Clínico Virgen de la Victoria. Málaga
Recibido: 12-04-05.
Aceptado: 28-06-05.
INTRODUCCIÓN
El dolor cefálico que tiene su origen a nivel espinal cervical se conoce como cefalea cervicogénica. Muchos especialistas lo denominan migraña transformada. Lo producen causas heterogéneas, y corresponden, frecuentemente, a procesos degenerativos como la artrosis; en otras ocasiones son secundarias a artritis inflamatorias, microtraumatismos, sobrecargas de articulaciones y partes blandas articulares, traumatismos (latigazo cervical, quiropraxis, etc.), anomalías de la unión craneocervical (luxaciones de odontoides, sinartrosis, etc.), discopatías (raras a nivel cervical alto) y lesiones propiamente neuropáticas, medulares, radiculares o periféricas, que pueden ser estructurales, infecciosas o de cualquier otra etiología. Engloba, también, un amplio grupo de pacientes, con síntomas similares, en los que el origen del dolor no siempre es conocido (1,2).
El dolor, suele tener una localización extendida a calota, cuello u hombros. Es de carácter neuropático y/o mecánico, ligado a posturas y movimientos, con limitación de la movilidad cervical. Se puede reproducir por presión manual en puntos gatillo cervicales y tiene una mejoría poco específica con el reposo y los antiinflamatorios. Se asocia, con cierta frecuencia, a síntomas como inestabilidad, visión borrosa, naúseas, más raramente vómitos, foto y fonofobia o sensación de hinchazón homolateral, especialmente periocular. El dolor se alivia, al menos temporalmente, con el bloqueo anestésico del nervio afecto, criterio recogido tanto en la cefalea cervicogénica como en la neuralgia del nervio occipital (3,4).
MATERIAL Y MÉTODO
Se trata de 7 pacientes, mujeres, de 50,5 años de edad media, con dolor persitente no controlado localizado en región occipital, tratadas en el periodo de junio 2002 a noviembre 2004 en la Unidad del Dolor del Hospital Clínico Universitario de Zaragoza, con una técnica de estimulación eléctrica extraespinal periférica mediante un sistema implantado y electrodos colocados cérvico-occipital (C1-C2-C3).
Todas las pacientes tenían un dolor de predominio cérvico-occipital que, en la mayoría, se extendía a regiones proximales: parietal, cara, auricular, escapular, supraclavicular y extremidad superior. La localización era bilateral en dos casos. El dolor fue descrito con características neuropáticas, percibido como eléctrico, lancinante, opresivo, con sensación de disestesia, parestesia e hinchazón. También, en la mayoría de los casos, estaba presente, en mayor o menor grado, componente disreactivo vascular (frialdad, enrojecimiento, edema, sudoración). Estas pacientes asociaban en su cuadro clínico un mal descanso nocturno, estado emocional con depresión asociada y limitación de su actividad física en la vida diaria y laboral. Todas las pacientes necesitaban tratamiento farmacológico con una media de 4,9 fámacos por paciente.
El diagnóstico correspondía en 3 pacientes a cefalea cervicogénica (migraña transformada); otras dos se trataban de un síndrome de dolor regional complejo, que en un caso tenía una localización cervical y era secundario a una siringomielia C2-D1 + malformación de Arnold Chiari + cirugía, y el otro caso se trataba de un síndrome de dolor regional complejo de hemicara/cuello/occipital y EESS izqda. postcirugía de carótida interna; una paciente con neuralgia postherpética C1-C2-C3 izquierda; y otra paciente con cefalea cervicogénica secundaria a artrosis (Tablas I y II).
En todas las pacientes habían fracasado otras alternativas terapéuticas y se realizó bloqueo nervioso occipital con buen resultado analgésico que no se mantuvo en el tiempo. Se indicó implante de electrodo/s para estimulación occipital en periodo de prueba.
El periodo de prueba se mantuvo, en el primer caso durante 1 mes y alrededor de 1 semana en los 6 siguientes. El resultado analgésico en este periodo fue satisfactorio con mejoría global superior al 50% en todos los casos. Se realizó un segundo tiempo quirúrgico para el implante del resto del sistema.
El material utilizado corresponde a electrodos modelo Pisces Quad tetrapolar y generador en 5 pacientes Itrel 3 y en los dos casos de estimulación bilateral generador Synergy en uno y Versitrel en otro.
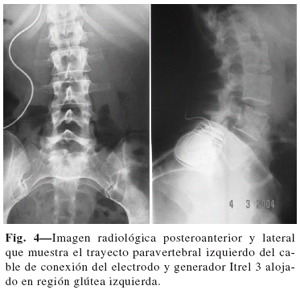
Técnicamente el primer tiempo quirúrgico se ha llevado a cabo con el paciente en posición de decúbito prono; se realizó una pequeña incisión longitudinal a nivel vertebral cervical medial C1, tanto para electrodo único (dolor unilateral), como doble electrodo (dolor bilateral); se disecó y confeccionó un bolsillo subcutáneo de 1 cm a cada lado de esta incisión. Después de la disección se introdujo en el plano subcutáneo una cánula, aguja Tuohy 15 G, curvada hacia adentro adaptada a la parte posterior occipital con el bisel hacia abajo y dirigida a la parte inferior de la oreja. Una colocación superficial atravesando la dermis o demasiado profunda a través de la fascia podría ocasionar una estimulación ineficaz o dolorosa. A través de la cánula se introdujo el electrodo, se retiró la aguja y se realizó intraoperatoriamente una reproducción externa de la parestesia. La ubicación correcta es la que reproduce estimulación en la zona cérvico-occípito-auricular. La porción distal del o de los electrodos se fijaron, en posición circular y formando un bucle, con un punto de seda para evitar la migración (Figs. 1-3).
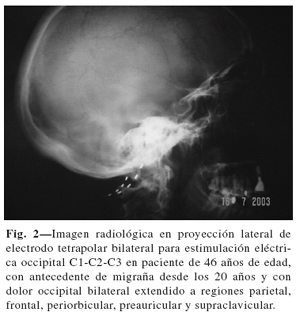
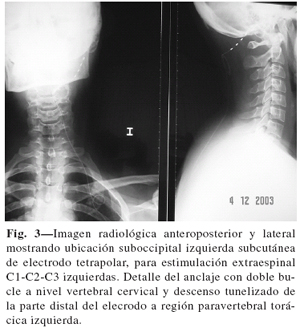
El periodo de prueba se llevó a cabo en régimen ambulatorio con unas condiciones de vida lo más cerca posible de la realidad cotidiana. Durante este tiempo, las pacientes, registraron diariamente, por escrito, la evolución del dolor, actividad física, descanso nocturno y el tiempo de estimulación. El segundo tiempo quirúrgico se llevó a cabo en todas las pacientes. Se confeccionó un bolsillo glúteo superior para la conexión y alojamiento subcutáneo del generador (Fig. 4).
Se realizó control radiológico de la ubicación de electrodos y se programó el estimulador, configurando un campo eléctrico para reproducir parestesia de estimulación en la zona del dolor (Tabla III).
RESULTADOS
En todos los casos se ha obtenido un buen resultado analgésico.
En la mayoría ha desaparecido el dolor continuo, ha disminuido el número de crisis y la severidad de estas. Las medias de intensidad medidas por EVA se han reducido en dolor continuo de 4,1 a 0,4 y en dolor en las crisis de 7,9 a 1,1.
La totalidad de las pacientes han normalizado su actividad física y de la vida diaria que, inicialmente y en la mayoría de ellas estaba reducida entre el 25 y el 50%. De las siete pacientes cuatro que mantenían una actividad laboral se encontraban con baja, de estas cuatro, tres se han reincorporado a su trabajo.
El descanso nocturno que era malo en 4 pacientes y muy malo en 3 paso a ser normal en las siete.
En dos pacientes el tratamiento farmacológico se ha retirado y globalmente ha habido una reducción, de 4,9 fármacos de media por paciente a uno.
Con un tiempo medio de seguimiento de 16 meses se mantiene el buen resultado inicial obtenido en todos los casos. El tiempo máximo es en el primer caso de 33 meses.
Las complicaciones han sido, en dos ocasiones, migración del electrodo que han precisado recolocación quirúrgica, en un caso ocurrió a los 7 días del implante definitivo y en otra paciente después de un año.
DISCUSIÓN
La neuromodulación, mediada por la estimulación eléctrica invasiva, ha demostrado su utilidad terapéutica a lo largo de los últimos años, en pacientes con dolor neuropático refractario e intratable.
Esta modalidad terapéutica se lleva a cabo mediante un sistema formado por varios componentes que se implantan quirúrgicamente con una técnica poco cruenta. Su acción está basada en la aplicación de la corriente eléctrica en una serie de localizaciones específicas y bien definidas del sistema nervioso.
La neuroestimulación, en modo de estimulación medular (EEM) con sistema implantado, fue utilizada por primera vez en la clínica por Shealy, en 1967, para el tratamiento del dolor en pacientes terminales cancerosos. Durante la década de los 70 otros investigadores estudian este fenómeno y amplían su indicación en el tratamiento del dolor crónico de múltiples enfermedades no malignas, y en la "reeducación" del sistema nervioso en pacientes con vejiga neurógena, o con alteraciones espásticas paréticas y motoras. En las últimas décadas, esta modalidad terapéutica ha extendido su uso a otras patologías, experimentando un aumento progresivo tanto en el número de casos tratados como en sus indicaciones. En este momento, estas indicaciones, corresponden a condiciones y trastornos dolorosos diferentes: dolor de espalda severo por cirugía fallida; radiculopatía secundaria a aracnoiditis y fibrosis epidural postquirúrgica; neuropatías dolorosas de diferentes orígenes localizadas en las extremidades; algodistrofia simpático refleja crítica; patología vascular isquémica de las extremidades, situaciones severas en las que el tratamiento revascularizador ha fracasado o es inviable (grados III, IV de Leriche y Fontaine y algunos casos en grado IIb); en patología coronaria con angor inestable sin otras posibilidades terapéuticas, ha resultado eficaz reduciendo las crisis de angina; se ha utilizado también como tratamiento sintomático en la incontinencia urinaria por vegiga neurógena de reflejos no inhibidos en la esclerosis múltiple (5-9).
Los avances recientes en neuroestimulación han ampliado sus posibilidades terapéuticas con la colocación de electrodos extraespinales para estimulación de nervios periféricos (occipital, supraorbitario, mediano, cubital, radial, genitofemoral, peroneo, safeno y tibial posterior) (10). Alo y Weiner han utilizado la estimulación occipital en 62 pacientes diagnosticados de cefalea cervicogénica encontrando un 75% de buenos y excelentes resultados durante un periodo medio de seguimiento de 22 meses, un número significativo de estos pacientes han conseguido abortar la progresión de la migraña transformada con periodos cortos de estimulación (11).
En un estudio reciente, en 25 pacientes con criterios de migraña transformada, se implantó doble electrodo tetrapolar occipital y generador Synergy. Durante un periodo de seguimiento de 18,3 meses, alrededor del 88% de los pacientes encontraron una respuesta satisfactoria con mejoría igual o superior al 50%, en la frecuencia y severidad de la cefalea (12).
Las indicaciones de la estimulación occipital incluyen a pacientes seleccionados con diagnóstico de cefalea cervicogénica o neuralgia occipital en la forma de migraña transformada espinal C1-C2-C3, refractaria al tratamiento, con confirmación diagnóstica por la remisión o mejoría temporal de la sintomatología tras el bloqueo nervioso occipital, en condiciones mentales y psicológicas dentro de la normalidad sin contraindicación a la cirugía.
Habitualmente estos pacientes presentan una clínica con características de tirantez muscular en la base occipital, en la parte inferior de la nuca a nivel de músculos semiespinoso de la cabeza y cervicales; esta rigidez se puede seguir de disconfort con irradiación proximal en una o ambos ramos de C1-C2 (occipital mayor) y C3 (occipital menor y auricular). Esto es, comúnmente, cíclico y recurrente en la migraña transformada espinal. Alrededor del 80% de estos pacientes desarrollan alodinia táctil en territorios de C1-C2-C3.
En todos nuestros pacientes el implante se ha realizado en dos tiempos, el primero, con la técnica descrita por Alo (11), en la colocación del o de los electrodos. La estimulación externa se mantuvo durante un periodo de prueba y el implante definitivo del sistema se ha llevado a cabo en un segundo tiempo quirúgico.
La estimulación se debe utilizar de forma intermitente o continua adaptada a la temporalidad del dolor y resto del cuadro clínico y la intensidad del impulso es variable, regulada por el paciente dentro de un rango prefijado.
CONCLUSIONES
La cefalea cervicogénica es habitualmente en los casos severos, un problema clínico de difícil manejo que lleva a situaciones graves con dolor, deterioro en la actividad de la vida diaria, familiar, social y laboral. Son situaciones refractarias a tratamiento farmacológico, rehabilitador, bloqueo nervioso, denervación y otros.
La estimulación eléctrica extraespinal periférica cérvico-occipital (C1-C2-C3) llevada a cabo con un sistema implantado es una técnica quirúrgica poco cruenta que proporciona buenos resultados en un gran número de estos casos.
El buen resultado mediado por la neuroestimulación es dependiente de la percepción de la parestesia en el área de distribución del dolor.
En todos los casos en nuestros pacientes la localización del dolor estaba referida, de forma predominante, en una distribución metamérica C1, C2, C3.
La estimulación occipital ha conseguido en todos los casos un resultado global muy bueno o bueno; ha desaparecido el dolor continuo, ha disminuido la frecuencia y severidad de las crisis, ha mejorado la funcionalidad, el descanso nocturno, la actividad de la vida diaria y se ha podido retirar o disminuir el tratamiento farmacológico.
La mejoría es inmediata a la aplicación del tratamiento.
|
BIBLIOGRAFÍA
1. Sjaastad O, Frederiksen TA, Pfaffenrath V. Cervicogenic headache: Diagnostic criteria. Headache 1990; 30: 725-6. [ Links ]
2. Sjaastad O, Saunte C, Hovdahl H, Breivik H, et al. "Cervicogenic" headache: an hypothesis. Cephalalgia 1983; 3: 249-54. [ Links ]
3. Bovim G, Torbjorn A, Frederiksen A, Stolt-Nielsen A, Sajaastad O. Neurolysis of the greater occipital nerve in cervicogenic headache. A follow up study. Headache 1992; 32: 175-9. [ Links ]
4. Gawel MJ, Rothbart PJ. Occipital nerve block in the management of headache and cervical pain. Cephalalgia 1992; 12: 9-11. [ Links ]
5. Rodrigo MD, Azcona JM, Lorente MC, Atienza M, Perena MJ, Vaquerizo A. Síndrome de dolor regional complejo "crítico". Objeto de estimación terapéutica en las Unidades del Dolor. Rev Soc Esp Dolor 1997; 4: 245-50. [ Links ]
6. Rodrigo MD. Estudio clínico-funcional microcirculatorio de los cambios inducidos con las diferentes terapéuticas en el tratamiento de la algodistrofia simpático refleja de los miembros. Zaragoza. Facultad de Medicina de Zaragoza, 1993. Tesis Doctoral. [ Links ]
7. Duato A. Valoración clínica y funcional de la estimulación eléctrica medular en la patología vascular periférica. Zaragoza. Facultad de Medicina de Zaragoza, 1992. Tesis Doctoral. [ Links ]
8. Simpson BA, Bassett G, Davis K, et al. Cervical spinal cord stimulation for pain: a report on 41 patients. Neuromodulation 2003, 6: 20-6. [ Links ]
9. Aló KM. Spinal cord stimulation for complex pain: Initial experience with a dual electrode, proframmable, internal pulse generator. Pain Practice 2003; 3: 31-8. [ Links ]
10. Weiner RL, Reed KL. Peripheral neurostimulation for control of intractable occipital neuralgia. Neuromodulation 1999; 2: 217-21. [ Links ]
11. Aló KM, Holsheimer J. New trends in neuromodulation for the management of neuropathic pain. Neurosurgery 2002; 50: 690-704. [ Links ]
12. Popeney CA, Aló KM. Peripheral neurostimulation for the treatment of chronic, disabling transformed migraine. Headache 2003; 43: 369-75. [ Links ]