Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Sociedad Española del Dolor
versión impresa ISSN 1134-8046
Rev. Soc. Esp. Dolor vol.13 no.8 Madrid nov. 2006
Valoración de la actitud terapéutica ante el paciente con dolor crónico en las Unidades de Dolor en España. Estudio STEP
Survey of therapeutic attitudes for the treatment of chronic pain in Spanish Pain Units. The STEP study
M. J. Rodríguez
Unidad del Dolor. Hospital Regional Universitario "Carlos Haya". Málaga
Dirección para correspondencia
RESUMEN
En el año 1986, la Organización Mundial de la Salud puso en marcha un proyecto encaminado a ordenar el tratamiento del dolor crónico de origen oncológico de una forma eficaz, simple y con un costo económico bajo. De esta forma nació la Escalera Analgésica.
Posteriormente, y de una forma gradual, se ha ido aplicando la Escalera en el tratamiento de otros tipos de dolor, entre ellos el de origen no oncológico.
Hoy, pasados 20 años de la puesta en marcha de la Escalera Analgésica nos encontramos con que, desde una serie de medios autorizados, se está cuestionando su efectividad. Por ello, desde la Sociedad Española del Dolor se tomó la iniciativa, a través del Estudio STEP, de actualizar cuál es el grado de cumplimiento de las recomendaciones de la Escalera Analgésica de la O.M.S. en los pacientes con dolor crónico no oncológico tratados en las Unidades del Dolor españolas.
Palabras claves: Dolor crónico, escalera analgésica, cumplimiento, O.M.S..
SUMMARY
In 1986, the World Health Organization (WHO) started up a project aimed to improve the treatment of chronic cancer pain in a simple, effective and low-cost manner. The Analgesic Ladder was so born. The Analgesic Ladder has progressively been used for the treatment of other types of pain, including non-cancer cases. Nowadays, after 20 years of its introduction, a number of authorized opinions question its effectiveness. Therefore, the Spanish Pain Society promoted the STEP study to survey the degree of compliance with the WHO Analgesic Ladder recommendations for the treatment of chronic non-cancer pain in patients attending Spanish Pain Units.
Key Words: Chronic pain; analgesic ladder; compliance; WHO.
Introducción
El dolor se define, según la IASP (Asociación Internacional para el Estudio del Dolor) como una experiencia sensorial y emocional desagradable asociada a una lesión tisular existente o presumida, o bien lo que el sujeto describe utilizando esos mismos términos, sin que exista una lesión verificable (1).
El dolor es el principal motivo de consulta médica en España. La sensación dolorosa es producto del sistema nervioso, el componente más complejo del ser humano, por lo que ha de ser tratado no sólo como un síntoma aislado sino como una enfermedad, ya que es la consecuencia de un conjunto de factores que se interrelacionan entre sí para producirlo.
Se ha establecido una clasificación del trastorno doloroso en función de su duración: agudo (duración inferior a 6 meses de evolución), o crónico (con más de 6 meses de evolución). El dolor agudo es considerado como un dolor útil, ya que nos avisa de la presencia de una lesión que es preciso diagnosticar y tratar, frente al dolor crónico que no muestra esa utilidad, ya que con la cronificación se da lugar a una fijación del dolor (2).
El dolor crónico puede ir acompañado de una serie de síntomas, de los que los más frecuentes son: ansiedad, problemas hormonales, trastornos de los sistemas inmune y gastrointestinal, disminución de la movilidad, trastornos del apetito y del sueño, etc. Todo ello conlleva a una disminución en la calidad de vida de la persona que lo padece que interfiere con sus actividades diarias, por lo que también se afecta la capacidad para el trabajo del paciente con dolor crónico.
Todos estos factores hacen que el dolor crónico sea uno de los problemas sanitarios con mayor coste dentro de nuestra sociedad, no sólo por los gastos directos inherentes (hospitalización, consultas, analíticas, pruebas diagnósticas, tratamientos farmacológicos, rehabilitación, fisioterapia, ayudas a domicilio, cuidado familiar, etc.) sino también por los gastos indirectos (baja laboral, disminución rendimiento laboral, pérdida capacidad productiva, etc.). Su coste en cifra, actualmente, en el 2.5% del Producto Interior Bruto.
El dolor crónico es, en último término, un sufrimiento multifactorial debido a causas tanto físicas como psíquicas, por lo que un tratamiento correcto debería incluir tres vertientes distintas: psicológica, física y farmacológica. La prioridad principal para estos pacientes es la supresión, o al menos, el alivio del dolor, ocupando por ello el tratamiento farmacológico un lugar preferente dentro de la actividad terapéutica. Pero, a pesar del gran número de recursos farmacológicos efectivos y de la comprobada seguridad de los que hoy disponemos, todavía nos encontramos con que un porcentaje muy alto de estos pacientes son portadores de un cuadro de dolor crónico que no se consigue aliviar adecuadamente.
Movida por esta situación, en la década de los años 80, la Organización Mundial de la Salud (3) puso en marcha un programa con la finalidad última de ordenar el tratamiento del dolor de origen oncológico en todo el mundo, diseñando para ello un método simple, validado y efectivo que asegurara un tratamiento razonable para el dolor producido por cáncer, de esta forma nació la Escalera Analgésica de la OMS, validada de nuevo en el año l996 (4). Con el paso de los años la utilización de sus normativas se han mostrado tan eficaces en el control del dolor de origen oncológico, que poco a poco su utilización se ha ido aplicando a todo tipo de dolor crónico, incluido el de origen no oncológico. Figura 1.
Según las directrices de la OMS los pacientes con dolor crónico deben ser tratados primero con un fármaco no opioide, tales como los antiinflamatorios no esteroideos (AINE) o los analgésicos no opioides. Si con la administración correcta de estos fármacos no se obtiene un control adecuado del dolor, se debe pasar al segundo escalón terapéutico iniciando la administración de un opioide débil (del tipo del tramadol o codeína). En aquellos pacientes en los cuales este segundo escalón fracasa se recomienda pasar a un tercer escalón iniciando la administración de opioides potentes (morfina, oxicodona, fentanilo o buprenorfina). Al mismo tiempo se recomienda, en todos los peldaños de esta escalera, la utilización de fármacos adyuvantes o co-analgésicos (antidepresivos, anticonvulsivantes, glucocorticoides, etc) siempre que su administración sea necesaria.
Hoy en día, sabemos que esta Escalera analgésica es útil, sobre todo en el dolor crónico de origen nociceptivo y que, al mismo tiempo, es de poca utilidad en el tratamiento del dolor de origen neuropático. En este tipo de dolor el tratamiento se basa, fundamentalmente, en la administración de fármacos considerados como coadyuvantes; anticonvulsivantes y antidepresivos tricíclicos o de acción dual, mientras que no existen evidencias que avalen la utilidad de los analgésicos pertenecientes al primer escalón de tratamiento. Aparte de los coadyuvantes, los analgésicos que cuentan con los mayores niveles de evidencia en el tratamiento del dolor neuropático son los opioides; fundamentalmente el tramadol y la oxicodona como ha quedado de manifiesto en el trabajo de Finnerup y McQuay (5).
La finalidad del presente estudio es la de conocer cual es el grado de adherencia que existe, en estos momentos, en las Unidades de Tratamiento del Dolor españolas a las recomendaciones dadas por la O. M. S. para el tratamiento de dolor crónico no oncológico.
Material y métodos
El presente estudio ha sido diseñado para recoger información de un total de 600 pacientes, que acuden a Unidades del Dolor españolas por presentar dolor crónico (duración superior a 6 meses) en el momento de su inclusión. Dadas las características de los pacientes que pretendemos estudiar, creemos que las Unidades del Dolor son los centros idóneos para la realización de este estudio, habiéndose conseguido la participación de 20 de estas Unidades repartidas por todo el territorio español. Se trata pues de un estudio epidemiológico transversal realizado en todo el territorio nacional, mediante un corte en la situación del paciente con dolor crónico tratado en las mencionadas unidades.
Criterios de inclusión: Pacientes con edad superior a los 18 años que presentaran un cuadro de dolor crónico no oncológico y que hayan dado su consentimiento para participar en el presente estudio. A estos pacientes no se les ha aplicado ninguna intervención que no sea la habitual de la práctica clínica de las Unidades del Dolor, durando la recogida de información un periodo de tiempo de cuatro meses.
Variables observadas: Las variables que se han analizado para la consecución de los objetivos señalados han sido las siguientes:
Datos demográficos del paciente/procedencia.
Criterios de selección de pacientes (Inclusión y Exclusión).
Historia del Dolor y de la Patología/s causante/s.
Evaluación del Dolor (Escala Visual Analógica del dolor - EVA).
Calidad de Vida del paciente con dolor (SF-12). Correlación con la EVA
Tratamientos previos del paciente (en caso de existir).
Cambio de tratamiento en el momento de la visita (instaurado/rescate).
Efectos secundarios relacionados con el tratamiento.
Repercusión económica del dolor (ingreso hospitalario, afectación laboral, baja, etc.).
El análisis estadístico se realizó a través del programa SAS 9.0 que se ha utilizado también para crear la base de datos. El análisis descriptivo de variables cuantitativas se presenta mediante media, desviación estándar, mediana, rango intercuartílico, error estándar, máximo y mínimo y para las variables cualitativas mediante frecuencias y porcentajes. Las comparaciones intergrupos se han realizado con el test de Chi-cuadrado o sus alternativos para el caso de variables cualitativas y con el test de t de Student ó ANOVA para el caso de variables cuantitativas normales, o sus alternativos no paramétricos en el caso contrario. Para analizar la relación entre variables cuantitativas se ha utilizado el coeficiente de correlación de Pearson.
Resultados
De los 600 pacientes inicialmente seleccionados para la realización del estudio, 16 de ellos fueron excluidos por no presentar un tiempo de evolución de dolor superior a seis meses en el momento de la realización de la visita, otros 4 pacientes fueron excluidos ya que presentaron dificultad para la comprensión del cuestionario o para poder cumplimentarlo, o bien porque rehusaron participar en la recogida de datos. Por todo ello la cifra final de pacientes analizados ha sido de 580.
Los datos demográficos de los pacientes se muestran en la Tabla I. Existe un mayor porcentaje de pacientes del sexo femenino (70%), con una media de edad (59 años) que viene a poner de manifiesto que la presencia del dolor crónico afecta a un amplio número de personas que todavía se encuentran dentro de la población activa.
En cuanto a la procedencia de los pacientes, el 25 % de ellos han sido derivados a las Unidades del Dolor desde la Atención Primaria y el 75 % desde la Atención Especializada, siendo los principales tipos de dolor; el osteoarticular (62%) y el neuropático (38%). Las sintomatologías que con mayor frecuencia se han encontrado asociadas al dolor han sido; alteración del sueño (50% de los pacientes), presencia de un cuadro depresivo (48%), ansiedad (47%) e irritabilidad (30%).
Tiempo de evolución del dolor e intensidad: El tiempo medio de evolución del dolor de estos pacientes ha sido de 80 meses (seis años y medio) con un rango de 72 a 88 meses. En cuanto a la valoración del dolor, su puntuación media según la Escala Visual Analógica (EVA) era de 5.82 (5.62-6.02). Se han detectado diferencias casi significativas en la valoración del dolor relacionado con el sexo de los pacientes; la valoración ha sido mayor en las mujeres (5.55 en varones y 5.93 en mujeres; p=0.08), por el contrario, no se han encontrado diferencias significativas relacionadas con el nivel de formación o con la situación laboral de los pacientes. Solo es destacable que aquellos pacientes que presentaban una alteración de sueño anotaron una puntuación del dolor superior a la de los pacientes que no la presentaron (5,93 vs. 5,44; p<0.05)
Al analizar el tratamiento previo que estos pacientes habían recibido, nos encontramos que la mayoría de ellos (el 96%) habían recibido tratamiento previo para el dolor, siendo los analgésicos del primer escalón los más utilizados; 1) AINEs en el 76% de los pacientes, 2) Paracetamol en el 53% y 3) Metamizol en el 36% de ellos.
Dentro de el grupo de los opioides menores, el más utilizado ha sido el Tramadol (el 89% de los pacientes que utilizaban opioides débiles), mientras que el opioide potente más utilizado ha sido el Fentanilo transdérmico (el 63% de los pacientes que recibían opioides potentes), seguido de la Buprenorfina transdérmica (en el 27% de los casos), la Morfina oral de liberación retardada (en el 19% de los casos) y la Oxicodona (en el 3% de los casos). Podemos destacar que en más de la cuarta parte de estos pacientes (28%) se utilizan los opioides potentes como tratamiento de elección en las unidades de tratamiento del dolor.
Los fármacos coadyuvantes que más se han utilizado, han sido; los antidepresivos en el 52% de los pacientes, los anticonvulsivantes en el 50% de ellos y los ansiolíticos en el 47% de los casos.
Cambios experimentados en el tratamiento: Una vez que se han realizado los cambios oportunos en el tratamiento que recibían los pacientes, vemos que el 93% de ellos están recibiendo tratamiento farmacológico y que en más de la mitad (el 51 % de los pacientes) de ellos, se está utilizando junto con el tratamiento farmacológico algún tipo de técnica intervencionista. Las técnicas intervencionistas más utilizadas son; los bloqueos nerviosos en el 33% de los pacientes, la rehabilitación en el 27% y el TENS en el 24% de los casos.
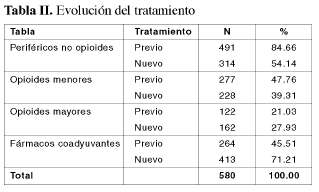
La Tabla II nos muestra cuál ha sido la evolución experimentada por el tratamiento farmacológico de estos pacientes durante los dos momentos analizados en el presente estudio: 1) el tratamiento farmacológico del paciente previo a la consulta y 2) el nuevo tratamiento farmacológico (en aquellos casos que esto ha sido necesario). El cambio del tratamiento farmacológico se ha llevado a cabo en el 70% de los pacientes estudiados (406 pacientes), siendo necesario hacerlo, la mayoría de las veces, por la presencia de un inadecuado control del dolor.
Al comprobar cuáles han sido los cambios realizados en el tratamiento farmacológico analgésico que recibían estos pacientes, nos encontramos con la siguiente situación: 1) el cambio más importante lo hemos llevado a cabo en los pacientes que, como tratamiento analgésico, estaban recibiendo AINEs y analgésicos no opioides; en este grupo hemos pasado de un total de 491 pacientes a un total de 314 pacientes a los cuales se les ha mantenido como tratamiento, 2) el segundo cambio, por orden de importancia, lo encontramos en aquellos pacientes que estaban recibiendo tratamiento con fármacos coadyuvantes (antidepresivos y anticonvulsivantes), en estos pacientes el cambio de tratamiento ha sido a la inversa; hemos pasado de un total de 264 pacientes que los recibían inicialmente a un total de 413 pacientes que los reciben una vez realizado el cambio de tratamiento, 3) en tercer lugar, por orden de importancia, nos encontramos con los pacientes que previamente estaban recibiendo algún tipo de opioide débil como tratamiento analgésico, estos pacientes han pasado de ser un total de 277 los que estaban recibiendo estos analgésicos a solo 228 pacientes una vez realizado el cambio de tratamiento y 4) en último lugar, dentro de los cambios llevados a cabo en el tratamiento farmacológico de los pacientes con dolor crónico, tenemos el grupo de pacientes que hemos pasado a recibir algún tipo de opioide potente como tratamiento farmacológico de su dolor crónico, este grupo de pacientes han pasado de los 132 iniciales a un total de 162 pacientes los que hemos dejado con opioides potentes como tratamiento básico de su dolor.
Han aparecido efectos secundarios adversos en un total de 110 pacientes, lo que representa el 18.3% del total, dentro de ellos los más frecuentes han sido; las náuseas y/o vómitos en 30 pacientes (5%), mareos en 25 pacientes (4%); estreñimiento en 18 (3%) y somnolencia en 11 casos (2%). Si intentamos relacionar los efectos secundarios que han aparecido con el tipo de tratamiento recibido por los pacientes, nos encontramos con lo siguiente: 1) que la aparición y el desarrollo de náuseas, vómitos y mareos los podemos relacionar, fundamentalmente, con la administración de los distintos opioides menores y 2) que la aparición de estreñimiento se encuentra unido, sobre todo, a la administración de opioides potentes por alguna vía. Hay algunos pacientes que han presentado más de una reacción adversa, por eso el número total de reacciones adversas encontradas (163 en total) ha sido superior al número de pacientes que las han presentado, teniendo en cuenta que solo han sido 110 pacientes los que han presentado estos 163 efectos adversos, el número de efecto adverso presentado por paciente ha sido de 1.48 (163/110). Es necesario destacar que solo en tres pacientes de los 110 que han presentado efectos adversos, se han valorado estos como graves.
Se ha evaluado la Calidad de Vida que presentaban estos pacientes mediante la realización del cuestionario SF-12, obteniéndose una puntuación media de la salud global de 33,72 (con un intervalo de confianza al 95%, de 32,18 a 35,25), en una escala de puntuación de 0 a 100 (mínima a máxima calidad de vida). Las diferencias han sido estadísticamente significativas (p<0.05) en las puntuaciones medias de la salud global relacionadas con el sexo, siendo superior el valor hallado en hombres que en mujeres (37,82 vs. 32,27).
También se han encontrado diferencias significativa, si bien esta no ha sido muy alta (r= -0,39) entre la intensidad del dolor (valorada según la Escala Analógica Visual) y la calidad de vida de los pacientes, comprobándose que existe una relación directa entre las intensidades altas del dolor y la presencia de una calidad de vida peor de los pacientes.
Todos los autores relacionan unos costes económicos y sociales altos con la presencia del dolor crónico. Al analizar los costes sociales del dolor en los pacientes incluidos en el presente estudio, hemos obtenido los siguientes datos: el 30% de los pacientes han estado en algún momento de su vida laboral de baja como consecuencia del dolor, del mismo modo el 11% del total de los pacientes han necesitado ser hospitalizados por el mismo motivo durante los últimos seis meses, con un tiempo medio de hospitalización de 12 días. Igualmente, el 26% de los pacientes estudiados han tenido que recurrir a los Servicios de Urgencias como consecuencia del dolor, con un número medio de 3 visitas por paciente. También la media de visitas a la unidad del Dolor ha sido de tres.
Discusión
El objetivo principal, que pretendíamos conseguir con la realización de este estudio, era el poder llevar a cabo una valoración sobre cual es el grado de seguimiento que, realmente, se hace en las Unidades del Dolor de las recomendaciones emitidas por la OMS sobre el tratamiento del dolor crónico, es decir, ¿cuál es el nivel de aplicación de la Escalera Analgésica como guía de tratamiento en aquellos pacientes con problemas de dolor crónico no oncológico?.
Podemos comprobar, a la vista de los resultados obtenidos, que las recomendaciones dadas por la O.M.S. para su aplicación en el tratamiento del dolor crónico, se han seguido en el 69% de los pacientes (281 pacientes) con dolor crónico, tratados en una Unidad del Dolor, a los cuáles ha sido necesario llevar a cabo modificaciones en el tratamiento analgésico que estaban recibiendo debido, sobre todo, a que con el tratamiento anterior no se estaba obteniendo un adecuado control del dolor.
Esto también pone de manifiesto que en la tercera parte de los pacientes con dolor crónico (31% de los pacientes) no oncológico tratados en las Unidades del Dolor españolas, no se han seguido las directrices emitidas por la O.M.S. en cuanto a la escalada en el tratamiento analgésico sino que se ha decidido aplicar directamente lo que Torres (6) ha bautizado como el ascensor; o lo que es lo mismo, iniciar el tratamiento analgésico sin tener en cuenta el tipo de analgésicos que el paciente está recibiendo en ese momento y contando solo con la intensidad del dolor como único parámetro del tratamiento analgésico que debe recibir.
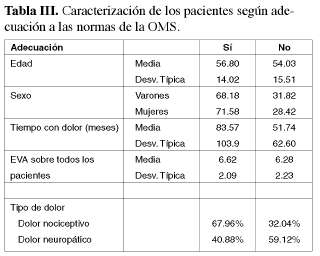
En la Tabla III podemos ver las diferencias existentes entre ambos grupos de pacientes, según que en el cambio de tratamiento se hayan aplicado o no las normativas de la O.M.S.
Vemos, de entrada, que no existen diferencias estadísticamente significativas entre los dos grupos de pacientes en lo referente a la edad, el sexo y a la valoración del dolor. Por el contrario, si encontramos diferencias significativas al valorar otra serie de parámetros, como son los relacionados con; 1) el tiempo de evolución del dolor, aquí podemos comprobar que este tiempo de evolución del dolor es menor en el grupo de pacientes en los cuales a la hora del cambio de tratamiento no se han seguido los criterios de la O.M.S, 2) el tipo de dolor que presentan los pacientes, este es, posiblemente el parámetro más llamativo, pues nos pone de manifiesto que la normativa de la Escalera Analgésica se aplica en las Unidades del Dolor de forma mayoritaria en los pacientes cuyo dolor es de tipo nociceptivo (68% de ellos) y que, por el contrario, donde menos se aplica esta normativa es en el grupo de pacientes que presentan un componente neuropático en su dolor, comprobando que en este grupo de pacientes solo se aplica la normativa de la O.M.S. en el 40% de ellos.
La Organización Mundial de la Salud promovió la puesta en marcha de la Escalera Analgésica como una forma de racionalizar la utilización de los analgésicos en el tratamiento del dolor. Para ello dividió su administración en tres escalones relacionados de una forma directa con la intensidad del dolor que el paciente presentaba. Si bien, esta escalera se diseñó pensando sólo en su utilización para controlar el dolor de origen oncológico, más tarde se comenzó a utilizar en pacientes con dolor crónico cuyo origen no era oncológico, tanto de tipo nociceptivo como neuropático.
Desde hace unos años se han comenzado a oír voces autorizadas que cuestionan la utilidad de su aplicación, hoy en día, en pacientes con dolor crónico tanto oncológico como no oncológico. En una reciente Clinical Updates (7) la IASP cuestiona la efectividad actual de la Escalera Analgésica en el tratamiento del dolor crónico de intensidad severa, preguntándose si en estos casos no sería más útil no seguir las recomendaciones de la escalera analgésica, peldaño a peldaño y si, por el contrario, se debería iniciar el tratamiento del dolor crónico teniendo en cuenta solo su grado de intensidad y su duración y no el tipo de los analgésicos que dicho paciente ha recibido hasta ese momento. Con esta postura, se está defendiendo la posibilidad de iniciar el tratamiento del dolor crónico directamente con un opioide potente, seleccionando este de acuerdo solo con la severidad y la duración del cuadro de dolor que presenta el paciente, cuestionando, de este modo, la efectividad del segundo escalón en el tratamiento de dolor crónico.
Como mantiene Torres en su articulo; el concepto de escalera analgésica no se adapta a algunos tipos de dolor, esta afirmación creemos que es cierta sobre todo en lo referente al dolor neuropático. Sabemos que este tipo de dolor no responde de una forma eficaz a la utilización, en su tratamiento, de los fármacos analgésicos que se recomiendan en la escalera analgésica de la O.M.S., sobre todo a los analgésicos correspondientes al primer escalón (tanto AINEs como analgésicos no opioides). En cambio, la evidencia nos ha confirmado que el tratamiento eficaz en este tipo de dolor se basa, sobre todo, en la administración de los fármacos conocidos como coadyuvantes, sobre todo los antidepresivos y los anticonvulsivantes (8).
Hoy sabemos que casi en la mitad de los pacientes españoles que presentan dolor crónico no oncológico, nos vamos a encontrar con un componente neuropático en su etiología, este componente será el que determine que el dolor neuropático sea puro o mixto, según vaya asociado o no a un componente nociceptivo. También sabemos que es necesario enfocar el tratamiento de estos pacientes con unos criterios distintos a los que habitualmente se siguen; no existen evidencias científicas que avalen la utilización de los analgésicos pertenecientes al primer escalón de la O.M.S. (AINEs y analgésicos no opioides) y que en su lugar están indicados, como fármacos de primera elección) los conocidos como coadyuvantes; antidepresivos (sobre todo los tricíclicos pero también los de acción dual) así como los anticonvulsivantes (sobre todo la gabapentina y la pregabalina). Como analgésicos de segunda elección, en este tipo de dolor, tenemos el tramadol y la oxicodona, estos son los opioides que presentan el mayor grado de evidencias científicas que avalan su utilización en el tratamiento del dolor neuropático, esto se debe, fundamentalmente, a su mecanismo de acción: el tramadol es un fármaco que presenta una acción dual; por una parte es agonista de los receptores opioides mu y al mismo tiempo produce una inhibición selectiva sobre la recaptación de la serotonina y de la noradrenalina; en cuanto a la oxicodona, su efectividad se debe a su afinidad por los receptores kappa, además de la que presenta por los receptores mu (9,10,11,12).
Es destacable también la mayor utilización que se hace de los opioides potentes en los pacientes con dolor crónico cuando se realiza el cambio de tratamiento, si bien, creemos que basta con estudiar el número de estos pacientes para comprobar que estos pacientes se corresponden, prácticamente, con los pacientes que previamente han abandonado el tratamiento con opioides débiles (13,14).
Conclusiones
Según la encuesta Pain in Europa el dolor crónico afecta a más de cuatro millones y medio de españoles con una duración media, según el estudio STEP, de seis años y medio. El perfil del español con dolor crónico es; mujer, ama de casa, con un nivel socio-económico medio y estudios primarios. Como consecuencia de la aparición y del mantenimiento del dolor crónico aparece un cuadro depresivo asociado en el 47% de los pacientes y en el 50% de ellos aparecen trastornos del sueño (15).
El mantenimiento del dolor crónico también presenta una serie de consecuencia dentro del ámbito económico; se ha comprobado que el 30% de los pacientes con dolor crónico han estado de baja laboral como consecuencia directa del dolor, requiriendo hospitalización el 11% de los pacientes con una estancia media de 12 días.
A la vista de los datos que nos proporciona el presente estudio, podemos concluir que todavía se continúa aplicando, de una manera mayoritaria, las normativas emanadas de la O.M.S. para tratar el dolor crónico, en los pacientes tratados en las Unidades del Dolor españolas. También, comprobamos la no aplicación de esta normativa en aquellos pacientes donde el dolor crónico se presenta con un componente neuropático, en estos pacientes comprobamos que se utilizan, como primera opción de tratamiento, los fármacos coadyuvantes (antidepresivos y anticonvulsivantes) y que solo como una segunda opción de tratamiento nos encontramos con la posibilidad de utilizar opioides, siendo el tramadol y la oxycodona los que cuentan con mayores niveles de evidencias científicas.
Bibliografía
1. Merskey H. Pain terms: A list with definitions and notes on usage. Recommended by IASP Subcomittee on Taxonomy. Pain 1979;6:249-252. [ Links ]
2. Bonica JJ. The management of pain. Ed Philadelphia, Lea & Febiger. 1990. [ Links ]
3. World Health Organization. Cancer Pain Relief. Geneva: World Health Organization 1986. [ Links ]
4. World Health Organization. Cancer Pain Relief, 2nd ed. Geneva: World Hearth Organization, 1996. [ Links ]
5. Finnerup NB, Otto M, McQuay HJ, Jensen TS, Sindrup SH. Algorithm for neuropathic pain treatment: An evidence based proposal. Pain 2005;56:1-17. [ Links ]
6. Torres LM, Calderón E, Pernia A, Martínez-Vázquez J, Micó JA. De la escalera al ascensor. Rev. Soc Esp Dolor 2002;9:289-290. [ Links ]
7. Pain Clinical Updates. International Association for the Study of Pain. Time to modify the WHO Analgesic Ladder? 2005; 5:1-4. [ Links ]
8. Backonja MM. Defining neuropathic pain. Anesth Analg 2003; 97:785-790. [ Links ]
9. Watson CP, Moulin D, Watt-Watson J. Controlled-release oxycodona relieves neuropathic pain: a randomized controlled trial in painful diabetic neuropathy. Pain 2003; 105:71-78. [ Links ]
10. Boureau F, Legallicier P, Kabir-Ahmadi M. Tramadol in post-herpetic neuralgia: a randomized, double-blind, placebo-controlled trial. Pain 2003;104:323-331. [ Links ]
11. Levy M.H.- Advancement of opioid analgesia with controlled-release oxycodona. Europ.J.Pain 2001; 5(Suppl A): 113-116. [ Links ]
12. Rodríguez MJ. Oxicodona: otras aplicaciones en diferentes cuadros de dolor crónico. En: Revisión práctica de la oxycodona de liberación controlada en el manejo del dolor, Rafael Gálvez Mateos. Eds: Abadía Group, 2005:39-54. [ Links ]
13. Breivik H, Collet B, Ventafridda V, Cohen R, Gallacher D. Survey of chronic pain in Europa: Prevalence, impact on daily life, and treatment. Eur J Pain 2006; 10:287-334. [ Links ]
14. Kalso E, Edwards JE, Moore RA, McQuay HJ. Opoids in chronic non-cancer pain: systematic review of efficacy and safety. Pain 2004; 112:372-380. [ Links ]
15. Breivik H, Collet B, Ventafridda V, Cohen R, Gallacher D. Survey of chronic pain in Europa: Prevalence, impact on daily life, and treatment. Eur J Pain 2006; 10:287-334. [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
Manuel Jesus Rodríguez
e-mail: maje1946@yahoo.es
Recibido: 01/08/2006
Aceptado: 10/09/2006