Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista de la Sociedad Española del Dolor
versão impressa ISSN 1134-8046
Rev. Soc. Esp. Dolor vol.14 no.1 Madrid Jan. 2007
REVISIÓN
Dolor de origen muscular: dolor miofascial y fibromialgia
Muscular pain: myofascial pain syndrome and fibromyalgia
Ruiz, M.1 ; Nadador V.2 ; Fernández-Aleantud, J.3 ; Hernández-Salván, J.1 ; Riquelme, I.3 ; Benito, G.4
1 F.E.A. Anestesiología, Reanimación y Terapia del Dolor
2 D.U.E. Terapia del Dolor
3 M.I.R. Anestesiología, Reanimación y Terapia del Dolor
4 Psicólogo Terapia del Dolor.
Unidad de Dolor, Hospital Universitario Príncipe de Asturias. Alcalá de Henares-Madrid
Dirección para correspondencia
ABSTRACT
Myofascial pain syndromes have a very high prevalence. Two concepts are essential: muscular tension and trigger points. Autonomous and central sensitization components are implicated. Physical examination and a complete clinical history are mandatory. It requires a multidisciplinary treatment, especially with physical therapy.
Fibromyalgia is characterized by chronic widespread pain and the presence of tender points. In its origin numerous theories exist, but none is totally accepted. Patients present morning rigidity, chronic fatigue, cephalalgia, sleep disturbances, paresthesia, mood disorders, irritable bowel and joint pain. The diagnosis is based upon the classification criteria of the American College of Rheumatology 1990. The treatment aims to recover functionality and quality of life, at least partially. Tricyclic antidepressants therapy will improve depression and sleep disturbances.
The non pharmacological treatment with stretching and relaxation programs alongside psychological therapy will help to reduce the intensity of symptoms
Keywords: Myofascial pain syndromes. Myofascial pain syndromes, physiopathology. Myofascial pain syndromes, therapy. Myofascial pain syndromes, diagnosis. Fibromyalgia. Fibromyalgia, physiopathology. Fibromyalgia, therapy. Fibromyalgia, diagnosis.
RESUMEN
El dolor miofascial es una importante fuente de alteraciones para todos los sujetos que la padecen. Su prevalencia es muy elevada en atención primaria, aunque es aún mayor en los centros de atención especializada, siendo muy variables las cifras que se encuentran en la literatura. Para el estudio de esta entidad es necesario conocer dos conceptos básicos: tensión muscular y "trigger points". No existe ninguna teoría totalmente aceptada en la actualidad, aunque parece que existe un componente autonómico y otro de sensibilización central. Un minucioso examen físico y una completa historia clínica son los dos elementos fundamentales para llegar al diagnóstico. El dolor miofascial comprende un heterogéneo grupo de enfermedades que requiere un tratamiento multidisciplinar. El tratamiento de elección es la terapia física, en especial los ejercicios de estiramiento diseñados para recuperar la longitud del músculo.
La fibromialgia es una entidad que se caracteriza por dolor crónico generalizado y la presencia de puntos sensibles o "tender points". El origen de esta enfermedad continúa, aún hoy día por dilucidarse. Se han elaborado múltiples teorías, pero en la actualidad no hay ninguna completamente aceptada. Los pacientes presentan rigidez matutina y dolores articulares generalizados, aunque esta enfermedad no es articular. También aparece cefalea crónica, fatiga, trastornos del sueño, parestesias, ansiedad y colon irritable. El diagnóstico se apoya en los criterios de clasificación del Colegio Americano de Reumatología de 1990. Hay que comentar con los enfermos que el tratamiento se instaurará para mejorar la funcionalidad y la calidad de vida, aunque lo más probable es que se consiga sólo de forma parcial. La terapia con antidepresivos tricíclicos mejorará el estado de ánimo y los trastornos del sueño, ambos factores de vital importancia en esta patología.
El tratamiento no farmacológico con programas de estiramiento y relajación junto a la terapia psicológica, ayudarán a disminuir la intensidad de los síntomas
Palabras clave: Síndromes del dolor miofascial. Síndromes del dolor miofascial. fisiopatología. Síndromes del dolor miofascial. diagnóstico. Síndromes del dolor miofascial. terapia. Fibromialgia. Fibromialgia. fisiopatología. Fibromialgia. diagnóstico. Fibromialgia.
Dolor miofascial
Introducción
El dolor miofascial es una importante fuente de alteraciones para los sujetos que la padecen. Su prevalencia es muy elevada en atención primaria, aunque es aún mayor en los centros de atención especializada, siendo muy variables las cifras que se encuentran en la literatura. El término dolor miofascial es muy amplio, se aplica a dolor en los tejidos blandos de etiología desconocida y engloba cuadros muy variados tales como el síndrome miofascial, la cefalea tensional, ciertas alteraciones de la articulación temporomandibular, etc. La fibromialgia forma parte para algunos autores de un concepto más amplio denominado "síndrome de fatiga crónica", y para otros el síndrome miofascial es una forma de fibromialgia (1), lo que está claro es que la patogenia es desconocida para todos ellos.
Clínica
Para comprender el origen del dolor miofascial es necesario conocer dos conceptos: tensión muscular y "trigger points" (puntos gatillo). La tensión muscular es el producto de dos factores distintos: el tono viscoelástico y la actividad contráctil. El tono viscoelástico puede ser dividido a su vez en dos partes, la rigidez viscoelástica y la rigidez elástica. La rigidez elástica se genera en función del movimiento, mientras que la viscoelástica lo hace en función de la velocidad.
La actividad contráctil se compone de tres tipos: contractura, espasmo electrogénico (patológico) y rigidez electrogénica. La contractura no produce registro electromiográfico y se origina en el interior de las fibras musculares. El espasmo electrogénico es una contracción muscular patológica involuntaria originada en las motoneuronas alfa y en la placa motora. La rigidez electrogénica se refiere a la tensión muscular derivada de la contracción del músculo en individuos que no están relajados (2).
El punto gatillo o "trigger point" es un foco de irritabilidad en el músculo cuando éste es deformado por presión, estiramiento o contractura, lo cuál produce tanto un punto de dolor local como un patrón de dolor referido (3). Estos puntos gatillo pueden ser clasificados en:
. Activos: cuando éstos son la causa directa del dolor.
. Latentes: causan disfunción cuando se realizan ciertas maniobras musculares pero no son dolorosos al palparlos. Son los más frecuentes y pueden permanecer latentes por mucho tiempo, volviéndose activos bajo estrés, sobreuso, estiramiento, etc.
. Primarios: no existe causa subyacente que los produzca.
. Secundarios: a atrapamientos nerviosos, radiculopatías, etc.
. Satélites: cuando el punto gatillo permanece mucho tiempo sin tratamiento y se comprometen estructuras adyacentes.
El dolor muscular puede estar asociado con puntos gatillo, aumentos de la tensión muscular o combinaciones de ellos. El síndrome miofascial se define por la presencia de puntos gatillo, mientras que la cefalea tensional y las alteraciones de la articulación temporomandibular están asociadas a éstos y a un incremento del tono muscular.
Otra característica del dolor miofascial es la presencia de una banda muscular palpable que representa un espasmo segmentario de una pequeña porción del músculo. Esta banda no es visible, pero se puede apreciar por palpación tras la exploración del músculo afecto.
Por último, el tercer componente del dolor miofascial es el dolor referido, que posee este nombre porque se origina en el punto gatillo pero se percibe a distancia. Puede confundirse con un dolor radicular, aunque habitualmente no sigue la distribución de un nervio, ni exhibe déficits motores o sensitivos asociados.
El dolor suele ser constante, profundo y sordo. En ocasiones se puede presentar hiperalgesia y/o alodinia que semejan parestesias, lo que obliga a hacer diagnóstico diferencial con el dolor neuropático.
Los pacientes afectos de síndrome miofascial también acusan síntomas como trastornos del sueño y debilidad. También pueden aparecer fenómenos autonómicos en las zonas de irradiación del dolor referido como vasoconstricción, sudoración y actividad pilomotora.
Fisiopatología
No existe ninguna teoría totalmente aceptada en la actualidad, aunque parece que existe un componente autonómico y otro de sensibilización central. Tras un proceso lesivo (trauma, inflamación, isquemia, etc.), se produce una respuesta inflamatoria que provoca la liberación de neuropéptidos y la aparición de células inflamatorias. Los neuropéptidos excitan las fibras nerviosas sensitivas y simpáticas y se producen mediadores químicos neurovasoactivos que actúan provocando fenómenos isquémicos y sensibilizando a los nociceptores. Este fenómeno es conocido con el nombre de sensibilización periférica y provoca el espasmo muscular. El estímulo continuado de los nociceptores puede activar a nociceptores vecinos e incluso a neuronas de segundo o tercer orden provocando la sensibilización central que puede ser la responsable del dolor referido.
Otro factor a tener en cuenta es la hiperalgesia, la cual es probablemente causada por un incremento en la respuesta de las neuronas nociceptivas.

Se aceptan como factores precipitantes el estrés muscular agudo, microtraumatismos repetidos, sobreuso, u otra patología concomitante como radiculopatías, neuralgia o compresión nerviosa. Además determinados factores favorecen el desarrollo de la enfermedad, tales como alteraciones posturales, metabólicas (alteraciones del metabolismo del tiroides), nutricionales (déficits vitamínicos y de algunos minerales), del patrón del sueño, psicológicas y del área afectiva.
Diagnóstico
Un minucioso examen físico y una completa historia clínica son los dos elementos fundamentales para llegar al diagnóstico. El examen físico mostrará la localización de los puntos gatillo y la respuesta local de la banda muscular tensa. Generalmente no hay déficits neurológicos ni alteraciones en las pruebas de laboratorio hematológicas, bioquímicas o urinarias, salvo que existan enfermedades concomitantes como alteraciones nutricionales o metabólicas. La electromiografía pondrá de manifiesto el incremento de la actividad eléctrica espontánea en los puntos trigger. Las radiografías o resonancia magnética no revelan ningún cambio patológico en el músculo afecto o en el tejido conectivo. Sin embargo, estos músculos pueden mostrar patrones alterados de incremento de su fatigabilidad, rigidez, debilidad subjetiva, dolor al movimiento y ligera disminución del rango de movilidad. Además generan dolor cuando se someten a estiramientos, obligando al paciente a adoptar posturas que eviten tales maniobras y a mantener contracciones musculares que condicionan mayor restricción del movimiento. Puede ser de utilidad la ultrasonografía al poderse visualizar la respuesta espasmódica al estimular el punto gatillo, así como la termografía, al mostrar áreas de incremento de la temperatura cutánea en la región de los trigger points.
Los algómetros son utilizados para cuantificar la sensibilidad de presión en un punto muscular. Se aplican de forma perpendicular a la zona de máxima sensibilidad. El umbral de presión es la mínima cantidad de presión que induce dolor. Es considerado anormal si existe una diferencia menor a 2 kg cm2-1, relacionándolo con un punto de control normal, habitualmente medido en el lado opuesto.
Tratamiento
Tratamiento farmacológico
Antidepresivos tricíclicos
Actualmente sólo existe evidencia científica para su empleo en la cefalea tensional y en las alteraciones de la articulación temporomandibular (4). Parece que el mecanismo de acción es a nivel periférico y sobre la médula espinal. Suele administrarse amitriptilina a dosis de 25 a 75 mg en una sola toma nocturna.
Anticomiciales
No existen suficientes estudios que avalen su empleo en el dolor de origen muscular.
Relajantes musculares
Eficaces para el tratamiento de espasmos musculares que impliquen la región cervical, dolor de espalda a nivel lumbar y alteraciones de la articulación temporomandibular (5). Su valor para otros dolores miofasciales es muy limitado.
Benzodiacepinas
El grado de evidencia para su efectividad en el espasmo muscular es moderado.
Agonistas serotoninérgicos
No hay evidencia científica suficiente para su administración en este tipo de patología.
Bloqueadores de los canales de calcio
Sólo y de forma limitada para prescripción en los calambres musculares.
Antagonistas alfa adrenérgicos
No existe evidencia clínica que apoye su empleo.
Antiinflamatorios no esteroideos
Está clara su utilidad en la cefalea tensional. En el espasmo muscular la evidencia como tratamiento es limitada, y moderada para su prescripción en la lesión aguda del tejido muscular.
Corticoides
Este grupo de fármacos pueden provocar miopatías por su administración prolongada, pero son de indudable eficacia en pacientes con miopatías inflamatorias si se prescriben en ciclos cortos (6).
Opioides y tramadol
Aunque suelen utilizarse, no hay en la literatura estudios adecuados que reflejen suficiente evidencia científica para su manejo en el dolor miofascial.
Antagonistas del N-metil-D-aspartato
Son fármacos como la ketamina, dextrometorfano, metadona, d-propoxifeno, amantadita y memantina. El N-metil-D-aspartato (NMDA), es un receptor para el glutamato y su antagonización puede prevenir e incluso revertir el proceso de sensibilización central. Además, estos fármacos parecen reducir la alodinia y han demostrado su eficacia en el tratamiento del dolor neuropático, aunque harán falta mayor número de estudios para evaluar su idoneidad en el dolor miofascial.
Toxina botulínica
Estudios recientes sugieren que la toxina botulínica posee efectos analgésicos de forma independiente a su acción como agente que provoca denervación química sobre el músculo. Esta acción analgésica parece estar mediada por la inhibición de liberación de glutamato y la reducción en la producción de sustancia P (7). La inyección de toxina botulínica para el tratamiento del dolor lumbar en el que existe un componente muscular asociado es un tratamiento de probada eficacia (8). En el dolor miofascial del síndrome piramidal, su inyección en el mencionado músculo es más eficaz que la inyección con placebo o con anestésicos locales junto a corticoides (9). Lo mismo ocurre en el dolor crónico facial y en el originado en el escaleno anterior y en el iliopsoas (10). En conclusión, su eficacia ha sido demostrada en los síndromes dolorosos asociados a espasticidad, mientras que en los que existe un incremento de la actividad muscular (p.e., cefalea tensional) su actividad es limitada.
Capsaicina
La crema de capsaicina depleciona a las fibras sensitivas C de sustancia P, que es el principal neurotransmisor en este tipo de neuronas. Es de utilidad para su aplicación tópica en síndrome miofascial de músculos superficiales.
Quinina
Se administra para los calambres musculares nocturnos en las piernas y su acción se ve potenciada por los inhibidores de la fosfodiesterasa. Una alternativa a ésta es el Naftidrofurilo y el tratamiento con magnesio.
Vitaminas
El complejo vitamínico B junto a dexametasona es más eficaz que la dexametasona aislada para tratar el espasmo de la musculatura paravertebral en el dolor bajo de espalda (11). La vitamina E es útil para los calambres musculares de la hemodiálisis, y la asociación de vitamina C y E produce un 97% de reducción en estos calambres musculares. La L-Carnitina parece eficaz en este cuadro, ya que la hemodiálisis parece reducir sus niveles en los pacientes.
Antihistamínicos
La histamina estimula los receptores H1 de los nervios sensitivos, además de incrementar la permeabilidad vascular y la liberación de óxido nítrico y prostaciclinas por su acción sobre el receptor H1 endotelial. Todo ello puede contribuir a incrementar la sensación dolorosa miofascial, por lo que su aplicación parece justificada.
Cafeína
Potencia el efecto de los antiinflamatorios no esteroideos y de los opiáceos y es de utilidad en el tratamiento de la cefalea tensional. También se aconseja el Metamizol para este tipo de cefalea.
Tratamiento no farmacológico
El objetivo es restaurar la longitud normal de reposo de la fibra muscular y eliminar los puntos gatillo palpables dentro de las bandas fibrosas del músculo. El apoyo psicológico y el tratamiento rehabilitador son fundamentales, y suele ser más acertado iniciar el tratamiento con procedimientos conservadores no invasivos antes de realizar infiltraciones de los puntos gatillo (12). Quizá sea la rehabilitación la parte más crítica y difícil del tratamiento al centrarse sobre estructuras con movilidad dolorosa, por lo que deberemos iniciar una pauta de tratamiento farmacológico para facilitar su realización. Se han utilizado distintas terapias físicas tales como calor/frío, acupuntura, ultrasonidos, ejercicios de estiramiento, rayos infrarrojos, masajes, manipulación muscular, técnicas de relajación y TENS. Lo que está claro es que este tipo de tratamiento debe ser continuo y que el paciente deberá de realizar una tabla de ejercicios en su domicilio para garantizar el éxito. La aplicación de sprays refrigerantes de cloruro de etilo sobre los puntos gatillo unido al estiramiento progresivo del músculo afecto suele producir alivio, siempre evitando la congelación de la piel que provocaría un aumento del espasmo por disminución de la temperatura muscular. Si con todo esto no obtenemos mejoría, tendremos que pasar a la realización de técnicas invasivas tales como la infiltración de los puntos gatillo, aunque ésta también puede utilizarse conjuntamente a los ejercicios de rehabilitación, sobre todo en pacientes que no los toleran. La práctica de infiltraciones en zonas rebeldes recomendadas por el rehabilitador junto a ejercicios de estiramiento suelen dar muy buenos resultados, aunque desgraciadamente suele ser muy difícil la coordinación entre las unidades de dolor y los servicios de rehabilitación por la presión asistencial. Existen diversas técnicas para la realización de las infiltraciones de los puntos gatillo, entre los que destacan, desde la punción seca (no fármaco), hasta la inyección de diversos anestésicos locales, asociados o no a corticoides, suero salino fisiológico, agua destilada y toxina botulínica. La inyección de agua destilada y bupivacaína es dolorosa y cuando se emplea lidocaína o mepivacaína sin diluir, ocurre el mismo fenómeno. Por ello suelen emplearse estas dos últimas diluidas al 0,2-0,25%. La adición de corticoides no aporta ninguna ventaja y sólo la administración de toxina botulínica parece producir una mejoría más duradera (13). El factor primordial en la reducción del dolor parece ser la alteración mecánica que provoca la aguja sobre el punto gatillo por lo que existen autores que aconsejan la multipunción en un intento de romper la cicatrización anómala que constituiría la base anatómica de dicho punto. De esta manera, la posterior cicatrización y regeneración normal del tejido permitiría la desaparición del punto gatillo.
Conclusiones
- El dolor miofascial comprende un heterogéneo grupo de enfermedades que requiere un tratamiento multidisciplinar (especialistas en dolor, rehabilitadores, psicólogos,...).
- La identificación de los puntos gatillo requiere un examen físico cuidadoso y la detección de la banda muscular asociada.
- El tratamiento de elección es la terapia física, en especial los ejercicios de estiramiento diseñados para recuperar la longitud del músculo.
- Las infiltraciones de los puntos gatillo se recomiendan para facilitar la realización de la rehabilitación. Cuando se administra toxina botulínica, la duración del efecto analgésico es mayor que con otro tipo de fármacos empleados en la actualidad.
Fibromialgia
Introducción
La fibromialgia es una forma de dolor musculoes-quelético generalizado, crónica y benigna de origen no articular. Presenta una exagerada sensibilidad en múltiples puntos sin alteraciones orgánicas demostrables. Además se acompaña de fatiga, rigidez matutina y trastornos del sueño. Esta entidad clásicamente se ha definido como de origen musculoesquelético, pero en la actualidad cada vez existen más estudios que sugieren que su etiología es un trastorno del procesamiento sensorial. Tiene una prevalencia del 1-5% en la población general y es mucho más frecuente en mujeres que en hombres (8-10:1), sobre todo en el rango de edad de los 30 a 60 años.
Clínica
Los pacientes presentan rigidez matutina y dolores articulares generalizados, aunque esta enfermedad no es articular. También aparece cefalea crónica, fatiga, trastornos del sueño, parestesias, ansiedad y colon irritable. Otras características son, una historia que recoge amplios dolores generalizados y un pasado o actual estrés emocional, así como la presencia de los puntos sensibles o "tender points". Los puntos sensibles son puntos extremadamente dolorosos a la palpación, que se caracterizan porque desencadenan en el paciente una clara respuesta de huída y se reproducen con una fuerza de 4 Kg cm2-1. Existen cinco diferentes grupos de fibromialgia en función del predominio de unos síntomas u otros:
. Predominio de dolor y fatiga.
. Predominio de estrés, ansiedad y depresión.
. Predominio de múltiples zonas dolorosas y puntos sensibles.
. Predominio de entumecimiento y sensación de hinchazón.
. Predominio de cuadros asociados como colon irritable y cefalea.
Fisiopatología
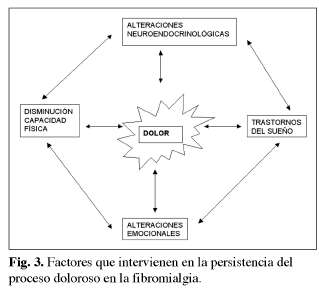
El origen de la enfermedad continúa por dilucidarse. Se han elaborado múltiples teorías, pero en la actualidad no hay ninguna completamente aceptada. Existe una importante asociación entre fibromialgia y trastornos del sueño. Los pacientes sometidos a esta enfermedad presentan un patrón electroencefalográfico alfa-delta, lo que implica que no entren en los estadios 3 y 4 de la fase no-REM del sueño. El sueño no reparador produce fatiga, rigidez muscular e hiperalgesia, lo que sugiere el papel fundamental que tiene esta condición en los mecanismos fisiopatológicos de la fibromialgia.
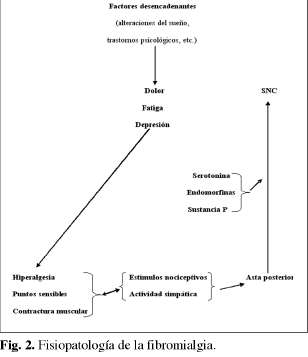
Los factores psicológicos juegan un papel de gran importancia como posible causa. Aproximadamente un 30% de los enfermos presentan síntomas de depresión y en una proporción aún mucho mayor síntomas de estrés psicológico.
También se ha propuesto un posible origen inmunológico de esta entidad por su asociación a enfermedades que tienen una base inmune, pero no existen datos suficientes que lo apoyen.
Otro posible mecanismo es el miopático, aunque éste parece poco probable, ya que no existen hallazgos histológicos consistentes.
La fibromialgia se acompaña de trastornos neuroendocrinológicos, las respuestas de los dos mayores sistemas de estrés, el sistema nervioso simpático y el eje hipotálamo-hipofisario-adrenal (HHA), están alteradas, por lo que algunos autores piensan que éstos pueden ser la causa de esta dolencia (14). Parece ser que existe una hiperactividad simpática y de las neuronas que producen hormona para la liberación de corticotropina. La hiperactividad del eje HHA puede ser la causa del aumento de la actividad serotoninérgica en el sistema nervioso central, del incremento del tono simpático, y ser la base de la inhibición de la hormona de crecimiento y de la hormona estimulante del tiroides a nivel hipofisario (15). Lo que no está claro es si estas alteraciones son el proceso primario en la fibromialgia, o sólo un epifenómeno. En todo caso, son fenómenos hormonales que se producen sólo en determinados subgrupos de pacientes, y que si no son el origen del cuadro, sí parecen jugar un papel de importancia en los mecanismos de cronificación del dolor.
Los procesos infecciosos como la enfermedad de Lyme, VIH, infección por virus Ebstein-Barr, parvovirus, herpes virus 6 y Coxackie B pueden influir como causa desencadenante, aunque harán falta estudios posteriores para definir su asociación (16).
Se ha propuesto como mecanismo fisiopatológico más aceptado la sensibilización central debida a un procesamiento patológico de la información de los nociceptores. La sensibilización aberrante de la médula espinal al dolor, mediada por los receptores NMDA, justificarían la alodinia e hiperalgesia generalizada de la fibromialgia y la mejoría de los pacientes con el empleo de antagonistas de este receptor.
Diagnóstico
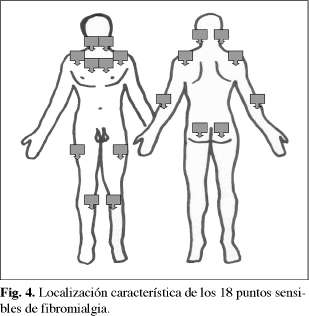
El diagnóstico es clínico y se apoya en los criterios de clasificación del Colegio Americano de Reumatología de 1990. Los criterios son:
. Dolor generalizado de al menos 3 meses de evolución.
. Dolor a la palpación en 11 o más de los 18 puntos característicos:
.Occipucio: bilateral, en la inserción muscular suboccipital.
. Cervical bajo: bilateral, en las superficies anteriores de los espacios intertransversales de C5 a C7.
. Trapecio: bilateral, en la parte media del borde superior.
. Supraespinoso: bilateral, en los orígenes, por encima de la espina escapular, cerca del borde medial.
. Segunda costilla: bilateral, en las uniones osteocondrales, en el sitio lateral a las uniones, sobre las superficies superiores.
. Epicóndilo lateral: bilateral, 2 cm distal a los epicóndilos.
. Glúteo: bilateral, en los cuadrantes superiores externos de los glúteos, en el pliegue anterior del músculo.
. Trocánter mayor: bilateral, posterior a la prominencia trocantérea.
. Rodilla: bilateral almohadilla grasa medial a la interlínea articular.
A nivel de pruebas de laboratorio se han encontrado algunas alteraciones, pero delimitadas a algunos subgrupos de pacientes, por lo que son de escasa utilidad para el diagnóstico. Este tipo de alteraciones son tales como disminución de los niveles de serotonina y triptófano, tanto en sangre como en líquido cefalorraquídeo (LCR), aumento de sustancia P y factor de crecimiento nervioso en LCR (17) y mayor asociación con el HLA DR4 (18).
Tratamiento
Por el momento no se conoce ningún tipo de tratamiento satisfactorio para esta entidad nosológica y sólo podemos paliar la sintomatología asociada con resultados parciales (19).
Tratamiento no farmacológico
Lo primero es explicar a los pacientes la naturaleza de su enfermedad y las dificultades para encontrar un tratamiento eficaz. Pueden ayudar en todo el proceso terapéutico, el ejercicio aeróbico, los programas educacionales, las maniobras para relajación como el yoga y la propia implicación del sujeto (20). El apoyo psicológico con estrategias cognitivo-comportamentales, el biofeedback, y la terapia física con ejercicios de estiramiento muscular, la acupuntura y la hidroterapia, parecen influir en la intensidad de los síntomas (21).
Tratamiento farmacológico
Hay que comentar con los enfermos que el tratamiento se instaurará para mejorar la funcionalidad y la calidad de vida, aunque lo más probable es que sea de forma parcial. Debe implicarse a los pacientes en el proceso terapéutico, explicando los beneficios que pueden obtener y los posibles efectos secundarios de la medicación. Se iniciará la prescripción con dosis bajas y será frecuente la rotación medicamentosa para evitar la habituación.
Una buena elección en el tratamiento es el empleo de antidepresivos tricíclicos (ADT) como la amitriptilina, que mejorarán la calidad del sueño, el estado de ánimo, la sensación de fatiga y el dolor (22). Para aliviar este último pueden prescribirse paracetamol, AINEs, tramadol y antagonistas de los receptores NMDA como la metadona (23).
Como la estimulación de los receptores 5-HT3 pueden incrementar la liberación de sustancia P, y por tanto el proceso algésico, tiene sentido la administración de antagonistas de estos receptores como ondansetrón y tropisetrón (24).
Los inhibidores selectivos de la recaptación de serotonina, sobre todo asociados a los ADT, parecen mejorar los trastornos del comportamiento (25).
La L-Dopa/carbidopa y el clonazepam se emplean para el más común de los trastornos del sueño que se producen en la fibromialgia, el síndrome de las piernas inquietas (26).
Otros fármacos con utilidad, sobre todo si es necesario realizar rotación medicamentosa, pueden ser venlafaxina (27), ciclobenzaprina (28) y zolpidem (29).
Los corticoesteroides y los opiáceos (exceptuando metadona y tramadol) (30) no han demostrado mayor eficacia en los ensayo clínicos que se han realizado en la actualidad, por lo que no aconsejamos su empleo.
Conclusiones
- El diagnóstico de fibromialgia se realizará siguiendo los criterios del Colegio Americano de Reumatología descritos en este capítulo.
- La fisiopatología de la enfermedad es desconocida, aunque parece que es más probable un proceso de sensibilización central que una alteración periférica.
- El tratamiento debe poseer un enfoque multidisciplinar.
- La terapia con antidepresivos tricíclicos mejorará el estado de ánimo y los trastornos del sueño, ambos factores de vital importancia en esta entidad.
- El tratamiento no farmacológico con programas de estiramiento y relajación junto a la terapia psicológica, ayudarán a disminuir la intensidad de los síntomas.

Bibliografía
1. Aaron LA, Burke MM, Buchwald D. Overlapping conditions among patients with chronic fatigue syndrome, fibromyalgia, and temporomandibular disorder. Arch Intern Med. 2000 24;160(2):221-7. [ Links ]
2. Cohén SP, Mullings R, Abdi S. The pharmacologic treatment of muscle pain. Anesthesiology. 2004;101(2):495-526. [ Links ]
3. Gerwin RD. A review of myofascial pain and fibromyalgia-factors that promote their persistence. Acupunct Med. 2005;23(3):121-34. [ Links ]
4. Bendtsen L, Jensen R. Amitriptyline reduces myofascial tenderness in patients with chronic tension-type headache. Cephalalgia. 2000;20(6):603-10. [ Links ]
5. Hermán CR, Schiffman EL, Look JO, Rindal DB. The effectiveness of adding pharmacologic treatment with clonazepam or cyclobenzaprine to patient education and selfcare for the treatment of jaw pain upon awakening: a randomized clinical trial. J Orofac Pain. 2002;16(l):64-70. [ Links ]
6. Polsonetti BW, Joy SD, Laos LF. Steroid-induced myopathy in the ICU. Ann Pharmacother. 2002;36(11):1741-4. [ Links ]
7. Aoki KR. Evidence for antinociceptive activity of botulinum toxin type A in pain management. Headache. 2003;43 Suppl PS9-15. [ Links ]
8. Foster L, Clapp L, Erickson M, Jabbari B. Botulinum toxin A and chronic low back pain: a randomized, double-blind study. Neurology. 2001;56(10):1290-3. [ Links ]
9. Fishman LM, Anderson C, Rosner B. BOTOX and physical therapy in the treatment of piriformis syndrome. Am J Phys Med Rehabil. 2002;81(12):936-42. [ Links ]
10. Porta M. A comparative trial of botulinum toxin type A and methylprednisolone for the treatment of myofascial pain syndrome and pain from chronic muscle spasm. Pain. 2000;85(1-2):101-5. [ Links ]
11. Medina Santillan R, Reyes Garcia G, Sánchez Mejia JL, Mateos Garcia E. Dexamethasone alone versus dexamethasone plus complex B vitamins in the therapy of low back pain. Proc West Pharmacol Soc. 2000;43:69-70. [ Links ]
12. Borg-Stein J. Treatment of fibromyalgia, myofascial pain, and related disorders. Phys Med Rehabil Clin N Am. 2006;17(2):491-510. [ Links ]
13. Estévez Rivera EA. Dolor miofascial. MEDUNAB Vol 4 No. 12 Diciembre de 2001. Disponible en: http://editorial.unab.edu.co/revistas/medunab/rev412.html [ Links ]
14. Geenen R, Jacobs JW. Fibromyalgia: diagnosis, pathogenesis, and treatment. Curr Opin Anaesthesiol. 2001;14(5):533-9. [ Links ]
15. Branco JC. The diagnosis and treatment of fibromyalgia. Acta Med Port. 1995;8(4):233-8. [ Links ]
16. Calvo Penadés I. Fibromialgia y otras formas de dolor. musculosquelético. Protocolos diagnósticos y terapéuticos en pediatría. Reumatología. Disponible en: http://www.aeped.eS/protocolos/reumat/6.pdf [ Links ]
17. Russell IJ. Síndrome de fibromialgia. En: Loeser JD, ed. Bonica. Terapéutica del dolor. Vol I, Parte III. Síndromes de dolor generalizado. México: McGraw Hill; 2003, 654-671. [ Links ]
18. Burda CD, Cox FR, Osborne R Histocompatability antigens in the fibrositis (fibromyalgia) syndrome. Clin Exp Rheumatol. 1986;4(4):355-8. [ Links ]
19. Nampiaparampil DE, Shmerling RH. A review of fibromyalgia. Am J Manag Care. 2004;10:794-800. [ Links ]
20. Barkhuizen A. Pharmacologic treatment of fibromyalgia. Curr Pain Headache Rep. 2001;5(4):351-8. [ Links ]
21. Mease P Fibromyalgia syndrome: review of clinical presentación, pathogenesis, outcome measures, and treatment. J Rheumatol Suppl. 2005;75:6-21. [ Links ]
22. Richards S, Cleare A. Treating fibromyalgia. Rheumatology 2000;39:343-346. [ Links ]
23. García MA, López-Tofiño A. Fibromialgia y síndrome de dolor miofascial. En: Ruiz Castro M, ed. Manual Práctico de Dolor. Madrid: PBM, S.L.; 2003, 176-185. [ Links ]
24. Farber L, Haus U, Spath M, Drechsler S. Physiology and pathophysiology of the 5-HT3 receptor. Scand J Rheumatol Suppl. 2004;(119):2-8. [ Links ]
25. Rao SG, Bennett RM. Pharmacological therapies in fibromyalgia. Best Pract Res Clin Rheumatol. 2003;17(4):611-27. [ Links ]
26. San Pedro EC, Mountz JM, Mountz JD, Liu HG, Katholi CR, Deutsch G. Familial painful restless legs syndrome correlates with pain dependent variation of blood flow to the caudate, thalamus, and anterior cingulate gyrus. J Rheumatol. 1998;25(ll):2270-5. [ Links ]
27. Sayar K, Aksu G, Ak I, Tosun M. Venlafaxine treatment of fibromyalgia. Ann Pharmacother. 2003;37(11):1561-5. [ Links ]
28. Tofferi JK, Jackson JL, O'Malley PG. Treatment of fibromyalgia with cyclobenzaprine: A meta-analysis. Arthritis Rheum. 2004;51(1):9-13. [ Links ]
29. Moldofsky H, Lúe FA, Mously C, Roth-Schechter B, Reynolds WJ. The effect of zolpidem in patients with fibromyalgia: a dose ranging, double blind, placebo controlled, modified crossover study. J Rheumatol. 1996;23(3):529-33. [ Links ]
30. Bennett RM, Schein J, Kosinski MR, Hewitt DJ, Jordán DM, Rosenthal NR. Impact of fibromyalgia pain on health-related quality of life before and after treatment with tramadol/acetaminophen. Arthritis Rheum. 2005;53(4):519-27. [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
Manuel Ruiz Castro
Unidad de Dolor
Hospital Universitario Príncipe de Asturias
Ctra. Alcalá-Meco s/n,28805 Alcalá de Henares-Madrid
Tfno: 918878100. ext.:2346
e-mail: mruizc@hotmail.com
Recibido: 23/10/2006
Aceptado: 23/11/2006














