INTRODUCCIÓN
El dolor irruptivo oncológico (DIO) se define como una exacerbación aguda del dolor de rápida aparición, corta duración y moderada a elevada intensidad, que sufre el paciente con cáncer cuando este presenta un dolor basal estabilizado y controlado con opioides. El DIO es un problema frecuente en pacientes oncológicos y se asocia a una morbilidad significativa 1. Los datos de prevalencia son imprecisos porque no se ha llegado a un consenso definitivo en su definición, pero algunos estudios estiman que puede estar presente en entre un 23 y un 93 % de los pacientes oncológicos 2. A pesar de su alta prevalencia y de los importantes avances producidos en su tratamiento, el DIO todavía es un problema clínico mal conocido, poco investigado y tratado frecuentemente de manera incorrecta 1.
Con el fin de paliar posibles déficits en el manejo del DIO, representantes destacados de la Sociedad Española de Cuidados Paliativos (SECPAL), la Sociedad Española del Dolor (SED), la Sociedad Española de Oncología Médica (SEOM) y la Sociedad Española de Oncología Radioterápica (SEOR) difundieron en 2013 un documento de recomendaciones multiprofesional en el que se consensuaba la definición del DIO y se daban recomendaciones para la optimización de su diagnóstico y tratamiento 1.
El grado de acuerdo y seguimiento de estas recomendaciones en la práctica clínica real por parte de los médicos especialistas que trabajan en unidades de dolor (UUDD) y en unidades de cuidados paliativos (UCP) no ha sido investigado en profundidad. El objetivo de este estudio ha sido conocer el grado de conocimiento y de acuerdo que tienen los profesionales implicados en el manejo del DIO con de las recomendaciones de las sociedades científicas (SSCC). Además, se ha evaluado la percepción que tienen los médicos del seguimiento que hacen de las mismas y su seguimiento real en la práctica clínica. Para ello se recogieron las opiniones de los profesionales por medio de dos encuestas. Entre la cumplimentación de los dos cuestionarios cada médico realizó una autovaloración de hábitos clínicos (self-audit) en la que evaluó en pacientes propios con DIO, si había seguido las recomendaciones que aparecen consensuadas en las guías de manejo del DIO.
MATERIAL Y MÉTODOS
Se realizó un estudio observacional analítico entre abril y diciembre de 2016. Se recogieron las opiniones de profesionales en dos momentos secuenciales entre los que intermedió una experiencia personal de autovaloración retrospectiva de hábitos clínicos previos de su práctica clínica (self-audit) (Figura 1).
Antes de comenzar el periodo de campo, el promotor presentó el protocolo del estudio, junto con todo el material de trabajo que usaron los investigadores, al CEI de Santiago-Lugo para su evaluación, siendo la resolución de este favorable.
Población de estudio
Se reclutaron médicos que trabajaban manejando pacientes con DIO en UUDD y en UCP distribuidos proporcionalmente en las distintas comunidades autónomas. Los profesionales se comprometieron a analizar la información de 5 casos propios con DIO mediante la revisión de la historia clínica (HC) de los 5 últimos pacientes atendidos personalmente en su consulta que cumplían los criterios de elegibilidad del estudio. Analizaron el seguimiento de 12 de las recomendaciones de consenso de las guías de manejo del DIO promovidas por las SSCC 1.
Muestra de estudio
Se reunió información de 905 HC para garantizar precisión suficiente en las estimaciones descriptivas de los resultados centrales del estudio (porcentaje de pacientes con un seguimiento adecuado de las recomendaciones expertas). Este tamaño muestral permite estimar los resultados categóricos dicotómicos con un error máximo de ± 3,3 %, para un nivel de confianza del 95 % y suponiendo el resultado más desfavorable (p = q = 0,5) de una distribución binomial. El número de HC asegura la precisión de los resultados incluso si estos se desagregan y analizan por factores de interés específicos como especialidad, zona geográfica u otras.
Los criterios para considerar una HC auditable fueron: HC de pacientes diagnosticados y atendidos por episodios de DIO y constatado en los registros clínicos de morbilidad del servicio y HC de pacientes en seguimiento clínico habitual por el profesional que tiene autorizado el acceso a ese registro. Se excluyeron posibles casos de pacientes reclutados para seguimiento en un ensayo clínico relacionado con su cuadro doloroso u oncológico en el último año.
Los investigadores seleccionaron las HC de los últimos cinco pacientes atendidos por DIO con anterioridad a la fecha de inicio del estudio.
Desarrollo del proyecto
El estudio se efectuó mediante dos cuestionarios descriptivos de opinión, vehiculados por cuestionarios electrónicos estructurados y autoadministrados. En el periodo entre los dos cuestionarios, cada participante realizó, confidencialmente y para su estricto conocimiento personal, un self-audit de su práctica habitual (Figura 1). El análisis de la información fue retrospectivo (chart-review), es decir, disponible en la HC pero generado con anterioridad al inicio del estudio. El cuestionario final (opinión descriptiva de su práctica real) se realizó al finalizar el self-audit. Los cuestionarios de inicio y cierre recogieron opiniones personales de los profesionales y/o descripciones autovalorativas de sus hábitos clínicos. No se registró ni analizó ningún dato relacionado con la identidad de pacientes.
Instrumentación del estudio
El cuestionario inicial consistió en un formulario anónimo y confidencial de recogida de la percepción personal y subjetiva de los profesionales relacionada con el grado de seguimiento (conocimiento, aceptación y aplicación) de una lista de 12 recomendaciones de buenas prácticas sobre el manejo del DIO seleccionadas de las recomendaciones consensuadas por las SSCC 1 (Tabla 1). A continuación se estableció un periodo temporal limitado en el que se invitó a los participantes a implicarse en una revisión sistemática del grado de aplicación de dichas recomendaciones a partir de los datos registrados en las HC de sus pacientes. Los médicos recogieron el grado de adherencia a las recomendaciones en las HC de los casos analizados. Se ofreció al médico un recordatorio (chek list) con una síntesis de las principales recomendaciones procedentes del consenso experto de referencia para estandarizar y optimizar el rigor en la revisión de historias clínicas. Finalmente se distribuyó un formulario final donde se valoró de forma agrupada los resultados del self-audit de forma anónima y confidencial. El formulario recogió la opinión del grado de aplicación real de las recomendaciones.
TABLA I RECOMENDACIONES SELECCIONADAS PARA LA EVALUACIÓN DEL MANEJO DEL DIO (EXTRAÍDAS DE ESCOBAR Y COLS.)


DIO: dolor irruptivo oncológico. ROO: opioides de liberación inmediata. LAO: opioides de liberación controlada.
El estudio se llevó a cabo de acuerdo con los requerimientos éticos de la declaración de Helsinki, revisión de Escocia (octubre 2000) para la investigación con seres humanos. Aunque el proyecto solo recoge opiniones y juicios profesionales se sometió a la aprobación por un Comité Ético de Investigación Clínica independiente (Comité Ético de Investigación de Santiago-Lugo) de acuerdo con las normas internacionales relativas a la realización de estudios epidemiológicos recogidas en las International Guide lines for Ethical Review of Epidemiological Studies y las recomendaciones de la Sociedad Española de Epidemiología (SEE) sobre aspectos éticos de la investigación epidemiológica.
Variables del estudio
Las variables del primer cuestionario determinaron el conocimiento de cada una de las 12 recomendaciones, el grado de acuerdo con las mismas y su frecuencia de aplicación en la práctica habitual. Para el grado de acuerdo se utilizó una escala likert de 5 puntos desde "1: desacuerdo pleno" a "5: acuerdo pleno". La frecuencia de aplicación se cuantificó en cuatro intervalos, "> 75 %", "75-50 %", "49-25 %" y "< 25 %". El cuestionario final recogió el perfil clínico de los 5 casos de DIO (etiología, fisiopatología, desencadenante, velocidad de instauración, frecuencia, duración e intensidad) y un juicio sintético del profesional de la aplicación de cada una de las 12 recomendaciones.
Análisis estadístico
La descripción de las variables cuantitativas se efectuó mediante medidas de centralización y dispersión (media y desviación típica), empleando como estimador la mediana e indicadores de posición (cuartiles e intercuartiles) en los casos de dispersión amplia o atípica de los datos. Las variables cualitativas se describieron mediante frecuencias relativas (%) y representaciones gráficas apropiadas. La comparación entre variables cuantitativas se efectuó mediante la prueba de la t de Student o U de Mann Whitney cuando las submuestras así lo exigieron. Se utilizó el análisis de la varianza (o prueba de Kruskal-Wallis) en las comparaciones múltiples. Para la evaluación de variables cualitativas se utilizó la prueba de Chi cuadrado o el test exacto de Fisher. Los datos se analizaron con la versión 21.0 del paquete integrado SPSS-W por el personal de la unidad de Consultoría e Investigación en Salud de la Universidad Francisco de Vitoria.
RESULTADOS
En el estudio participaron un total de 202 médicos especialistas y se revisaron 905 historias de pacientes con DIO (90,5 % del total previsto). Un 45 % de los profesionales fueron mujeres. La edad media fue de 47,9 años (IC 95 %: 46,7-49,05) con un mínimo de 33 y un máximo de 67 años. Los profesionales trabajaban en el sector público en un 83,7 %, en el privado en un 2,5 %, y un 13,9 % de las ocasiones compatibilizaba la actividad pública con la privada. Un 51,5 % de los especialistas trabajaba en UUDD (n = 104) y el 48,5 % en UCP (n = 98). La distribución de especialidades fue la siguiente: 47 % de anestesistas, 27,7 % de médicos de familia, 13,9 % de especialistas en medicina interna y 11,4 % de otras especialidades. La experiencia profesional osciló entre 1 y 30 años, con una media de 11,9 años (IC 95 %: 10,8-12,9) y una mediana de 10,5 años. Según los datos aportados por los propios profesionales, cada médico de las UUDD. atendía una media de 8,8 pacientes con DIO a la semana, y cada médico de las UCP atendía una media de 15,2 pacientes con DIO por semana (p < 0,01).
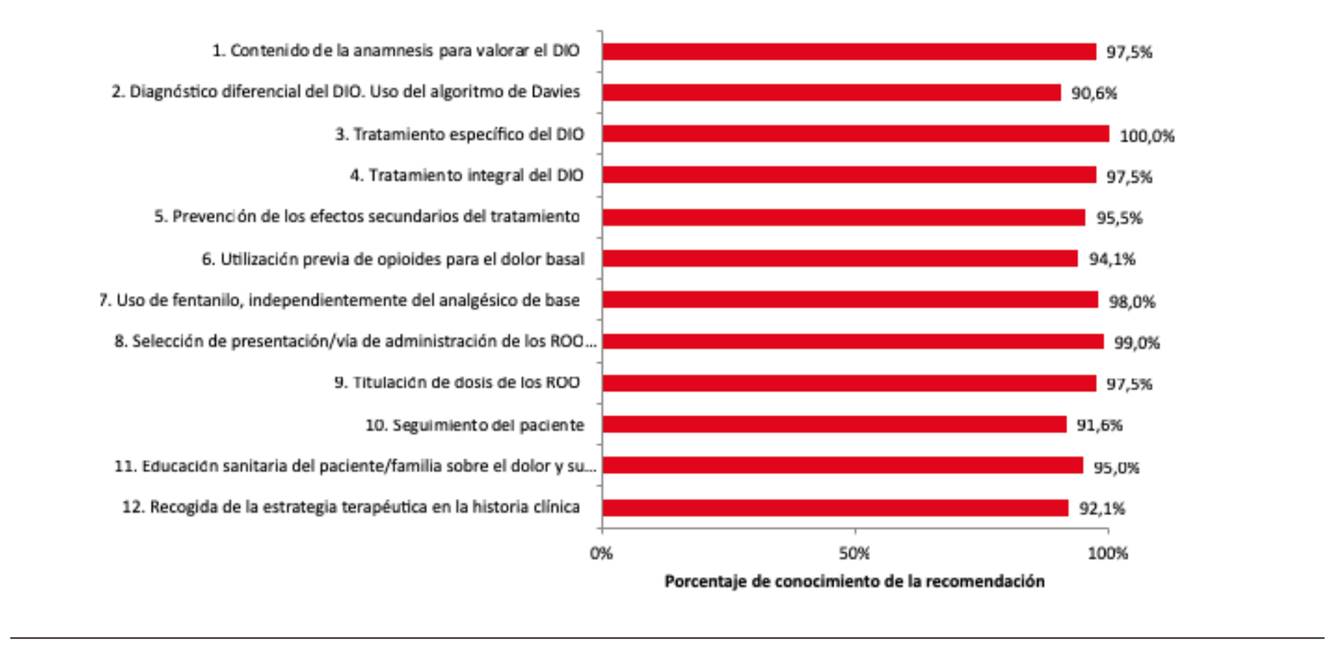
El 86,6 % (n = 175) de los profesionales habían oído hablar del documento "Recomendaciones de consenso para el diagnóstico y tratamiento del DIO" 1 y, de ellos, el 55 % (n = 97) lo había leído por completo. El grado de conocimiento de cada una de las recomendaciones fue mayor al 90 % en todos los casos, oscilando entre el 90,6 % para la recomendación 2 (diagnóstico diferencial) y el 100 % para la recomendación 3 (tratamiento específico del DIO) (Figura 2).
El grado de acuerdo de los especialistas con las recomendaciones fue muy elevado para todas ellas (Figura 3). La recomendación 6 sobre la utilización previa de opioides para el dolor basal fue la recomendación que menos aceptación obtuvo (56,4 % de acuerdo pleno y 35,6 % de acuerdo parcial), seguida de la recomendación 2 sobre el diagnóstico diferencial del DIO y uso del algoritmo de Davies (72,3 % de acuerdo pleno y 26,7 % de acuerdo parcial) y la recomendación 10 sobre el seguimiento del paciente (78,7 % de acuerdo pleno y 18,3 % de acuerdo parcial).

Fig. 3 Grado de acuerdo de los especialistas con las recomendaciones de manejo del DIO (media, IC95 %).
Antes de la revisión de historias clínicas, todos los médicos consideraron que aplicaban cada una de las recomendaciones de las guías "casi siempre" (entre el 75 y el 100 % de las veces) o "habitualmente" (entre el 50 y el 75 % de las veces), aunque con diferencias apreciables entre los ítems (Figura 4). Las recomendaciones que menos frecuencia de aplicación obtuvieron fueron la recomendación 10 (seguimiento del paciente), donde el 59,4 % de los médicos manifestaba aplicarla "casi siempre", y las recomendaciones 5 (prevención de efectos secundarios) y 6 (utilización previa de opioides para el dolor basal), donde el 66,3 y el 66,8 % de los participantes reconocieron que las aplicaban "casi siempre".
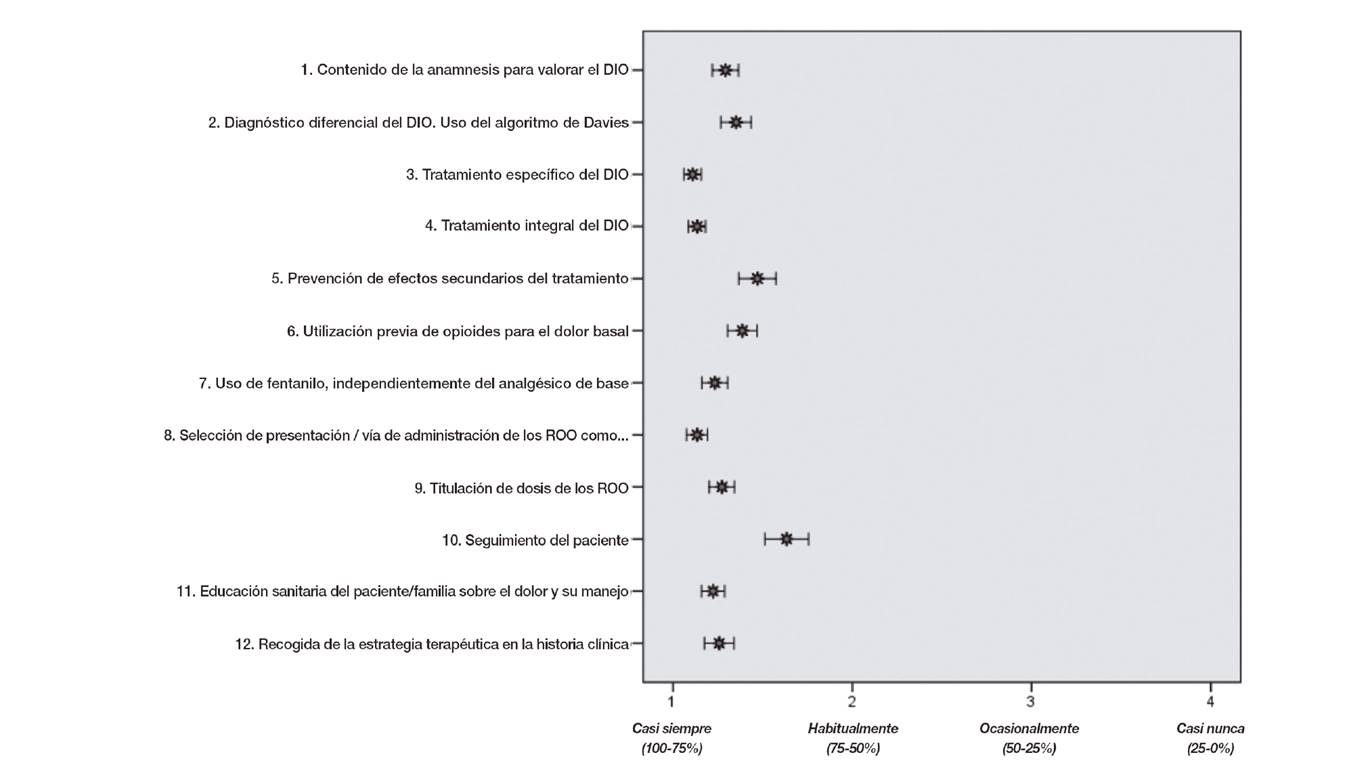
Fig. 4 Grado de aplicación de las recomendaciones de manejo del DIO percibida por los especialistas antes de la evaluación de la historias clínicas (self-audit).
Se analizó si el lugar de trabajo (UCP o UUDD) podía influir en las opiniones de los facultativos. Se encontraron diferencias significativas en la percepción de la aplicación de las recomendaciones en los ítems 10 (seguimiento del paciente), 5 (prevención de efectos secundarios del tratamiento) y 11 (educación sanitaria del paciente/familia sobre el dolor y su manejo). Para las tres recomendaciones, los profesionales que trabajaban en UUDD manifestaron que aplicaban dichas cuestiones con menor frecuencia que los que trabajaban en UCP (p = 0,001 en los tres ítems señalados) (Figura 5).
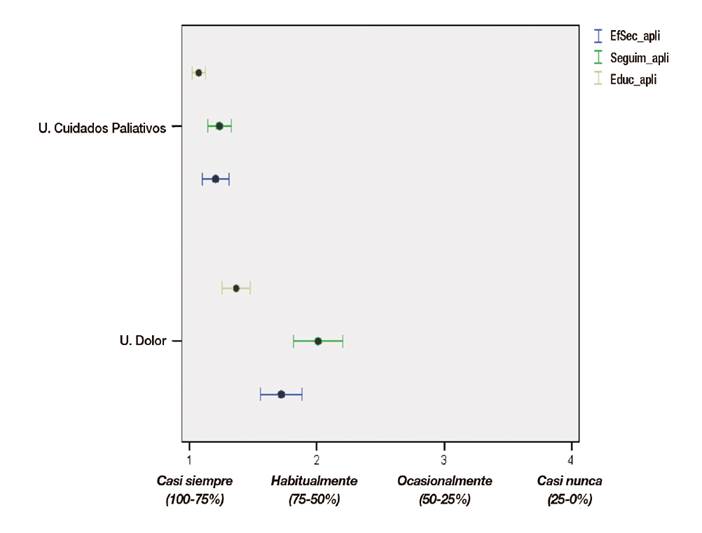
Fig. 5 Grado percibido de aplicación de las recomendaciones de según el lugar de trabajo antes de la autoevaluación de las historias clínicas (self-audit).
Los pacientes revisados en el estudio durante la evaluación de la HC por parte del propio médico (self-audit) tenían una media de 3,1 (IC95 % = 2,9-3,2) y una mediana de tres episodios de DIO al día (rango 1-6). El 69 % (627) de los casos fueron pacientes de origen tumoral. La intensidad del episodio fue catalogada como "moderada" en el 22,5 % de los casos, "elevada" en el 53 % e "insoportable" en el 22,5 % de los casos. El tiempo medio que se tardaba en llegar al pico de máximo dolor se situó en 5,5 minutos, la mediana fue de 4 minutos con un rango comprendido entre los 0 segundos y 44 minutos. Respecto a la fisiopatología del dolor, el 33 % de los casos tuvieron un origen nociceptivo, el 16 % un origen neuropático y el 51 % un origen mixto.
Tras la revisión de las HC, las recomendaciones con menor nivel de aplicación en la práctica real fueron la recomendación 5 sobre la prevención de los efectos secundarios del tratamiento, no aplicada, en promedio, en el 15 % de las ocasiones, y la recomendación 10 sobre el seguimiento del paciente, con un 18,5 % de los casos en donde no se constató su aplicación (Figura 6).
DISCUSIÓN
El DIO es un problema muy frecuente en pacientes oncológicos 1. Estudios europeos estiman que lo podrían sufrir entre el 23 y el 93 % de los pacientes oncológicos 2. En España, en 2002, este tipo de dolor se encontró en un 41 % de los pacientes oncológicos atendidos en cuidados paliativos 3. En un estudio más reciente se describió una prevalencia del 90 % de pacientes oncológicos 4. Las alteraciones emocionales y del sueño, junto con la limitación de funciones superiores, tales como la capacidad de concentración y de pensamiento, producen un deterioro de la calidad de vida y la capacidad funcional de los pacientes con DIO. Además, impiden el normal desempeño de las actividades cotidianas y laborales e interfieren con las relaciones personales 5,6,7,8.
El diagnóstico de las causas que provocan el DIO y la evaluación de las características de su aparición en la práctica diaria son a menudo deficientes, y como consecuencia su tratamiento en muchas ocasiones puede ser inadecuado 2,4,9,10. Sin embargo, el diagnóstico y la evaluación del DIO no son complejos si se mantiene un índice de sospecha alto y se realiza una anamnesis precisa para realizar un correcto diagnóstico diferencial 11,12,13,14. Además, las posibilidades terapéuticas han mejorado en los últimos años con la aparición de presentaciones de fentanilo administradas a través de las mucosas, las cuales se ajustan con precisión a las necesidades de alivio inmediato del cuadro 15. Pese a ello, hay evidencias de que un número elevado de episodios de DIO no se detectan correctamente o se tratan de manera inapropiada e insuficiente con fármacos no selectivos ni recomendados según el conocimiento científico disponible 1. También, algunos médicos y pacientes pueden tener temores injustificados respecto al uso de opioides en este contexto, lo que puede llevar a un tratamiento insuficiente 16. Esta situación tiene importantes repercusiones en la calidad de vida del paciente y en el gasto sanitario 17.
Nuestro estudio pone de manifiesto que los profesionales que se dedican a la atención de los pacientes con DIO conocen las recomendaciones para su manejo óptimo y que el grado de acuerdo con ellas es muy elevado. Los cuestionarios fueron respondidos por médicos, en su mayoría de la sanidad pública, con un promedio de 12 años de experiencia laboral y un alto volumen de pacientes con DIO en sus consultas, lo que puede explicar el alto grado de conocimiento y seguimiento de las recomendaciones y, además, refuerza el papel de estas directrices elaboradas por las SSCC implicadas en el manejo del DIO.
No obstante, es importante señalar las dos recomendaciones que alcanzaron un menor grado de acuerdo a priori, antes de realizar la evaluación de las HC o self-audit. Estas dos recomendaciones con menor acuerdo fueron la recomendación 6 sobre la utilización previa de opioides para el dolor basal, que solo obtuvo un acuerdo pleno del 56 %, y la recomendación 2 sobre el diagnóstico diferencial del DIO y uso del algoritmo de Davies, que obtuvo un 72,3 % de aceptación plena.
En la misma línea, la percepción general de los especialistas es que la mayoría de las recomendaciones se aplican siempre o casi siempre, pero hay que destacar tres recomendaciones que se percibe que se aplican con menor frecuencia. Estas recomendaciones son la 10 sobre el seguimiento del paciente (solo el 59,4 % de los médicos manifestaron aplicarla "casi siempre"), la recomendación 5 sobre la prevención de los efectos secundarios del tratamiento (66,3 % la aplican "casi siempre"), y de nuevo, la recomendación 6 sobre la utilización previa de opioides para el dolor basal (solo el 66,8 % referían aplicarla "casi siempre").
Uniendo las recomendaciones con menor grado de acuerdo y las que se perciben como menos aplicadas destaca la recomendación 6 sobre la utilización previa de opioides para el dolor basal como una de las que alcanza menor acuerdo y se percibe que se aplica menos.
En futuras ediciones de las directrices de manejo del DIO sería interesante reelaborar las recomendaciones menos aceptadas o menos aplicadas, que versan sobre el diagnóstico diferencial, el tratamiento basal del dolor o de los efectos secundarios, y el seguimiento del DIO, para obtener el máximo consenso de los especialistas. También se han encontrado diferencias en la aplicación de las recomendaciones entre especialistas que trabajan en UDD y en UCP, lo que podría ser un aspecto a tener en cuenta en el futuro para adaptar las recomendaciones al ámbito de actuación de los profesionales.
Tras la autoevaluación de las HC, las recomendaciones menos aplicadas en la clínica real fueron la 5 sobre la prevención de los efectos secundarios del tratamiento, y la 10 sobre el seguimiento del paciente. En ambos casos, los déficits asistenciales descritos coinciden con la percepción previa de los médicos. Sin embargo, respecto a la recomendación 6 sobre la utilización de opioides para controlar el dolor basal, el análisis de la práctica real reveló un incumplimiento significativamente inferior (solo en el 7 % de los casos) al esperable, de acuerdo con la autopercepción previa de los profesionales (el 33,7 % de los médicos había declarado no aplicarla de forma sistemática).
El presente trabajo tiene algunas limitaciones, como son las propias de las de las encuestas y formularios realizados electrónicamente, entre las que destaca la dificultad para aclarar o matizar las opiniones individuales de los participantes 18,19. Asimismo, las opiniones aportadas por los participantes pueden no reflejar necesariamente la opinión mayoritaria de los profesionales de todo el territorio, que pueden incluir médicos con menor experiencia laboral o menor volumen de pacientes con DIO.
En resumen, los profesionales de UUDD y de UCP conocen, apoyan y aplican en su mayoría las recomendaciones de las SSCC sobre el manejo del DIO. Además tienen una percepción realista y precisa de la calidad de su trabajo, así como de los aspectos mejorables de su práctica diaria en relación a las recomendaciones basadas en la evidencia científica. En futuras actualizaciones de las guías del manejo del DIO se pueden reformular y afinar las recomendaciones menos aceptadas o implementadas, con el fin de alcanzar un acuerdo más amplio entre profesionales de distintos ámbitos de trabajo. La difusión y aplicación de las recomendaciones puede mejorar los resultados clínicos del manejo del DIO, racionalizando la toma de decisiones clínicas y reduciendo la variabilidad injustificada de hábitos mediante un correcto diagnóstico, seguimiento y tratamiento del DIO.











 texto en
texto en