INTRODUCCIÓN
Las lesiones por presión (LPP) son un problema de gran importancia debido a sus consecuencias en la salud y en la calidad de vida de las personas que las sufren, a su impacto epidemiológico, al hecho de estar presentes en pacientes de todos los niveles asistenciales y a los importantes costes económicos y humanos que representan para el Sistema de Salud y para la sociedad en general.
A pesar de los avances que ha sufrido la atención de salud, y de la toma de consciencia ante el problema de las LPP, estas continúan siendo un importante problema relacionado con los cuidados y la dependencia, con serias consecuencias para los pacientes que las sufren y sus entornos familiares, las instituciones de salud y los profesionales que trabajan en ellas. La consideración de que las LPP son un problema de salud prevenible en un altísimo porcentaje de casos se traduce en que sea considerado como uno de los más importantes eventos adversos (EA) relacionados con la seguridad del paciente1.
El término “úlcera por presión” (UPP) empezó a popularizarse a principios de los años setenta en contraposición al de úlceras de cama (bedsores) o úlceras de decúbito2, siendo UPP el término comúnmente aceptado a partir de los años 90 del siglo pasado. Recientemente, y enmarcando el concepto de úlcera y LPP dentro de las lesiones relacionadas con la dependencia (LRD), se han desarrollado nuevas propuestas acerca de la etiopatogenia de las LPP. En este sentido, dentro del marco de referencia definido por las LRD propuesto por García-Fernández et al. en 20143,4, se ha empezado a asumir el término lesión frente al de úlcera. Posteriormente, en la zona del Sudeste Asiático, Australia y Nueva Zelanda se empezó a utilizar el término “lesiones por presión” (Pressure injuries), término recientemente adoptado por parte del National Pressure Ulcer Advisory norteamericano en 20165,6, el cual incluso ha cambiado durante 2019 su denominación por National Pressure Injury Advisory Panel (NPIAP).
Nos referimos a una LPP como “una lesión localizada en la piel y/o los tejidos subyacentes, generalmente sobre una prominencia ósea, como resultado de la presión aislada y continua sobre una zona o la combinada con el mecanismo de cizalla”. Existen otros factores que pueden contribuir a la aparición de LPP o confundirlas con otras patologías, aunque la significación de estos factores aún no está totalmente explicada3-5. En este sentido, las LPP suelen localizarse generalmente sobre prominencias óseas, aunque debería tenerse en cuenta que, en ocasiones, también pueden aparecer sobre cartílagos (nariz, orejas), sobre tejidos blandos sometidos a presión externa ejercida por diferentes materiales o dispositivos clínicos como sondas o catéteres (en cara, tórax, muslos, brazos), o bien por la presión ejercida tras mantener al paciente colocado durante mucho tiempo en posiciones anómalas o forzadas, por ejemplo en las zonas genitales en pacientes en decúbito prono.
Dado que el mecanismo causal de las LPP es independiente del tipo de paciente, aunque es obvio que las características anatomofisiológicas influyen y predisponen, existen diferentes elementos con capacidad de producir presión, entre los que se pueden destacar:
El propio peso de la persona al apoyarse de forma continuada o prolongada sobre una superficie de apoyo (colchón y/o asiento).
Algunos dispositivos terapéuticos o diagnósticos (férulas, inmovilizadores, collarines, catéteres, sensores de monitorización, mascarillas, interfases para la ventilación no invasiva, tubos endotraqueales, sistemas de compresión, líneas vasculares y sus accesorios, etc.).
Atendiendo a su causalidad, mecanismo de producción y sobre todo a su prevención, diferenciamos a las LPP entre dos tipos principales de lesiones: aquellas relacionadas con el apoyo del paciente (LPP-rAPO), ya sea en decúbito supino, decúbito prono o sedestación, y las que están producidas por dispositivos clínicos (LPP-rDISCLIN). Una correcta diferenciación del mecanismo causal de las LPP va a ser básico para poder implementar medidas efectivas de prevención y complementar la información aportada por las escalas de valoración de riesgo de úlceras por presión (EVRUP), tanto de adultos como pediátricas7,8.
Tras analizar el mecanismo causal de las LPP, es importante conocer la forma de clasificarlas para poder realizar así un adecuado manejo clínico. En la comunidad científica especializada existe consenso en cuanto a su clasificación; el sistema más utilizado es el adoptado por el NPIAP en Estados Unidos, el European Pressure Ulcer Advisory (EPUAP) en Europa y la Pan Pacific Injury Alliance (PPIA) en la zona del Pacífico. De acuerdo con el consenso establecido por estos organismos en su guía de práctica clínica conjunta (guía NPUAP-EPUAP-PPIA) y, teniendo en cuenta la profundidad de las LPP, podemos establecer las siguientes categorías definidas inicialmente por el NPUAP6, que clasifica a las LPP en diferentes categorías, categoría I, II, III, IV, no clasificable, sospecha de lesión de tejidos profundos y lesión en membrana mucosa en LPP relacionadas con dispositivos clínicos (LPP-rDISCLIN).
Aunque tradicionalmente las LPP han estado relacionadas mayoritariamente con poblaciones adultas con movilidad limitada, entre las que se incluyen ancianos y algunos colectivos específicos como los pacientes con lesiones medulares y los pacientes críticos, estas pueden afectar a todo tipo de pacientes con inmovilidad prolongada, como los pacientes pediátricos en unidades de hospitalización y en unidades de cuidados intensivos (UCI).
El desarrollo de las LPP en pediatría, al igual que en los adultos, nos remonta a los tres grandes marcos teóricos propuestos hasta el momento acerca de su etiopatogenia. El primero es el planteado por Braden y Bergstrom, quienes afirman que la intensidad y duración de la presión se ve influenciada por la movilidad, la actividad y la percepción sensorial, así como por una serie de factores intrínsecos (nutrición, edad, baja presión arteriolar) y extrínsecos (humedad, fricción y cizalla)9. Coleman et al. profundizaron en dicho marco destacando la importancia de las fuerzas de presión (duración y tipo de fuerza) y la susceptibilidad y tolerancia de los individuos (propiedades mecánicas y geométricas individuales de los tejidos y factores fisiológicos de los pacientes) en el desarrollo de una LPP10. Posteriormente, García-Fernández et al. definieron el marco de referencia de las lesiones relacionadas con la dependencia (LRD) relacionándolo con la interrelación que se establece entre los diversos mecanismos causales3. Así, clasificaron las LRD producidas por la presión diferenciándolas de las producidas por la combinación de humedad y presión, las lesiones cutáneas asociadas a la humedad (LESCAH) definidas por Torra et al.11, las lesiones combinadas por presión y fricción y las lesiones multifactoriales3,4.
Los pacientes pediátricos, por las características anatómicas, funcionales y de desarrollo que poseen, tampoco deben ser tratados como adultos en miniatura. Además, a pesar de que en los niños confluyen los factores predisponentes para generar LPP descritos anteriormente, es importante tener en cuenta que existen circunstancias específicas que potencian este riesgo (tabla 1), como el tener una superficie corporal así como una cabeza desproporcionadamente más grande que los adultos, una barrera epidérmica inmadura, un incremento del riesgo de deterioro cutáneo, inestabilidad térmica y una susceptibilidad incrementada a desequilibrios electrolíticos y de fluido14. Igual importancia cobra el hecho de que el paciente pediátrico tenga comorbilidades añadidas como patologías congénitas con afectación neuronal y neurológica tales como la espina bífida, el mielomeningocele y las parálisis cerebrales15.
Tabla 1. Factores anatómicos relacionados con la aparición de lesiones por presión en pacientes pediátricos.

En el caso específico de los neonatos, su piel constituye uno de los sistemas orgánicos más subdesarrollados, representando el 13% del peso corporal total frente al 3% en el caso de los adultos, por lo que el manejo y cuidado de su piel debe ser diferente al de resto de población pediátrica. Además, el ingreso en unidades neonatales constituye un aumento del riesgo de generar LPP, al verse el paciente expuesto en gran medida a intervenciones terapéuticas agresivas para la piel y a la utilización de dispositivos sanitarios (tabla 2). A todas estas peculiaridades anatómicas y funcionales del paciente neonatológico hay que añadirle que las mayores tasas de supervivencia, el incremento de las tecnologías y de equipos potencialmente invasivos y los cuidados de enfermería de alta intensidad que requieren estos pacientes también actúan como inputs generadores de LPP en este tipo de población18. En este sentido, Mc Cord et al.19 identificaron en un estudio de casos y controles realizado con una muestra de 59 pacientes pediátricos de 1 a 14 años incidentes de LPP, ingresados en una unidad de cuidados intensivos pediátricos (UCIP), una serie de factores de riesgo asociados significativamente a la incidencia de estas lesiones. De entre estos factores destacaron los pacientes con pérdida de peso (p < 0,001), a los que no se les había realizado cambios posturales o con cambios posturales y la utilización de una superficie especial para el manejo de la presión (SEMP) de baja pérdida de aire no específica para pacientes pediátricos (p: 0,001), una estancia superior a 96 horas (p: 0,0011), la presencia de edema (p: 0,0016) y la utilización de ventilación mecánica no invasiva (VMNI) (p: 0,002). Dichos autores reportaron que el 36% de las LPP se habían producido en pacientes con una edad inferior a un año, seguidos de un 30% en pacientes de entre 1 y 3 años, de un 9,8% en los de 3 a 8 años, un 18% en los de 8 a 14 años y un 7% en los de más de 14 años19.
En los últimos 15 años, las LPP han empezado a dejar de ser invisibles en poblaciones pediátricas; prueba de ello es la publicación en 2007 del trabajo Pressure Ulcers in neonates and children: An NPUAP White paper por parte del NPUAP20, y tal como resaltaban algunos autores14,21,22, la investigación tiene un papel importante en su prevención y reducción. Aun así, son escasos los datos disponibles sobre la prevalencia de este tipo de lesiones cutáneas en pediatría y la poca existente no está sistematizada y presenta valores y enfoques metodológicos dispares. Diferentes estudios reportan cifras de prevalencia de LPP en unidades de hospitalización pediátrica de entre el 0,47% y el 13,1%15,23,24.
En el contexto específico de las UCIP, el Grupo Nacional para el Estudio y Asesoramiento en Úlceras por Presión y Heridas Crónicas español (GNEAUPP) reportó en su estudio nacional del 2013 unos datos de prevalencia del 3,39% (IC 95%: 1,44-7,61%)25 y del 1,79% (IC95%: 0,69-3,96) para unidades de hospitalización pediátricas y del 9,39% (IC 95%: 4,55,11) para UCIP26 en el estudio nacional de 2017.
Dichos datos se complementan con los aportados por VanGilder et al., quienes referían en 2007 una prevalencia en UCIP del 9,3%, que disminuyó al 7,4% en 2008 y al 7,2% en 200927, y por los reportados por Still et al. en 2013, que estimaron unos datos de prevalencia de entre el 8,8 y el 23%28.
En el caso de las UCI neonatales (UCIN), Huffines et al. notificaron en 1997 una prevalencia del 19% de deterioro cutáneo en neonatos de alto riesgo tras valorarlos empleando para ello la Neonatal Skin Risk Assessment Scale18. Estudios más recientes como el de Razmus et al., en 200814, y el realizado por August en 2014 en una UCIN de Australia16, estimaron una prevalencia de LPP que rondaba de entre el 0,47% y el 13% en 2008 al 31,2% en 2014, respectivamente.
Por lo que a la incidencia de LPP en unidades de hospitalización pediátricas se refiere, sin lugar a dudas un indicador mucho más útil a describir el efecto de los cuidados y de las intervenciones específicas de prevención en la aparición de nuevas LPP, Baldwin, Willock y Fujii15,17,29 estimaron unos valores de entre el 0,29% y el 5,6%, datos que contrastan con los planteados por Quigley, en cuyo estudio, realizado en 1996, estimaba que un 43% de niños afectados de mielomeningocele habían desarrollado LPP21 y el de Lu, llevado a cabo en 2015, que comunicó una incidencia del 17,56% en pacientes pediátricos hospitalizados en China30,31.
Si nos centramos en las UCIP, VanGilder cifraba el porcentaje de LPP desarrolladas durante el ingreso, es decir, incidentes, en un 7,7% en 2007 y un 5,3% en 2009, cifras que rondaban el 1,2% y el 1,3% en las UCIN en la misma franja temporal. Por otra parte, Razmus reportaba en 2008 una incidencia de entre el 2,2% y el 5,68% en pacientes en UCIN14. Baldwin et al. en 200215, Cocket en 200232, Kotner et al. en 201033 y August en 201416 publicaron sendas revisiones sistemáticas sobre incidencia de LPP en UCI pediátricas (tabla 3).
Tabla 3. Epidemiología de las LPP en pacientes hospitalarios pediátricos.
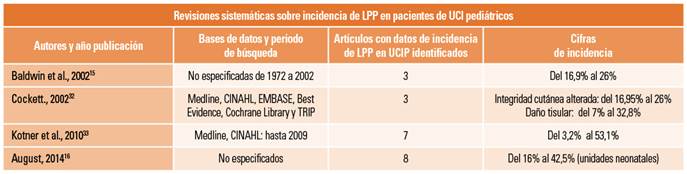
LPP: lesiones por presión; UCI: unidad de cuidados intensivos; UCIP: unidad de cuidados intensivos pediátricos; UPP: úlceras por presión.
Además del impacto epidemiológico, económico y de la influencia que tienen las LPP en la disminución de la calidad asistencial ofertada a los pacientes pediátricos, estas pueden tener un gran impacto en la calidad de vida de los niños que las padecen y sus entornos inmediatos. Así, complicaciones como la alopecia en lesiones de la zona occipital, o lesiones en zonas cartilaginosas como las columnelas nasales o los pabellones auriculares, que pueden evolucionar a necrosis con el riesgo de pérdida de tejidos, pueden provocar un alto impacto estético y en la autoimagen. La escasez de datos sistematizados sobre incidencia de LPP en pacientes de cuidados intensivos justificó la realización de un estudio de investigación orientado no solo a describir y analizar datos de incidencia en unidades de críticos según tipo de UCI (adultos y pediátricas), sino también a sistematizar y generar conocimiento acerca de la metodología utilizada para su cálculo en pacientes críticos extrapolable a otros entornos asistenciales12.
OBJETIVOS
Se plantearon los siguientes objetivos de investigación:
Identificar los artículos que publican información sobre incidencia de LPP en pacientes de UCI.
Identificar y describir los aspectos metodológicos de los trabajos que reportan cifras de incidencia de LPP en pacientes atendidos en UCI.
Proponer medidas para la mejora del reporte de datos de incidencia de LPP en entornos de UCI.
Compilar la información disponible acerca de la incidencia de LPP, así como de variables descriptivas de la misma de acuerdo con el tipo de población atendida en las UCI y los tipos de lesiones LPP-rAPO o LPP-rDISCLIN.
MATERIAL Y MÉTODOS
Se realizó una búsqueda sistemática de la producción científica que reportaba datos de incidencia de LPP en entornos de cuidados intensivos en las principales bases de datos en ciencias de la salud. Se ha buscado en las bases de datos Medline (a través de OvidSP, PubMed y Web of Knowledge), Cumulative Index to Nursing and Allied Health Literature (CINAHL), CuidenPlus, Centro Latinoamericano y del Caribe de información en ciencias de la salud (LILACS) (a través de la Biblioteca Virtual en Salud-BIREME), SYNAPSIS (Coreamed) y en la Cochrane Library, Center for Reviews and Dissemination (Colaboración Cochrane), DARE (Center for review and dissemination de la Universidad de York) y el Joanna Briggs Institute.
Se utilizaron como descriptores de búsqueda los siguientes términos MeSH (Medical Subject Headings)34, así como sus combinaciones booleanas (NOR, AND y OR): “Pressure ulcer”, “decubitus ulcer”, “pressure sores”, “bed sores” “Intensive care”, “pediatric patients”, “neonates”, “safety event”, “non invasive ventilation”, “prone position”, “complications”. En el caso de bases de datos que no disponían de estos descriptores, se introdujeron como búsqueda a texto libre.
Los límites de la búsqueda para seleccionar los documentos en las bases de datos fueron: documentos en formato artículo, publicados en revistas científicas, tanto en papel como electrónicas, publicados en inglés, castellano, francés, italiano o portugués (en el caso de otros idiomas se incluyeron los trabajos si se pudo contactar con sus autores para obtener la información objeto de análisis) entre el 1 de enero de 2000 y el 31 de diciembre de 2016. Además, se llevó a cabo una búsqueda inversa analizando las referencias bibliográficas de los artículos seleccionados. Los documentos, para ser incluidos en la revisión, debían cumplir con los siguientes criterios de inclusión: describir datos de incidencia acumulada y/o densidad de incidencia de LPP de al menos una UCI o aportar datos que permitiesen la posibilidad de calcularlos; aportar datos “primarios”, es decir, datos obtenidos directamente por los autores; incluir datos de incidencia de LPP en formato bruto (número de pacientes incidentes y población total estudiada); incluir datos de incidencia con base en estudios longitudinales, describir incidencia en todas las localizaciones anatómicas o en localizaciones específicas relacionadas con dispositivos sanitarios y, en el caso de estudios de intervención (antes/después) se utilizaron las diferentes informaciones sobre incidencia.
Se excluyeron los estudios publicados en idiomas diferentes al inglés, castellano, francés, italiano o portugués si no se podía contactar con los autores para solicitarles una extracción de la información en inglés o castellano, los que reportaban datos de lesiones y no de pacientes con lesiones, y los estudios con problemas metodológicos que condicionan la calidad de los datos reportados.
Los artículos incluidos en la revisión debían cumplir con los criterios de calidad establecidos por el Preferred Reporting Items for Systematic Reviews and Meta-Analyses statement35,36. Para la evaluación de la calidad de los estudios se utilizó el Critical Appraisal Skills Programme Español37,38 y en lo que hace referencia a la calidad metodológica de la revisión, esta se planteó de acuerdo con los criterios establecidos por el instrumento AMSTAR (Assessing the methodological quality of systematic review)39.
De cada artículo se determinaron las siguientes variables: autores, año de publicación, publicación, país de procedencia, ámbito poblacional (adultos o pediatría), tipo de UCI, número de camas, diseño y objetivos del estudio, categorías de LPP incluidas, sistema de clasificación de LPP, días de ingreso de los pacientes incluidos, inclusión de pacientes prevalentes de LPP, si se diferenciaban las LPP según su tipología (LPP r-APO o LPPr-DISCLI) y tipo de dispositivo, así como el número de reportes de incidencia que incluía. Además, para cada uno de los reportes de incidencia se analizaron las siguientes variables: tipo de incidencia calculada (acumulada o tasa de incidencia), criterios para la definición de la tasa de incidencia, enfoque temporal del estudio (prospectivo o retrospectivo), número de pacientes incluidos, número de pacientes incidentes, incidencia acumulada, tasa o densidad de incidencia, día de aparición de la primera LPP, número de LPP por paciente, así como las categorías y localizaciones de las LPP identificadas.
Los datos fueron extraídos por el investigador (JETB) y comprobados de manera independiente por otro investigador (RSL). Las discrepancias entre investigadores fueron dirimidas por un tercer investigador (JVS). Para el posterior análisis, los datos se incorporaron a una tabla de base recogida de datos y posteriormente a una base de datos realizada con el programa SPSS® Statistics versión 22 de IBM.
Los artículos identificados en la revisión fueron agrupados y analizados según el tipo de UCI (de adultos o pediátrica), así como si reportaban LPP-rAPO o LPP-rDISCLIN. Dada la extensión de la revisión sistemática, en el presente artículo solo se presentan los datos referidos a la incidencia de LPP-rAPO en UCI con población pediátrica, es decir UCIP y UCIN.
Para las diferentes variables incluidas en el análisis se han calculado medidas de frecuencia y de tendencia central (media, desviación estándar, intervalo de confianza del 95% de la media, mediana, valores mínimos y máximos) en el caso de las variables de tipo cuantitativo y frecuencias en las de tipo cualitativo.
RESULTADOS
La revisión sistemática ha permitido identificar un total de 2070 registros, que tras un proceso de cribado de acuerdo con los criterios de inclusión y la eliminación de trabajos duplicados y de trabajos con problemas metodológicos se redujeron a 212 artículos tal como se describe en el flujograma PRISMA de la revisión (fig. 1); de ellos, 51 corresponden a realidades pediátricas con 27 artículos sobre LPP-rAPO. Dado que algunos artículos incluían indistintamente lesiones relacionadas con el apoyo y lesiones relacionadas con dispositivos, se han excluido aquellos centrados exclusivamente en lesiones por dispositivos. De los 27 trabajos incluidos, 21 procedían de UCI pediátricas (UCIP), 5 de UCI neonatales (UCIN) y 1 de una UCI pediátrica y neonatal a la vez. Estos artículos incluían un total de 53 reportes de incidencia, con una media de 1,77 reportes por artículo (IC 95%: 1,13; 2,42), 41 reportes en UCIP, 11 en UCIN y 1 en una UCI pediátrica y neonatal a la vez que fue incluido en la categoría de UCIP abarcando una población total de 15587 pacientes.
En las tablas 4 y 5 se resume la información más relevante de los artículos/reportes incluidos en el análisis.
Tabla 4. Reportes de incidencia de LPP en UCIP identificados en la revisión sistemática.

Nota: algunos estudios presentan diferentes cifras de incidencia; por ejemplo, en trabajos antes/después o en trabajos con diferentes localizaciones geográficas.
UCIP: unidad de cuidados intensivos pediátricos; NPUAP: National Pressure Ulcer Advisory Panel; EPUAP: European Pressure Ulcer Advisory Panel; GNEAUPP: Grupo Nacional para el Estudio y Asesoramiento en Úlceras por Presión y Heridas Crónicas.
Tabla 5. Reportes de incidencia de LPP en UCIN identificados en la revisión sistemática.

Nota: algunos estudios presentan diferentes cifras de incidencia, por ejemplo, en trabajos antes/después o en trabajos con diferentes localizaciones geográficas.
NPUAP: National Pressure Ulcer Advisory Panel; UCIN: unidad de cuidados intensivos neonatales.
Si continuamos el análisis de los datos teniendo en cuenta el país, observamos que 10 artículos (un 35,7%) proceden de Estados Unidos, 4 (14,3%) del Reino Unido, 3 (10,7%) de España, 2 (7,1%) de Italia y 1 (3,6%) de Australia, Brasil, Corea del Sur, Chile, China, Cuba, Japón, Jordania y México, respectivamente. En la figura 2 se puede observar la distribución temporal de los artículos según el año de publicación. En 16 (57,1%) de los artículos se identifica la UCI en la que se ha hecho el estudio, en 6 (21,4%) se describe el número de camas de la UCI y en 24 (87,5%) los autores informan acerca del año de realización del estudio. En 11 (39,3%) trabajos, sus autores se plantean como objetivo de su investigación describir la epidemiología y/o factores de riesgo de las LPP, en 7 (25%) se evalúan intervenciones preventivas y en 5 (17,9%) o bien se validan o valoran escalas de valoración de riesgo de desarrollo de LPP (EVR-LPP) o bien se estudian complicaciones de alguna técnica o procedimiento, respectivamente.
En cuanto a las EVR-LPP utilizadas, 15 artículos refieren la Escala Braden Q, 9 artículos no mencionan ninguna escala y 1 artículo cita alguna de las siguientes escalas: Olding and Patterson's, NSRAS, Skin Risk Assessment Scale for Pediatric Burn Patients, Glamorgan, Neonatal Infant Pressure Injury Risk and assessment tool (NIPIRA) y la escala Sardury.
En relación con los datos relativos a la incidencia acumulada de LPP en estudios de tipo prospectivo en UCIP encontramos una mediana del 19,4% en los reportes que no incluyen de manera explícita las LPP-rDISCLIN y del 16,97% en los que también las incluyen. En este último caso, cuando el enfoque es retrospectivo, la mediana de la incidencia es del 7,7%.
Cuando se trata de UCIN, la incidencia mediana acumulada en estudios de tipo prospectivo es del 3,9% en los reportes que no incluyen de manera explícita las LPP-rDISCLIN y del 23,58% en los que también las incluyen. En las tablas 6 y 7 se presentan de manera más pormenorizada los datos relativos a los diferentes tipos de incidencia según tipo de UCI y enfoque temporal.
Tabla 6. Distribución de reportes según tipo de UCI, enfoque temporal y tipo de incidencia reportada.

Tabla 7. Datos de incidencia según tipo de UCI y enfoque temporal.

Treinta y tres reportes incluyen solo datos de incidencia acumulada, 14 datos de incidencia acumulada y densidad de incidencia y 3 solo datos de densidad de incidencia.
aSe han excluido los dos reportes de Murdoch43 por incluir sólo a pacientes con LPP de categorías III y IV. bSe ha excluido el reporte de Fujii17 por referirse a “personas por día”.
IC: intervalo de confianza; UCI: unidad de cuidados intensivos; UCIP: unidad de cuidados intensivos pediátricos.
En 11 reportes, 9 de UCIP y 2 de UCIN, sus autores aportan información acerca de las localizaciones de las lesiones (tabla 8), siendo las más habituales las de cabeza y cuello, tronco y extremidad superior en el caso de las UCIP y cabeza y cuello, extremidad inferior y tronco en las UCIN. En 19 reportes, 13 UCIP y 6 UCIN, se detallan/reportan los estadios de todas las lesiones incidentes, las cuales, al igual que las localizaciones, se resumen también en la tabla 7. En ningún caso se reportan lesiones catalogables como sospecha de lesión de tejidos profundos o lesiones inclasificables. A pesar de que en un 17,9% de los trabajos analizados no se especifica el sistema de clasificación, en 20 (71,4%) de ellos sus autores definen los estadios que incluyen en su estudio, siendo la clasificación EPUAP/NPUAP/GNEAUPP, con un 60,5% de casos la más utilizada, y en 3,6%, respectivamente, la de la AHCPR, la de la Australian Wound Management Association, del CREST, la de la International Association for Enterostomal Therapy y la de Torrance.
Tabla 8. Localizaciones y estadificaciones de las LPP incidentes en UCIP y UCIN.

EE. II.: extremidades inferiores; EE. SS: extremidades superiores; LPP: lesiones por presión.
Finalmente, es interesante remarcar que un 3,6% de los artículos incluyen de manera explícita a los pacientes prevalentes de LPP en el cálculo de la incidencia, un 17,9% manifiestan que no los incluyen y en un 78,6% de los trabajos sus autores no se manifiestan al respecto. En 4 (14,3%) artículos sus autores definen operativamente, es decir el numerador y el denominador de la incidencia que van a calcular.
DISCUSIÓN
Los datos epidemiológicos identificados en los 27 artículos incluidos en la presente revisión nos permiten contrastar que las UCIP y UCIN son un tipo de unidades que atienden a pacientes de muy alta dependencia y complejidad con elevado riesgo para el desarrollo de LPP. De una manera muy gráfica, y bajo la óptica de los intensivistas, Reilly et al., en una revisión acerca de las LPP en cuidados intensivos, se refieren a las mismas como un enemigo olvidado (The forgotten enemy) del que “paradójicamente, y a pesar de que acompañan a los pacientes desde que hay registros de la medicina, se ha escrito muy poco acerca de las mismas”65. Desde el punto de vista de la enfermería, Theaker et al. se refieren a las LPP en las UCI como el problema de salud más infravalorado en este tipo de unidades66. El número de trabajos identificados en la presente revisión es muy superior a los reportados por Baldwin et al. y Cocket et al. en 200215,32, así como los de Kotner de 201033 y el de August en 201416, por lo que asumimos que la información que se puede extraer de la misma aporta evidencia para que la comunidad científica pueda comparar sus resultados de incidencia de LPP en entornos de cuidados intensivos pediátricos con unos valores de referencia, una demanda muy frecuente entre los profesionales interesados en las LPP y en la calidad asistencial.
Por lo que hace referencia a la evolución temporal, podemos destacar dos períodos diferenciados en cuanto a la publicación de trabajos con datos de incidencia de LPP en UCIP y UCIN, antes de 2007 y después de 2007, constatándose un incremento de resultados en este último período. Esto implica que la bibliografía se hace eco de un interés creciente en este tema.
En cuanto a las cifras de incidencia acumulada hay que destacar la importancia del problema las LPP-rAPO, tanto en UCIP como en UCIN, y más teniendo en cuenta que estas se consideran evitables en un alto porcentaje de casos y que constituyen el evento de seguridad más importante relacionado con los cuidados1. Cifras del 18% de incidencia de LPP-rAPO en UCIP y del 10% en UCIN nos sitúan ante un problema de importantes dimensiones que requiere de acciones contundentes para reducir su impacto y consecuencias.
Un elemento a destacar es la gran diferencia que existe entre los datos de incidencia obtenidos de manera prospectiva o retrospectiva; en el caso de los estudios retrospectivos, la calidad de la información está probablemente condicionada y sesgada por un subregistro de la información, lo que en gran manera condiciona la calidad de este tipo de estudios y explicaría la gran diferencia de la incidencia entre estudios prospectivos y retrospectivos.
En este sentido, aunque está aceptado que la declaración de eventos adversos (EA) es un indicador clave de calidad y seguridad, algunos autores67-70 destacan la limitación que representa la subo infranotificación de los incidentes relacionados con la seguridad de los pacientes. Otros autores destacan entre las barreras para la notificación de EA aspectos relacionados con estándares éticos, legales y de práctica profesional71, así como la necesidad de que las instituciones integren la necesidad de aprender acerca de los riesgos con cambios organizacionales que mejoren la seguridad de los pacientes72 y que integren en su “cultura” la notificación de eventos que pueden representar molestias o poner en riesgo la salud de sus pacientes.
Una circunstancia que puede incidir en la infravaloración de la incidencia de las LPP es que hay un elevado número de casos, al menos un 18%, en el que los autores de las investigaciones no incluyen a los pacientes prevalentes de LPP a su ingreso en el cálculo de la incidencia de las mismas; esta circunstancia es sorprendente, ya que “a priori” se considera que los pacientes prevalentes presentan un mayor riesgo de desarrollo de LPP73, y la incidencia es un indicador que mide el número de pacientes que desarrollan nuevas lesiones con independencia de que presenten lesiones a su ingreso. Excluir a los pacientes prevalentes representa un riesgo importante de no conocer el verdadero alcance del problema de las LPP.
En cuanto al tipo de incidencia reportada, es de destacar el escaso número de trabajos que notifican densidad de incidencia. Sin lugar a duda, la densidad o tasa de incidencia es un indicador mucho más sensible que la incidencia acumulada, ya que correlaciona la incidencia con la duración de las estancias de los pacientes, y en el caso de los entornos de cuidados intensivos, a mayor estancia más exposición al riesgo de desarrollar LPP, por lo que la densidad o tasa de incidencia es un indicador que aporta una información más cualitativa acerca del impacto de los cuidados en la prevención de LPP.
En el caso concreto de la densidad de incidencia, la revisión nos ha permitido constatar algunos errores metodológicos; así, encontramos un trabajo con una definición errónea del mismo, “personas por día”17, mientras que el resto pueden llevar a errores al utilizar expresiones como “casos/1000 pacientes y día”54 o “UPP/1000 pacientes días60,63. En este sentido, referirse a casos o LPP es erróneo, ya que en el cálculo de la incidencia de las LPP se debe tener en consideración siempre a los pacientes incidentes, es decir, pacientes que desarrollan al menos una nueva LPP mientras están ingresados. En este sentido, y de cara a facilitar la lectura crítica, es muy importante que se defina operativamente en los reportes de investigación cómo se calcula la incidencia, circunstancia que solo se da en 32 de los 211 artículos incluidos en la revisión sistemática.
En lo que hace referencia a la localización de las LPP-rAPO incidentes hay que destacar la gran disparidad de localizaciones, las cuales, para facilitar el análisis, se han agrupado posteriormente en función de cuatro grandes zonas corporales. La zona más frecuente, tanto en UCIP como en UCIN, es la cabeza-cuello, seguida del tronco y las extremidades inferiores. De todas formas, es importante remarcar que destaca el elevado número de lesiones en las extremidades inferiores en los neonatos en UCIN. En cuanto a la profundidad de las lesiones, el mayor porcentaje de lesiones corresponde a las de categoría II, tanto en UCIP como en UCIN, y sorprende el elevado porcentaje de lesiones de categoría III en las UCIN en relación con las UCIP. Destaca también el caso de alguna UCIP con hasta un 28% de lesiones de categoría IV; en este sentido, los tiempos promedios de ingreso en las UCI y la gravedad de los pacientes ingresados en ellas explicaría las menores cifras de pacientes con lesiones de categoría III o IV, ya sea porque los pacientes son dados de alta a otras unidades como semiintensivos, ya sea por el fallecimiento de los pacientes en situaciones más complejas.
CONCLUSIONES
A partir de los resultados de la presente revisión sistemática, y dada la trascendencia de los datos sobre incidencia de LPP, creemos que es interesante proponer algunas medidas que permitan homogeneizar la metodología de los estudios sobre incidencia de LPP, mejorar la calidad de su información, aportar elementos para su lectura crítica y facilitar en un futuro cercano la comparabilidad de su información:
Identificar la UCI, su número de camas y el año de realización del estudio.
Hacer estudios con enfoque prospectivo.
Incluir en el cálculo a la población prevalente de LPP a su ingreso.
Incluir datos de incidencia acumulada y de densidad de incidencia.
Definir de manera clara qué tipo de LPP se incluyen en el estudio: LPP-rAPO y/o LPP-rDISCLIN.
En el caso de estudios que incluyan datos de LPP-rAPO y de LPP-rDISCLIN, aportar información según dos niveles de agregación. En primer lugar, incidencia total de LPP y, en segundo lugar, y si se incluyen LPP-rAPO y LPP-rDISCLIN conjuntamente, aportar la incidencia para estos dos tipos de lesiones de forma independiente (pacientes incidentes de LPP-rAPO, pacientes incidentes de LPP-rDISCLIN y pacientes incidentes de LPP-rAPO y LPP-rDISCLIN).
Incluir la definición de incidencia acumulada de LPP o la de tasa o densidad de incidencia empleada en el estudio.
Definir los estadios de LPP a incluir, así como el sistema de clasificación o estadificación.
Reportar pacientes incidentes de LPP y no solo lesiones aisladas.
Incluir siempre en los reportes de incidencia datos acerca de la gravedad de las lesiones y de sus localizaciones.
En cuanto a las localizaciones anatómicas de las LPP, los autores del presente artículo están trabajando en la propuesta de un sistema normalizado de clasificación y terminología de las diferentes localizaciones anatómicas en las que se producen LPP para poder facilitar la comparabilidad entre diferentes estudios.
¿QUÉ APORTA LA PRESENTE INVESTIGACIÓN?
La presente investigación aporta datos, recogidos de manera sistemática y exhaustiva, que permiten conocer a nivel internacional el alcance de la incidencia de las LPP relacionadas con el apoyo de los pacientes en UCIP y UCIN, así como variables relacionadas con la metodología de su cálculo que pueden ayudar a mejorar la calidad de la información sobre la incidencia de LPP en estudios en los que se utiliza esta variable de respuesta. Tener datos lo más objetivos y sistemáticos posibles acerca de la incidencia de LPP es un elemento básico para conocer y mejorar la seguridad de los pacientes ante el evento adverso de las LPP, conocer y valorar el impacto de los protocolos de prevención de las mismas y establecer la efectividad de medidas concretas de prevención.

















