INTRODUCCIÓN
En la actualidad, los efectos de la exposición pasiva al humo ambiental del tabaco (HAT) o humo de segunda mano sobre la salud de los no fumadores son bien conocidos. La población pediátrica, por sus especiales características, es más vulnerable, al presentar una mayor frecuencia respiratoria, un sistema inmune en desarrollo y, además, una incapacidad para evitar la fuente de exposición1,2,3. La exposición pasiva al HAT se ha asociado con un incremento de enfermedades respiratorias en la infancia, como asma o sibilantes persistentes, alteraciones en el crecimiento o en el desarrollo pulmonar4,5. Igualmente, existe un incremento del riesgo de otitis media aguda, muerte súbita del lactante, prematuridad o retraso del crecimiento intrauterino en los niños expuestos al HAT1,2,3,4,6. Cabe destacar que no existe un nivel de exposición al HAT libre de riesgo que produzca un efecto dosis-respuesta4,5. Por ello, en las últimas décadas se han implantado políticas de espacios libres de humo teniendo un efecto beneficioso en la salud poblacional, especialmente relevante en pediatría7,8,9,10,11,12. Concretamente, se ha registrado un descenso en las exacerbaciones asmáticas y en los nacimientos pretérmino tras la introducción de políticas de espacios libres de humos en diferentes países7,8,9,10,11. Se ha encontrado a nivel ecológico una correlación entre la prevalencia de nacimientos pretérminos y las políticas de control del tabaquismo en Europa12. En España, tras la introducción de la Ley 42/2010 que, entre otras medidas, prohibió fumar en espacios públicos cerrados y colectivos, se registró un descenso en los nacimientos pretérmino y en las hospitalizaciones secundarias motivadas por crisis asmáticas10,13,14.
Aunque se ha avanzado mucho en el control del tabaquismo en espacios públicos y no se ha producido un desplazamiento del consumo de tabaco a los hogares como vaticinaba la industria del tabaco15,16, los ambientes privados, particularmente los domicilios, continúan siendo una de las principales fuentes de exposición al HAT5,17. Esto es especialmente relevante en la población pediátrica, ya que son los hogares donde los niños pasan gran parte de su tiempo después de en los centros educativos (colegios, guarderías o institutos), existiendo escasos datos de la exposición al HAT5,17,18 en los domicilios. Según datos de la Encuesta Nacional de Salud (ENSE) de 2017, aunque la exposición al HAT en lugares cerrados disminuyó respecto a los datos de la ENSE de 2011, persiste hasta un 12,15% de exposición en toda la población, siendo del 5,69% en la población de 0 a 14 años19,20. Además, actualmente existe cierta controversia sobre si se debe aplicar o no una regulación del consumo de tabaco en estos ambientes privados5,21.
Por todo ello, el objetivo de este estudio fue evaluar y describir en población pediátrica (niños menores de 3 años) la prevalencia de hogares libres de humo (con regulación total o parcial) y la prevalencia actual de exposición al HAT en hogares y otros ambientes en España, analizando si existen diferencias según factores sociodemográficos (sexo, edad, relación con el encuestado o nivel educativo del encuestado) y el consumo de tabaco de los progenitores.
SUJETOS Y MÉTODOS
Se realizó un estudio transversal con una muestra de padres y cuidadores con niños de entre 3 y 36 meses de edad (n=1.368), que fue llevado a cabo en España (1.085 en la comunidad autónoma de Cataluña, 166 en otra comunidad autónoma y 117 sin información de la comunidad autónoma) que aceptaron participar y completaron el cuestionario. Se utilizaron datos del estudio EPISON, un proyecto para evaluar la calidad del sueño en los niños realizado a través de cuestionarios en línea en español a padres o cuidadores con niños de entre 3 y 36 meses de edad, cuyo objetivo era analizar la prevalencia entre la calidad del sueño en niños con determinados factores sociodemográficos y la adherencia a rutinas de sueño en las familias. Además, se incluyó una sección sobre la epidemia del tabaco en población pediátrica. Los criterios de inclusión fueron todos aquellos padres con niños de entre 3 a 36 meses de edad de edad, que hablaran español y aceptaran participar.
Las encuestas se realizaron de marzo a noviembre de 2017, con una duración aproximada de 15 minutos e incluyeron una sección sobre la epidemia del tabaco (consumo de tabaco, hogares libres de humo y exposición pasiva al tabaco). Las preguntas de la sección de la epidemia del tabaco fueron utilizadas en estudios previos por el equipo investigador. Concretamente, la pregunta sobre hogares libres de humo, que fue el objetivo principal del estudio, se empleó previamente en estudios publicados realizados con población adulta en España, permitiendo así su comparabilidad16,22. Actualmente, la validez interna de esta pregunta no está evaluada, sin embargo, fue ampliamente utilizada en estudios previos, por lo que nos permitió la comparación de los resultados. Aunque los encuestados completaron información personal, la información fue tratada de forma anónima. Los participantes fueron reclutados a través del uso de medios digitales (redes sociales, correos electrónicos a guarderías de Cataluña, aplicaciones móviles y hojas informativas distribuidas en las consultas pediátricas del Hospital Universitari General de Catalunya), siendo invitados a participar voluntariamente completando la encuesta. El mensaje difundido explicaba de forma breve el proyecto EPISON, ofreciendo la participación voluntaria a través de un link a una web para completar así la encuesta. Previamente al acceso a la encuesta, los participantes completaron el consentimiento informado. Los participantes no recibieron ningún incentivo económico o regalo. Para llevar a cabo el estudio, se obtuvo la aprobación del Comité de Ética del Hospital Universitari General de Catalunya y del Comité de Ética de la Investigación de la Universitat Internacional de Catalunya (UIC-Barcelona).
Variables
Se recopiló información sobre hogares libres de humo mediante la siguiente pregunta: “¿Qué situación describe mejor las “normas” para fumar dentro de tu casa?”. Hubo 4 posibles respuestas: “Nadie puede fumar (no se fuma)”; “Sólo se puede fumar en algunos lugares dentro de casa”; “Se puede fumar donde sea (no hay normas)”; “No Se/No Contesto (NS/NC)”. A partir de esta pregunta, se recodificó como hogares libres de humo a aquellos participantes que respondieron “nadie puede fumar (no se fuma)” y como hogares con regulación parcial o sin regulación a aquellos participantes que respondieron “sólo se puede fumar en algunos lugares dentro de casa” y “se puede fumar donde sea (no hay normas)”. La exposición al HAT en niños en el hogar y en otros ambientes se obtuvo a partir de la siguiente pregunta: “Durante las 2 últimas semanas, ¿tu hijo/a ha estado expuesto pasivamente al tabaco en tu casa? ¿Y en otro lugar que no sea tu casa?”, habiendo una respuesta dicotómica (sí o no) para cada una de las preguntas. Además, se recogió información sobre características sociodemográficas de los encuestados/as, sexo del niño, edad del niño (menores de 1 año, entre 1 y 2 años o más de 2 años), existencia de hermanos/as (sí o no), relación del niño con el encuestado (madre, padre u otra), nivel educativo del encuestado (educación primaria o inferior, secundaria, estudios superiores o universitarios), edad del encuestado (menor de 25 años, de 25 a 35 años, más de 35 años), así como sobre el consumo de tabaco del encuestado (fumadores, exfumadores, nunca fumadores).
Análisis estadístico
Se calcularon las prevalencias de hogares libre de humo y exposición pasiva al tabaco en los niños en casa y otros ambientes. Se compararon las prevalencias de hogares libre de humo y exposición pasiva al tabaco según características socio-demográficas y consumo de tabaco mediante el test de Chi-Cuadrado. Además, se calcularon las Odds Ratio ajustadas (ORa) por sexo, edad, nivel educativo y consumo de tabaco de los encuestados, con sus intervalos de confianza (IC) al 95% mediante regresión logística. Todos los análisis se estratificaron por las características socio-demográficas y consumo de tabaco de los encuestados. El análisis de datos se realizó mediante el programa de software estadístico R, versión 3.4.2.
RESULTADOS
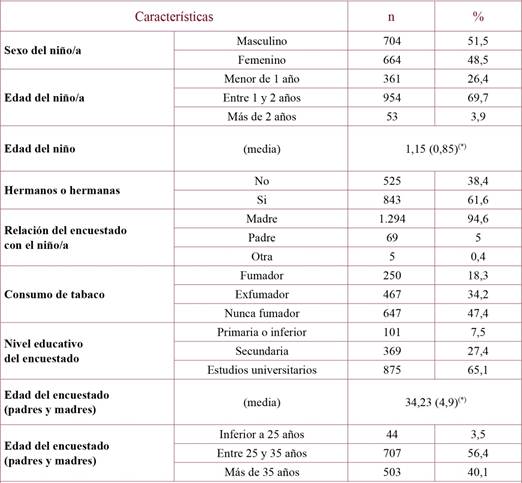
La tabla 1 describe las características de la muestra. El 94,36 % de los encuestados eran madres, el 81,6% eran no fumadores (entre los cuales, un 47,4% no habían sido nunca fumadores y un 34,2% eran exfumadores), frente a un 18,3% de fumadores. El 65,1% de los encuestados tenía estudios superiores, frente al 27,4% con estudios secundarios y un 7,5% con estudios primarios o inferiores. Hasta el 40,1% de los encuestados eran mayores de 35 años, siendo un 56,4% de entre 25 y 35 años y un 3,5% menores de 25 años.
La tabla 2 muestra la prevalencia de hogares libres de humo, con regulación completa, con regulación parcial o sin regulación, en los que vivían niños de entre 3 y 36 meses. El 87,6 % de los hogares con niños entre 3 y 36 meses tenían una regulación total para el consumo de tabaco (hogares libres de humo). Se encontraron diferencias estadísticamente significativas en la prevalencia de hogares libres de humo según el consumo de tabaco del encuestado (74,0% de fumadores; 88,0% de exfumadores; 92,6% de nunca fumadores) y según el nivel educativo del encuestado (78,2% con estudios primarios o inferiores; 80,8% con estudios secundarios; 91,8% con estudios superiores o universitarios) (ver tabla 2). No se encontraron diferencias estadísticamente significativas en hogares libres de humo según las características del niño (sexo, edad y hermanos/as) ni según la relación con el encuestado o la edad del encuestado (ver tabla 2).
Tabla 2. Prevalencia de hogares libres de humo con niños de 3 a 36 meses.

*Ajustado por sexo, edad, consumo de tabaco y nivel educativo del encuestado. Odds Ratio ajustada (ORa), Intervalo de Confianza (IC)
El 12,4 % de los encuestados afirmó tener regulación parcial en algunas zonas del hogar o no tener regulación para el consumo del tabaco en el hogar. Se encontraron diferencias estadísticamente significativas en hogares con regulación parcial o sin regulación según el consumo de tabaco del encuestado (26,0% de fumadores; 12,0% de exfumadores; 7,4% de personas que nunca habían fumado) y según el nivel educativo del encuestado (21,8% con estudios primarios o inferiores; 19,2% con estudios secundarios; 8,2% con estudios superiores o universitarios) (ver tabla 2. No se encontraron diferencias estadísticamente significativas en hogares con regulación parcial o sin regulación según las características del niño (sexo, edad, hermanos/as) ni según la relación con el encuestado o la edad del encuestado (ver tabla 2).
El 5,4% de los niños de entre 3 a 36 meses estuvieron expuestos al HAT en sus hogares, encontrándose diferencias estadísticamente significativas según la relación con el encuestado (el 5,6% eran la madre; el 0,0% eran el padre; el 20,0% tenían otra relación), el consumo de tabaco del familiar (el 9,2% eran fumadores; el 5,1% eran exfumadores; el 4,0% nunca habían sido fumadores), el nivel educativo del encuestado (8,9% con estudios primarios o inferiores; 7,6% con estudios secundarios; 4,0% con estudios superiores o universitarios) o la edad del encuestado (el 15,9% era menor de 25 años; el 5,1% tenía entre 25 a 35 años; el 4,8% tenía más de 35 años) (ver tabla 3). No se encontraron diferencias estadísticamente significativas en la exposición pasiva HAT en hogares según las características del niño (sexo, edad, hermanos/as) (ver tabla 3).
Tabla 3. Exposición pasiva al tabaco en los niños.
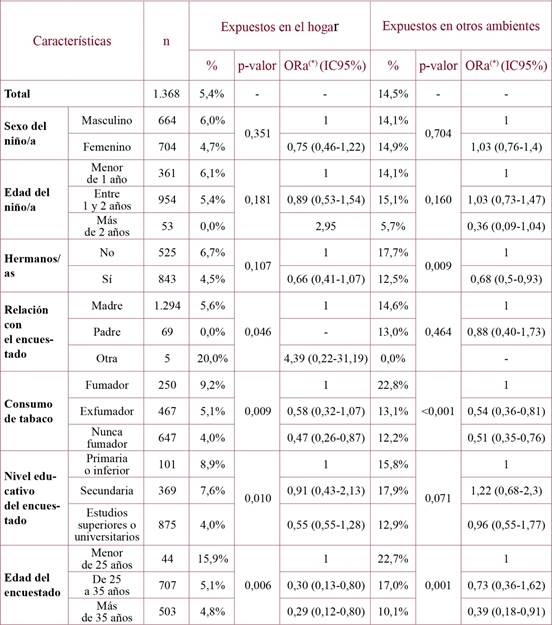
*Ajustado por sexo, edad, consumo de tabaco y nivel educatico del encuestado. Odds Ratio (ORa), Intervalo de Confianza (IC)
Cuando la exposición pasiva al HAT en niños se produjo en otros ambientes diferentes del hogar, la prevalencia fue del 14,5%, encontrándose diferencias estadísticamente significativas según si tenían hermanos/as (el 17,7% eran hijos únicos; el 12,5% tenían hermanos/as), según el consumo de tabaco del encuestado (el 22,8% eran fumadores; el 13,1% eran exfumadores; el 12,2% nunca habían sido fumadores) y según la edad del encuestado (el 22,7% era menor de 25 años; el 17,0% tenía entre 25 a 35 años; el 10,1% tenía más de 35 años) (ver tabla 3). No se encontraron diferencias estadísticamente significativas a la exposición pasiva al HAT en otros ambientes según las características del niño (sexo y edad). La relación con el encuestado y el nivel educativo del encuestado estuvieron al borde de la significación estadística (ver tabla 3).
DISCUSIÓN
8 de cada 10 hogares con niños entre 3 y 36 meses son hogares libres de humo. La prevalencia de hogares con una regulación total para el consumo de tabaco con niños entre 3 y 36 meses es elevada en la muestra (más del 87%). Este porcentaje es casi el doble que en España en 2016 para la población general (45,6%)23. Además, existen diferencias en la prevalencia de hogares libres de humo según el nivel educativo del encuestado, con más de un 90% de hogares libres de humo entre población con estudios universitarios o superiores frente a un 78% entre aquellos con estudios primarios o inferiores, pudiendo ser debido a un mayor conocimiento de los efectos nocivos en la salud que produce la exposición pasiva al HAT24. Existen diferencias estadísticamente significativas según el consumo de tabaco de los padres, existiendo más de un 90% de hogares libres de humo en padres nunca fumadores frente al 74% en padres fumadores. Pese a ello, estudios previos muestran un incremento de hogares libres de humo con regulación voluntaria completa en fumadores tras la introducción de normativas sanitarias frente al tabaquismo25.
En nuestro estudio, la exposición pasiva al HAT en niños en el hogar es del 5% siendo superior entre los padres fumadores (9%), aquellos padres con nivel educativo más bajo (estudios primarios o inferiores, con un 9%) y entre los padres más jóvenes (menores de 25 años, con un 16%). Nuestros resultados muestran el mismo patrón que los estudios previos26,27,28. De hecho, estos estudios también muestran como factores predisponentes a dicha exposición en niños, el nivel socioeconómico bajo o el tratarse de una familia monoparental23,26,27,28. Cabe destacar el elevado porcentaje de exposición al HAT en el hogar con padres menores de 25 años (16%), pudiendo deberse a una menor concienciación del efecto perjudicial del HAT para la salud de sus hijos26.
Nuestro estudio muestra que el 14,5% de los niños de entre 3 a 36 meses están expuestos al tabaco en otros ambientes diferentes al domicilio. Aunque en nuestro país existe una buena regulación de espacios libres de humo desde la entrada en vigor de la Ley 42/2010, todavía siguen existiendo zonas donde los menores están expuestos pasivamente al tabaco13. Por ello, se debería vigilar el correcto cumplimiento de la legislación vigente. Además, debería favorecerse la creación de más ambientes libres de humo en lugares donde pueda haber niños, como en parques y playas, así como ampliar la regulación del consumo de tabaco a ciertos espacios exteriores. En este sentido, en ciertas zonas de Estados Unidos como California, la ciudad de Nueva York o Chicago se han establecido prohibiciones para el consumo de tabaco en parques y playas29,30,31. Actualmente, en España se están realizando pequeños avances en la creación de más espacios libres de humo, destacando la Comunidad Autónoma de Galicia con la implantación de hasta 79 playas libres de humo20,32.
Respecto a la legislación del consumo de tabaco en los hogares, existen políticas de regulación del consumo de tabaco en los Estados Unidos y hay algunos países europeos que favorecen los edificios libres de humo, los cuales han proliferado en los últimos años por ser la única manera de evitar la exposición pasiva al HAT producida por los vecinos, ya que el HAT puede infiltrarse desde las viviendas o zonas comunitarias en las que se permite fumar18,33,34. Hasta el 74% de la población adulta de los Estados Unidos está a favor de los hogares libres de humo públicos (smoke-free public housing), incrementándose en el número de personas que nunca han fumado a más del 80%35. En España, todavía no existe ningún tipo de legislación al respecto, ya que actualmente se prohíbe fumar en espacios cerrados comunes (como ascensores o escaleras), dejando libertad a la comunidad de vecinos para prohibir el consumo de tabaco en espacios abiertos comunes que no sean designados como zonas infantiles (como patios, terrazas, jardines o piscinas)13. Se deberían crear políticas en nuestro país que favorezcan los edificios libres de humo, por ejemplo en las viviendas subvencionadas (promoviendo ayudas al alquiler de la vivienda o con espacios libres de humo en viviendas de protección oficial)36,37.
En España, se ha estimado que el 2,2% de los menores de 14 años están expuestos al HAT en los vehículos privados38. Por ello, otro aspecto importante es la regulación del consumo de tabaco en los vehículos privados en presencia de niños. En este sentido, en Reino Unido y ciertas regiones de los Estados Unidos existe la prohibición de fumar en los vehículos cuando hay un niño a bordo, ya que después de los hogares, son la fuente más habitual de exposición al HAT en niños21,39,40. Además, las regulaciones para el consumo de tabaco en vehículos en presencia de menores ha producido secundariamente un incremento de los hogares libres de humo39,40. En nuestro país, más del 90% de la población está a favor del regular el consumo de tabaco en vehículos con niños a bordo, teniendo una prevalencia similar a la que existía anteriormente a su implantación en los países que actualmente tienen en vigor estas leyes23,40. Asímismo, el consumo de tabaco al volante ha sido reconocida como causa importante de distracción43. Por ello, se debería incluir la prohibición del consumo de tabaco en vehículos con niños a bordo.
En 2006, un estudio en los Estados Unidos encontró que casi la mitad de los niños asmáticos vivían con un fumador, e incluso sólo 2 de cada 3 niños con asma de difícil control vivían en un hogar libre de humo21. Además, un 80% de los profesionales sanitarios interrogaba sobre la exposición pasiva al tabaco en el hogar, pero solo el 58% les daba consejos para disminuir la exposición en sus hijos21. En la actualidad, existe una elevada concienciación por parte de los profesionales sanitarios sobre la epidemia del tabaco así como de la exposición al HAT en niños, pero es necesaria una mayor formación en el asesoramiento para dejar de fumar en los padres42,43. Los profesionales sanitarios tienen un importante papel al ser la promoción de la salud una herramienta clave para conseguir una mayor concienciación social, especialmente aquellos que tratan con el paciente pediátrico y sus familiares.
Además, numerosas investigaciones muestran los efectos perjudiciales no únicamente debidos a la exposición pasiva al HAT, sino también al humo de tercera mano (HTM), entendiéndose éste como el humo generado por el tabaco que se deposita en las superficies e interacciona con otras partículas del ambiente44,45. De hecho, se ha postulado que algunos de los componentes del HTM pueden tener mayor toxicidad que el humo del tabaco debido a los procesos de oxidación y reconstitución que ocurren en las superficies al depositarse el humo44,45. La población pediátrica es especialmente vulnerable a dicha exposición, además de por la imposibilidad de evitar la fuente de exposición, por las características propias que posee45. Al no existir un nivel de exposición mínimo no perjudicial, ni para la exposición pasiva ni para el HTM, las políticas de control y prevención del tabaco deberían fomentar la creación de más ambientes libres de humo, especialmente en presencia de niños5.
Las limitaciones más importantes de nuestro estudio son aquellas derivadas del uso de encuestas que pueden crear un sesgo de información46. Además, nuestro estudio puede presentar una potencial amenaza a la validez interna sobre exposición pasiva al tabaco en el hogar debido a que la pregunta utilizada no está validada para población infantil, como sí lo están otras preguntas utilizadas para exposición al humo ambiental del tabaco en hogares para población adulta47. Sin embargo, la pregunta sobre regulación de hogares libres de humo se ha utilizado en estudios previos16,22. Por otro lado, la pregunta sobre exposición al HAT en otros ambientes es poco específica por no identificar el ambiente y el lugar de exposición (interior o exterior). Por ello, se necesitan más estudios para identificar la fuente concreta de exposición en la población pediátrica. La muestra no es representativa de la población española debido al tipo de muestreo no probabilístico utilizado para la recolección de datos, y la difusión de la encuesta se llevó a cabo en las consultas de pediatría de un único hospital, aunque la mayoría de la muestra fue reclutada a través de internet y teléfono móvil. Únicamente el 5% de los encuestados son padres, siendo los datos representativos mayoritariamente de las madres (94% de los encuestados). Al comparar las características de los encuestados con los últimos datos publicados por el Instituto Nacional de Estadística (INE), se ha encontrado que la media de edad de las madres es similar a la media española48. En nuestra muestra, los niños menores de 1 año están menos representados y existe un mayor porcentaje con hermanos que la media en España48. Además, en nuestra muestra los fumadores están infra-representados y los padres con estudios superiores están sobre-representados en comparación con los datos publicados por el INE. Existe, por tanto, una limitación en la representatividad de la muestra.
8 de cada 10 hogares con niños entre 3 y 36 meses fueron hogares libres de humo, pero esto no es suficiente, ya que la prevalencia disminuye drásticamente en hogares con menor nivel educativo o fumadores. Por ello, se deben favorecer campañas educativas sobre los riesgos de la exposición pasiva al HAT en niños y focalizarlas en los colectivos más perjudicados. Además, se debería continuar avanzando en políticas de prevención del tabaquismo, favoreciendo la creación de más ambientes libres de humo donde los niños no puedan verse expuestos, con normativas sanitarias que los fomenten. Los profesionales sanitarios deben formarse en el asesoramiento y educación a los niños y sus familias.