INTRODUCCIÓN
A fines de diciembre de 2019 las autoridades sanitarias de Wuhan (China) informan una serie de casos de neumonía de etiología desconocida. El 7 de enero de 2020 anuncian que el agente causal es un virus de la familia Coronaviridade1. Ante esta situación y la rápida propagación del virus a nivel mundial, el 12 de marzo de 2020 la Organización Mundial de la Salud (OMS) lo declara pandemia y denomina COVID-19 a la enfermedad por sus siglas en inglés (Coronavirus Disease 2019). Posteriormente, el virus fue denominado SARS-CoV-22. Para efectos del presente trabajo utilizaremos la designación COVID-19 por su conocimiento más popular en la mayor parte de la población.
Hasta mayo de 2020, la COVID-19 había infectado a más de 5,85 millones de personas en todo el mundo, causando más de 359.000 muertes. Al 21 de octubre, los casos reportados llegaron a más de 41 millones de personas con 1.133.559 muertes3, siendo América Latina y el Caribe el nuevo foco de la pandemia. Sólo América del Sur ha reportado hasta la fecha 9.099.548 casos3.
La propagación global del virus hizo que los países tomen sus propias normas de bioseguridad para evitar el contagio. Por ejemplo, en Ecuador, el 29 de febrero de 2020, se confirmó el primer caso de coronavirus. El 13 de marzo se activó el Servicio Nacional de Gestión de Riesgos y Emergencias (COE) para la coordinación de la emergencia y el 11 de marzo se declara el Estado de Emergencia Sanitaria en el Sistema Nacional de Salud4. Entonces, se toman medidas de cuarentena, aislamiento, confinamiento y distanciamiento social. No obstante, después de 4 meses de pandemia en el país se confirman más de 67.000 casos y 5.000 fallecidos4 y los números siguieron subiendo drásticamente, llegando a tener, hasta el 21 de octubre de 2020, un total de 154.115 casos confirmados con 12.404 muertes, convirtiendo al Ecuador en el primer país con el mayor número de muertes con relación a otros países del mismo tamaño poblacional.
A pesar de que, a cada instante, diferentes organismos de salud nacionales e internacionales emiten reiteradamente información respecto a la prevención de la COVID-19 para evitar su propagación, la realidad es que, en países sudamericanos como Ecuador, la grave crisis social, económica y política, unido en algunos casos a la inconciencia ciudadana, ha imposibilitado prevenir con éxito los contagios comunitarios.
Ante esta cruda realidad y a la imposibilidad de que el sistema de salud alberge a todos los pacientes contagiados por la COVID-19, se vuelve urgente abordar el tema de prevención desde varios niveles, de tal manera que la población no solo identifique qué medidas o barreras usar, sino que conozca de manera técnico-científica el porqué de su uso y así, se tome mayor conciencia que la prevención le podría salvar la vida y la de los suyos. Siendo importante explicar a la población, a los diferentes actores sociales y políticos la relevancia de la implementación de las medidas o el efecto negativo o dramático de no implementarlas a tiempo1.
Para entender la funcionalidad de las diferentes medidas de prevención y uso de barreras de protección contra la COVID-19, es necesario abordar, primeramente, información rápida sobre la estructura y mecanismos de contagio.
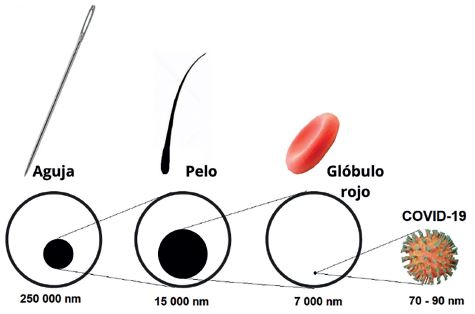
Estructura de SARS-CoV-2. En forma general los coronavirus son virus ARN, zoonóticos, esféricos o pleomórficos y en su superficie tiene proyecciones en espiga, que le dan su apariencia característica de corona5. Los coronavirus son ultramicroscópicos y su tamaño varía de 60 a 140 nm de diámetro5. Específicamente, el SARS-CoV-2, puede llegar a medir entre 70 a 90 nm de diámetro6 (figura 1). Este es un virus envuelto, tiene una bicapa exterior frágil, de carácter lipídico que lo hace más sensible a los detergentes en comparación con otros virus como rotavirus, norovirus y poliovirus. Además, SARS-CoV-2 tiene un ARN monocatenario de sentido positivo que codifica cuatro proteínas estructurales (proteínas S (espícula), E (envoltura), M (membrana) y N (nucleocápside)) y 16 proteínas estructurales7,8.
Mecanismos de transmisión o contagio. El SARS-CoV-2 presenta una elevada tasa de transmisibilidad en comparación con otros coronavirus1, describiéndose varias vías de transmisión y propagación del virus hacia las personas como ser, a través de gotículas, transmisión por contacto y por aerosoles. Se ha detectado cargas virales elevadas en los líquidos orales de pacientes positivos y también de asintomáticos9,10. Por lo tanto, la vía principal de ingreso del virus es a través de la nariz, la boca y los ojos, transportado -desde personas infectadas- por gotas respiratorias de más de 5 micras, las que pueden ser transmitidas a distancias de hasta 2 metros. También puede ser transmitido por las manos contaminadas con secreciones de pacientes11. Al ser SARS-CoV-2 un virus de alta transmisión, una persona infectada puede llegar a transmitirlo de 2 a 4 personas, lo que explica que la infección pueda propagarse rápida y ampliamente entre la población12. Sin embargo, se debe dar importancia a los casos asintomáticos, los que pueden desempeñar un papel fundamental en el proceso de transmisión13.
El objetivo de este trabajo fue dar una visión técnico-científica sobre el uso de las principales barreras de protección y medidas de prevención tendientes a evitar el contagio por la COVID-19.
MATERIAL Y MÉTODOS
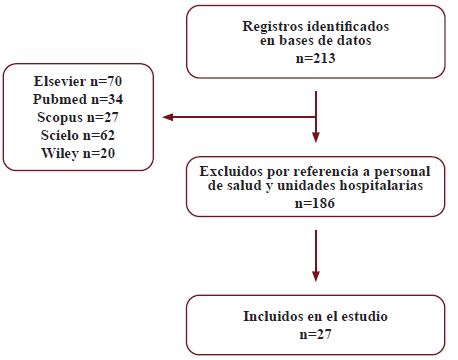
Para el presente trabajo fue utilizado un método de investigación cualitativa con un enfoque analítico-sintético, realizando una búsqueda bibliográfica en línea con la finalidad de sintetizar información referente a normas y recomendaciones para evitar el contagio por la COVID-19 en la comunidad. La estrategia de búsqueda de información incluyó estudios primarios y secundarios en las bases de datos Elsevier, Pubmed, Wiley, Scopus, Scielo y en forma general, en Google académico para obtener información gris. Las principales palabras claves para la búsqueda fueron "COVID-19, coronavirus, SARS-CoV-2", siempre acompañadas con la palabra prevención o control de infección, ya sea en español o inglés. De todos los documentos obtenidos para prevención, se excluyó aquellos que, en su título, resumen o contenido, hacían alusión exclusiva a las medidas de prevención del personal de salud de primera línea o dentro de las diferentes unidades hospitalarias, incluyendo solo los de interés para el objetivo del trabajo (figura 2). Además, la búsqueda de información incluyó los portales y documentos relevantes de organizaciones de salud nacionales e internacionales como la Organización Mundial de la Salud (OMS), Organización Panamericana de Salud (OPS), Centros para el Control y la Prevención de Enfermedades (DCE) y Ministerio de Salud del Ecuador. Durante la búsqueda, no hubo restricción de fecha, idioma ni de ningún otro tipo.
RESULTADOS
A partir de 213 publicaciones entradas en la búsqueda inicial (figura 2), 27 registros fueron incluidos en el presente trabajo. La información resultante fue agrupada en siete temáticas: uso de mascarillas, lavado de manos con agua y jabón, desinfección de manos con alcohol, distanciamiento físico, protección ocular, uso de pantallas para protección facial y limpieza de calzado.
Uso de mascarillas (cubrebocas, tapabocas). El objetivo de las mascarillas es evitar que el usuario contamine su entorno o que él se contamine del entorno inmediato14. La mascarilla también contribuye a evitar que los usuarios se toquen la boca o la nariz con las manos u otros objetos potencialmente contaminados por el virus15.
La mayoría de los estudios relacionados a mascarillas hacen referencia a la eficiencia de las mascarillas quirúrgicas y respiradores usados por el personal de salud. En este artículo se hace más énfasis a las mascarillas usadas por la población general denominadas por la OMS como mascarillas higiénicas (también llamadas mascarillas caseras en América Latina).
La pandemia causada por la COVID-19 ha supuesto un considerable aumento de la demanda de mascarillas en la población16, las que están siendo utilizadas tanto por los profesionales sanitarios como por la población general17. Recientes estudios señalan que el uso de máscaras faciales tipo láminas protectoras para la población, puede disminuir la propagación de la COVID-19 a nivel comunitario, reducir la tasa de ataque de la infección y contribuir a reducir la transmisión lo suficiente como para coadyuvar a la contención de la pandemia, teniendo como consecuencia la reducción del crecimiento de la curva epidémica15,18. Según Chu et al18, las mascarillas N95 o similares, podrían proveer un mayor grado de protección contra la infección viral que las máscaras médicas desechables o las máscaras de algodón reutilizables de múltiples capas. El uso de máscaras de tela o de fabricación casera ha tomado relevancia en toda la población, sobre todo en sectores de medio y bajos recursos económicos19, dado su bajo costo y mejor acceso a ellas.
Para la utilización de mascarillas higiénicas, es preferible que ellas estén confeccionadas con tejidos de baja porosidad, como los que se encuentran en las sábanas de algodón, con un alto número de hilos. Materiales como la seda natural, la gasa y la franela pueden proporcionar un buen filtro de partículas electrostáticas20. La OMS recomienda usar mascarillas higiénicas con un mínimo de tres capas, ya que la combinación de capas para formar máscaras híbridas, aprovechando el filtro mecánico y electrostático, puede ser un enfoque efectivo, ya que su eficiencia de filtración puede ser mayor al 80% para partículas menores de 300 nm y mayor del 90% para partículas mayores de 300 nm15,20 (figura 3).
En un estudio realizado por Fischer et al21 se demostró que muchas de las mascarillas higiénicas confeccionadas con diversos materiales y utilizadas en la población protegen de las gotas de tamaños mayores a 0,5 um emitidas durante el habla. Por lo que, en el caso de hablar a través de una máscara, existe una barrera física que resulta en una reducción de las gotitas transmitidas y un retraso significativo entre hablar y detectar partículas. Se ha estimado que, hablar durante un minuto en voz alta, puede generar al menos 1.000 núcleos de gotitas que contienen el virus de 12 a 21 um y que pueden durar en el aire de 8 a 15 minutos22 (figura 3), pudiendo ser capaces de transmitir enfermedades en espacios reducidos. Además, es necesario tomar en cuenta que las gotas del habla normal se depositen en superficies donde llegan a sobrevivir varios días (tabla 1) pudiendo ser, también, fuente de contaminación.

Figura 3. Representación del uso de la mascarilla higiénica como impedimento para un posible contagio por vía aérea de SARS-CoV-2
Tabla 1. Tiempo de sobrevivencia del SARS-CoV-2 en algunas superficies

(*) Temperatura 22°C y 65% de humedad relativa; (**) Temperatura ambiental entre 21-23 °C y 40% de humedad relativa; (***) A 10-15°C.
Como se puede observar las mascarillas higiénicas pueden tener una alta capacidad de retención de gotas mucho más pequeñas de las que son desprendidas al momento de hablar por una persona infectada. Sin embargo, su uso no garantiza la protección del 100%, siendo necesario la implementación de otras medidas de prevención.
Es importante tomar en cuenta que, si las mascarillas elaboradas de forma caseras son reutilizables, estas deben lavarse y secarse siguiendo las indicaciones del fabricante o, en su caso, pueden desinfectarse mediante detergente normal y agua a 60-90◦C o sumergiéndolas en una solución de lejía 1:50 con agua tibia durante 30 min y posterior lavado con agua y jabón23.
Lavado de manos con agua y jabón. Las manos son la parte del cuerpo que está más expuesta al contacto con las superficies circundantes y, al contaminarse, pueden ser un medio de transporte para el virus y, por tanto, un mecanismo de contagio. Es decir, si las manos entran en contacto con alguna superficie contaminada por SARS-CoV-2 y posteriormente son llevadas a la boca, nariz u ojos, existe una alta probabilidad de contagio. Información sobre el tiempo de permanencia viable del virus en algunas superficies se muestra en la tabla 1. Por lo anteriormente expuesto, el lavado de manos frecuente es una forma de protección personal y de la familia, siendo importante conocer cómo se debe efectuar el lavado de manos para que éste tenga efecto protector. El Lavado de manos con agua y jabón debe tener de 40 a 60 segundos de duración para asegurar la destrucción del virus.
¿Y cómo actúa el jabón? El jabón contiene sales de sodio o potasio de ácidos grasos, producto de la mezcla de un cuerpo graso (triglicéridos con un álcali, que puede ser hidróxido de sodio o de potasio)27. Durante el lavado con agua y jabón, las moléculas hidrofóbicas del jabón penetran la capa lipídica exterior del virus, destruyéndolo, con la consecuente pérdida de su ARN28. El lavado con jabón tiene el beneficio añadido de eliminar físicamente los virus y bacterias de la piel debido a la doble naturaleza de las moléculas de jabón. Mientras las cabezas hidrófilas se extienden para unirse al agua, las colas hidrófobas se giran hacia dentro para protegerse del agua (figura 4). Con este movimiento, recogen todo lo que atrapan en pequeñas jaulas de burbujas de jabón llamadas micelas28, las cuales son arrastradas por el agua.
a) Estructura de la molécula del jabón. B) Interacción de las moléculas del agua y del jabón en el lavado de manos; la parte hidrófoba de la molécula del jabón se une a la grasa impregnada en la piel de las manos. Las moléculas del agua se unen a la parte hidrofílica del jabón y forman una fuerte unión, al punto que logran desprender la grasa de la piel. C) Interacción del lavado de manos para la destrucción del virus SARS-CoV-2. Las moléculas del agua y jabón se unen y logran destruir el virus.
Desinfección de manos con alcohol. La desinfección de manos, especialmente con alcohol, ha sido la primera acción de las personas luego de estar expuestas a un ambiente exterior, diferente al hogar. La facilidad de realizarlo ha hecho que se haya masificado en toda la población como medida de contención del contagio. En este sentido, la efectividad del alcohol se debe que el SARS-CoV-2 se desactiva ante la presencia de solventes orgánicos como alcohol etílico, éter, cloroformo (a excepción de la clorexhidina) y también de desinfectantes que contengan cloro y ácido peroxiacético29.
Los virus, al tener su material genético empaquetado en una capa de proteína llamada cápside y algunas veces también por una bicapa lipídica, varían su estructura por efecto de los alcoholes30. Generalmente, los virus envueltos son vulnerables a etanol 70% v/v.
Por su parte, la OMS ha asegurado el acceso a formulaciones con alcohol para la higiene de manos y otros puntos de contacto del cuerpo, basándose en la rápida acción y el amplio espectro microbicida. Así, ha presentado dos formulaciones:
Constituida por etanol al 80% vol/vol, glicerol al 1,45 v/v y 0,125 de peróxido de hidrógeno.
Con una concentración de 75% v/v etanol, glicerol al 1,45 v/v y 0,125 de peróxido de hidrógeno.
Estas formulaciones y las combinaciones realizadas por Kratzel31 han resultado ser excelentes viricidas en un tiempo de contacto de aproximadamente 30 segundos32. Aunque no se ha apreciado evidencias completamente efectivas, ni se ha podido identificar recomendaciones totalmente claras de usar otros tipos de antisépticos, está claro que el etanol, el isopropanol y el peróxido de hidrógeno, han dado excelentes resultados en la desinfección y antisepsia de los puntos de contacto del cuerpo humano33.
Distanciamiento físico. Es una buena medida para restringir el contagio. Si bien las gotículas atomizadas de líquido que se expulsan por la boca y por la nariz al hablar, toser o estornudar son relativamente pesadas y pueden caer rápidamente al suelo con cierta rapidez, es necesario mantenerse, como mínimo, a un metro de distancia de los demás34. No obstante, Chu et al18 mencionan que, si bien un metro de distancia permite una gran reducción de infección, la distancia de dos metros sería más efectiva.
El principal beneficio de las medidas de distanciamiento físico es prevenir la transmisión hacia adelante y, por lo tanto, reducir los resultados adversos de la infección por SARS-CoV-2. La implementación de una política social de distanciamiento físico en cada uno de los países debe de ser de al menos un metro y de ser posible, para mayor seguridad, de 2 metros18.
A pesar de que el distanciamiento físico, también llamada distanciamiento social, es una de las principales medidas tomadas por los gobiernos para implementarla en la población en general, lamentablemente, por la realidad socioeconómica de varios países latinoamericanos, la práctica de distanciamiento físico y como se evidencia en las calles, es la acción menos usada y respetada. Esto se puede deber a que posiblemente, en una sociedad donde el 70% de la población es de la clase económica media-baja, las personas deben salir a ganarse la vida en el día a día, en lugares donde existe aglomeraciones que propician el contagio. Por ello, ante esta situación, el uso de las medidas mencionadas anteriormente se vuelve necesario y se debe intensificar una campaña educacional a este respecto.
Protección ocular. Las gafas son ideales como una medida de protección mecánica contra partículas infecciosas que se encuentran en el aire, debido a que proporcionan una protección integral con una cobertura completa y lateral de los ojos35. La protección ocular debe cumplir con las especificaciones de la Norma Europea 166. Según el Instituto Nacional para la Seguridad y Salud Ocupacional (NIOSH por sus siglas en ingles), el uso de este tipo de equipos debe ser cómodo, permitiendo un buen ajuste facial y visión periférica sin empañamiento, además de asegurar la compatibilidad con la mascarilla o respirador19.
Con respecto al contagio a través de los ojos, algunos estudios mencionan que el coronavirus puede estar presente en la mucosa ocular, donde puede producir una moderada conjuntivitis en el 1% al 3% de los casos afectados. Sin embargo, en la actualidad, esta irritación de la conjuntiva ha sido identificado como un posible síntoma36. No obstante, una investigación realizada por el Instituto Nacional de Enfermedades Infecciosas "Lazzaro Spallanzani" de Roma, Italia, en febrero del 2020, resolvió que en pacientes con COVID-19, el virus está activo en las secreciones oculares por lo que ellas pueden ser consideradas como una posible fuente de contagio. Por otro lado, la Asociación Estadounidense de Optometría (AOA) manifiesta que: "SARS-CoV-2 puede ingresar por la conjuntiva y propagarse por el organismo utilizando la vía sanguínea como mecanismo de difusión"36.
Uso de pantallas para protección facial. Los protectores faciales son implementos secundarios recomendados por la OMS para el personal de salud. Estos protectores tienen como finalidad escudar la mayor parte del rostro contra la exposición a SARS-CoV-2 o de cualquier factor externo, cubriendo completamente los lados y la longitud de la cara. Aunque existen varios modelos, son generalmente reutilizables y se componen de una pantalla de policloruro de vinilo (PVC), transparente, que permiten al usuario una buena visibilidad y una banda que se ajusta completamente al alrededor de la cabeza.
Los protectores faciales, que eran casi de uso exclusivo para el personal sanitario en ambientes hospitalarios, hoy en día se recomienda sean utilizados por todas las personas, pues constituyen una alternativa de barrera de protección contra el contagio directo por COVID-19. Además, el uso de protectores faciales tipo lámina impide tocarse directamente la cara reduciendo el riesgo de contagio.
Limpieza de calzado. Según las OMS, las calles y aceras no se consideran reservorios de la infección por el virus, por lo cual es esperable que la carga viral que acabe en la suela del zapato sea probablemente baja, dependiendo del tiempo de permanencia y de las condiciones de temperatura y de humedad. No obstante, el calzado puede ser una fuente de transferencia de otros patógenos y algunos de ellos tienen la capacidad de sobrevivir varios días adheridos a la parte inferior del zapato. Además, los zapatos pueden tener elementos plásticos, tela o de metal en los que podrían alojarse los virus por algún tiempo (tabla 1) y al momento de ponérselos o sacárselos puede implicar la transferencia hacia las manos, convirtiéndose éstas en el vehículo de transmisión de la COVID-19 hacia los ojos, nariz o boca.
DISCUSIÓN
Debido a los altos números de contagios y muertes por COVID-19 en América Latina y los nuevos rebrotes anunciados en otros países, se vuelve necesaria la implementación integral, por parte de la población, de todos los medios posibles de prevención con el objeto de minimizar el contagio comunitario. El uso de las mascarillas ha sido una de las principales recomendaciones expresadas por diferentes organismos de salud en la mayoría de los países. A pesar de que la mayoría de las mascarillas higiénicas pueden actuar como un filtro temporal de paso bajo, reduciendo la tasa de gotas con el tiempo y también la transmisión general21, es necesario enfatizar sobre su correcto uso, reutilización, vida útil y su cuidado con respecto algún defecto en ellas17. Adicionalmente, es necesario destacar que existe consenso que en el combate de la pandemia se deben aplicar medidas que signifiquen bajar, tanto las las tasas de transmisión como la gravedad de la enfermedad. En este sentido se ha ido generando evidencia creciente que sugiere que el uso adecuado de mascarilla puede incidir positivamente en bajar ambas tasas37. Por otra parte, también existe evidencia que el uso de mascarilla puede reducir el inóculo viral para el usuario de la máscara, conduciendo a una infección más leve o asintomática38.
La adecuada antisepsia y lavado de manos ha sido una acción fundamental para prevenir la propagación de las enfermedades infectocontagiosas32. Hoy en día ha tomado mayor importancia debido a la pandemia de la COVID-19. El lavado de manos ha sido otra de las principales medidas de prevención recomendadas por la OMS y por todos los organismos de salud, nacionales e internacionales, para evitar el contagio por la COVID-19, pues esta acción reduce la propagación del virus entre un 96%-99% si se hace de manera inmediata y correcta39.
Debido a la presencia de un gran número de pacientes asintomáticos no detectados40, situaciones de aglomeración de gente y la capacidad del virus de permanecer suspendido en las gotas respiratorias u orales expedidas por una persona infectada, la posibilidad de contagio puede ser alto. Por ello, es importante el distanciamiento físico a una distancia de 2 metros. El distanciamiento social ha demostrado ser una medida que contribuye a disminuir las posibilidades de contraer enfermedades y a evitar colapso en los sistemas de salud. Sin embargo, se ha observado que durante la pandemia de COVID-19 existe interacción entre pobreza y desigualdad social, la que interfiere negativamente en el distanciamiento social, dificultando su adecuada aplicación y manifestándose en países de bajo desarrollo con diversas formas de discriminación y de la falta de visibilidad hacia personas que desempeñan trabajos esenciales mal remunerados y de baja consideración social41.
Ante la imposibilidad de aplicar un adecuado distanciamiento social, es necesario la incorporación de otras medidas como la protección ocular o facial. El uso de gafas protectoras es un recurso válido para evitar el contagio directo mediante salpicaduras e indirecto al llevar las manos contaminadas a los ojos. Además, es importante tener cuidado al momento de retirar el protector ocular, el cual se debe retirar antes de la mascarilla19. Sin embargo, estos protectores oculares y faciales que cubren gran parte de la cara no garantizan una protección total, por lo cual, la OMS14 recomienda el uso de mascarilla como un elemento complementario y necesario.
Si bien es cierto que la desinfección del calzado no ha sido reconocida como una medida de prevención, sino como parte de los protocolos para el retorno laboral o el ingreso a establecimientos de aglomeración de gente, es necesario que se tome en cuenta, luego de estar en zonas concurridas, al momento de ingresar al hogar, en especial si allí existen niños pequeños que pudiesen jugar en el piso.
A manera de conclusión, los hallazgos de la presente revisión muestran diferentes enfoques, estructura e información referente a las medidas de protección contra la COVID-19 y su agente causal SARS-CoV-2. Todavía no existe un consenso en toda la comunidad científica para evitar el contagio utilizando medidas de contención estandarizadas y universalmente aceptadas que propicien una protección integral. No obstante, en las sociedades donde las restricciones gubernamentales se están eliminando o atenuando con el objetivo de reactivar la economía, la opción de quedarse en casa ya no se aplicaría como medida de prevención. La responsabilidad de salvaguardar la vida está en manos de los propios ciudadanos, siendo necesario que las autoridades de salud a nivel local, pero, sobre todo, las personas, conozcan todas las estrategias posibles y barreras de protección que puedan minimizar el riesgo de contagio y transmisión del virus de persona a persona en espacios de aglomeración de gente. Adicionalmente, las autoridades sanitarias deben prever los eventuales escenarios epidemiológicos de progresión de la infección que podrían presentarse, teniendo presente lo observado en otras regiones y evaluando si pudiesen ser transpoladas esas experiencias como marco de referencia para el control de la pandemia a nivel local, respetando las particularidades y características culturales, económicas y sanitarias de cada población42.
Si bien es cierto que utilizar una barrera anti-contagio puede causar una falsa seguridad de protección, ello no debe ser motivo de descuido que deje de lado su correcto uso y manipulación. Más aún, con el aumento de casos y muertes por la COVID-19 en sociedades latinoamericanas de bajos recursos económicos debe prevalecer el principio de precaución como la mejor forma de evitar la infección. Es importante que la población, ante las posibles eliminaciones de restricciones de convivencia social, lo que implica aumento de las situaciones de riesgo, tenga claro que el uso de una determinada barrera de prevención no garantiza el 100% de protección, siendo necesario complementar cada una de ellas como un proceso integrado durante la pandemia. Además, la autoridad debe proyectar hacia la población los principios éticos que orientan los actos y políticas relacionados al control de la crisis sanitaria, propendiendo que ellos sean entendidos y -ojalá- internalizados por la sociedad, en especial los principios de autonomía y autodeterminación frente a la pandemia, de tal forma que cada cual tome sus decisiones informadamente y teniendo conciencia que sus actos personales no deben causar daño a otros.
Estos principios deben contribuir a defender la humanidad, particularmente en estos tiempos de incertidumbre en que ella está siendo puesta a prueba y agredida por esta pandemia43.