My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Cuadernos de Medicina Forense
On-line version ISSN 1988-611XPrint version ISSN 1135-7606
Cuad. med. forense vol.21 n.3-4 Málaga Jul./Dec. 2015
Autopsia médico-legal en casos de supuesta mala praxis médica
Medico-legal autopsy in suspected medical malpractice
J.L. Palomo Rando1, V. Ramos Medina1, I. Palomo Gómez1, A. López Calvo1, I.M. Santos Amaya2
1Servicio de Patología Forense. Instituto de Medicina Legal. Málaga.
2Área de Medicina Legal y Forense. Facultad de Medicina. Universidad de Málaga.
Dirección para correspondencia
Introducción
En la actualidad, las muertes por errores médico-sanitarios evitables representan un número extraordinariamente elevado de fallecimientos en los países desarrollados. Aunque no hay datos epidemiológicos exactos, estudios de investigación, avalados por organismos solventes, concluyen que las muertes por errores médico-sanitarios evitables representan un volumen similar al de las que se producen como consecuencia de los cánceres más frecuentes, y superior al de los accidentes de tráfico y otras causas principales de mortalidad. En Alemania se estiman en 17.500 muertes/año (tantas como fallecimientos por cáncer de colon o mama), en los EE.UU. 98.000 muertes/año y en el Reino Unido 15.0001. Por analogía, en España podrían ser alrededor de 8.000 muertes/año.
El conocimiento de este hecho, que pone en entredicho los avances científicos y técnicos de la medicina, ha movido a numerosos organismos internacionales (Organización Mundial de la Salud, Consejo de Europa) y no gubernamentales (el norteamericano Institute of Medicine2, el británico National Confidential Enquiry into Patient Outcome and Death (NCEPOD)) a desarrollar diversas acciones (elaborar normas y recomendaciones) encaminadas a garantizar la seguridad del paciente.
La autopsia médico-legal, obligatoria en estos casos en la mayoría de los referidos países, es el mejor instrumento para el adecuado estudio de tales fallecimientos. Dichas autopsias, a veces, son las más desafiantes con las que se pueden encontrar en su quehacer los médicos forenses. Las dificultades técnicas cuando se relacionan con intervenciones quirúrgicas y procedimientos diagnósticos invasivos bajo anestesia local y/o general pueden poner a prueba al patólogo forense más experimentado. Si a ello se añade la diversidad, pues puede incluir a cualquiera de las numerosas especialidades y subespecialidades de la tecnificada medicina actual, hacen, como dice el Dr. Prahlow, que sean las autopsias más temidas por los médicos forenses3.
Es necesario que el médico forense, cuando se enfrenta a uno de estos casos, tenga presente una serie de medidas que se recomiendan esquematizadas en el presente trabajo: las que han de tomarse antes, durante y después de la autopsia. Existen, además, tres escollos fundamentales en estas autopsias, que son el asesoramiento clínico especializado, establecer el diagnóstico del origen y la causa de la muerte después de la autopsia, y por último, elaborar el informe pericial médico legal sobre si la actuación profesional denunciada se ajustó a la denominada "lex artis". Aunque existe abundantísima bibliografía, ninguno de estos tres problemas tiene una solución fácil ni universalmente aceptada. En cada caso, el médico forense ha de resolverlo con el mayor número de conocimientos posibles y un extraordinario esfuerzo, ofreciendo a los ciudadanos un instrumento que les permita ejercer su derecho a una justicia imparcial e independiente.
Cualquier tipo de muerte puede ser objeto de una autopsia forense por denuncia de presunta mala praxis médica, sean muertes naturales o violentas de cualquier etiología médico-legal. La denuncia puede ser el motivo de la autopsia en muertes de origen natural; ocurre, a veces, que la denuncia se presenta a posteriori, cuando ya se había practicado la autopsia por tratarse de una muerte súbita e inesperada. En algunos casos nuestros, tanto de muertes violentas como naturales, cuando se practicó la autopsia nada hacía pensar que posteriormente pudiera presentarse una denuncia por presunta mala praxis profesional sanitaria.
En el Reino Unido, desde 1988 (aunque con un antecedente en 1982), una organización no estatal, el NCEPOD, revisa todas las muertes ocurridas dentro de los 30 días siguientes a cualquier intervención quirúrgica o procedimiento diagnóstico invasivo bajo anestesia local o general.
La medicina ha tenido siempre presente a la iatrogenia. Se atribuye a Hipócrates (siglo V a. C.) el axioma Primun non nocere. En nuestro tiempo, citaremos las actuales palabras de Sir Liam Donaldson (2004), anterior Chief Medical Officer del Reino Unido (Jefe o Inspector General de los Servicios Médicos). El Dr. Donaldson es, en la actualidad, Presidente de la Alianza Mundial para la Seguridad del Paciente (una iniciativa de la OMS), y decía: «Errar es humano. Ocultar los errores es imperdonable. No aprender de ellos es inexcusable».
Importancia e interés de la autopsia en estos casos
La Recomendación no 993 del Consejo de Ministros de la Unión Europea, para la armonización metodológica de las autopsias médico-legales, incluye entre las muertes que deben ser objeto de autopsias médico-legales los casos de sospecha de mala praxis médica4.
Como ya se ha dicho, estas autopsias médico-legales se llevan a cabo por denuncia de familiares, o bien porque el propio personal médico no emite el certificado de defunción. Algunas veces, la denuncia se produce después de la autopsia, aunque era presumible.
Los datos de la autopsia son muy útiles para la identificación, la evaluación y la prevención de errores. Por ejemplo, los protocolos de monitorización en anestesia se adoptaron en gran parte en respuesta al gran número de demandas por mala praxis contra anestesistas.
En los informes del NCEPOD se comunicaba que, en los casos revisados de muertes ocurridas dentro de los 30 días siguientes a intervenciones quirúrgicas o procedimientos invasivos, en los que se había practicado la autopsia, se observaron discrepancias mayores entre los diagnósticos clínicos y los hallazgos de la autopsia en el 20,3% de los casos. Si bien es cierto que los métodos de diagnóstico clínico cada día son más precisos, la autopsia continúa siendo un instrumento que corrige muchos diagnósticos clínicos. Además, la autopsia permite, también con más seguridad, excluir lo que no se produjo y que posteriormente en el litigio puede plantearse. Es decir, asegurar lo que ocurrió y lo que no ocurrió.
Una de las revisiones más amplias de autopsias con ocasión de denuncias de mala praxis fue la llevada a cabo en un estudio elaborado por Madea5 en Alemania, en el que participaron 17 institutos de medicina legal del país. El estudio abarcó el periodo 1990-2000 y fueron revisadas 101.358 autopsias, de las que 4.450 estaban relacionadas con denuncias por mala praxis, es decir, el 4,4%. La variación del porcentaje de autopsias por mala praxis sobre el total de autopsias osciló entre el 1,9% y el 20%, según los institutos.
Las conclusiones de dicho trabajo fueron las siguientes:
− En el 64,3% de las denuncias por mala praxis, la autopsia aclaró el caso inmediatamente.
− La autopsia constituye la base para determinar la causa de la muerte, la existencia de negligencia y la relación entre ellas.
− Sin autopsia, estas muertes no pueden ser investigadas de forma adecuada.
− Su valor es extraordinario, como prueba pericial en un caso práctico y para prevención de eventos similares.
− Hay muchos casos no denunciados de errores con fármacos e infecciones hospitalarias
Muchos protocolos se han adoptado en respuesta al elevado número de denuncias de mala praxis, lo que ha hecho descender la mortalidad (la ya citada monitorización en anestesiología, etc.)
Con frecuencia, tras la autopsia el patólogo puede descartar que existiera negligencia, o en los casos descarados o escandalosos (res ipsa loquitur) puede dar, al menos, una primera opinión de negligencia médica, como cuando se trata de confusiones en la identidad del paciente, cirugía del lado sano o de un sitio equivocado, abandono de material quirúrgico en las cavidades del paciente, etc.
En nuestra opinión, la autopsia protege al médico que actuó correctamente, descartando rápido las denuncias infundadas, y favorece al demandante cuando le asiste la razón.
Desde la creación del Instituto de Medicina Legal de Málaga y la puesta en funcionamiento del Servicio de Patología Forense, en octubre de 2003, se vienen practicando una media es de 939 autopsias médico-legales al año. El porcentaje de autopsias que se practicaron por denuncia de mala praxis profesional fue el 1% del total de las autopsias. Además, en un 0,9% del total de las autopsias forenses, la denuncia de mala praxis se presentó algún tiempo después de practicada la autopsia.
Dificultades técnicas de la autopsia
Como en todas las áreas del ejercicio profesional, la dificultad de los casos oscila en un amplísimo espectro, desde las autopsias que no presentan ninguna dificultad especial, como pueden ser las muy frecuentes de muerte súbita por cardiopatía isquémica, tromboembolia pulmonar o rotura de aneurismas ateroescleróticos de aorta abdominal, hasta las que constituyen el mayor reto para el médico forense a la hora de practicarlas. Nos referimos a aquellas que se relacionan con tratamientos quirúrgicos o procedimientos diagnósticos invasivos bajo anestesia local o general.
La problemática de este tipo de autopsias está condicionada por la diversidad y la complejidad de los casos, que puede incluir a todas las especialidades de la profesión médica. Las dificultades técnicas de las mismas destacan sobre todo en las muertes postoperatorias, en las que los edemas, exudados, adherencias, abscesos, etc. dificultan extraordinariamente la disección y, en consecuencia, el reconocimiento de los hallazgos (Figura 1).
En las muertes relacionadas con la anestesia, el problema fundamental es la ausencia de hallazgos. Los fallecimientos relacionados con las especialidades que mencionamos a continuación pueden plantear al médico forense problemas de especial dificultad, pues a veces el fallecimiento se relaciona con un procedimiento del cual el forense ni siquiera ha oído hablar, como los que se practican en las siguientes especialidades.
− Hemodinámica y cardiología intervencionista.
− Radiología vascular e intervencionista.
− Neurocirugía y cirugía cardiovascular.
− Oncología radioterápica.
− Medicina nuclear.
El asesoramiento clínico especializado se trata en el epígrafe correspondiente.
Recomendaciones para la práctica de la autopsia por denuncia de mala praxis
Aunque en esta revista se han publicado excelentes trabajos de los Dres. Aso Escario6 y Verdú Pascual7 sobre el tema que nos ocupa, hemos querido hacer una aportación con una visión fundamentalmente práctica.
Recientemente, la Academia Europea de Medicina Legal ha publicado unos protocolos para la valoración de la mala praxis médica elaborado por un grupo de médico-legistas encabezado por el Dr. Ferrara, en el que participan los profesores españoles Enrique Villanueva y María Castellano8.
Desde la experiencia y los conocimientos adquiridos durante muchos años practicando autopsias, hemos llegado a reunir una serie de axiomas atribuidos a eminentes investigadores y profesionales de la medicina y de la patología forense, y que parece oportuno tener aquí presentes:
− Una autopsia no puede rehacerse.
− En la autopsia forense hay que estar preparado para encontrar cualquier caso y cualquier cosa.
− La disección y la evisceración del cadáver debe hacerlas personalmente el patólogo, y no delegarla en los auxiliares.
− El que no sabe lo que busca, no comprenderá lo que encuentra.
− La teoría sin práctica es manca, pero la práctica sin teoría es ciega (como cualquier otro médico, el forense debe ser un estudiante perpetuo).
− Las autopsias deben ser completas y metódicas, y las más complejas, programadas (antes de entrar en la sala de autopsias, elaborar una lista de actuaciones que no deben dejar de practicarse en el caso concreto).
Seguramente lo ideal sería que todas las autopsias médico-legales especialmente complejas, como estas, se realizaran por dos patólogos, aunque las plantillas de personal no están calculadas para trabajar siempre con esta garantía.
Los patólogos deben ser independientes del centro sanitario donde se produjo la supuesta mala praxis; por ello, estas autopsias deben ser médico-legales y no clínicas. En nuestro país, la intervención de oficio de los médicos forenses garantiza en general este principio.
A efectos de sistematizar las recomendaciones para la práctica de este tipo de autopsias, es muy conveniente esquematizar las medidas que deben tomarse antes, durante y después de la misma.
Antes de la autopsia
Si la muerte fue extrahospitalaria, se procurará disponer de todos los antecedentes patológicos existentes. Si el fallecimiento se produjo en un hospital, deben tenerse presentes las siguientes recomendaciones:
− Nunca se debe empezar la autopsia si no se dispone de la historia clínica completa con todas las exploraciones complementarias. En la actualidad, muchos procedimientos invasivos son grabados en vídeo, en cuyo caso puede ser muy importante disponer de dichos registros.
− Los dispositivos colocados durante la asistencia no deben ser retirados. Se debe remitir orden al hospital para que, a los cadáveres que sean subsidiarios de autopsia médico-legal, no se les retiren los dispositivos asistenciales que estaban insertados cuando se produjo el fallecimiento, especialmente agujas y catéteres intravasculares, sondas de cualquier tipo (orotraqueales, nasogástricas, uretrales, etc.), drenajes, sensores de monitorización, etc., ya que su retirada puede, muchas veces, dificultar la investigación de la autopsia.
− Igualmente, se debe contactar con el hospital para que cualquier muestra de sangre u otro producto biológico del paciente fallecido que pueda conservarse en el laboratorio no se elimine y sea remitido para completar la investigación. Esta recomendación, y la citada en el punto anterior, deben ser instrucciones permanentes a hospitales y servicios sanitarios asistenciales del área geográfica correspondiente al servicio de patología forense, para que las tengan en cuenta en todos los fallecidos que vayan a ser objeto de una autopsia médico-legal.
− Si el hospital dispone de unidad de gestión de riesgos clínicos, esta puede agilizar la remisión de la documentación, las muestras y la demás información necesaria.
− Si la muerte ocurrió durante un procedimiento (cirugía, radiología intervencionista, etc.), se procurará todo el conocimiento posible sobre el mismo (técnicas, complicaciones, etc.).
− El asesoramiento clínico especializado es otro punto, de extraordinaria dificultad en la práctica, que el patólogo forense debe tratar de conseguir de la forma más razonable posible, y al que nos referiremos posteriormente.
− Intentar anticiparse a las cuestiones que van plantearse. Desde las preguntas que pueden hacer los familiares del fallecido, hasta las que se pueden plantear en un juicio oral, si este llega a celebrarse.
Durante la autopsia
1. Como todas las autopsias médico-legales, estas más si cabe deben ser completas y regladas.
2. Antes de retirar cualquier dispositivo colocado durante la asistencia, deben comprobarse su correcta inserción y situación.
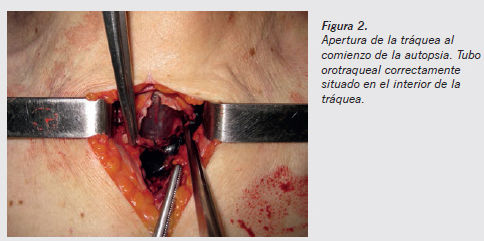
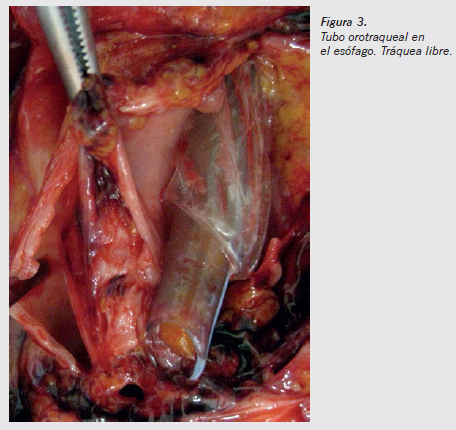
Recomendamos siempre, en los cadáveres portadores de tubo orotraqueal, antes de iniciar la apertura de cavidades comprobar, mediante una pequeña incisión en el cuello, si el tubo orotraqueal está o no correctamente insertado (Figuras 2 y 3). Esto es especialmente importante cuando la muerte ocurrió durante la anestesia (muertes intraoperatorias, muerte en la mesa de quirófano) o en la asistencia por los equipos de emergencias sanitarias.
Si se tratara de indebida intubación esofágica, que puede ser una causa de muerte en la mesa de quirófano, muerte relacionada con la anestesia, Knight9 recomienda, para el caso de que el tubo hubiese sido retirado antes de la autopsia, la búsqueda de un anillo de edema en la mucosa esofágica producida por el borde del tubo o el manguito. También puede comprobarse en el estómago, incluso en las primeras asas del intestino delgado, la presencia en su interior de abundante gas anestésico que habría penetrado por la referida intubación esofágica.
3. Las bolsas de sangre, de soluciones parenterales, etc., deben conservarse.
4. No delegar la evisceración ni la disección en los auxiliares. La realidad es que el profesional que eviscera el cadáver es el primero que tiene información de todos los hallazgos y, por consiguiente, se convierte en el director de la autopsia. Esta responsabilidad corresponde exclusivamente al médico forense.
5. Documentar todos los hallazgos, incluidas todas las pruebas del tratamiento médico que se identifiquen en la autopsia. Cualquier hallazgo debe registrarse cuantitativamente y cualitativamente (tamaño, volumen, aspecto).
6. Las incisiones para la autopsia deben eludir cicatrices, incisiones quirúrgicas y cualquier signo de intervención médica.
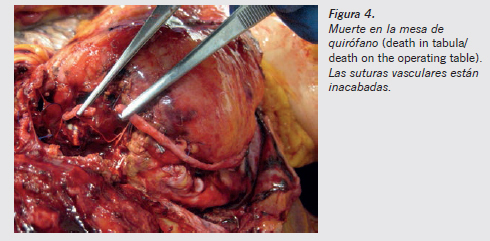
7. Fotografiar todos los hallazgos (Figura 4) positivos y negativos que sean pertinentes. Documentar también los hallazgos negativos puede ser especialmente importante en algunas situaciones. Es decir, tener pruebas de lo que se puede pensar que ocurrió, pero realmente no se produjo. Las fotografías se tomarán con testigo métrico y escala de color si se dispone de ella.
8. Siempre deben examinarse y tomar especímenes de todos los órganos (suprarrenales, tiroides, próstata, útero y anexos, etc.).
9. El análisis histopatológico y toxicológico es obligado siempre, con toma de muestras completa de fluidos (sangre periférica y central, humor vítreo, orina, líquido cefalorraquídeo y bilis), órganos y tejidos.
10. Los estudios microbiológicos, bioquímicos, etc., cuando estén indicados.
11. En las muertes intraparto, no olvidar el examen de la placenta, el cordón y las membranas.
12. Cuando se sospeche fallo de dispositivos implantados (marcapasos, desfibriladores automáticos implantables, válvulas cardiacas, bombas de infusión, etc.), deben retirarse con todas las garantías y remitirse al centro oportuno para su estudio. En nuestro país, la Agencia Española de Medicamentos y Productos Sanitarios, dependiente del Ministerio de Sanidad, Servicios Sociales e Igualdad, dispone en todas las comunidades autónomas de centros para notificación de incidentes por parte de los profesionales sanitarios, cuyo directorio puede consultarse en la página web de dicha Agencia10.
13. Procedimientos especiales de autopsia (considerar la posibilidad de embolia gaseosa si la muerte ocurrió durante o inmediatamente tras una inyección intravascular o en una cavidad corporal: neumotórax, extracción en bloque, extracción encéfalo-medular en continuidad, etc.).
En todo momento y después de la autopsia
− Ser cuidadoso, detallado, honesto e imparcial.
− Ser asequible a los familiares y profesionales sanitarios que hayan atendido al paciente y que pueden desear hablar con el médico forense para saber lo ocurrido, teniendo siempre presente en estas entrevistas el secreto y la confidencialidad que disponen las leyes procesales y de protección de datos, así como la imparcialidad y la independencia que deben caracterizar todas las actuaciones del médico forense.
− Comunicar oportunamente al Juzgado Instructor el origen y la causa de la muerte, así como el correspondiente informe de autopsia (se trata después más ampliamente).
Establecer el origen y la causa de la muerte después de la autopsia
Finalizada cualquier autopsia, se debe comunicar inmediatamente al juzgado el origen y la causa de la muerte para que pueda practicarse la inscripción de la defunción, así como cualquier prevención sobre la incineración y el traslado del cadáver. Por muchas razones, creemos que no se debe incluir en estas comunicaciones ni en las conclusiones de los informes la llamada etiología médico-legal, aunque sí colaborar con los jueces y fiscales en esta tarea.
Establecer el origen y la causa de la muerte en estos casos es un escollo que puede llegar a ser muy comprometido.
Cuando no se pueden establecer dichos diagnósticos, por ser necesario conocer los resultados de todos los estudios complementarios que se hayan solicitado, se pueden establecer provisionalmente como pendientes de estudios. Si no se llegaran a conocer razonablemente el origen y/o la causa, se establecen como indeterminados.
En la supuesta mala praxis, si la causa de la muerte fue fundamentalmente la enfermedad o la lesión que motivó la intervención médica, el origen de la muerte se establece como natural o violento, según se trate. El problema se plantea cuando la causa ha sido en exclusiva o fundamentalmente el procedimiento médico. En estos casos, y en todos los que no es exclusivamente seguro un diagnóstico, parece recomendable acudir a Origen: sin clasificar. Complicación de la terapéutica, como indican algunos patólogos forenses norteamericanos11.
Para establecer el origen y la causa de la muerte en estos casos es muy útil el estudio de Caplan12, que establece cinco posibilidades cuando la muerte se presenta en relación con una intervención médica, señalando ejemplos para cada uno:
− Clase I: la muerte se debe exclusivamente a la enfermedad. El caso típico es el de un paciente que llega al hospital en estado crítico con el diagnóstico de rotura de aneurisma aterosclerótico de aorta abdominal, se interviene de urgencia y fallece. Se trata de una muerte de origen natural y su causa es la rotura de un aneurisma aterosclerótico de aorta abdominal.
− Clase II: la muerte se debe a la enfermedad potenciada por el procedimiento. Por ejemplo, una mujer de 62 años de edad, con antecedente de hipertensión arterial bien controlada, que es sometida a histerectomía abdominal electiva. En el postoperatorio inmediato, al tercer día muere de forma súbita. En la autopsia se aprecia aterosclerosis coronaria grave con afectación de tres vasos e isquemia miocárdica reciente en el examen microscópico. Aquí la intervención ha sido un factor contribuyente, pero la causa fundamental ha sido la cardiopatía isquémica. En este caso, el origen sería natural y la causa sería infarto agudo de miocardio debido a cardiopatía isquémica e hipertensiva. En la parte II del certificado de defunción se puede consignar, como otro estado patológico significativo que contribuyó a la muerte: cirugía abdominal reciente.
− Clase III: zona gris, participación ambigua. Un ejemplo, varón de 70 años de edad diagnosticado de cardiopatía isquémica que es sometido a angioplastia coronaria percutánea. Durante la dilatación de una estenosis coronaria con el balón, desarrolla una arritmia maligna refractaria a todos los tratamientos aplicados y fallece. La muerte ocurre durante un procedimiento del que se conoce que tiene un riesgo de serias complicaciones. Aquí el diagnóstico de la causa de la muerte a consignar sería arritmia cardiaca durante angioplastia por aterosclerosis coronaria. El origen más adecuado sería indeterminado, por participación de la aterosclerosis coronaria preexistente y el procedimiento terapéutico.
− Clase IV: el procedimiento terapéutico tiene un efecto predominante en la producción de la muerte. Aquí se encuadraría el mayor número de casos de complicaciones de la terapéutica. La participación de la enfermedad preexistente en la producción de la muerte se refiere a la limitada capacidad del paciente a tolerar complicaciones, comparada con un sujeto completamente sano. Un ejemplo sería un paciente cirrótico que tras la colocación de un catéter en la subclavia desarrolla un hemotórax masivo y fallece. En la autopsia se encuentra una perforación de la vena subclavia y de la pleura parietal contigua. Esto también le puede ocurrir a un sujeto sano, pero en este caso la coagulopatía asociada a la cirrosis ha tenido un papel que ha contribuido a producir la muerte. En este fallecido, la causa de la muerte en la Parte I debe ser hemotórax por perforación de la vena subclavia durante la colocación de un catéter central, en la Parte II, coagulopatía debida a cirrosis hepática.
− Clase V: la muerte se debe exclusivamente el procedimiento. Por ejemplo, un joven deportista de 23 años de edad va a ser intervenido de una lesión del ligamento cruzado anterior de la rodilla. Durante la inducción de la anestesia general desarrolla un cuadro de hipotensión del cual no puede ser recuperado. Esta es la llamada reacción idiosincrásica a la anestesia general, que sería la causa y el origen: complicación de la terapéutica.
En cuanto a comunicar la causa de la muerte, creemos que debe hacerse con el formato del Modelo Internacional del Certificado Médico de Causa de Defunción (Figura 5). Este, al tener dos partes, permite establecer una causa básica y todas sus intermedias en la Parte I, y en la Parte II otros estados patológicos significativos o lesiones que contribuyeron a la muerte, pero no relacionados con la enfermedad o estado morboso que la produjo. Para empleo en patología forense, sustituimos las expresiones "estados patológicos" y "estados morbosos" por enfermedad o lesión (Figura 5).
Igualmente, deben utilizarse los diagnósticos y códigos del CIE-10, que como puede verse, en sus capítulos XIX y XX, establece las Complicaciones de la atención Médica y Quirúrgica, códigos T80-T88 y Y40-Y84 (Tabla 1). Pueden encontrarse en su edición electrónica en la página web del Ministerio de Sanidad13.
Posteriormente, a la mayor brevedad posible, en un plazo que nunca deberá exceder de 1 semana, se emitirá un informe provisional de autopsia con la pormenorizada descripción de los antecedentes y las circunstancias de la muerte, así como todos los hallazgos. El informe debe incluir un resumen de las alteraciones morfológicas, y en la valoración se tratarán, en la medida de lo posible, la correlación clínico-patológica, su valoración y las conclusiones oportunas.
Por supuesto, como en todos los informes forenses, el lenguaje, sobre todo en la valoración, debe ser claro y comprensible para no profesionales de la medicina.
Cuando se conozcan los resultados de los estudios complementarios practicados, se debe emitir el informe de autopsia definitivo, ratificando o ampliando el informe provisional entregado en el plazo ya señalado.
Salvo los casos en que la muerte se debe en exclusiva o casi exclusivamente a la enfermedad, no procede establecer origen natural.
No es recomendable utilizar, como causa de la muerte, términos como muerte operatoria, accidente anestésico, accidente quirúrgico, error médico, etc., porque pueden ser imprecisos, demasiado acusatorios o difíciles de sostener.
El asesoramiento clínico especializado
El asesoramiento clínico especializado es un hecho que está presente en todas las fases de las autopsias médico-legales en gran número de denuncias por mala praxis médica. Antes de practicar la autopsia, para tener información de los procedimientos y sus complicaciones, y sobre todo después, para informar del origen y la causa de la muerte, elaborar el informe de autopsia y la peritación médico-legal sobre la presunta mala praxis. Sin embargo, cuando se trata de las subespecialidades, ya mencionadas, es el escollo más difícil y controvertido del tema. La cuestión fundamental es: ¿como encontrar un especialista cualificado que esté dispuesto a informar a un médico forense de forma exhaustiva e imparcial de un caso que afecta a uno de sus colegas? Los médicos forenses más antiguos y que han trabajado en hospitales pueden tener compañeros de muchas especialidades a quienes recurrir para que lo asesoren de manera confidencial y desinteresadamente en un caso concreto, pero esto está condicionado al azar y cada vez es menos frecuente en las jóvenes generaciones de médicos forenses.
Hoy día, la mejor forma de conseguir información, aunque con un esfuerzo extraordinario, es realizar una búsqueda bibliográfica en Medline, si se dispone de acceso a una biblioteca virtual con posibilidad de consultar las revistas médicas con mayor índice de impacto de cada especialidad, documentos de consenso, textos y protocolos de actuación clínica. Esto también requiere un buen manejo del inglés médico (habilidad que incomprensiblemente no se exige en la selección de los médicos forenses).
Desde el año 2014, los médicos forenses de los Institutos de Medicina Legal de la Comunidad Autónoma de Andalucía tienen acceso a la Biblioteca Virtual del Sistema Sanitario Público en las mismas condiciones que cualquier médico especialista de los hospitales del Servicio Andaluz de Salud. Este es un excelente instrumento para disponer de muy buena información sobre los casos de mala praxis médica.
En la actualidad, la mayoría de los médicos clínicos de los servicios sanitarios públicos puede acceder al recurso UpToDate desde las bibliotecas virtuales, donde se puede encontrar rápidamente información clínica basada en la evidencia y digerida de hasta 22 especialidades médicas, elaborada por más de 6.000 especialistas a partir de la revisión de más de 450 publicaciones de alto índice de impacto14. Esta es una herramienta con la que los médicos forenses pueden encontrar rápidamente una excelente información para estos casos. El recurso también tiene información en lengua española y para pacientes.
Es necesario que los médicos forenses españoles que no dispongan de esta facilidad la exijan al organismo administrativo responsable de la gestión de los Institutos de Medicina Legal.
Una solución ideal para el asesoramiento clínico especializado sería que, al igual que las universidades crearon la figura de los profesores asociados, los Institutos de Medicina Legal tuvieran especialistas asociados, con el cometido de asesorar a los médicos forenses en estos y cualquier otro caso médico-legal. Mientras tanto, la mejor solución que tiene el forense es buscar información en las bibliotecas reales y virtuales.
Casos especiales
Las medidas que deben tomarse en situaciones especiales (anafilaxia, embolia gaseosa, transfusión de sangre y derivados, etc.), así como la elaboración del informe sobre si la praxis profesional se ajustó a la denominada lex artis, podrán ser motivo de futuras guías prácticas.
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
1. Madea B. Medical malpractice. En: Madea B, editor. Handbook of forensics medicine. Oxford: Wiley-Blackwell; 2014. [ Links ]
2. Kohn LT, Corrigan JM, Donaldson MS, editores. To err is human: building a safer health system. Institute of Medicine (US) Committee on Quality of Health Care in America. Washington (DC): National Academies Press (US); 2000. [ Links ]
3. Prahlow JA, McClain JL. Deaths due to medical therapy. En: Froede RC, editor. Handbook of forensic pathology. 2nd ed. Northfield, Illinois: College of American Pathologists; 2003. [ Links ]
4. Recommendation no. R (99) 3 of the Committee of Ministers to member states on the harmonization of medico-legal autopsy rules. Forensic Sci Int. 2000;111(1-3):5-58. También traducida al español por el Dr. D. Emilio Donat Laporta. Médico Forense, en Revista Española de Medicina Legal. [ Links ]
5. Madea B, Preuss J. Medical malpractice as reflected by the forensic evaluation of 4450 autopsies. Forensic Sci Int. 2009;190(1-3):58-66. [ Links ]
6. Aso Escario J. Líneas guía en autopsias por sospecha de mala praxis asistencial. Cuad Med Forense. 2011;17(4):161-74. [ Links ]
7. Verdú Pascual FA. La autopsia en casos de mala praxis. Cuad Med Forense. 2002;27:5-10. [ Links ]
8. Ferrara SD, Baccino E, Bajanowski T, Boscolo-Berto R, Castellano M, De Angel R, et al. Malpractice and medical liability. European Guidelines on Methods of Ascertainment and Criteria of Evaluation. Int J Legal Med. 2013;127(3):545-57. [ Links ]
9. Knight B. Deaths associated with surgical procedures. En: Knight B, editor. Forensic pathology. London: Arnold; 1996. p. 475-81. [ Links ]
10. Agencia Española de Medicamentos y Productos Sanitarios. (Consultado el 11-06-2015.) Disponible en: http://www.aemps.gob.es/vigilancia/productosSanitarios/vig-prof-nota.htm#II y http://www.aemps.gob.es/vigilancia/productosSanitarios/docs/anexo7-puntosVigilancia.pdf. [ Links ]
11. Gill JR, Goldfeder LB, Hirsch CS. Use of "therapeutic complication" as a manner of death. J Forensic Sci. 2006;51(5):1127-33. [ Links ]
12. Caplan MJ. A medical examiner's experience with the evaluation of deaths associated with complications of diagnostic and therapeutic procedures (therapeutic complications/periprocedural deaths) - revisited. American Academy of Forensic Sciences Annual Meeting Proceedings. 1999;164-5 (Abstr. [ Links ]).
13. CIE-10. Ministerio de Sanidad, Servicios Sociales e Igualdad. (Consultado el 11-06-2015.) Disponible en: http://eciemaps.mspsi.es/ecieMaps/browser/index_10_2008.html. [ Links ]
14. UpToDate. (Consultado el 27-07-2015.) Disponible en: http://www.uptodate.com/home. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
José Luis Palomo Rando
E-mail: jlpalomo45@telefonica.net
Fecha de recepción: 06.JUN.2015.
Fecha de aceptación: 01.SEPT.2015.