Introducción
La parálisis cerebral (PC) es un conjunto de trastornos permanentes y no progresivos que ocurren en el sistema nervioso central fetal o infantil en desarrollo, afectando al movimiento, postura y neurodesarrollo. Se considera la discapacidad física infantil más frecuente, 2-3 casos por cada 1.000 nacidos vivos, observándose mayor prevalencia en países con menores ingresos y en niños nacidos con pesos entre 1.000 y 1.499 g o antes de la semana 28 de gestación1-7.
La PC presenta gran variabilidad clinica debido a su diversa etiologia y factores de riesgo8-11, que se pueden clasificar en prenatales, perinatales y postnatales4,10,11. Los mas frecuentes son: prematuridad (78%), crecimiento intrauterino retardado (34%), infección intrauterina (28%), hemorragia preparto (27%), patología placentaria grave (21%) y parto múltiple (20%)1,2,4,6,8-14.
El diagnóstico es principalmente clínico5,15,16. Son signos de sospecha de PC las alteraciones conductuales, del tono (espasticidad) y en los hitos motores, así como la exaltación o retraso en la desaparición de reflejos primitivos. Los trastornos motores se acompañan de alteraciones sensoriales, perceptivas, del control postural o equilibrio, gastrointestinales, pulmonares, urinarias y cognitivas relacionadas con discapacidad intelectual y alteraciones comunicativas2,4,5,17-27.
Existen diversas clasificaciones de PC según su distribución (tetraparesia, diparesia, monoparesia), trastorno motor (espástica, atetósica, atáxica) y nivel funcional1,2. Las formas más frecuentes son diparesia o PC espástica (85-90%)2,4,15,17. En este sentido, el instrumento más utilizado para evaluar la gravedad de la PC es el Sistema de Clasificación de la Función Motora Gruesa (GMFCS), que incluye movilidad, postura y equilibrio según edad, para clasificarla en niveles desde I (poca limitación y discapacidad) a V (dependencia total)5,16.
La PC repercute en diversas áreas de la vida del niño y su pronóstico se relaciona con comorbilidades, gravedad y estilo de vida en la edad adulta2,4,5,9,18. Para favorecer la independencia es importante implementar un tratamiento multidisciplinar, basado en el manejo de síntomas y complicaciones2,4,5, cuyas intervenciones se adapten al nivel GMFCS y se centren en las funciones y estructuras, actividades y participación afectadas dentro del marco de la Clasificación Internacional del Funcionamiento, Discapacidad y Salud (CIF)2,25. La fisioterapia y la terapia ocupacional (TO) promueven y restauran la funcionalidad y participación del niño optimizando los patrones motores, especialmente en miembro superior (función manual), para mejorar la calidad de vida2,17,18,20,28,29. Entre las intervenciones empleadas, destacan la terapia de movimiento inducido por restricción (CIMT) o su modificación (mCMIT), basadas en la práctica intensiva de ejercicios al restringir el miembro menos afectado, y la terapia de neurodesarrollo, también conocida como concepto Bobath, que mejoran la funcionalidad4,5,6,15,30-38. Además, la terapia domiciliaria aplicada por los padres con ejercicios orientados a objetivos cotidianos favorece la transferencia del aprendizaje, la independencia y la interacción con el entorno, mientras que los juegos de realidad virtual mejoran las habilidades motoras gruesas de forma lúdica1,4,5,20,21.
Actualmente, en PC han surgido intervenciones como la terapia de espejo (TE) o terapia de observación de acciones (AOT). Estos tratamientos se basan en el sistema de neuronas espejo que se activan por observación del movimiento, bien reflejado en un espejo (TE) o bien de otra persona (AOT), y permiten reforzar las redes conservadas y reactivar las lesionadas39,40. La retroalimentación visual favorece el aprendizaje motor mejorando habilidades y función motora gruesa, fundamentales para el desarrollo del niño, y actividades y participación en su entorno, juegos y relaciones sociales31,39-44. Además, propiciaría la imagen motora al promover redes neuronales implicadas en el control motor de movimientos imaginados39,40,45. Aunque ambas terapias favorecerían la funcionalidad en miembro superior (MS), no se han encontrado estudios que hayan investigado sistemáticamente la efectividad de ambas intervenciones, en el marco de la CIF, sobre MS en niños con PC.
Por tanto, el objetivo del presente estudio fue investigar la efectividad de AOT y/o TE sobre estructuras corporales, funciones corporales, actividad y participación relacionadas con MS en niños con PC.
Material y métodos
Metodología de búsqueda
Esta revisión sistemática se realizó siguiendo las recomendaciones PRISMA46, partiendo de la formulación de la pregunta PICO (población, intervención, comparación y desenlace): ¿cuál es la efectividad de AOT y/o TE, en niños con PC, en comparación con otras intervenciones o la no intervención, sobre estructuras y funciones corporales, actividades y participación relacionadas con el MS?
Dos autores (MOS, PMC) realizaron de forma independiente las búsquedas en las bases de datos, determinaron si los estudios cumplían los criterios de elegibilidad y evaluaron su calidad metodológica. Las discrepancias se resolvieron con la participación de un tercer investigador (MRL).
Se efectuaron búsquedas bibliográficas en las bases de datos PubMed, PEDro y Cochrane Library, entre enero y abril de 2021. La estrategia de búsqueda fue: (‘mirror therapy' OR ‘motor imagery' OR ‘mental practice' OR ‘mirror neurons' OR ‘action observation training' OR ‘action observation therapy') AND ‘cerebral palsy' [MeSH]. Además, se realizó una segunda búsqueda cruzada a través de referencias en artículos encontrados en estas fuentes.
Criterios de selección
Tipo de estudio: se incluyeron ensayos controlados aleatorizados (ECA), publicados en los últimos 10 años, escritos en castellano o inglés.
Características de los participantes: niños menores de 18 años con diagnóstico clínico de PC, en cualquiera de sus variantes clínicas, con cualquier grado de discapacidad o gravedad del déficit (niveles I-V en GMFCS), sin considerar el tiempo desde el diagnóstico y el sexo.
Características de las intervenciones: el grupo intervención (GI) debía realizar AOT y/o TE aplicadas, de manera aislada o en combinación con otros tratamientos, en MS; el grupo control (GC) debía realizar cualquier otra terapia o ningún tratamiento.
Análisis y extracción de los datos
Las siguientes variables se obtuvieron de los estudios incluidos mediante el empleo de la declaración Consort 2010 para ECA47 (siempre que fue posible): número de participantes y datos sociodemográficos, variante clínica de PC, diseño de intervención, dosificación del tratamiento, características de la intervención en GI y GC, seguimiento realizado, variables primarias y secundarias, medidas de desenlace y resultados (media ± desviación estándar, rango, frecuencia y porcentaje). Los resultados se consideraron estadísticamente significativos cuando p<0,05.
Evaluación de la calidad metodológica
La calidad metodológica de los estudios incluidos en la revisión se valoró con la escala PEDro48, verificando las puntuaciones con su base de datos (http://www.pedro.org.au). Además, se empleó la escala de Oxford para evaluar el nivel de evidencia y proporcionar el grado de recomendación49.
Resultados
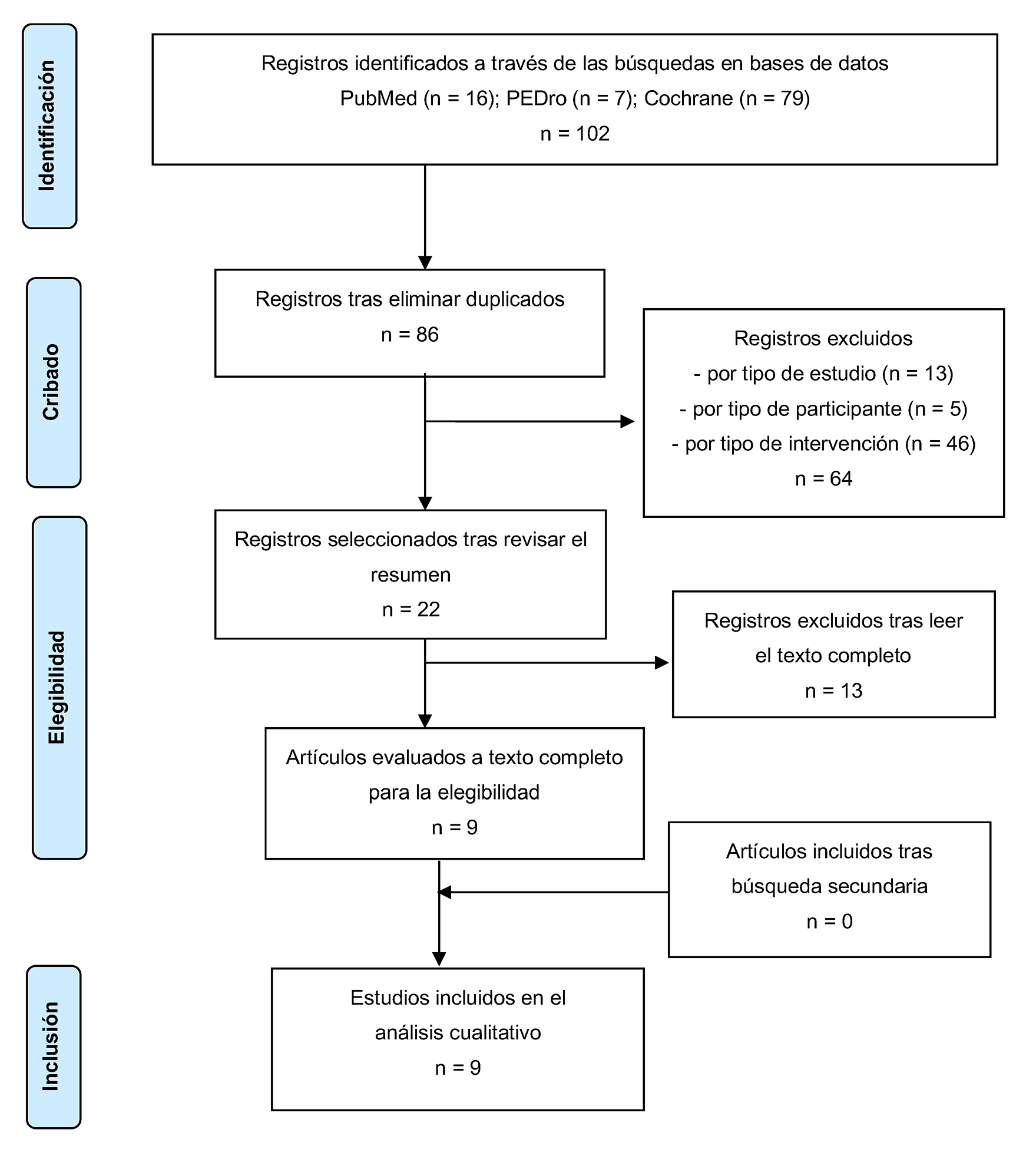
El proceso de búsqueda y selección de artículos (Fig. 1) concluyó con nueve ECA que cumplían los criterios de elegibilidad50-58, cuyas características se muestran en la Tabla 1.
Tabla 1. Características de los estudios incluidos.
| Estudio | Participantes | Intervención | Evaluación | ||
|---|---|---|---|---|---|
| Autor | N (completan N) | GI | Dosificación | Tiempos | Resultados |
| Año | Rango de edad | GC | |||
| País | Varones/mujeres | Entorno | Medidas de desenlace | ||
| Tipo de PC / Función manual | Proveedor de terapia | ||||
| Kara y col50 | - Total: 34 (30) | GI: Ejercicios TE combinados con ejercicios de fuerza y potencia. 5 min de calentamiento inicial y 5 min de estiramientos al final. | 36 h en 12 semanas | Inicio y 12 semanas. QUEST, COPM, dinamometría (isométricos de bíceps y tríceps braquial) | GI mejoró (p=0,001) en la disociación de los movimientos o el agarre (QUEST), en el rendimiento o en la satisfacción (COPM) y en la contracción isométrica del bíceps y el tríceps braquiales (dinamometría). |
| 2020 | GI: 17 (15) | GC: Ejercicios sin TE combinado con TO sin fuerza ni potencia | 36 sesiones de 60 min, 3/semana | ||
| Turquía | GC: 17 (15) | - Sala de tratamiento | |||
| - 7-16 | - Terapeutas | ||||
| - 14/16 (completan) | |||||
| - Espástica unilateral | |||||
| - MACS 1-3 | |||||
| Kirkpatrick y col51 | - Total: 70 (42) | GI: AOT realizado por los padres y práctica de ejercicios | 15 h en 12 semanas | Inicio, 12 semanas y 6 meses | Sin diferencias significativas en ninguna de las medidas. |
| 2016 | GI: 35 (22) | GC: Juego independiente supervisado por padres, y práctica de ejercicios (mismos que GI) | 60 sesiones de 15 min, 5/semana | AHA, MA2, ABILHAND-Kids | |
| Reino Unido | GC: 35 (20) | - Domicilio | |||
| - 3-10 | - Padres | ||||
| - 39/31 | |||||
| - Unilateral | |||||
| - NE | |||||
| Narimani y col52 | - Total: 30 (30) | GI: TE simétrico y bilateral y ejercicios de TO funcionales y actividades de Bobath | 9 h en 6 semanas | Inicio y 6 semanas | GI mejoró significativamente (p=0,008) en la destreza (BBT). Sin cambios significativos en el agarre (dinamometría) |
| 2019 | GI: 15 (15) | GC: Ejercicios TO funcionales y actividades de Bobath | 18 sesiones de 30 min, 3/semana | Dinamometría (fuerza de agarre), BBT (destreza) | |
| Irán | GC:15 (15) | - Sala de tratamiento | |||
| - 9-14 | - Terapeutas | ||||
| - 17/13 | |||||
| - Unilateral | |||||
| - MACS 1-3 y MAS ≤ 2 | |||||
| Simon-Martinez y col53 | - Total: 44 (36) | GI: Terapia individual (9h) y actividades en grupo combinado con mCIMT (con férula) (30 h) y AOT (15 h) de vídeo de agarre y liberación del objeto y ejecución durante el mismo tiempo | 54 h en 9 días | Inicio (fin de semana de antes), 1 semana y 6 meses | GC y GI mejoraron significativamente el control motor y patrones de movimiento proximales. GI mejoró significativamente la duración del movimiento de alcance, con efectos limitados en la cinemática del miembro (UL-3DMA). |
| 2020 | GI: 22 (20) | GC: Terapia individual (9 h) y actividades en grupo combinado con mCIMT (con férula) (30 h) y placebo (15 h) de videojuegos sin contenido biológico y ejecución de las mismas acciones que el GI y explicadas por el terapeuta | 9 sesiones de 6 h, 5/semana | UL-3DMA (patrón de movimientos), MAS (tono), dinamometría (fuerza de agarre) | |
| Bélgica | GC: 22 (16) | - Sala de tratamiento | |||
| - 6-12 | - Terapeutas | ||||
| - 27/17 | |||||
| - Unilateral | |||||
| - MACS ≤ 3 y HFCS 4-8 | |||||
| Simon-Martinez y col54 | - Total: 44 (42) | GI: Terapia individual (9h) y actividades en grupo combinado con CIMT (con férula) (30 h) y AOT (15 h) de 3 secuencias de vídeo repetidas dos veces cada una y ejecución | 54 h en 9 días | Inicio (3-4 meses antes y 4 días antes), 4 días y 6 meses | GC y GI mejoraron significativamente la destreza unimanual y bimanual (TPT), amplitud de movimiento (MA2), la fuerza de agarre (dinamometría), la velocidad de movimiento (JTHF) y el tiempo en realizar la actividad y la sensación de molestia (CHEQ). Sin mejoras significativas en el resto de medidas. Sin diferencias significativas entre grupos en ninguna de las medidas. |
| 2020 | GI: 22 (22) | GC: Terapia individual (9h) y actividades en grupo combinado con CIMT (con férula) (30 h) y placebo (15 h) de videojuegos sin contenido biológico y ejecución de las mismas acciones que el GI explicadas por el terapeuta | 9 sesiones de 6 h, 5/semana | AHA, MAS (tono), dinamometría (fuerza de agarre), MA2 (calidad de movimientos), JTHF (velocidad de movimiento), TPT (destreza uni/bimanual), ABILHAND-Kids, CHEQ | |
| Bélgica | GC: 22 (20) | - Sala de tratamiento | |||
| - 6-12 | - Terapeutas | ||||
| - 27/17 | |||||
| - Unilateral | |||||
| - MACS ≤ 3 y | |||||
| HFCS ≥ 4 | |||||
| Sgandurra y col55 | - Total: 24 (24) | GI: protocolo UP-CAT: AOT de secuencias unimanuales y bimanuales durante 3 minutos y ejecución de las acciones durante 3 minutos | 15 h en 3 semanas | Inicio, 1 semana, 8 semanas y 24 semanas | GI mejoró significativamente en el uso de la mano en actividades (AHA), mantenida tras 8 y 24 semanas. Sin mejoras significativas en función unilateral (MUUL) y actividades que se realizan en casa (ABILHAND-Kids). |
| 2013 | GI: 12 (12) | GC: Observación de videojuegos y ejecución de las mismas acciones que el GI | 15 sesiones de 60 min, 5/semana | AHA, MUUL, ABILHAND-Kids | |
| Italia | GC: 12 (12) | - Sala de tratamiento | |||
| - 5-15 | - Terapeutas | ||||
| - 16/8 | |||||
| - Unilateral | |||||
| - MAS ≤ 2 y | |||||
| HFCS 4-8 | |||||
| Buccino y col56 | - Total: 18 (18) | GI: AOT de vídeo de acto motor de MS 12 min y ejecución 8 min. Al iniciar, 10 min explicación | 7,5 h en 3 semanas | Inicio, 3 semanas y 2 meses | GI mejoró significativamente en el uso de la mano en las actividades (AHA, MUUL), mantenida en el tiempo (2 meses), y en la activación del córtex premotor izquierdo y derecho, circunvolución frontal inferior, con débil activación en la circunvolución supramarginal izquierda (fMRI). |
| 2018 | GI: 11 (11) | GC: Observación de vídeo sin acto motor y ejecución de las mismas acciones que el GI. Al iniciar, 10 min explicación | 15 sesiones de 30 min, 5/semana | MUUL, AHA, fMRI (inicio y 3 semanas) | |
| Italia | GC: 7 (7) | - Sala de tratamiento | |||
| - 5-15 | - Terapeutas | ||||
| - NE | |||||
| - NE | |||||
| - MAS ≤ 4 | |||||
| Kim y col57 | - Total: 12 (12) | GI: AOT de 6 tareas unimanuales o bimanuales en vivo por el investigador y ejecución con guía y repetición práctica de la tarea | 10 h en 4 semanas | Inicio y 4 semanas | GI redujo la aceleración medio lateral (ML) (p=0,013) y vertical (VT) (p=0,044) y la velocidad de movimiento (JTHF) (p=0,037) y mejoró la destreza gruesa (BBT) (p=0,037). |
| 2018 | GI: 6 (6) | GC: AOT de videoclip 3 min y ejecución con guía y repetición práctica de la tarea | 20 sesiones de 30 min, 5/semana | Movimiento mediolateral (ML) y vertical (VT) de aceleración, JTHF, BBT | |
| Corea | GC: 6 (6) | - Sala de tratamiento | |||
| - 8-12 | - Terapeutas | ||||
| - 7/5 | |||||
| - Unilateral | |||||
| - MAS < 2 y | |||||
| HFCS > 4 | |||||
| Kim y col58 | - Total: 10 (10) | GI: AOT de 3 vídeos de 1 tarea unimanual y 2 bimanuales y ejecución con guía y repetición práctica | GI: 6 h en 4 semanas. 12 sesiones de 30 min, 3/semana | Inicio, 1 semana y 4 semanas | GC y GI mejoraron significativamente la fuerza de agarre (dinamometría), la calidad y función manual (QUEST) y las actividades bimanuales que realizan en su casa (ABILHAND-Kids), sin diferencias en la duración de la intervención. Se recomiendan 30 min. |
| 2020 | GI: 5 (5) | GC: AOT de 6 vídeos de 2 tareas unimanuales y 4 bimanuales y ejecución con guía y repetición práctica | GC: 12 h em 4 semanas. 12 sesiones de 60 min, 3/semana | Dinamometría (fuerza de agarre), QUEST, ABILHAND-Kids | |
| Corea | GC: 5 (5) | - Sala de tratamiento | |||
| - 6-15 | - Terapeutas | ||||
| - 4/6 | |||||
| - Unilateral y bilateral | |||||
| - MAS <2 y | |||||
| HFCS 4 - 8 | |||||
AHA: Assisting Hand Assessment; AOT: Action Observation Training; BBT: Box and Block Test; CHEQ: Children's Hand-use Experience Questionnaire; CIMT: Constraint-Induced Movement Therapy; COPM: Canadian Occupational Performance Measure; fMRI: resonancia magnética functional; GC: grupo control; GI: grupo intervención; HFCS: House Functional Classification System; JTHF: Jebsen-Taylor Hand Function; MA2: Melbourne Assessment 2; MACS: Manual Ability Classification System; MAS: Modified Ashworth Scale; mCIMT: Modified Constraint-Induced Movement Therapy; ML: aceleración mediolateral; MS: miembro superior; MUUL: Melbourne Assessment of Unilateral Upper Limb Function Scale; NE: no especificado; PC: parálisis cerebral; QUEST: Quality of Upper Extremity Skills Test; TE: terapia de espejo; TO: terapia ocupacional; TPT: Tyneside Pegboard Test; UP-CAT: Upper Limb Children Action Observation Training; VT: aceleración vertical
Características de los participantes
Se incluyeron un total de 286 participantes, 31,77±18,98 por ECA (16,11±9,33 en el GI y 15,66±9,69 en el GC). Predominaron los chicos (57,2%) y la edad media fue 9,5 años (DE: 1,63, rango: 3-16). Los participantes tenían PC espástica unilateral50 o PC unilateral51-55,57,58 y bilateral58.
Ocho estudios50,52-58 incluyeron participantes con capacidad para manipular objetos fácilmente manipulables en situaciones adaptadas y/o con dificultad (puntuación Manual Ability Classification System, MACS, ≤4), con incremento del tono muscular en la mayor parte del rango de movimiento, pero con la posibilidad de que las partes afectadas puedan ser movilizadas sin dificultad (puntuación Modified Ashworth Scale, MAS, ≤2) y con capacidad variable de coger objetos de forma autónoma (puntuación House Functional Classification System, HFCS, de 4 a 8).
Características de la intervención
La intervención más frecuente realizada en el GI (n=5; 55,6%) consistió en AOT con acto motor en vídeo y su posterior ejecución53-56,58, acompañada en dos estudios, con mCIMT53 y CIMT54; otras intervenciones fueron AOT con acto motor en vivo y su posterior ejecución51,56, o TE con ejercicios de fuerza50, potencia50 y TO50,52.
La intervención más frecuente realizada en el GC (n=4; 44,4%) fue la observación de videojuegos53-56, sin55 o con mCIMT53 y CIMT54. También se realizó TO50,52, así como AOT de vídeos con acto motor57,58, juego independiente supervisado por padres51 o vídeos56 sin contenido motor, seguidos de la posterior ejecución de las mismas acciones que el GI51,56-58.
Dos ECA50,52 compararon tratamiento combinado de TE y TO frente a realización de ejercicios de TO. Un estudio51 valoró diferencias entre AOT administrado por padres frente a su no administración, junto con ejercicio, mientras que otros53,54 compararon la adición de AOT al tratamiento de CIMT. Dos ECA55,56 realizaron AOT, con visualización de vídeos con actos motores frente a vídeos sin ellos, y ejecución posterior de actos motores. Un estudio57 comparó AOT en vivo y en vídeo, y otro valoró diferencias entre aplicación de AOT de corta o larga duración58.
La dosificación fue heterogénea respecto a la duración de la intervención (5,33±3,97 semanas; rango: 2-12), el número de sesiones por semana (4,33±1; rango: 3-5), la duración de cada sesión tanto en el GI (41,66±18,02 minutos; rango: 15-60) como en el GC (45±18,37 minutos; rango: 15-60), y la dosis total en el GI (14,27±8,91 horas; rango: 6-36) y en el GC (15,61±8,44 horas; rango:7,5-36).
Los proveedores de terapia fueron terapeutas50,52-58 o padres51, y el entorno de intervención fue la sala de tratamiento50,52-58 o el domicilio51.
Medidas de desenlace
Las variables evaluadas y las medidas de desenlace correspondientes se clasificaron según el modelo de la CIF.
Las estructuras y funciones se evaluaron con datos de aceleración mediolateral (ML) y vertical (VT)57, el tono muscular con MAS53,54, la reorganización de estructuras neuronales del cerebro mediante resonancia magnética funcional (fMRI)56 y la fuerza de agarre y contracción isométrica de bíceps y tríceps con dinamometría50,52-54,58.
La evaluación de actividades se realizó con Jebsen-Taylor Hand Function (JTHF)54,57, Assisting Hand Assessment (AHA)51,54-56 y Melbourne Assessment of Unilateral Upper Limb Function Scale (MUUL)55,56, instrumentos que valoran la motricidad fina (JTHF, AHA, MUUL) y la velocidad del movimiento (JTHF). La destreza unimanual y bimanual se evaluaron con Tyneside Pegboard Test (TPT), la destreza manual gruesa con Box and Block Test (BBT) y la calidad del movimiento de MS con Melbourne Assessment 2 (MA2) y Quality of Upper Extremity Skills Test (QUEST). La evaluación de cinemática del MS se realizó con UL-3DMA. Además, se evaluaron actividades y participación con Canadian Occupational Performance Measure (COPM) para determinar el rendimiento de la actividad y la satisfacción, ABILHAND-Kids para valorar la función manual en actividades bimanuales en casa y de la vida diaria y Children's Hand-use Experience Questionnaire (CHEQ) para valorar la experiencia de los niños en las actividades bimanuales.
Todos los estudios realizaron medición de variables pre-tratamiento (T0), incluso con dos medidas en un estudio (T0A, T0B)54; cuatro realizaron medición durante el tratamiento (T1)53-55,58 y seis al finalizarlo (T2)50-52,56-58. Además, se realizaron mediciones de seguimiento post-tratamiento (T3) en cinco estudios51,53,54,56,57, incluso con dos medidas en uno de ellos (T3A, T3B)55.
Efectos de las intervenciones
Los resultados de los estudios incluidos se detallan en la Tabla 1.
Siete estudios50,52-54,56-58 evaluaron los efectos sobre estructuras y funciones. Se observó reducción de los valores de ML y VT en el grupo de AOT en vivo respecto al grupo en vídeo57 y activación del córtex premotor y circunvolución frontal inferior y supramarginal izquierda significativamente mayor con AOT con actos motores frente a AOT aislado56, sin diferencias en espasticidad (MAS) tras CIMT con o sin AOT54. Además, se observaron mejoras significativas en contracción isométrica de bíceps-tríceps tras TE y ejercicios de fuerza y potencia frente a ejercicios de TO sin fuerza ni potencia50, y en fuerza de agarre al finalizar tratamiento con CIMT y AOT53,54 o AOT58, sin mejoras significativas tras TE52. No se encontraron diferencias significativas entre grupos con diferente duración del tratamiento tras realizar AOT; sin embargo, se recomendó la intervención con menor duración58.
En relación a los efectos sobre actividad, cinco estudios51,54-57 evaluaron efectos sobre motricidad fina y siete50-54,57,58 sobre calidad y destreza del movimiento. Se observó una mejora rápida de velocidad de movimiento (JTHF) con CIMT y AOT54, y se mostraron efectos significativamente superiores con AOT en vivo respecto a vídeo57. El uso de la mano en actividades (AHA) mostró diferencias significativas post-intervención51,54-56 entre grupos y al seguimiento con AOT de actos motores frente a la no observación de estos55,56, sin diferencias entre grupos con o sin AOT con o sin observación de padres51 y con CIMT, con o sin AOT54. Además, se encontraron mejoras significativas en la función manual unilateral (MUUL), incluso mantenidas en el tiempo, tras AOT de vídeos de actos motores frente a vídeos sin contenido biológico56, sin diferencias entre AOT de actos motores frente a observación de videojuegos55.
La destreza uni y bimanual (TPT) mejoró significativamente tras CIMT54 y la destreza gruesa (BBT) mejoró significativamente tras TE52 y tras AOT en vivo frente a vídeo57. Además, se observaron beneficios limitados al añadir AOT a CIMT en la cinemática del MS53, con diferencias significativas tras TE50 y AOT de vídeos con actos motores58 en calidad, función y disociación de movimientos del MS (QUEST). La AOT administrada por padres mostró diferencias post-intervención para calidad de movimiento (MA2), sin diferencias entre grupos51, mientras que CIMT con o sin AOT54 mejoró significativamente la amplitud del movimiento.
Cinco estudios50,51,54,55,58 evaluaron el efecto de las intervenciones sobre las actividades y la participación. El rendimiento y satisfacción (COPM) mejoraron tras TE50, mientras que el tiempo en realizar las actividades y la sensación de molestia (CHEQ) mejoró significativamente con CIMT, con o sin AOT54. Además, los cambios en la funcionalidad de la mano en casa y en las actividades diarias (ABILHAND-Kids) no sufrieron mejoras significativas entre grupos, pero sí post-intervención en AOT administrada por padres51, juego independiente supervisado51, CIMT con o sin AOT54 y observación de vídeos con o sin actos motores55, independientemente del tiempo de observación de vídeos58.
Evaluación de la calidad metodológica
Respecto a la calidad metodológica de los ensayos incluidos, todos los estudios obtuvieron una puntuación moderada-alta con la escala PEDro (Tabla 2), con puntuación media 7±0,86. No mostraron asignación oculta y solo dos ensayos (22,2%) cegaron a los niños o a los terapeutas. Cinco estudios (55,5%) mostraron nivel de evidencia 1b con grado de recomendación A según la escala Oxford (Tabla 2).
Tabla 2. Calidad metodológica de los estudios incluidos.
| Artículo | Ítems escala PEDro | Calidad total | Escala Oxford | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1* | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | NE | GR | ||
| Kara y col50 | Sí | 1 | 0 | 1 | 0 | 1 | 1 | 1 | 1 | 1 | 1 | 8 | 1b | A |
| Kirkpatrick y col51 | Sí | 1 | 1 | 1 | 0 | 0 | 1 | 0 | 1 | 1 | 1 | 7 | 1b | A |
| Narimani y col52 | Sí | 1 | 0 | 1 | 1 | 0 | 0 | 1 | 1 | 1 | 1 | 7 | 1b | A |
| Simon-Martinez y col53 | Sí | 1 | 0 | 1 | 0 | 0 | 1 | 0 | 1 | 1 | 1 | 6 | 1b | A |
| Simon-Martinez y col54 | Sí | 1 | 0 | 0 | 0 | 0 | 1 | 1 | 1 | 1 | 1 | 6 | 1b | A |
| Sgandurra y col55 | Sí | 1 | 0 | 1 | 0 | 1 | 1 | 1 | 1 | 1 | 1 | 8 | 2b | B |
| Buccino y col56 | Sí | 1 | 0 | 1 | 1 | 0 | 1 | 1 | 1 | 1 | 1 | 8 | 2b | B |
| Kim y col57 | Sí | 1 | 0 | 1 | 0 | 0 | 1 | 1 | 1 | 1 | 1 | 7 | 2b | B |
| Kim y col58 | Sí | 1 | 0 | 1 | 0 | 0 | 0 | 1 | 1 | 1 | 1 | 6 | 2b | B |
PEDro: Physiotherapy Evidence Database: NE: nivel de evidencia; GR: grado de recomendación;
*:el ítem 1 no se utiliza para el cálculo de la puntuación total.
Ítems: 1. Los criterios de elección fueron especificados; 2. Los sujetos fueron asignados al azar a los grupos; 3. La asignación fue oculta; 4. Los grupos fueron similares en el inicio en relación con los indicadores de pronóstico más importantes; 5. Los sujetos fueron cegados; 6. Todos los terapeutas que administraron la terapia fueron cegados; 7. Todos los evaluadores que midieron al menos un resultado fueron cegados; 8. Las medidas de al menos uno de los resultados clave fueron obtenidas de más del 85% de los sujetos inicialmente asignados a los grupos; 9. Se presentaron los resultados de todos los sujetos que recibieron tratamiento o fueron asignados al GC o, cuando esto no pudo ser, los datos para al menos un resultado clave fueron analizados por ‘intención de tratar'; 10. Los resultados de comparaciones estadísticas entre grupos fueron informados para al menos un resultado clave; 11. El estudio proporciona medidas puntuales y de variabilidad para al menos un resultado clave.
Discusión
Esta revisión evaluó sistemáticamente la efectividad de las intervenciones basadas en AOT y TE, en el marco de la CIF, sobre MS en niños con PC. Los principales hallazgos encontrados sugieren mejoras significativas con estas técnicas en comparación con otras intervenciones.
Siete estudios (77,8%) incluyeron niños con PC unilateral50-55,57, de tipo espástico en un trabajo50, mientras que un solo ensayo incluyó PC unilateral y bilateral58. Por tanto, de manera similar a estudios previos15,30,34-36,38,44, estos ECA aplicaron intervenciones principalmente en PC unilateral. Además, la mayor parte de los estudios encontrados50,52-58 seleccionaron niños con limitaciones leves-moderadas de la capacidad manipulativa, ya que excluyeron a aquellos con niveles MACS 4 (manipula una limitada selección de objetos fácilmente manipulables en situaciones adaptadas) o 5 (no manipula objetos y tiene habilidad severamente limitada para ejecutar aún acciones sencillas), HFCS <4 (no puedan coger activamente un objeto y sujetarlo al menos ligeramente) y MAS >2 (niños con un incremento considerable del tono muscular y dificultad para el movimiento pasivo). Estas características limitan la extrapolación de resultados a otros tipos de PC (bilateral, coreoatetósica, atáxica) y/o afectación perceptivo-cognitiva, y a niños con alteraciones severas de la función manual.
La mayoría de intervenciones sobre el MS incluyeron AOT51,53-58, aislada o combinada con otras intervenciones, mientras que solo dos estudios50,52 incluyeron TE junto con ejercicios en GI. Las intervenciones orientadas a la tarea son más eficaces que los enfoques tradicionales para mejorar la funcionalidad del MS43.
La TE ha mostrado mejoras significativas frente al grupo sin TE tanto en actividades, como disociación de movimientos o agarre50 y destreza manual gruesa52, como en el rendimiento de la actividad, la satisfacción y la participación50. Sin embargo, en relación a las funciones corporales, un estudio sugirió mejoras significativas en la contracción isométrica del bíceps y tríceps respecto al GC50, mientras que otro no halló diferencias significativas en la fuerza de agarre52. Estas discrepancias pueden deberse a la diferente dosificación de la intervención: 36 horas distribuidas en 12 semanas en el primero50 frente a 9 horas durante 6 semanas en el segundo52. Nuestros hallazgos son similares a los informados por revisiones previas31,34: mejora significativa en funciones y actividades del MS tras TE, con incremento de fuerza muscular, velocidad y precisión manual31, y mejora significativa en función manual con TE y AOT combinadas34.
En relación a la AOT, cinco estudios la compararon con otras intervenciones o con no intervención51,53-56, un estudio valoró las diferencias entre AOT en vivo frente a AOT en vídeo57, y otro evaluó el efecto de la duración de la intervención en los resultados58. La AOT mejoró las funciones y actividades en mayor medida que la visualización de videojuegos55 o vídeos sin contenido motor56, observándose una reorganización de estructuras neuronales del cerebro al activarse el córtex premotor izquierdo y la circunvolución supramarginal izquierda en fMRI56. La AOT en vídeo mejoró la motricidad fina en un ensayo, manteniendo el efecto dos meses56, mientras que en otro no mejoró el resultado del AHA54; estas discrepancias pueden deberse a que las mediciones se realizaron a largo plazo (6 meses) en este último estudio54, siendo posible que la mejora no se mantenga. Por otra parte, la motricidad fina y calidad del movimiento del MS no mejoraron significativamente con AOT administrada por los padres, posiblemente debido a la menor eficacia de la administración al no aplicarse con la misma exactitud y precisión que si fuera realizada por un terapeuta51. En la misma línea, ningún ensayo encontró mejoras significativas en actividades bimanuales de la vida diaria; estos hallazgos pueden sugerir una dosificación insuficiente para provocar cambios significativos o una menor precisión de la intervención al realizarse en un entorno menos controlado.
No se observaron diferencias significativas entre grupos para AOT en vídeo con distintas dosificaciones58, aunque ambos grupos mejoraron en fuerza de agarre, calidad de movimiento del MS y función bimanual en actividades de la vida diaria58. Estos hallazgos son consistentes con otros estudios previos que observaron que la AOT en sesiones de 20-60 minutos promueve mejoras significativas en funciones corporales, AHA y MA2, actividades y participación44 y funcionalidad motora41. Por tanto, se sugiere que la dosificación puede ser menor en la práctica clínica para disponer de mayor tiempo para incluir dentro del tratamiento otras intervenciones con evidencia científica58.
Respecto a modalidad de aplicación, la AOT en vivo mejoró significativamente tanto la destreza manual gruesa y la velocidad de movimiento como la aceleración mediolateral y vertical respecto a la AOT en vídeo57. Estos hallazgos pueden deberse a que el niño muestre mayor atención al observar en vivo al investigador, facilitando el seguimiento de las explicaciones. Sin embargo, se desconoce si la observación, que activa el sistema de neuronas espejo con efectos similares a la acción real, es igual de eficaz que la imitación41.
No se observaron diferencias significativas en CIMT o mCIMT aislada o combinada con AOT tras 54 horas de terapia53,54. En este sentido, CIMT mostró cambios significativos en el marco de la CIF, con mejoras significativas en fuerza de agarre53,54, control motor52, destreza unimanual y bimanual54, patrón53 y calidad de movimiento del MS, velocidad de movimiento y experiencia de los niños en actividades bimanuales54. La AOT combinada con CIMT solo afectó a la duración del movimiento de alcance si la función motora fue baja53. Estos hallazgos fueron similares a estudios previos1,28, donde la intervención precoz con CIMT mejoró la funcionalidad del MS, pudiendo potenciarse si se administra a domicilio en el entorno habitual del niño. Además, aunque un ensayo previo38 encontró diferencias significativas en AHA y ABILHAND-Kids con la aplicación de terapia durante 90 horas, se ha sugerido que estas mejoras pueden deberse a la alta intensidad de la práctica más que al tipo de terapia15.
Estos hallazgos concuerdan con revisiones previas31,37,41,44, observándose mejoras significativas con AOT, TE y CIMT-mCIMT en los tres ámbitos de la CIF: estructuras y funciones corporales, actividades y participación. Desde el marco de la CIF59, la PC afecta al funcionamiento del niño, a sus estructuras y funciones corporales, a la realización de actividades y participación, derivando en deficiencias, limitaciones y restricciones en su vida diaria. Por tanto, las intervenciones deben centrarse en la globalidad del niño, mejorando estructuras, funciones e independencia. Un enfoque basado en su entorno natural favorecería el aprendizaje motor, y la inclusión de su entorno en la intervención facilitaría un mejor manejo. Además, se sugiere su aplicación combinada con otras técnicas y actividades funcionales en entornos naturales durante la sesión, favoreciendo la mejora de la funcionalidad, la calidad de vida y la discapacidad.
Esta revisión presenta ciertas limitaciones. En la mayoría de estudios no fue posible la asignación oculta, cegamiento de sujetos y terapeutas o seguimiento a largo plazo, conduciendo a posibles sesgos en la estimación del efecto del tratamiento. La variada calidad metodológica, las muestras reducidas, el predominio de tipología de PC unilateral y la inclusión de estudios solo en inglés con intervenciones destinadas al MS, posiblemente obviando otras investigaciones en distintos idiomas, limita la extrapolación de resultados. Serían necesarios futuros estudios con protocolos definidos, inclusión de muestras más heterogéneas respecto a tipología de PC y mayor tamaño muestral, con seguimiento de intervenciones a corto y largo plazo, y evaluación del efecto sobre la funcionalidad de miembros inferiores, control postural y marcha para determinar los efectos de estas intervenciones en los diferentes tipos de PC y en otras estructuras, funciones, actividades y participación.
En conclusión, la TE y AOT son intervenciones efectivas para mejorar las estructuras y funciones corporales, las actividades y la participación relacionadas con el MS de niños con PC. Sin embargo, son necesarios estudios de mayor calidad metodológica, con muestras mayores y más diversas y protocolos más homogéneos que respalden la utilización de estas intervenciones a largo plazo.