Introducción
La pandemia por COVID-19 ha supuesto una emergencia de salud y ha suscitado la preocupación internacional ya que es una patología muy transmisible, desconocida y para la que no se conoce por el momento un tratamiento específico. Además, en determinados casos se comporta de forma muy virulenta, lo que ha supuesto un gran desafío para la sanidad mundial1. La COVID-19, se transmite principalmente a través de la vía respiratoria por las gotas de Flügge generadas cuando una persona infectada habla, tose, estornuda o exhala aire y a través del contacto con ellas o con secreciones. Por ello los profesionales sanitarios, se han visto obligados a utilizar complejos equipos de protección personal (EPIs) durante horas.
El 2 de marzo de 2020 aparecieron exponencialmente durante los días siguientes, llegando a colapsar las urgencias y otros servicios de pacientes críticos del hospital. Desde ese momento, se creó un dispositivo de respuesta rápida a los pacientes diagnosticados o con sospecha de COVID-19 que consistió, en primer lugar, en la adaptación de las unidades de hospitalización que pasaron a estar “confinadas” y, en segundo lugar, en la creación de nuevas ubicaciones para pacientes críticos graves, en el área quirúrgica. Dado el elevado contagio de la patología, se dotó a los profesionales de primera línea de equipos de protección individual (EPIs), consistente en batas, buzos, delantales impermeables, guantes, protección respiratoria (mascarillas quirúrgicas o tipo FFP2/FFP3), protectores oculares y pantallas faciales. El PSMar está compuesto por dos hospitales de agudos, el Hospital del Mar y el Hospital de la Esperanza, un centro socio-sanitario (Centro Fòrum), un centro de salud mental (Centro Emili Mira) y varios dispositivos de atención a la salud reproductiva y un centro de urgencias de atención primaria (CUAP). A pesar de que el Hospital del Mar fue hospital de referencia de COVID-19 para todos los centros del PSMar y prácticamente se transformó en hospital COVID, todos los demás centros de este consorcio sanitario recibieron pacientes con esta patología, muchos de ellos derivados por el Hospital del Mar, además de tener su propia casuística.
En la gestión asistencial se realizaron reajustes de plantilla para poder abordar el volumen de pacientes ingresados, que durante el mes de marzo llegaron a ser más de 900. Se planificaron turnos de 12 horas, en días alternos, con dos descansos de 30 minutos y 1 hora respectivamente. Esta situación se prolongó hasta el mes de mayo. Es en ese contexto, donde se desarrolló esta experiencia. A partir del mes de junio se volvió a los turnos habituales que son de mañana, tarde (ambos de 7 horas y 15 minutos) y de noche (alternas de 10 horas y 15 minutos). La Dirección de enfermería encargó a la enfermera gestora de heridas un plan de prevención de lesiones por presión, tras ver las imágenes que circulaban en las redes sociales sobre las lesiones que causaban los EPIs, principalmente en la cara.
Las lesiones en la piel como resultado de utilización de los EPIs utilizados para el cuidado de pacientes con COVID-19 han sido reportadas en varios estudios2-5. Todos ellos incluyeron lesiones por presión, quemazón, irritación, picor, entre otros. Se asociaron al uso de varios elementos de protección como mascarillas, gafas, guantes y buzos, y también a la higiene de manos, ya sea por los lavados con agua y jabón, cómo por el uso de soluciones alcohólicas. Las lesiones por presión en profesionales no habían sido reportadas antes de la pandemia por COVID-19 en el PSMAR, sin embargo, ese efecto se había descrito en pacientes, ligado al uso de dispositivos y elementos de protección tanto en el área de pacientes críticos, alcanzando prevalencias del 0,69% hasta el 27,9%6, como en áreas de pacientes no críticos, con prevalencias del 12-14% 7-9.
En base a las recomendaciones procedentes de la bibliográfica10,11 y a los protocolos internos del PSMar sobre prevención y tratamiento de úlceras por presión, se realizó una intervención para prevenir o tratar esas lesiones. Así pues, el objetivo de este estudio es describir los resultados de una estrategia diseñada para evitar lesiones por presión relacionadas con la utilización de los EPIs.
Métodos
Se diseñó un estudio descriptivo observacional prospectivo en profesionales del PSMar, principalmente de primera línea de atención a pacientes, que utilizasen equipos de protección personal frente al SARS-CoV-2 entre el 30 de marzo y el 15 de junio 2020. Se incluyó en la intervención a cualquier profesional que tuviese que utilizar EPIs de protección frente al SARS-CoV-2. Se excluyeron de la intervención los profesionales que no estuviesen trabajando de forma presencial en el periodo de estudio.
La intervención preventiva consistió en suministrar de forma individual a los profesionales en contacto o con posibilidad de contacto con pacientes COVID-19, materiales para la prevención de lesiones por presión, fricción y humedad producidas por los EPIs sobre la cara. Estos kits contenían: a) espray de polímero (película barrera de larga duración, transpirable, con la función de protección de la piel contra adhesivos, humedad y fluidos corporales); b) ácido graso hiperoxigenado de 20 ml (aceite para la prevención y tratamiento de úlceras por presión de estadio I y II que ayuda a la cicatrización y protección la piel, hidratándola en profundidad); c) apósito de hidrocoloide de 20 X 20 cm. (que favorece el proceso de cicatrización y proporciona la protección de zonas con riesgo de ulceración sometidas a flexión y/o fricción; d) Dos apósitos de espuma polimérica fina de 20 X 20 cm. (que protege la piel, absorbe la humedad y protege la piel frágil frente a los factores extrínsecos, como la fricción y la presión); y e) una plantilla para recortar los apósitos con la silueta de las zonas a proteger de la cara. Todos éstos materiales se seleccionaron en base a las principales recomendaciones presentes en la literatura científica10-12.
Previamente a su implementación en todos los centros, se realizó una prueba piloto en profesionales de servicios de pacientes críticos con COVID-19 que demostró su viabilidad. Posteriormente la intervención se extendió a todos los centros del PSMar. Adicionalmente, se realizó un póster explicativo de la estrategia de prevención y se distribuyó por todos los centros de la institución. La enfermera gestora de heridas dio información a las supervisoras de todos los centros para que, a su vez, informasen a los profesionales a su cargo. También se les informó que si aparecían lesiones debían contactar con ellas o acudir al Servicio de Salud Laboral. La enfermera gestora de heridas pasaba por las Unidades a diario para asesorar a los profesionales, lo que le permitió observar e incluso hacer seguimiento de profesionales con lesiones. Posteriormente los Servicios de Salud Laboral, Dermatología y la enfermera gestora consensuaron un protocolo de seguimiento y tratamiento de las posibles lesiones, y se creó una consulta específica para visitar a los profesionales que presentasen lesiones cutáneas derivadas del uso de EPIs, atendida por el Servicio de Dermatología.
Recogida de datos
Los datos relativos al tipo de lesiones se recogieron por parte de la enfermera gestora de heridas en una base de datos diseñada con ese fin. Los datos procedieron de la inspección clínica de la cara realizada en la consulta creada para atender profesionales con lesiones producidas por EPIs. El acceso a la consulta fue a través de la enfermera gestora o del Servicio de Salud Laboral. Ambos derivaron los casos más complicados al Servicio de Dermatología.
Variables
Las variables sociodemográficas recogidas fueron el sexo, categoría profesional, centro de trabajo y Servicio donde ejercían. Otras variables registradas el motivo consulta, localización de lesiones, causa posible atribuida, estadiaje de las lesiones y profesional que realizó la valoración de la lesión. Para clasificar el estadiaje de las lesiones se utilizó la escala Push 13.
Análisis estadístico
Se realizó un análisis descriptivo de las variables recogidas. Al tratarse de variables cualitativas, todas ellas se describieron mediante el número absoluto y el porcentaje. Se utilizó el programa de análisis estadístico SPSS versión 25.
Aspectos éticos
Los datos procedieron de la práctica clínica y las medidas se implementaron con la aprobación de los responsables de salud de los trabajadores, la dirección de Enfermería y el Servicio de Dermatología. Todos los participantes en la intervención dieron su consentimiento para la participación en la misma. Así mismo, la información fue tratada y se manejó de forma anonimizada respetando la Ley Orgánica 3/2018, de 5 de diciembre, de Protección de Datos Personales y Garantía de los Derechos Digitales14
Resultados
Se suministraron kits de productos a 1044 profesionales que estaban en primera línea de atención, con acceso a reposición. De todos los profesionales incluidos en la estrategia, 32 reportaron lesiones y fueron derivados a la consulta creada para esa finalidad. De estos, 2 no acudieron y no se les puedo localizar. De los 30 profesionales visitados, 26 (87,7%) fueron mujeres; 6 (20%) profesionales presentaron úlceras por presión en estadios III y IV. Datos que suponen una prevalencia de aparición de éstas del 0,5% en los profesionales.
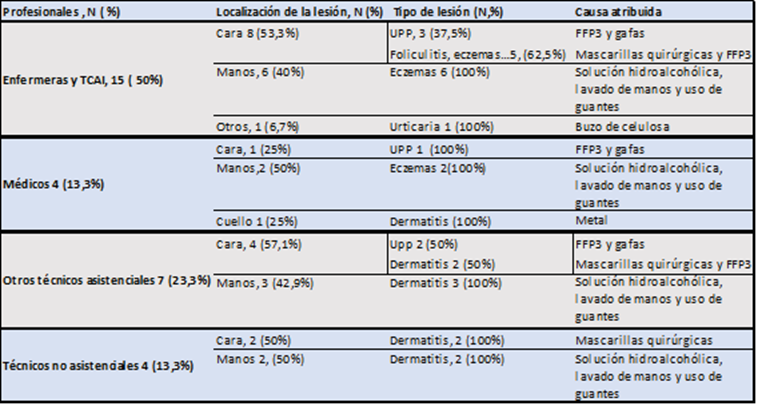
El 50% fueron enfermeras y auxiliares, el 33,3% otros técnicos asistenciales y el 16,6% médicos. La localización de las lesiones fue en el tabique nasal y la frente. Las causas atribuidas fueron la presión que ejercían mascarillas FFP2 o 3 y las gafas que se usaban conjuntamente sobre la piel. Otras lesiones observadas en la consulta fueron dermatitis, foliculitis, eczemas, etc. Nueve profesionales (37,5%) presentaron eczemas en la cara, principalmente erupciones cutáneas peribucales; 13 casos (54,2%) presentaron eccemas en las manos y 2 (8,3%) dermatitis y urticaria en cuello y cuerpo respectivamente (ver tabla1). La prevalencia global de dermatitis fue del 2,3%.
Las causas atribuidas fueron en la cara fueron el uso de mascarillas y las causas atribuidas en las manos fueron los frecuentes lavados, el uso de solución hidroalcohólica y el uso continuo de guantes que exigía la situación. Los profesionales más afectados por lesiones producidas por los EPIs fueron principalmente enfermeras/TCAI en un 50% de los casos, seguida de otros técnicos asistenciales en un 23,3%, médicos en un 13,3% y técnicos no asistenciales en 13,3%.
Tabla 1: Localización de las lesiones por categoría con causa atribuida en profesionales sanitarios en contacto con pacientes COVID-19
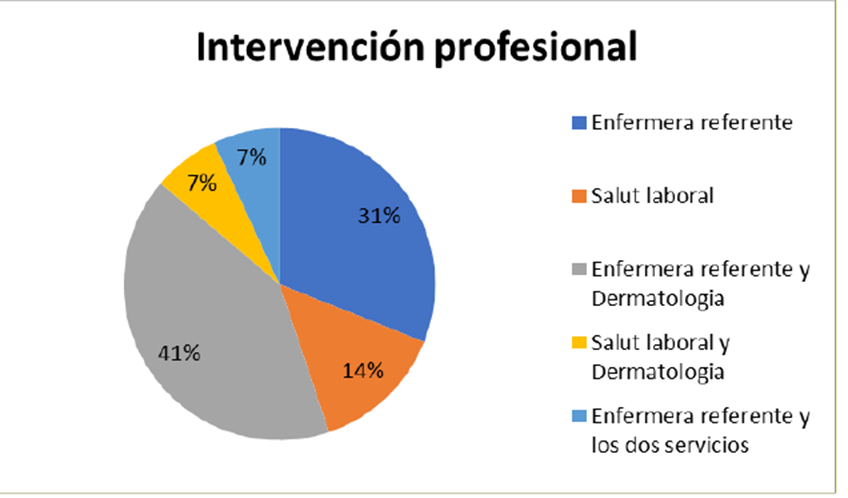
Los profesionales con estas lesiones fueron visitados por la enfermera gestora en 24 casos (80%) y se derivaron al Servicio de Dermatología 14 personas (58,3%). Ocho profesionales (26,7%) fueron visitados por Salud Laboral y de estos se derivó a Dermatología tres casos (37,5%). Dos personas (6,6%) fueron visitadas por los tres profesionales. En la Figura 1 se presentan los datos agregados sobre la proporción de visitas realizadas en cada uno de los dispositivos asistenciales disponibles para la atención de profesionales afectados por lesiones cutáneas.
Discusión
El resultado de la estrategia de prevención dirigida a evitar la aparición de lesiones por presión en los profesionales sanitarios parece mostrarse efectiva ya que limitó la aparición de las mismas a un 0,5% de todos los trabajadores expuestos sobre la que se hizo la intervención preventiva, dato razonablemente bajo si se compara con los datos que aparecen en la literatura científica2-9.
Estas lesiones no se habían reportado previamente en profesionales sanitarios hasta la aparición de la enfermedad por COVID-19. Un estudio realizado en China por Jiang2, reportó que los profesionales sanitarios presentaron hasta un 30,03% de heridas causadas por la presión que ejercían estos equipos, que se llevaron durante una media de 8 horas diarias. En esa experiencia, un 22'7% de los profesionales usaron distintas protecciones como apósitos de hidrocoloides, apósitos de espumas poliméricas y protectores cutáneos. Los profesionales más afectados fueron médicos y hombres, al contrario de lo hallado en el presente estudio, dónde los profesionales que presentaron más lesiones fueron enfermeras y auxiliares, predominantemente de sexo femenino, cuestión lógica porque la población de intervención fue fundamentalmente de mujeres. La media de uso del EPI en el presente estudio fue de 12 horas, con dos descansos de 1 hora y de 30 minutos respectivamente y las ulceras por presión que correspondieron a los estadios III y IV fue de un 0,5%, mientras que en el estudio de Jiang las lesiones valoradas en esos estadios fueron del 1,55%, con un tiempo menor de uso de EPIs durante la jornada laboral. En el estudio de Jiang, los resultados se obtuvieron por respuesta a un cuestionario, mientras que el presente estudio se llevó a cabo de forma prospectiva mediante evaluaciones clínicas de las personas afectadas. Existen guías que relacionan el tiempo de uso de los EPIs con la aparición y gravedad de las lesiones8,15. El estudio de Lang mostró una prevalencia de un 10,1% de úlceras. Los datos se corresponden al período epidémico de COVID-19 y se recogieron mediante cuestionario al que respondieron 526 profesionales. Aquellos que utilizaron mascarillas N95 o FFP2 y/o gafas más de 6h tuvieron más posibilidad de desarrollar lesiones5.
Otra experiencia4 mostró una prevalencia del 68,9% de profesionales con úlceras en el puente nasal. Participaron en el cuestionario 65 profesionales, que llevaron una mascarilla N95 durante 12 horas durante un período de 3,5 meses de media. No consta que usasen ningún tipo de medida de prevención, también reportaron otros tipos de lesiones como rash cutáneo, comezón tanto en la cara relacionado con la mascarilla como en las manos y cuerpo, relacionado con el uso de guantes de látex y ropa protectora, tipo buzo. En el presente estudio, los guantes utilizados más frecuentemente fueron de nitrilo.
Un estudio multicéntrico en hospitales de Reino Unido15, mostró un porcentaje del 12% de aparición de úlceras, aunque a priori, parece superior al reportado por el presente estudio, no es comparable ya que no se reportó el estadiaje. Los datos de obtuvieron por medio de un cuestionario, participaron 307 profesionales. En relación con las medidas preventivas, el 30% de profesionales manifestaron usar cremas o humectantes, 52% cosméticos y un 12% apósitos faciales de protección. Se mostró una mayor aparición de lesiones relacionadas con un mayor tiempo de uso.
Es destacable que la mayoría de las lesiones observadas en la consulta se debieron a eczemas o dermatitis. Entre las lesiones que aparecieron en los profesionales, un 2,5% correspondieron a estas lesiones. Diez profesionales presentaron lesiones en la cara, erupciones peribucales y exacerbaciones del acné. debidas a la oclusión de las mascarillas. Un estudio publicado en 2006, realizado en Singapur durante la epidemia de SARS reportó la aparición de lesiones faciales (acné, picazón facial y erupción cutánea principalmente) en un 35,5% de los profesionales encuestados relacionadas con el uso de 8 horas diarias de media de mascarillas N 95 (equivalente FFP2). El mismo estudio, reportó lesiones cutáneas relacionadas con el uso de guantes en 64 (21%) profesionales. No consta que realizasen ningún tipo de medidas de prevención.(16. Estas lesiones también fueron descritas en el estudio de Jian en el que un 10,8% de profesionales presentaron lesiones asociadas a la humedad3. Otras experiencias reportaron dermatitis en las manos, relacionada con el uso de guantes y los lavados frecuentes de manos17. Así mismo, también han sido reportadas dermatitis en la zona facial en relación con la oclusión y humedad que producen las mascarillas18,19. La aparición de ambas lesiones en los profesionales en nuestro medio nos hará plantear estrategias futuras para mejorar esta afección frente a siguientes oleadas de la enfermedad por COVID-19.
Este estudio, presenta algunas limitaciones. No se recogió el sexo ni el lugar dónde prestaban cuidados los profesionales incluidos, por lo que no ha sido posible estratificar los resultados en función de estas variables. Sin embargo, en nuestro medio la profesión de enfermería está muy feminizada, concretamente el 74% de la plantilla de la organización, son mujeres (datos internos). En cuanto al lugar dónde prestaban cuidados, prácticamente todas las unidades albergaban pacientes con COVID. Otra limitación es que no hubo una búsqueda activa de lesiones en los diferentes centros de la Institución, con lo que es posible que la frecuencia de lesiones esté subestimada, sin embargo, la enfermera gestora de heridas acudía a las unidades de hospitalización de forma regular en el Hospital del Mar y también las supervisoras conocían los circuitos y disponían de material de repuesto, participando también en la estrategia, razón por la cual se entiende que la mayoría de los casos fueron identificados. Así mismo, el Servicio de Salud Laboral permaneció activo todos los días pudiendo recibir visitas por problemas dermatológicos, lo cual también permite deducir que en caso de que no se haya reportado algún caso, se trataría de una parte mínima. Tampoco hay que olvidar que la mayor parte de personas que se incluyeron en el estudio fueron profesionales sanitarios que tienen la competencia de identificar el riesgo de úlceras en pacientes, tomar medidas preventivas y realizar curas. Finalmente, otra limitación es que no se contabilizaron las lesiones irritativas leves en la cara.
En conclusión, la aparición de lesiones por presión, fue menor en el presente estudio que lo reportado en otras experiencias. Invertir en prevención se mostró útil ya que no sólo comportó mayor confort en los profesionales, sino que ayudó a prevenir posibles infecciones y lesiones mayores. Es importante ampliar las medidas de prevención no solo a las lesiones por presión sino a la aparición de dermatitis, que no se tuvieron presentes en este estudio y fueron las más frecuentes.