Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Avances en Periodoncia e Implantología Oral
versión On-line ISSN 2340-3209versión impresa ISSN 1699-6585
Avances en Periodoncia vol.18 no.3 Madrid dic. 2006
Enfermedad periodontal e infección por VIH: estado actual
Periodontal disease and HIV infection: Up to date
Perea M.A.*, Campo J.**, Charlén L.*, Bascones A.***
* Odontólogo. Alumno Master de Periodoncia. Facultad de Odontología. Universidad Complutense de Madrid.
** Profesor Contratado Doctor. Facultad de Odontología. Universidad Complutense de Madrid.
*** Catedrático de Medicina Bucal y Periodoncia. Facultad de Odontología. Universidad Complutense de Madrid.
Aceptado para publicación: Enero 2006.
RESUMEN
La infección por el virus de la inmunodeficiencia humana (VIH) puede tener influencia a nivel periodontal. El deterioro del sistema inmune por una disminución de los linfocitos TCD4+ puede comprometer las defensas del huésped a nivel sistémico por lo que se puede aumentar la susceptibilidad a padecer diferentes patologías en la cavidad oral. En este trabajo de revisión se recoge el estado actual de la enfermedad periodontal en pacientes VIH+ y trata de abordar como el VIH puede influir en la microbiota subgingival aumentando el riesgo de padecer periodontitis. La presencia de otros factores coadyuvantes podría favorecer la aparición de patología o incluso agravarla independiente de la presencia del VIH.
Palabras clave: VIH, enfermedad periodontal, SIDA, situación inmunológica, higiene oral.
ABSTRACT
Human immunodeficiency virus (HIV) infection can be related with the periodontal status. The damage of the immunological system by decreasing TCD4+ lymphocytes may compromise host defences therefore the susceptibility of suffering from several diseases in the oral cavity can also be increased. This review manuscript adresses the current aspects concerning to the periodontal disease in HIV infected patients and tries to explain how HIV may influence the subgingival microflora, increasing the risk of suffering periodontal problems. Others concomitant factors, not related with HIV infection, might help either the onset or increase the severity of the disease.
Key words: HIV, periodontal disease, AIDS, immunologic status, oral higiene.
Introducción
Las infecciones periodontales son un conjunto de enfermedades que, localizadas en la encía y en las estructuras de soporte del diente (ligamento y hueso alveolar), están provocadas por ciertas bacterias provenientes de la placa subgingival. Estas bacterias tienen un importante papel en el comienzo y posterior desarrollo de la periodontitis participando, en la formación de la bolsa periodontal con destrucción del tejido conectivo y reabsorción del hueso alveolar a través de un mecanismo inmunopatogénico. Al actuar sobre el tejido conectivo, las bacterias provocan una serie de reacciones inflamatorias e inmunológicas en el hospedador que se traducen en un acúmulo de células asociadas a la activación de los procesos de destrucción periodontal. Estos periodos de destrucción periodontal están asociados a distintos cambios en la población celular que confirman el infiltrado inflamatorio localizado en el tejido conectivo subepitelial (neutrófilos, macrófagos, linfocitos, células plasmáticas, etc.) (1). La enfermedad periodontal es una patología multifactorial dependiente de las características del hospedador, de los factores ambientales y de los agentes microbiológicos por lo que es probable que en un ambiente específico y con la influencia de factores genéticos determinen la susceptibilidad del individuo a padecer la enfermedad (2, 3).
El deterioro del sistema inmune por una disminución de los linfocitos TCD4+ puede comprometer las defensas del huésped tanto a nivel sistémico como a nivel oral por lo que puede aumentar la susceptibilidad a padecer alteraciones periodontales (4, 5). La presencia de algún factor que produzca un deterioro del sistema inmune puede comprometer la defensa del huésped, afectando también la región oral, aumentando la susceptibilidad de aparición de diferentes situaciones patológicas.
El virus de la inmunodeficiencia humana (VIH/sida) es un virus ARN que se compone de una envoltura lipídica y una nucleocápside central en cuyo interior se localiza el material genético y las enzimas necesarias para su ciclo vital. El VIH presenta un tropismo hacia las células mononucleares como los linfocitos TCD4+, macrófagos y las células de Langerhans ya que expresan habitualmente el receptor CD4 de superficie así como los correceptores del VIH (CXCR4 y el CCR5).
El paciente infectado por el VIH puede clasificarse dentro de las siguientes categorías según su estadio clínico, dependiendo de los criterios clínicos e inmunológicos (Tabla 1). La categoría clínica A comprende tres situaciones (en ausencia de criterios para B o C): a) Infección primaria o síndrome de primoinfección por VIH, b) Linfadenopatía generalizada persistente, y c) Infección asintomática por VIH. La categoría B se aplica al infectado por el VIH no incluido dentro de la categoría C, donde el paciente presenta alguna enfermedad incluida dentro de una lista abierta (como por ejemplo candidosis oral, leucoplasia vellosa oral, etc.) atribuibles a la infección por el VIH y que en ocasiones son indicativas de déficit inmunidad celular y de progresión a sida.
La Categoría C contiene 26 procesos clínicos (lista cerrada) definitorios de sida (6), entre los que destacan la tuberculosis pulmonar, neumonía por Pneumocystis carinni, candidosis esofágica y neoplasias como el sarcoma de Kaposi y linfoma no-Hodgkin entre otras.
A continuación pasamos a describir las lesiones periodontales relacionadas con la infección por VIH así como los aspectos microbiológicos y el tratamiento de estos cuadros.
Lesiones periodontales
Numerosas manifestaciones orales se relacionan con la infección por el VIH, entre las que se incluyen, la candidosis oral (CO), lesiones periodontales, sarcoma de Kaposi, linfoma no-Hodgkin, infecciones virales y otras (5, 7) (Tabla 2).
En 1987 se describieron diferentes formas clínicas de enfermedad periodontal y gingivitis en pacientes seropositivos al VIH (8, 9). Estas manifestaciones se clasificaron como: a) Gingivitis asociada a VIH (G-VIH), b) Periodontitis asociada a VIH (VIH-P) y c) Periodontitis necrotizante asociada a VIH (9-11). La descripción clínica de G-VIH incluía un eritema de los tejidos gingivales que típicamente se presentaba como un eritema en forma de banda del margen gingival libre o difuso, en algunos casos aparecían petequias. Por otra parte la P-VIH estaba caracterizada por la presencia de G-VIH o una simple inflamación gingival, con una gran perdida de inserción y un posible secuestro del hueso de soporte periodontal (11-14). En otros casos se ha descrito, una destrucción mucho más extensa de los tejidos periodontales dentro de la mucosa oral, que se denominó estomatitis necrotizante asociada al VIH (12,13).
Durante la última década, se han hecho intentos de alcanzar un consenso en el criterio de clasificación y diagnostico para las manifestaciones periodontales provocadas por la infección del VIH (15-24).
En 1999 el Workshop Internacional para la Clasificación de Enfermedades y Condiciones Periodontales (Tabla 3) abordó las patologías periodontales en relación con la infección del VIH, estableciendo las siguientes:
— Formas inusuales de gingivitis (eritema gingival lineal, EGL)
— Enfermedades necrotizantes: gingivitis ulceronecrotizante (GN) y periodontitis ulceronecrotizante (PN)
— Periodontitis crónica con una aumento de la pérdida de inserción.
Estas patologías aparecían tanto en pacientes seropositivos como en pacientes seronegativos al VIH y en lo que podía influir la presencia del virus era en el inicio, progresión y presentación de las diferentes patologías periodontales (25), que se exponen a continuación:
ERITEMA GINGIVAL LINEAL (EGL)
Se caracteriza por la aparición de una banda en el margen gingival, muy eritematosa pudiéndose asociar a zonas más allá de la línea mucogingival, generalizada o en torno a sólo uno o dos dientes, observándose una falta de respuesta a la inflamación tras el tratamiento convencional de RAR (Raspado y alisado radicular) y control de placa. En la mayoría de los casos se superponen a periodontitis convencionales establecidas. El EGL fue clasificado dentro de las enfermedades gingivales no inducidas por placa más concretamente dentro de las de origen fúngico ya que su posible etiología puede ser debida a la infección por Candida (10). La prevalencia del EGL en la población infectada por VIH varía de 0-49% (26-32). El eritema gingival lineal se ha asociado con un recuento de linfocitos TCD4+ menor de 200 cel/mm3 pero no con la carga viral del VIH (33).
ENFERMEDADES NECROTIZANTES: GINGIVITIS NECROTIZANTES (GN) Y PERIODONTITIS NECROTIZANTES (PN)
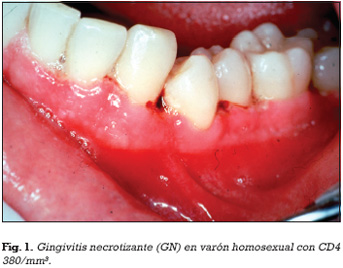
El Workshop Internacional celebrado en 1999 buscaba lograr un consenso sobre la clasificación de las enfermedades periodontales. Se revisó y modificó la clasificación de las patologías periodontales, donde en el apartado de las enfermedades periodontales necrotizantes (EPN) se distinguieron entre Gingivitis Necrotizante (GN) (Figura 1) y Periodontitis Necrotizante (PN) (Figuras 2 y 3). GN y PN forman parte del mismo proceso aunque son clínicamente diferentes, en función o no de la pérdida de soporte periodontal (23). La PN se ha demostrado que no tiene asociación significativa con una carga viral elevada o con recuento de linfocitos TCD4+ bajo. Así se denominaba GN sólo cuando la encía marginal estaba afectada, y PN cuando ya existe pérdida de inserción periodontal, y estomatitis necrotizante (EN), cuando la afectación supera la línea mucogingival (34).
Se debe prestar especial atención a la asociación que ha aparecido en los últimos años entre las EPNs y la infección por VIH, y la rápida evolución de ésta en este grupo de pacientes (35). En los países desarrollados, una parte muy significativa de los pacientes que desarrollaban EPNs se observó que eran portadores del VIH. No se conocen características que diferencien la clínica de la EPN en pacientes VIH positivos y VIH negativos, al igual que estudios recientes apuntan a que ambos grupos compartirían una misma flora patógena (36). Podría sugerirse que en estos pacientes es más frecuente la aparición de una historia de recidivas y la mala respuesta a la terapia tradicional y farmacológica (37).
La notable reducción de los recuentos de linfocitos TCD4+ periféricos se correlaciona estrechamente con la aparición de GN (19,38). Por su parte, la PN se mostró como marcador del deterioro inmunitario, con un 95% de valor predictivo positivo de que los recuentos de TCD4+ eran inferiores a 200 cels/mm3, y una probabilidad acumulada de fallecimiento en los 24 meses siguientes (39, 38,17). Por ello, sería recomendable que los pacientes con EPN se sometieran a una prueba serológica para descartar la infección por VIH (19, 40, 41)
PERIODONTITIS CRÓNICA CON AUMENTO DE LA PÉRDIDA DE INSERCIÓN
La rápida perdida de inserción puede ser debida a la presencia de VIH (42, 43,44). No hay signos clínicos que lo demuestren, ya que la enfermedad cursa del mismo modo que en pacientes seronegativos. La asociación entre el estado periodontal y la infección por VIH se ha puesto de manifiesto en varios estudios, aunque ésta, puede no sea tan significativa (45). A principios de 1990 Drinkard y cols., (46), Friedman y cols., (47) y Barr y cols., (48) mostraron prevalencias muy parecidas entre los enfermos VIH positivos y la población general. Mulligan y cols., (49) (2005) analizaron los registros periodontales y no reflejaron diferencias estadísticamente significativas con respecto a pacientes con un recuento de linfocitos TCD4+ entre 200-500 o >500 cels/mm3.
Scheutz y cols., (45) evaluaron el estado periodontal entre 156 pacientes seronegativos, 119 pacientes seropositivos al VIH y 73 pacientes con sida. Se analizaron, tomando como referencia los dientes de Ramfjörd, las localizaciones con sangrado de 0 a 6; las localizaciones con bolsas > de 3 mm y las localizaciones con perdida de inserción > de 3 mm. Un 3,2% presentaban 6 localizaciones con sangrado en el grupo control; un 4,2% en el grupo de pacientes VIH+ y un 2,7% en el grupo con sida. En cuanto a las localizaciones con profundidad de bolsa > 3 mm, en el grupo control fueron un 8,4%; en el grupo VIH + un 15,1% y en el grupo con sida un 17,8%. En cuanto a las localizaciones con pérdida de inserción de > 3 mm el grupo de pacientes seronegativos presenta un 16% de localizaciones; el grupo VIH+ un 20,9% y el grupo con sida 17,0%. Barr y cols., (48) midieron las localizaciones con perdida de inserción de >3 mm entre 86 pacientes VIH+ y 28 pacientes VIHם encontrando diferencias estadísticamente significativas. En un estudio realizado en 29 pacientes con VIH y 27 controles se observó que el grupo VIH+ tenían más localizaciones con perdida de inserción (<3 mm) que el grupo control pero sin alcanzar significación estadística (50).
El consumo de tabaco, los hábitos de higiene oral, una salud dental deficiente, historia previa de enfermedad periodontal y factores genéticos son los principales factores de riesgo que influyen en el estado periodontal del paciente, por lo que el estado inmunológico no sería el único factor desencadenante de la enfermedad periodontal en estos pacientes (50). Existe una fuerte evidencia de que la presencia y la extensión de la severidad en la pérdida de inserción está asociada con la infección por VIH (51). En un grupo de 19 pacientes seropositivos y 17 pacientes seronegativos se analizó las localizaciones con perdida de inserción de más de 4 mm; 73,7 % de los pacientes con VIH tenían mas de 4 mm de perdida al inicio del estudio comparados con el 15,8% del grupo control (52). Aunque los resultados clínicos y epidemiológicos son a menudo conflictivos hay evidencia de que el VIH puede ser un factor de riesgo para la progresión de la enfermedad periodontal (52).
El tabaco estaba asociado con la pérdida de inserción pero no con la formación de bolsas (53). La nicotina induce la secreción de epinefrina, lo que conlleva una disminución de la microcirculación gingival y la alteración de la susceptibilidad tisular. También parece influir la disminución de linfocitos T y la alteración en la quimiotaxis y la actividad fagocítica de los PMN que provoca el tabaco (11, 54). El hábito de fumar ha sido considerado como factor predisponente de EPN desde hace muchos años y, probablemente también predisponga a otros tipos de enfermedades periodontales (55).
Sabemos que existe una fuerte correlación entre el consumo de tabaco y la pérdida de inserción en pacientes VIH+ (51). A su vez en dos estudios longitudinales los autores demostraron que la pérdida de inserción era más pronunciada en pacientes seropositivos que en pacientes seronegativos (48). Sin embargo en un estudio realizado por Persson y cols., (56) se observó que pacientes fumadores seropositivos no mostraron más pérdida de hueso alveolar que el grupo seronegativo de fumadores.
Microbiología de las enfermedades periodontales y VIH
En numerosos estudios se han estudiado la presencia de microorganismos en periodontitis crónica tanto en pacientes seropositivos como en pacientes seronegativos. Los microorganismos que se han identificado son: Porphyromonas gingivalis, Prevotella intermedia, Fusobacterium nucleatum, Actinobacillus actinomycetemcomitans, Eikenella corrodens y Campylobacter rectus (57-63). Basándonos en lo encontrado en la literatura se podría concluir que la microflora es similar a ambos grupos de pacientes. No se ha observado ninguna diferencia significativa en la flora subgingival entre pacientes VIH + y pacientes VIHם (64). Los microorganismos encontrados en pacientes VIH+ con gingivitis o periodontitis crónica eran los mismos que se observaron en pacientes seronegativos, el único microorganismo que mostró diferencias fue el Mycoplasma salivarius que fue más detectado en el grupo de pacientes VIH+ (63).
La Prevotella nigrescens se ha relacionado de forma simbiótica con otras bacterias de los pacientes infectados con el VIH (65). Se observó en una muestra de la placa de una papila necrótica en un individuo con GN, múltiples morfotipos de especies, conteniendo principalmente espiroquetas pero también levaduras, y virus del herpes (36).
La presencia de Candida Albicans es frecuente en pacientes con VIH (59, 60,63). La candidiasis oral ha sido asociada etiológicamente con el EGL y como valor predisponerte de GN y PN en pacientes con infección de VIH (66, 51, 22,67).
La presencia de Candida en la etiología de la necrosis gingival se ha relacionado a una disminución del los linfocitos polimorfonucleares y macrófagos. Otras especies que se han visto involucradas son: Clostridium difficile, Clostridium clostridiiforme, Entamoeba gingivalis, Enterobacteria spp., Enterococcus faecalis, Enterococcus avium, Klebsiella spp., Mycoplasma salivarium y Pseudomonas aeruginosa (60, 68, 63, 69, 70).
Existe una gran asociación entre pacientes seropositivos coinfectados con el virus de Epstein Barr (VEB, VHH-4) y el virus del herpes (VHH) tipo 6,7 y 8 (70, 71, 60,61). Mientras que el VEB-1 ha sido asociado con enfermedad periodontal destructiva (73,62) el VEB- 2 ha sido encontrado en el periodonto de individuos infectados con VIH, con lo que se ha observado una relación entre el VEB-2 y la presencia de VIH (71,60). La presencia de virus de herpes parece estar asociado con bacterias periodontopatógenas como Actinobacillus actinomycetecomitans, Porphyromonas gingivalis, P. intermedia, Bacteroides forsythus, P. nigrescens y Treponema denticola (71, 73, 60,62).
Actualmente el papel que juegan los virus en la patogénesis de las enfermedades periodontales avanzadas o agresivas no está claro. Sin embargo los factores inmunosupresores como el VIH pueden facilitar el crecimiento selectivo de patógenos específicos.
Tratamiento
Ante la terapéutica a seguir frente a un paciente seropositivo con enfermedad periodontal, no cambiaremos la estrategia de tratamiento, siempre y cuando no existan síntomas relacionados con EPN. Ante un cuadro clínico compatible con EPN es recomendable pedir al paciente una analítica donde se especifique la serología del VIH (19, 40, 41).
El tratamiento de una periodontitis independientemente de la presencia del VIH sigue un proceso. En primer lugar es necesario evaluar los hábitos de higiene oral del paciente. Si éstos son incorrectos o insuficientes se procederá a la instrucción de higiene oral. Para conseguir un buen resultado en el tratamiento, se anestesiará al paciente y se realizará una eliminación del cálculo supragingival mediante ultrasonidos. Posteriormente se eliminará el cálculo subgingival por medio de curetas realizando un raspado y alisado radicular de todas las superficies radiculares. Se administrará clorhexidina 0,2% en forma de colutorio durante dos semanas. Esperaremos como mínimo un mes para la realización de la reevaluación. Al analizar los diferentes registros nos plantearemos la posibilidad de realizar tratamiento quirúrgico. Si realizamos cirugía realizaremos un seguimiento para controlar la cicatrización de la zona tratada. Por último es necesario realizar un programa de mantenimiento controlado. Nuestro primer mantenimiento se realizará a los tres meses y si los registros periodontales se mantuvieran correctamente estables, realizaremos un segundo mantenimientos a los 6 meses. Podemos optar por un diagnóstico microbiológico o administrar antimicrobianos si fueran necesarios (74) (Tabla 4).
Cuando diagnosticamos una EPN, el primer objetivo es tratar la fase aguda, lo que conlleva la eliminación de los factores irritantes como el tabaco, placa, etc. La eliminación de la placa y el cálculo mediante aparatos ultrasónicos es preferible ya que el uso de curetas puede llegar a ser doloroso para el paciente (19). Un estricto control de placa mientras persistan las lesiones es muy importante dentro de esta primera fase, mediante un control químico de placa, se utilizará peróxido de hidrógeno al 3% como colutorio (75). Cuando la situación periodontal hay mejorado se procederá a la realización de RAR para conseguir una correcta eliminación del cálculo subgingival. Se administrarán enjuagues de clorhexidina al 0,2% dos veces al día durante las primeras semanas, siempre tras el raspado y alisado radicular, ya que la presencia de exudado, necrosis o grandes depósitos bacterianos pueden disminuir su eficacia antiséptica (19). La posibilidad de realizar tratamiento sistémico se realizará de manera individualizada, dependiendo de la gravedad de los signos y síntomas que presente el paciente, y de la existencia o no de enfermedad sistémica subyacente (76) (Tabla 4). La administración de antibióticos por vía sistémica se realizará siempre que se presenten estos síntomas: fiebre, malestar general, adenopatías, etc.
Se administrará metronidazol 250-500 mg v.o. cada 8 h, durante 1 semana (77,78) o amoxicilina 1.000 mg asociada a ácido clavulánico 125 mg v.o. durante una semana. El uso de antibióticos tópicos no esta indicado en el tratamiento de esta enfermedad, Es posible la aparición oportunista de infección por Candida albicans, con lo que sería necesaria la administración conjunta de un antimicótico (19). Se evaluará la respuesta del paciente después de nuestra primera intervención y se planteará la necesidad de la realización de terapia quirúrgica, cuyo objetivo será la eliminación de los defectos titulares Por último mantenimientos regulados insistiendo en IHO y visitas periódicas por posible recidiva. (79) Se realizará un seguimiento continuado del paciente, y se eliminarán definitivamente en la manera de lo posible los factores predisponentes como tabaco, alcohol, mala higiene, estrés.
La terapia antirretroviral ha experimentado un progreso extraordinario en el desarrollo de las terapias frente al VIH particularmente la TARGA (Terapia antirretroviral de gran actividad) que consiste en la combinación de fármacos inhibidores de la transcriptasa inversa con inhibidores de la proteasa. Las infecciones sistémicas y orofaciales tradicionalmente relacionadas con la infección por VIH/sida se han reducido de manera considerable. Sin embargo el uso de este tipo de terapia esta asociado a numerosos efectos adversos, algunos de los cuales afectan al la región orofacial (80).
En el momento presente y gracias a la TARGA la situación médica de los pacientes ha cambiado radicalmente. Así las personas que inician de forma precoz el tratamiento antirretroviral consiguen llevar una vida normal en el 80-90% de los casos. Además la prevalencia de lesiones orales, como ya se ha comentado, también ha disminuido especialmente desde la aparición de los inhibidores de proteasa (80-82).
Conclusiones
La infección por el VIH/sida no sólo constituye un importante problema mundial de Salud Pública, sino también un permanente reto para las autoridades, los investigadores y los profesionales sanitarios, los cuales han de enfrentarse a ella cada día mediante, entre otras actividades, la planificación de estrategias, la búsqueda de terapias eficaces, la prevención y el diagnóstico de nuevos casos, y la atención integral a las personas infectadas.
El VIH dentro de la cavidad oral puede influir en la predisposición de padecer patología periodontal específica. Es por lo que es necesario realizar un seguimiento periódico con un estricto control del estado periodontal con lo que evitaremos la aparición de nuevas patologías. Sería importante tener una atención especial a los parámetros inmunológicos y virológicos de los pacientes, ya que nos aportarán información sobre el estado sistémico. La influencia del VIH según la nueva clasificación enfermedades periodontales, relacionaría con el eritema gingival lineal, las enfermedades necrotizantes y la exacerbación de la perdida de inserción en periodontitis crónicas.
Existen factores coadyuvantes que implican un mayor riesgo a padecer periodontitis u otras lesiones orales. La aparición de lesiones orales como formas severas de gingivitis y periodontitis pueden ser una indicación de que nuestro paciente esté infectado por el VIH. Una detección precoz de la infección por el VIH nos obligará a realizar un seguimiento del paciente mucho más exhaustivo. Sería necesario realizar medidas preventivas tomando como objetivo la reducción de la carga viral en la cavidad oral a través de tratamientos profilácticos, instrucciones de higiene oral y terapia antimicrobiana adecuada.
Bibliografía
1. Gamonal J, Bascones A, Silva A. Las Quimioquinas en la Patogénesis de la Periodontitis. Avances en Periodoncia e Implantología Oral, 1999;11:89-95. [ Links ]
2. Birkedal Hausen H. Roles of cytokines and inflammatory mediators in tissue destruction. Journal of Periodontal Research, 1993;28:500-10. [ Links ]
3. Offenbacher S. Periodontal Diseases: Pathogenesis. Annals of Periodontology 1996;1:821-78. [ Links ]
4. Schiodt M y Pindborg JJ. AIDS and the Oral Cavity. International Journal of Oral and Maxillofacial Surgery, 1987;16:1-14. [ Links ]
5. Pindborg JJ y Reichart PA. Atlas of disease of the oral cavity in HIV infection, 1st edn.Copenhagen; Munsksgaard, 1995. [ Links ]
6. Centers for Disease Control and Prevention (CDC 1993). Revised classification system for HIV infection and expanded surveillance case definition for AIDS among adolescent and adults. MMWR.; 41(Nº. RR-17):1-19. [ Links ]
7. Silverman S, Migliorati CA, Lozada- Nur F, Greenspan D, Conalt MA. Oral findings in people with or al high risk for AIDS, a study of 375 homosexual males. Journal of the American Dental Association, 1986;112: 187-93. [ Links ]
8. Reichart PA, Gelderblom H-R, Becker J, Kuntz A. AIDS and the oral cavity. The HIV-infection: Virology, etiology, origin, immunology, precautions an clinical observations in 110 patients. International Journal of Oral and Maxillofacial Surgery, 1987; 16:129-53. [ Links ]
9. Winkler JR, Murray PA. Periodontal disease: a potential intraoral expression of AIDS may be a rapidly progressive periodontitis. Journal of the Californian Dental Association, 1987;15: 20-4. [ Links ]
10. Winkler JR, Grassi M, Murray PA. Clinical description and etiology of HIVassociated periodontal disease. In: Perspectives on oral manifestations of AIDS, eds. 1988. [ Links ]
11. Horning GM, Cohen ME. Necrotizing ulcerative gingivitis, periodontis an stomatitis: clinical staging an predisposing factors. Journal of Periodontology, 1995; 66: 990-8. [ Links ]
12. SanGiacomo TR, Tam PM, Loggi DG, Itkin AB. Progressive osseous destruction as a complication of HIV-periodontitis. Oral Surgery, Oral Medicine, Oral Pathology, 1990; 69:476-9. [ Links ]
13. Williams CA, Winkler JR, Grassi M, Murray PA. HIVassociated periodontitis complicated by necrotizing stomatitis. Oral Surgery, Oral Medicine, Oral Pathology, 1990; 69:351-5. [ Links ]
14. Patton LL, McKaig R. Rapid progression of bone loss in HIV-associated necrotizing ulcerative stomatitis. Journal of Periodontolgy, 1998; 69:710-6. [ Links ]
15. EEC-Clearinghouse. An update of the classification and diagnostic criteria of oral lesions in HIV-infection. EEC-Clearinghouse on Oral Problems Related to HIV Infection an WHO Collaborating Centre on Oral Manifestations of the Human Immunodeficiency Virus. Journal of Oral Pathology and Medicine, 1991; 20:97- 100. [ Links ]
16. EEC-Clearinghouse. An update of the classification and diagnostic criteria of oral lesions in HIV-infection. EECClearinghouse on Oral Problems Related to HIV Infection and WHO Collaborating Centre on Oral Manifestations of the Human Immunodeficiency Virus. Journal of Oral Pathology and Medicine, 1993; 22: 289- 91. [ Links ]
17. Robinson PG, Winkler JR, Palmer G, y cols. The diagnosis of periodontal conditions associated with HIV infection. Journal of Periodontology, 1994; 65,236-43. [ Links ]
18. Barr CE. Periodontal problems related to HIV-1 infection. Advances in Dentistry Research, 1995; 9:147-51. [ Links ]
19. Holmstrup P, Westergaard J. Necrotizing periodontal disease. En: Lindhe J (ed.). Clinical periodontology and implant dentistry. Oxford: Blackwell, 2003;243-59. [ Links ]
20. Robinson PG, Sheiham A, Challacombe SJ,Zakrzewska JM. Periodontal health and HIV infection. Oral Diseases, 1997; 3(Supl.1), S149-S152. [ Links ]
21. Wiebe CB, Epstein JB. An atlas of HIV-associate oral lesions: a new classification and diagnostic criteria. Journal of the Canadian Dental Association, 1997; 63: 288-94. [ Links ]
22. Robinson PG. Which periodontal changes are associated with HIV infection? Journal of Clinical Periodontolgy, 1998; 25:278-85. [ Links ]
23. American Academy of Periodontology (AAP). International Workshop for a Cassification of Periodontal Disease an Conditions. Papers. Oad Brook, Illinois, October 30- November 2, 1999. Annals of Periodontology, 1999;4:1-122. [ Links ]
24. Narani N, Epstein JB. Classifications of oral lesions in HIV infection. Journal of Clinical Periodontology, 2001;28: 137-45. [ Links ]
25. Armitage GC. Development of a classification system for periodontal diseases and conditions. Annals of Periodontology, 1999; 4:1-6. [ Links ]
26. Porter SR, Luker J, Scully C, Glover S, Griffiths MJ. Orofacial manifestations of a group of British patients infected with HIV-1. Journal of Oral Pathology and Medicine, 1989;18:47-8. [ Links ]
27. Klein RS, Quart AM, Small CB. Periodontal disease in heterosexuals with acquired immunodeficiency syndrome. Journal of Periodontology, 1991; 62: 535- 40. [ Links ]
28. Slots J, Rams TE. New views on periodontal microbiota in special patient categories. Journal of Clinical Periodontology, 1991; 18: 411-20. [ Links ]
29. Lamster IB, Grbic JT, Bucklan RS, Mitchell-Lewis D, Reynolds HS, Zambon JJ. Epidemiology and diagnosis of HIV-associated periodontal diseases. Oral Disease, 1997; 3 (Suppl 1): S141-S148. [ Links ]
30. Patton LL, McKaig RG, Strauss RP, Eron JJ. Oral manifestations of HIV in a southeast USA population. Oral Diseases, 1998; 4: 164-9. [ Links ]
31. Schuman P, Ohmit SE, Sobel JD, y cols. Oral lesions among women living with or at risk for HIV infection. HIV Epidemiology Research Study (HERS) Group. American Journal of Medicine, 1998;104: 559-64. [ Links ]
32. Ranganathan K, Reddy BV, Kumarasamy N, Solomon S, Viswanathan R, Johnson NW. Oral lesions and conditions associated with human immunodeficiency virus infection in 300 south Indian patients. Oral Diseases, 2000;6: 152-7. [ Links ]
33. Holmes HK, Stephen LX. Oral lesions of HIV infection in developing countries. Oral Diseases, 2002; 8 (Suppl. 2): 40-3. [ Links ]
34. Rowland RW. Consensus Report: Necrotizing Periodontal Diseases. Ann Periodontol, 1999 Dec; 4(1):65-73; discussion 78. [ Links ]
35. Rowland RW, Escobar MR Friedman RB. Painful gingivitis may be an early sign of infection with the human immunodeficiency virus. Clinical Infectius Diseases, 1993;16:233-6. [ Links ]
36. Cob CM, Ferguson BL, Keselyak NT. A TEM/SEM study of the microbial plaque overlying the necrotic gingival papillae of HIV-seropositive, necrotizing ulcerative periodontitis. Journal of Periodontal Research, 2003;38:147-55. [ Links ]
37. Novak MJ. Necrotizing Ulcerative Periodontitis. Annals of Periodontology, 1999; 4:74-7. [ Links ]
38. Thompson SH, Cahrles GA, Craig DB. Correlation of oral disease with the Walter Reed staging scheme for HIV-1-seropositive patients. Oral Surgery Oral Medicine Oral Pathology, 1992; 73:289-92. [ Links ]
39. Glick M, Muzyka BC, Salkin LM. Necrotizingulcerative periodontitis: a marker for immune deterioration and a predictor for the diagnosis of AIDS. Journal of Periodontology, 1994;65:393-7. [ Links ]
40. Bascones A, Serrano C, Campo J. Manifestaciones de VIH en la cavidad bucal. Medicina Clínica (Barc), 2003;120 (11):426-434. [ Links ]
41. Pingorg JJ, Bhat M, Roed-Petersen B. Oral changes in South Indian children with severe protein deficiency. Journal of Periodontology, 1967;38:218-22. [ Links ]
42. Gornitsky M, Pekovic D. Involvement of human immunodeficiency virus (HIV) in gingiva of patients with AIDS. Advances in Experimental Medicine and Biology, 1987;21:553-62. [ Links ]
43. Rosenstein DI, Eigner TL, Levin MP, et al. Rapidly progressive periodontal disease associated with HIV infection: report of a case. Journal of American Dental Association, 1989;118:313-4. [ Links ]
44. Epstein JB, Leziy S, Ransier A. Periodontal pocketing in HIV-associated periodontitis. Special Care Dentist, 1993;13:236-40. [ Links ]
45. Scheutz F, Matee MIN, Andsager L, Holm AM, y cols. Is there an association between periodontal condition and HIV infection? Journal Clinical Periodontology, 1997; 24:580-7. [ Links ]
46. Drinkard CR, Decher L, Little JW. Periodontal status of individuals in early stages of human immunodeficiency virus infection. Community Dental Oral Epidemiology, 1991; 19:281-5. [ Links ]
47. Friedman RB, Gunsolley J, Gentry A. Periodontal status of HIV-seropositive and AIDS patients. Journal of Periodontology, 1991;62:623-7. [ Links ]
48. Barr C, López MR, Rua -Dobles A. Periodontal Changes by HIV Serostatus in a Cohort of Homosexual and Bisexual Men. Journal of Clinical Periodontology, 1992; 19:794-801. [ Links ]
49. Mulligan R, Phelan JA, Brunelle J, Redford M, y cols. Baseline characteristics of participants in the oral health component of the Women´s interagency HIV Study. Community Dental Oral Epidemiology, 2004;86-98. [ Links ]
50. Smith GLF, Cross DL, Wray D. Comparision of periodontal disease in HIV seroposite subjects and controls (I) Clinical features. Journal of Clinical Periodontology, 1995;22:558-68. [ Links ]
51. Robinson PG, Sheiham A, Challacombe SJ, Zakrzewska JM. The periodontal health of homosexual men with HIV infection. A controlled study. Oral Diseases, 1996; 2:45- 52. [ Links ]
52. Robinson PG, Boulter A, Birnbaum W, Johnson NW. A controlled study of relative periodontal attachment loss in people with HIV infection. Journal of Periodontology, 2000; 27:273-6. [ Links ]
53. Robinson PG. Periodontal disease and HIV infection. A review or the literature. Journal of Clinical Periodontology, 1992; 19:609-14. [ Links ]
54. Selby C, Drost E, Brown D. Inhibition of neutrophil adherence and movement by acute cigarette smoke exposure. Experimental Lung Research, 1992;18:813-27. [ Links ]
55. American Academy of Periodontology. Tobacco use and the periodontal patient, 1996; 67:51-6. [ Links ]
56. Persson RE, Hollender LG, Persson GR. Alveolar bone levels in AIDS and HIV seropositives patients and in controls subjects. Journal of Periodontology, 1998; 69,1056-61. [ Links ]
57. Murray PA, Grieve WG, Winkler JR. The humoral immune response in HIV-associated periodontitis (Abstract). Proceedings of the 3rd International Conference on AIDS, Washington,1987. [ Links ]
58. Murray PA, Winkler JR, Sadowski L, Kornman KS, Steffensen B, Robertson PB, Holt SC. Microbiology of HIVassociated gingivitis and periodontitis. In: Robertson, PB, Greenspan, JS, eds. Perspectives on Oral Manifestations of AIDS. PSG Publishing Co, Inc, Littleton, 1998; pp. 105-18. [ Links ]
59. Murray PA, Grassi M, Winkler JR. The microbiology of HIV-associated periodontal lesions. Journal of Clinical Periodontology, 1989;16: 636-42. [ Links ]
60. Zambon JJ, Reynolds HS, Genco RJ. Studies of the subgingival microflora in patients with acquired immunodeficiency syndrome. Journal of Periodontology, 1990; 61:699-704. [ Links ]
61. Murray PA, Winkler, JR, Peros WJ, French CK, Lippke JA. DNA probe detection of periodontal pathogens in HIVassociated periodontal lesions. Oral Microbiology and Immunology, 1991; 6: 34-40. [ Links ]
62. Rams TE, Andriolo MJ, Feik, D, Abel SN, McGivern TM, Slots J. Microbiological study of HIV-related periodontitis. Journal of Periodontology, 1991; 62: 74-81. [ Links ]
63. Moore LVH, Moore WEC, Riley C, y cols. Periodontal microflora of HIV positive subjects with gingivitis or adult periodontitis. Journal of Periodontology, 1993; 64: 48-56. [ Links ]
64. Murray PA. Periodontal disease in patientnts infected by human inmunodeficiency virus. Periodontology, 1995;50-67. [ Links ]
65. Patel, M, Coogan, M, Galpin, JS. Periodontal pathogens in subgingival plaque of HIV-positive subjects with chronic periodontitis. Oral Microbiology Immunology, 2003; 18: 199-201. [ Links ]
66. Grbic JT, Mitchell-Lewis DA, Fine JB, y cols. (1995). The relationship of candidiasis to linear gingival erythema in HIV-infected homosexual men and parenteral drug users. Journal of Periodontology 66:30-7. [ Links ]
67. Velegraki A, Nicolatou O, Theodoridou M, y cols. Paediatric AIDS-related linear gingival erythema: a form of erythematous candidiasis? Journal of Oral Pathology Medicine, 1999; 28: 178-82. [ Links ]
68. Rams TE, Andriolo MJ, Feik D, Abel SN, McGivern TM, Slots J. Microbiological study of HIV-related periodontitis. Journal of Periodontology, 1991;62:74-81. [ Links ]
69. Lucht E, Evengard B, Skott J, Pehrson P, Nord CE. Entamoeba gingivalis in human immunodeficiency virus type 1-infected patients with periodontal disease. Clinical Infectius Diseases, 1998;27:471-3. [ Links ]
70. Chattin BR, Ishihara K, Okuda K, Hirai Y, Ishikawa T. Specific microbial colonizations in the periodontal sites of HIVinfected subjects. Microbiology and Immunology, 1999;43:847-52. [ Links ]
71. Contreras A, Mardirossian A, Slots J. Herpesviruses in HIV-periodontitis. Journal of Clinical Periodontology, 2001;28:96-102. [ Links ]
72. Mardirossian A, Contreras A, Navazesh M, Nowzari H, Slots J. Herpesviruses 6, 7 and 8 in HIV- and non-HIV associated periodontitis. Journal of Periodontal Research, 2000; 35: 278-84. [ Links ]
73. Contreras A, Umeda M, Chen C, Bakker I, Morrison JL, Slots J. Relationship between herpesviruses and adult periodontitis and periodontopathic bacteria. Journal of Periodontology, 1999; 70: 478-84. [ Links ]
74. Academy report AAP. Treatment of Plaque-Induced Gingivitis, Chronic Periodontitis, and Other Clinical Condition. Journal of Periodontology, 2001; 72:1790- 1800. [ Links ]
75. Wennström J, Lindhe. Effect of hydrogen peroxide on developing plaque and gingivitis in man. Journal of Clinical Periodontology, 1979, Apr;6(2):115-30. [ Links ]
76. Bermejo-Fenoll A, Sanchez-Perez A. Necrotising periodontal diseases. Medicina Oral Patología Oral Cirugía Bucal, 2004; 9 Suppl:114-9; 108-14. English, Spanish. PMID: 15580128. [ Links ]
77. Loesche WJ, Syed SA, Laughon, BE, Stoll J. The bacteriology of acute necrotizing ulcerative gingivitis. Journal of Periodontology, 1982, Apr;53(4):223-30. [ Links ]
78. Scully C, Laskaris G, Pindborg J, Porter SR, Reichart P. Oral manifestations of HIV infection and their management. II. Less common lesions. Oral Surgery Oral Medical Oral Pathology. 1991, Feb;71(2):167-71. Review. [ Links ]
79. Parameter of care suplement AAP. Parameter on acute periodontal disease. J Periodontol, 2000;71(5):863-6. [ Links ]
80. Scully C, Diz Dios P. Orofacial effects of antiretroviral therapies. Oral Diseases, 2001;7, 205-10. [ Links ]
81. Patton LL, McKaig R, Strauss R, Rogers D, Eron JJ, Jr, y cols.Changing prevalence of oral manifestations of human immuno-deficiency virus in the era of protease inhibitor therapy. Oral SurgeryOral Medical Oral Pathology Oral Radiology Endodontology, 20001;89: 299-304. [ Links ]
82. Ceballos- Salobreña A,Gaitan-Cepeda LA, Ceballos García L, Lezama-Del Valle. Oral lesions in HIV/AIDS patients undergoing highly active antiretroviral treatment including protease inhibitors: A new face of oral AIDS? AIDS Patients Care STDS, 2000; 200; 14: 627-37. [ Links ]
83. Campo J. Aspectos Odontoestomatológicos de la infección por VIH/sida. En: Medicina Bucal. Antonio Bascones. Eds. Avances Ariel (2004). Madrid. [ Links ]