My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Avances en Periodoncia e Implantología Oral
On-line version ISSN 2340-3209Print version ISSN 1699-6585
Avances en Periodoncia vol.28 n.2 Madrid Aug. 2016
Técnicas de preservación de alveolo y de aumento del reborde alveolar: Revisión de la literatura
Ridge preservation and ridge augmentation procedures: A literatura review
García Gargallo M.*, Yassin García S.* y Bascones Martínez A.**
* Segundo Curso de Magíster en Periodoncia. Facultad de Odontología. Universidad Complutense de Madrid.
** Catedrático en Medicina Bucal y Periodoncia. Director del Máster de Periodoncia. Facultad de Odontología. Universidad Complutense de Madrid.
Dirección para correspondencia
RESUMEN
La pérdida dentaria produce una serie de cambios dimensionales que afectan tanto a los tejidos duros como a los tejidos blandos ocasionando frecuentemente defectos en el reborde alveolar. La prevención y el tratamiento de dichos defectos, tiene como objetivo la preservación o el aumento de los tejidos duros y/o blandos para mejorar las condiciones del reborde para una futura restauración protésica. Existen diversas técnicas quirúrgicas encaminadas a prevenir o minimizar los cambios dimensionales en alveolos postextracción (técnicas de preservación de alveolo) y otras destinadas a la reconstrucción de dichas alteraciones anatómicas. En general, en defectos pequeños o moderados una técnica de aumento de tejidos blandos puede ser suficiente. Sin embargo, en defectos más severos o en aquellas localizaciones en las que se planifique la posterior colocación de implantes, un enfoque combinado (aumento de tejido duros y blandos) y/o en distintas fases puede ser necesario. En este artículo se revisan los cambios dimensionales tras la extracción o pérdida dental, los tipos de la deformidad del reborde así como las diferentes técnicas de preservación de alveolo y de aumento de la cresta alveolar.
Palabras clave: Preservación de alveolo, técnicas de aumento de tejidos duros y/o blandos, rebordes alveolares deformados.
SUMMARY
The extraction of single as well as multiple teeth induces a series of adaptative changes in the soft and hard tissues that results in an overall regress of the edentulous site(s). The prevention and treatment of alveolar ridge deformities aims preserving and reconstructing soft and hard tissues of the edentulous ridge in order to render better conditions at the site for the future prosthesis installation. Different surgical techniques have been proposed to prevent ridge collapse after tooth extraction or to reconstruct the lost anatomy prior to prosthesis installation. In general terms, in mild defects, soft tissue augmentation may be sufficient to repair the deformity. However, in more severe deformities a combined or staged approach may be more appropriate. This article reviews the dimensional changes after tooth extraction, types alveolar ridge deformities and various techniques for the prevention and treatment of alveolar ridge defects.
Key words: Ridge preservation, alveolar crest preservation, alveolar ridge augmentation, alveolar ridge deformities.
Introducción
La apófisis alveolar es la parte del maxilar y la mandíbula que forma y sostiene los alveolos dentarios. Las características morfológicas de la apófisis alveolar están relacionadas con:
1. El tamaño y forma de los dientes.
2. Con eventos que ocurren durante la erupción dental.
3. Con la inclinación de los dientes erupcionados.
Apófisis alveolar. Cambios dimensionales postextracción en los tejidos duros y blandos
La formación y la preservación alveolar dependen de la presencia de los dientes. La pérdida dentaria conduce a una serie de cambios adaptativos que afectan tanto a los tejidos duros como a los tejidos blandos (1,2).
¿Qué ocurre a nivel de los tejidos duros?
Las alteraciones en la cresta alveolar tras una extracción dental han sido ampliamente investigadas. Los estudios experimentales en perros realizados por Araujo & Lindhe (3) y Araujo y cols. (4) han demostrado que existen marcados cambios dimensionales en la cresta alveolar en los primeros dos o tres meses, siendo más pronunciados en la cortical vestibular. Por este motivo, el centro del reborde alveolar se desplaza en sentido lingual/palatino.
La reabsorción de la cortical vestibular en sentido horizontal se ha establecido que puede llegar a ser de un 56%, mientras que la cortical lingual puede llegar a reabsorberse un 30% (5). En global, la reabsorción horizontal de la cresta se ha demostrado que puede llegar a ser de un 50% (2).
Una reciente revisión sistemática basada en estudios clínicos (6) demostró, que la cresta alveolar experimenta un cambio medio en sentido horizontal de 3,8 mm y un cambio medio en sentido vertical de 1,24 mm en los 6 meses tras la realización de una extracción dental.
En los casos más extremos, toda la apófisis alveolar podrá perderse después de la pérdida de dientes y en ese caso solo permanece el hueso basal del maxilar y de la mandíbula.
¿Qué ocurre a nivel de los tejidos blandos?
Inmediatamente tras la extracción dental, no existe tejido blando cubriendo la entrada del alveolo residual. Éste va a cicatrizar por segunda intención. En las semanas posteriores, se produce un incremento del volumen de tejidos blandos gracias a la proliferación celular, sellando la entrada al alveolo. Los cambios en el contorno de los tejidos blandos se corresponden con los cambios que afectan al perfil de tejidos duros subyacente, que rodea el área de la extracción dental (2).
Rebordes edéntulos deformados
Un reborde alveolar parcialmente edéntulo puede conservar en parte la morfología del reborde alveolar. Tradicionalmente, un reborde que ha conservado las dimensiones vestibulolinguales y mesiodistales de la apófisis alveolar tras la pérdida o extracción dentaria se define como reborde alveolar normal. Sin embargo, las eminencias radiculares y las papilas interdentales ya no existen lo que plantea dudas en cuanto si verdaderamente puede considerarse un reborde alveolar "normal".
1. Causas del colapso de tejidos duros y blandos
Extracciones y/o pérdidas dentarias como consecuencia de periodontitis crónica avanzada, periodontitis agresiva, traumatismos o caries.
2. Problemas y consecuencias
La pérdida dentaria puede conllevar una limitada disponibilidad ósea para una futura restauración y problemas estéticos entre los cuales cabe destacar la pérdida de la eminencia de las raíces, de las papilas, de la encía queratinizada, falta de sensación de que el póntico de una prótesis parcial fija emerge de la cresta y la aparición de triángulos negros póntico-pilar.
3. Clasificación de los defectos del reborde
Seibert, en 1983 (7), clasifica los defectos del reborde alveolar en 3 clases atendiendo al componente horizontal y vertical del defecto:
— Clase I: Pérdida de la dimensión vestibulolingual, conservando una altura (dimensión apicocoronal) normal de la cresta.
— Clase II: Pérdida de la dimensión apicocoronaria, conservando una anchura (dimensión vestibulolingual) normal de la cresta.
— Clase III: Pérdida tanto de la dimensión vestibulolingual como apicocoronaria. Pérdida de la altura y anchura normal de la cresta.
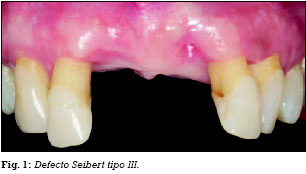
Por su parte, Allen, en 1985 (8), introduce el concepto de severidad, considerando el defecto:
— Leve: Menor a 3 mm.
— Moderado: De 3 a 6 mm.
— Severo: Mayor de 6 mm.
4. Prevalencia de los defectos del reborde
Abrams y cols., en 1987 (9), estudiaron pacientes parcialmente desdentados, y encontraron defectos del reborde alveolar en el 91% de los casos. Siendo mayor a menor frecuencia: Clase III, Clase I y Clase II.
5. Pronóstico de los defectos del reborde alveolar
Los defectos del reborde, como ya se ha mencionado, pueden llevar consigo resultados estéticamente inaceptables. Más aún, cuando las pérdidas afectan al sector anterior. Es importante conocer el pronóstico de las deformidades antes de empezar el tratamiento para conocer las limitaciones que existen y seleccionar la técnica idónea para obtener el mejor resultado posible. El pronóstico es peor cuando se trata de defectos en altura (dimensión apicocoronaria) o combinados (altura y anchura); cuanto mayor sea la pérdida de inserción de los dientes adyacentes y/o cuanto mayor sea el número de dientes ausentes.
6. ¿Cómo podemos minimizar el colapso que se produce tras una exodoncia?
A. Colocación de pónticos ovoides tras la extracción. Con ello se busca proporcionar soporte a los tejidos blandos. Sin embargo, en determinadas situaciones puede que este enfoque no sea suficiente para conseguir un buen resultado; como en el caso de que no exista cortical vestibular o ésta sea muy fina (10).
B. Elevación de un colgajo mucoperióstico al realizar la extracción. Esta técnica permite preservar la cortical vestibular en caso de fractura radicular subgingival (10). Se eleva un colgajo mucoperióstico para extraer el diente y evitar traumatizar en exceso el hueso.
C. Técnicas de preservación de alveolo/ técnicas de preservación de la cresta. El objetivo de estas técnicas es preservar el volumen de la cresta que existe en el momento de la extracción (11). Se describirán en más detalle a continuación.
D. Colocación de implantes inmediatos. A la hora de valorar la colocación de implantes inmediatos, se recomienda (11) la colocación de implantes inmediatos en zona de premolares, con baja demanda estética y anatomía favorable. En áreas con prioridad estética, no se recomienda la colocación de implantes en alveolos postextracción. Sin embargo cabe destacar, que existen series de casos prospectivos (12, 13) que muestran buenos resultados estéticos a largo plazo, tras la colocación de implantes en alveolos tras el cierre de tejidos blandos.
7. ¿Cómo podemos aumentar el volumen perdido del reborde alveolar?
Técnicas de aumento de la cresta alveolar
El objetivo de estas técnicas es aumentar el volumen de la cresta mas allá de la estructura ósea existente en el momento de la extracción (11).
Para conseguirlo, se han propuesto técnicas de aumento de tejidos duros y/o blandos. En términos generales, los defectos leves o moderados con poca pérdida de tejido duro se pueden resolver con aumento de tejidos blandos. Sin embargo, los casos más graves o con pérdida importante de hueso en los que se opte por tratamiento restaurador a través de prótesis implantosoportada, es necesario el aumento de tejidos duros y/o blandos, simultáneo o no a la colocación de los mismos, en una o varias etapas.
Técnicas de preservación de alveolo
Definición
Conjunto de técnicas encaminadas a la preservación del volumen de la cresta que existe en el momento de la extracción (11).
Justificación
Siguiendo las recomendaciones del Consenso del Osteology Foundation (14) la realización de este tipo de técnicas estará justificada en las siguientes situaciones:
1. Mantenimiento del "sobre-envelope" de tejidos duro y blando remanente.
2. Mantenimiento de un volumen estable de la cresta alveolar con el objetivo de optimizar los resultados estéticos y funcionales.
3. Simplificación de los procedimientos posteriores a las técnicas de preservación de la cresta, a través de la generación de un volumen adecuado de tejidos duros y blandos que simplifique los procedimientos futuros de colocación de implantes.
Indicaciones
1. Cuando la colocación de implantes se va a diferir en el tiempo:
— Pacientes adolescentes.
— Pacientes que no pueden colocarse los implantes en ese momento (vacaciones...).
— Cuando la estabilidad primaria del implante no puede conseguirse.
— Cuando no se recomienda la colocación de implantes inmediatos.
2. Contorneado de la cresta para tratamiento protésico convencional.
3. Siempre y cuando el ratio coste/ beneficio sea positivo.
4. Reducción de la necesidad de realizar una técnica de elevación de seno para la colocación de implantes en el sector posterior (14).
Materiales
Un material ideal para la preservación alveolar debe ser capaz de evitar la reducción volumétrica que a menudo ocurre tras la extracción o la pérdida de un diente, y permanecer en la localización como un entramado hasta que se haya producido una suficiente cicatrización (formación ósea). La sustitución o el reemplazo del material debe permitir el inicio de la osteogénesis y servir como una red que soporte el crecimiento óseo.
Entre los materiales que se han utilizado para intentar preservar el reborde alveolar se incluyen algunos de los empleados para regeneración ósea o tisular guiada (15).
Así, se han utilizado diversos materiales de injerto, incluyendo los injertos de hueso autógenos, alógenos, xenogénicos y aloplásticos como materiales osteoinductivos y/o osteoconductivos, membranas, esponjas e incluso implante dentales, como preservadores de reborde.
Técnicas
La técnica más sencilla para realiza runa preservación de reborde alveolar es a través de la exodoncia atraumática y lograr el cierre primario del mismo que permita una cicatrización biológica del alveolo. Otros métodos comúnmente utilizados son.
1. Injerto colocado en el alveolo cubierto con membrana y colgajo desplazado para lograr cierre primario parcial o completo de la herida.
2. Cubrimiento del injerto mediante un colgajo rotacional o desplazado coronalmente pero sin membrana.
3. Membranas solas sobre el alveolo, con cubrimiento parcial o total utilizando tejidos blandos.
Recomendaciones para la técnica quirúrgica:
— Elevación de un colgajo y relleno del defecto con biomateriales.
— Cierre primario de la herida.
— Empleo de materiales con una tasa baja de reemplazo.
— Elevación de colgajos y la colocación de dispositivos para contornear el perfil de la cresta (11).
Técnicas de aumento de los tejidos duros y blandos
Introducción
La presencia de un reborde alveolar deformado, supone un reto tanto para los prostodoncistas como para los periodoncistas; más aún cuando la deformidad afecta al sector anterior. Para corregir las deficiencias del reborde, los restauradores, se ven obligados a instalar pónticos muy largos o muy anchos, comprometiendo el resultado estético del caso. Por ello, existen determinadas situaciones, en las que es necesario corregir quirúrgicamente dichas deformidades del reborde alveolar previamente, como parte de nuestro tratamiento restaurador para conseguir un resultado estético óptimo.
Objetivo
El objetivo de la realización de estas técnicas es conseguir un volumen suficiente de tejido duro y/o blando que permita mejorar las condiciones del reborde para una futura restauración protésica.
En los casos en los que la futura restauración vaya a ser una prótesis fija convencional, puede ser suficiente la realización de técnicas de aumento de tejido blando. Sin embargo, si se planifica la colocación de una restauración implantosoportada o se trata de un defecto muy grande que involucre el sector anterior, tendremos que recurrir a técnicas o bien de aumento de tejido duro o, en las situaciones más comprometidas, técnicas combinadas de aumento de tejidos duros y blandos.
Ante este tipo de circunstancias, es de vital importancia que se realice un exhaustivo análisis del caso y planificación conjunta con el prostodoncista para lograr el mejor resultado estético y funcional. Deben tomarse en consideración los siguientes factores:
— Volumen tisular requerido para eliminar la deformidad del reborde.
— Tipo de procedimiento a realizar.
— Cronología de los diversos procedimientos terapéuticos.
— Diseño de la restauración provisional.
— Problemas potenciales por pigmentaciones tisulares y mimetización con los tejidos circundantes.
A lo largo de los años, se han descrito multitud de procedimientos quirúrgicos encaminados a la corrección de los defectos del reborde alveolar. Principalmente, estas técnicas pueden agruparse en tres grupos:
— Técnicas de aumento de tejidos blandos.
— Técnicas de aumento de tejidos duros.
— Técnicas combinadas.
Técnicas de aumento de tejidos blandos
Pueden distinguirse procedimientos con injerto pediculado y con injerto libre.
1. Procedimientos de injerto pediculado:
— Técnica de colgajo enrollado (Roll Technique). Esta técnica fue descrita inicialmente por Abrams en 1980 (16) y consiste en la preparación de un colgajo pediculado de tejido conectivo desepitelizado del paladar que luego se inserta en un saco subepitelial creado en el colgajo vestibular.
Indicación: Para el tratamiento de defectos Seibert tipo I pequeños y moderados, sobre todo en casos de un única pérdida.
— Técnica de colgajo de tejido conectivo pediculado del paladar. Esta técnica fue descrita por Wang en 1993 (17) y posteriormente modificada por Matthews en 2008 (18). Consiste en levantar un colgajo palatino a espesor parcial que permita la obtención un injerto pediculado de tejido conectivo del paladar que posteriormente será desplazado y fijado sobre un lecho a espesor parcial en la zona vestibular. En aquellos casos en los que el paciente necesite cirugía periodontal el injerto pediculado también puede proceder del colgajo secundario.
Es una técnica versátil, ya que en función de donde se fije el pedículo (vestibular, oclusal) y la forma que se le dé (plano o enrollado) permite un mayor o menor aumento en sentido horizontal y/o vertical.Indicación: Tratamiento de defectos de Seibert tipo I, II y III (19). También indicado en casos de regeneración ósea guiada para cubrir el material de regeneración y evitar la exposición de la membrana (20).
2. Procedimientos con injerto libre:
— Procedimiento del injerto insaculado. Esta técnica requiere la creación de un saco subepitelial en la zona de la deformidad a través de la cual se introduce un injerto de tejido conectivo. Éste se moldea y se fija al lecho con suturas al periostio. La incisión de acceso y el plano de disección pueden ser coronoapical, apicocoronal o lateral (8,21-23).
Indicaciones: Para corregir defectos de Clase I de Seibert.
— Procedimiento del injerto interpuesto (tipo "inlay"). Consiste en la creación de un sobre o un colgajo a espesor parcial en la zona de la deformidad y la aplicación de un injerto de tejido conectivo interpuesto entre el conectivo del sobre o colgajo, y del lecho receptor. Este injerto interpuesto no esta sumergido ni cubierto por completo en su superficie, quedando una expuesta a la cavidad oral. Por ello no es necesario eliminar todo el epitelio.
Indicaciones: Para corregir defectos de Clase I y los de Clase II pequeños y moderados.
— Procedimiento del injerto superpuesto (tipo "onlay"). Se crea un lecho receptor desepitelizado sobre el que se superpone un injerto libre epitelizado. Inicialmente fue descrito con el objetivo de conseguir un aumento en altura del reborde (22-24).
Indicaciones: Para corregir defectos de Clases II y III. Están contraindicados en aquellas áreas con cicatrices, por comprometer la vascularización del lecho receptor.
— Procedimientos combinados (tipo «inlay" & tipo "onlay"). Este tipo de técnica surge de la combinación de las dos técnicas anteriores y busca incrementar tanto el volumen en altura como en anchura a través de la toma de un injerto de tejido conectivo que conserve en una epitelio. De esta forma, la parte interpuesta será la de conectivo y la superpuesta la de epitelio que quedará expuesta a la cavidad oral.
Indicaciones: Para corregir defectos de Clase III.
Provisionalización. Manejo de tejidos blandos
Se ha mencionado con anterioridad, la importancia de realizar una correcta planificación junto con el prostodoncista previo a la realización de procedimientos de aumento del reborde alveolar. Uno de los factores indispensables a tener en cuenta previo a la intervención quirúrgica, es el diseño de las restauraciones provisionales.
Consideraciones cuando la restauración final será un puente fijo dentosoportado
La restauración provisional debe ser un prototipo exacto de la prótesis final, en términos de forma de los dientes, inclinación axial, perfil de emergencia y forma de los espacios interdentales.
Se pueden emplear tanto dispositivos fijos (puente fijo provisional) como removibles (prótesis parcial removible que reponga los dientes ausentes). Normalmente se recomienda la utilización de prótesis parcial fija o un puente adhesivo (comúnmente conocido como puente de Maryland) para reponer un único diente, mientras que un puente fijo sobre pilares adyacentes cuando se trata de restauraciones múltiples.
En ambos tipos de situaciones, es muy importante que los pónticos no contacten con el tejido blando del reborde en las fases iniciales de cicatrización, puesto que dicho tejido experimenta una tumefacción considerable durante la fase inicial de cicatrización. Es necesario, por tanto, que exista un espacio entre dicho póntico y el reborde, para evitar una presión excesiva del provisional sobre el injerto que comprometa su vascularización en el postoperatorio inmediato y que suponga la necrosis del mismo comprometiendo el resultado estético final.
Tras la fase de cicatrización inicial, se pueden emplear pónticos ovoides para ayudar a configurar el perfil de la cresta de la forma deseada. La localización y la forma de las áreas de las troneras interproximales determinarán donde estarán situadas las papilas creadas en el reborde.
Debido a la necesidad de tener que crear este espacio entre el póntico y el reborde, en muchas ocasiones es necesario tener que retocar en exceso la prótesis provisional, quedando inservible para fases posteriores. Por ello, algunos autores proponen la utilización de un essix en las fases iniciales de cicatrización puesto que se trata de un dispositivo barato y bien tolerado por los pacientes durante un corto intervalo de tiempo que nos permite mantener el espacio póntico-cresta y dar una estética aceptable al paciente. Tres o cuatro semanas después de la técnica de aumento se podrá colocar un segundo provisional, pero esta vez será una prótesis provisional con pónticos ovoides para modelar los tejidos (25).
En determinadas situaciones, para darle la forma definitiva al reborde, alisar posibles líneas de incisión y perfeccionar la adaptación del póntico a la forma de la cresta, se utilizan técnicas de gingivoplastia, con piedras de diamante de grano grueso en una pieza de mano a alta velocidad e irrigación.
La utilización de pónticos ovoides también puede emplearse para sellar la entrada del alveolo tras ser rellenado por un injerto óseo y cubierto por una membrana como parte de una técnica de preservación de alveolo. Esta técnica esta especialmente indicada en casos con un hueso alveolar y un biotipo gingival grueso. En casos de biotipo fino, no se recomienda puesto que una excesiva presión del póntico puede resultar en una importante perdida de tejido duro y blando y comprometer el resultado estético final.
Consideraciones cuando la restauración final será una prótesis sobre implantes
Se recomienda no modelar los tejidos blandos inicialmente si se realizan técnicas de aumento previas, simplemente emplear los provisionales para reemplazar los dientes ausentes y proporcionar estética al paciente. Los tejidos se modelarán en la fase de provisionalización de la prótesis sobre implantes.
Técnicas de aumento de tejidos duros
Morfología ósea
Los defectos óseos se pueden clasificar en intraalveolares, horizontales y verticales.
Los defectos horizontales, que son los más frecuentes, pueden tratarse con técnicas de aumento del reborde de forma exitosa y predecible (26,27). Existen más dificultades cuando el objetivo de nuestro tratamiento sea el aumento de hueso en sentido vertical.
A la hora de enfrentarse en la clínica a una situación en la que se valora la necesidad de realizar técnicas de aumento de tejidos duros, es importante tener en consideración: la presencia de un defecto óseo, el tamaño del tramo edéntulo y el nivel de hueso de los dientes adyacentes.
Se han propuesto múltiples procedimientos para el aumento de tejidos duros:
1. Regeneración ósea guiada (ROG)
Las técnicas de ROG previa a la colocación del implantes son de elección en aquellas situaciones en las que existan defectos óseos que impidan la estabilidad primaria del implante o en las que no sea posible colocar un implante en el sitio ideal, guiado por la restauración protésica.
Las técnicas de regeneración ósea guiada, se basan en los principios de regeneración tisular guiada. Se trata de un método que utiliza una membrana barrera para excluir de la herida el epitelio y el tejido conectivo y crear un espacio, donde las células de los tejidos adyacentes van a crecer para formar el tejido desde el que migraron.
Seibert & Nyman, en 1990 (28), realizaron un estudio experimental en perros sobre el aumento del reborde alveolar a través de técnicas de ROG. Crearon defectos grandes en el maxilar y en la mandíbula, y tras 90 días de cicatrización, observaron que en los sitios tratados con membranas de teflón, con o sin material de relleno, se había formado hueso en el espacio entre la membrana y el lecho óseo, mientras que en ausencia de membrana no había formación ósea.
Las mejoras en la técnica han llevado a que sea considerado como un método exitoso y predecible para el aumento de la cresta alveolar, el tratamiento de fenestraciones y dehiscencias alrededor de implantes y para el relleno del defecto en alveolos anchos tras la colocación de implantes inmediatos (29).
Los materiales empleados para realizar la técnicas de ROG han sido múltiples a lo largo de la historia: politetrafluoroetileno (PTFE), politetrafluoroetileno expandido (e-PTFE), colágeno, ácido poliláctico, ácido poliglicólico, mallas de micro titanio y láminas de titanio.
La evidencia científica, demuestra que tanto el uso de membranas reabsorbibles (ácido poliglicólico o poliláctico) como no reabsorbibles (e-PTFE) pueden ser empleadas exitosamente para la ROG. Sin embargo, el hecho de que las no reabsorbibles requieran un segundo procedimiento quirúrgico para su retirada ha llevado a que en la actualidad, en la practica clínica, se empleen más frecuentemente membranas reabsorbibles. De entre ellas, se prefieren aquellas que presenten una tasa de reabsorción lenta.
Sin embargo, las membranas reabsorbibles disponibles en el mercado no son capaces de mantener el espacio de forma adecuada a no ser que el defecto sea muy favorable o se empleen materiales de relleno.
En situaciones en las que existan grandes defectos o en áreas supracrestales las membrana convencional de e-PTFE tampoco mantiene adecuadamente el espacio a menos que sea sostenida por material de relleno. El procedimiento alternativo es el uso de membranas reforzadas con titanio. Su uso ha demostrado ser satisfactorio en aumento vertical del reborde y en el tratamiento de defectos amplios de la apófisis alveolar (30,31).
2. Injertos óseos: autoinjertos, aloinjertos, xenoinjertos o sustitutos óseos sintéticos
Diversos materiales (autoinjertos, aloinjertos, xenoinjertos o sustitutos de hueso sintéticos) se han empleado con el objetivo de reconstruir la cresta alveolar residual. También pueden emplearse en combinación con membranas o con injertos de tejidos conectivo.
Entre las diferentes opciones de injertos óseos disponibles se encuentran:
— Injertos autólogos o autógenos (cortical, esponjoso o corticoesponjoso). En cuanto a sus propiedades biológicas, se considera el Gold Standard ya que es el único que posee las tres propiedades de osteogénesis, osteoinducción y osteoconducción.
Posee nula capacidad antigénica por obtenerse del mismo individuo. Se pueden obtener de diferentes zonas donantes intraorales (mentón, tuberosidad maxilar, rama mandibular, rebordes edéntulos o torus) o extraorales (cresta ilíaca, tibia, calota). Las últimas se utilizan en forma de injertos en bloque en casos de pérdidas óseas avanzadas, pero su inconveniente es que requieren de anestesia general para su obtención. Otra desventaja de los injertos autólogos es su rápida tasa de reabsorción, por lo que en ocasiones se combinan con aloinjertos o xenoinjertos para mejorar esta propiedad. Hay diferencias en cuanto a la reabsorción vertical según los sitios extraorales donantes: cresta ilíaca 12-60% y calota 0-15%. La reabsorción horizontal de los injertos en bloque autólogos se ha reportado entre el 10-50% (32,33).— Injertos alogénicos o aloinjertos (corticales, esponjosos o corticoesponjosos). Son procedentes de otro individuo de la misma especie. Hay dos principales: mineralizados congelados-secados (FDBA) y desmineralizados congelados-secados (DFDBA). La desmineralización podría exponer las proteínas morfogenéticas óseas (BMPs) para estimular la diferenciación de células pluripotenciales indiferenciadas hacia osteoblastos (osteoinducción) (34). Los aloinjertos necesitan un procesamiento especial para eliminar su capacidad antigénica (35).
— Injertos heterólogos o xenoinjertos (corticales o esponjosos). Su fuente de procedencia es un animal de otra especie diferente a humanos (36). Presentan propiedades osteoconductivas.
— Injertos aloplásticos o sintéticos. Son materiales biocompatibles, sintéticos e inorgánicos que funcionan como material de relleno y no de regeneración para futura colocación de implantes (37). Estos proveen un andamiaje para la osteoconducción de las células formadoras de hueso. Su principal ventaja es que obvian la necesidad de un sitio donante del propio sujeto. Los más utilizados son la hidroxiapatita y el fosfato tricálcico.
3. Extrusión ortodóncica
Las técnicas de aumento del reborde con tejidos duros descritas anteriormente, suponen el tratamiento quirúrgico de los defectos óseos en el momento de la extracción dentaria o en una fase posterior. Sin embargo, Salama & Salama, en 1993 (38), proponen el empleo de fuerzas de extrusión ortodóncica en dientes con pronóstico imposible antes de extraerlos para mejorar la arquitectura de tejido duro y blando. En este caso se busca modificar el entorno tisular antes de la extracción del diente creando un escenario más favorable para la posterior colocación de implantes. La tracción ortodóncica estira las fibras residuales del ligamento periodontal e induce nueva aposición ósea. A través de esta técnica se ha demostrado aumento de tejidos en sentido vertical en algunos casos (38).
4. Técnicas de expansión de la cresta
Las técnicas de división y expansión de la cresta alveolar son efectivas para la corrección de algunos casos de crestas edéntulas moderadamente reabsorbidas. Las tasas de supervivencia de los implantes colocados en localizaciones donde se han realizado estos procedimientos de aumento son similares a las de implantes colocados en hueso nativo.
Estas técnicas están indicadas en determinadas situaciones donde la atrofia de la cresta alveolar se ha desarrollado horizontalmente y hay hueso esponjoso entre las tablas óseas corticales vestibular y lingual o palatina, y existe una altura residual adecuada.
5. Técnicas de distracción osteogénica
La distracción osteogénica utiliza el fenómeno biológico de larga permanencia en que el nuevo hueso rellena el espacio del defecto creado cuando dos partes de hueso se separan lentamente bajo tensión (39). La distracción del segmento se puede lograr en una dirección vertical y/u horizontal (40). Los principios básicos implicados en dicha técnica incluyen un periodo de latencia de 7 días para la cicatrización postquirúrgica inicial de las heridas de tejidos blandos, una fase de distracción durante la cual las dos partes de hueso van experimentando un incremento de separación gradual con un ritmo de 1 mm al día y una fase de consolidación que permite la regeneración ósea en el espacio creado (41,42).
Esta técnicas puede utilizarse para aumentar verticalmente las crestas alveolares deficientes en determinados casos. Tiene una alta tasa de complicaciones, que incluyen: el cambio del vector de distracción, distracción incompleta, fractura del dispositivo de distracción y la pérdida parcial de la ganancia ósea inicial.
Las indicaciones de esta técnica se debe limitar a las crestas verticalmente deficientes con una anchura adecuada. Dado que el segmento que va a ser distraído tiene que tener al menos 3 mm de altura, las mandíbulas muy deficientes no son buenas candidatas debido al riesgo de daño neural y/o fractura mandibular. La presencia del seno maxilar y/o cavidades nasales pueden ser contraindicaciones. La rigidez de la mucosa palatina puede influir negativamente en el vector de distracción (43).
Técnicas combinadas
La morfología de los tejidos blandos en el sitio donde es necesario la realización de una técnica de aumento de tejido duro es fundamental, no solo porque es necesario que exista suficiente tejido para poder garantizar un cierre primario de la herida, sino porque va a determinar si el resultado es estéticamente aceptable o no.
Por ello, en muchas situaciones es necesario combinar técnicas de aumento e tejidos duros y blandos. Éstas podrán realizarse de forma simultánea en la misma intervención o, en las situaciones más comprometidas se realizarán dos intervenciones quirúrgicas: la primera, para ganar tejido blando y, la segunda, para aumentar la cantidad de tejido óseo disponible.
Conclusiones
La pérdida dentaria produce una serie de cambios dimensionales que afectan tanto a los tejidos duros como a los tejidos blandos ocasionando frecuentemente defectos en el reborde alveolar. A la hora de planificar la futura restauración morfofuncional de la zona, es fundamental un correcto diagnóstico del defecto, una adecuada planificación del caso junto con el prostodoncista, una correcta selección de la técnica quirúrgica y una minuciosa manipulación de los tejidos duros y blandos durante la intervención quirúrgica y posteriormente con las restauraciones provisionales.
Clínicamente, pueden distinguirse dos tipos de situaciones: una, en la que exista un diente con pronostico imposible en el que la extracción esté indicada; otra, en la que exista un espacio edéntulo más o menos amplio. En la primera situación, se podrá valorar la posibilidad de extraerlo sin más; utilizar el diente para crear un entorno más favorable a través de una técnica de extrusión ortodóncica, valorar la necesidad de realizar una técnica de preservación de alveolo o bien valorar la colocación de un implante inmediato. En la segunda situación, probablemente sea necesario la realización de técnicas de aumento de tejidos duros y/o blandos.
En general, en defectos pequeños o moderados cuando se vaya a realizar una prótesis parcial fija convencional podrá ser suficiente un aumento de tejidos blandos. Sin embargo, cuando existan defectos más severos o en aquellas localizaciones en las que se planifique la posterior colocación de implantes y no exista una adecuada disponibilidad ósea, nos inclinaremos hacia técnicas de aumento de tejidos duros o bien hacia técnicas combinadas.
Bibliografía
1. Pietrokovski J, Massler M. Alveolar ridge resorption following tooth extraction. J Prosthet Dent 1967 Jan;17(1): 21-7. [ Links ]
2. Schropp L, Wenzel A, Kostopoulos L, Karring T. Bone healing and soft tissue contour changes following single-tooth extraction: a clinical and radiographic 12-month prospective study. Int J Periodontics Restorative Dent 2003 Aug;23(4):313-23. [ Links ]
3. Araujo MG, Lindhe J. Dimensional ridge alterations following tooth extraction. An experimental study in the dog. J Clin Periodontol 2005 Feb;32(2):212-8. [ Links ]
4. Araujo MG, Sukekava F, Wennstrom JL, Lindhe J. Ridge alterations following implant placement in fresh extraction sockets: an experimental study in the dog. J Clin Periodontol 2005 Jun;32(6):645-52. [ Links ]
5. Botticelli D, Berglundh T, Lindhe J. Hard-tissue alterations following immediate implant placement in extraction sites. J Clin Periodontol 2004 Oct;31(10):820-8. [ Links ]
6. Lang NP, Pun L, Lau KY, Li KY, Wong MC. A systematic review on survival and success rates of implants placed immediately into fresh extraction sockets after at least 1 year. Clin Oral Implants Res 2012 Feb;23 Suppl 5:39-66. [ Links ]
7. Seibert JS. Reconstruction of deformed, partially edentulous ridges, using full thickness onlay grafts. Part I. Technique and wound healing. Compend Contin Educ Dent 1983 Sep-Oct;4(5):437-53. [ Links ]
8. Allen EP, Gainza CS, Farthing GG, Newbold DA. Improved technique for localized ridge augmentation. A report of 21 cases. J Periodontol 1985 Apr;56(4):195-9. [ Links ]
9. Abrams H, Kopczyk RA, Kaplan AL. Incidence of anterior ridge deformities in partially edentulous patients. J Prosthet Dent 1987 Feb;57(2):191-4. [ Links ]
10. Borghetti A, Laborde G. La chirurgie parodontale pro-prothétique. Actual Odontostomatol 1996;194:193-227. [ Links ]
11. Hammerle CH, Araujo MG, Simion M. Evidence-based knowledge on the biology and treatment of extraction sockets. Clin Oral Implants Res 2012 Feb;23 Suppl 5: 80-2. [ Links ]
12. Chen ST, Buser D. Clinical and esthetic outcomes of implants placed in postextraction sites. Int J Oral Maxillofac Implants 2009;24 Suppl:186-217. [ Links ]
13. Grutter L, Belser UC. Implant loading protocols for the partially edentulous esthetic zone. Int J Oral Maxillofac Implants 2009;24 Suppl:169-79. [ Links ]
14. Vignoletti F, Matesanz P, Rodrigo D, Figuero E, Martín C, Sanz M. Surgical protocols for ridge preservation after tooth extraction. A systematic review. Clin Oral Implants Res 2012 Feb;23 Suppl 5:22-38. [ Links ]
15. Fickl S, Zuhr O, Wachtel H, Bolz W, Huerzeler M. Tissue alterations after tooth extraction with and without surgical trauma: a volumetric study in the beagle dog. J Clin Periodontol 2008 Apr;35(4):356-63. [ Links ]
16. Abrams L. Augmentation of the deformed residual edentulous ridge for fixed prosthesis. Compend Contin Educ Gen Dent 1980 May-Jun;1(3):205-13. [ Links ]
17. Wang PD, Pitman DP, Jans HH. Ridge augmentation using a subepithelial connective tissue pedicle graft. Pract Periodontics Aesthet Dent 1993 Mar;5(2):47-51; quiz 2. [ Links ]
18. Matthews DP. The pediculated connective tissue graft: a novel approach for the "blown-out'' site in the esthetic zone. Compend Contin Educ Dent 2008 Jul-Aug;29(6): 350-2, 4, 6-7. [ Links ]
19. Wang RE, Lang NP. Ridge preservation after tooth extraction. Clin Oral Implants Res 2012 Oct;23 Suppl 6:147-56. [ Links ]
20. Sclar A. The vascularized InterpositionalPeriosteal-Conective Tissue (VIP-CT) flap. Soft tissue and esthetic considerationsin implant therapy. Kimberly Drive: Quintessence Publishing Co 2003; p. 163-87. [ Links ]
21. Kaldahl WB, Tussing GJ, Wentz FM, Walker JA. Achieving an esthetic appearance with a fixed prosthesis by submucosal grafts. J Am Dent Assoc 1982 Apr;104(4): 449-52. [ Links ]
22. Seibert JS. Reconstruction of deformed, partially edentulous ridges, using full thickness onlay grafts. Part II. Prosthetic/periodontal interrelationships. Compend Contin Educ Dent 1983 Nov-Dec;4(6):549-62. [ Links ]
23. Cohen ES. Ridge augmentation utilizing the subepithelial connective tissue graft: case reports. Pract Periodontics Aesthet Dent 1994 Mar;6(2):47-53; quiz 5. [ Links ]
24. Meltzer JA. Edentulous area tissue graft correction of an esthetic defect. A case report. J Periodontol 1979 Jun; 50(6):320-2. [ Links ]
25. Conte GJ, Fagan MC, Kao RT. Provisional restorations: a key determinant for implant site development. J Calif Dent Assoc 2008 Apr;36(4):261-7. [ Links ]
26. Buser D, Brägger U, Lang NP, Nyman S. Regeneration and enlargement of jaw bone using guided tissue regeneration. Clinical Oral Implant Research 1990;1:22-32. [ Links ]
27. Buser D, Dula K, Hirt HP, Schenk RK. Lateral ridge augmentation using augmentation using autografts and barrier membranes. A clinical study in 40 partially edentulous patients. International Journal of Oral Maxillofacial Surgery 1996;54:420-32. [ Links ]
28. Seibert J, Nyman S. Localized ridge augmentation in dogs: a pilot study using membranes and hydroxyapatite. J Periodontol 1990 Mar;61(3):157-65. [ Links ]
29. Retzepi M, Donos N. Guided Bone Regeneration: biological principle and therapeutic applications. Clin Oral Implants Res 2010 Jun;21(6):567-76. [ Links ]
30. Tinti C, Parma-Benfenati S, Polizzi G. Vertical ridge augmentation: what is the limit? Int J Periodontics Restorative Dent 1996 Jun;16(3):220-9. [ Links ]
31. Simion M, Jovanovic SA, Trisi P, Scarano A, Piattelli A. Vertical ridge augmentation around dental implants using a membrane technique and autogenous bone or allografts in humans. Int J Periodontics Restorative Dent 1998 Feb;18(1):8-23. [ Links ]
32. Chiapasco M, Abati S, Romeo E, Vogel G. Clinical outcome of autogenous bone blocks or guided bone regeneration with e-PTFE membranes for the reconstruction of narrow edentulous ridges. Clin Oral Implants Res 1999 Aug;10 (4):278-88. [ Links ]
33. Chiapasco M, Casentini P, Zaniboni M. Bone augmentation procedures in implant dentistry. Int J Oral Maxillofac Implants 2009;24 Suppl:237-59. [ Links ]
34. Nasr HF, Aichelmann-Reidy ME, Yukna RA. Bone and bone substitutes. Periodontol 2000 1999 Feb;19:74-86. [ Links ]
35. Mellonig JT. Autogenous and allogeneic bone grafts in periodontal therapy. Crit Rev Oral Biol Med 1992;3(4): 333-52. [ Links ]
36. Artzi Z, Nemcovsky CE, Tal H. Efficacy of porous bovine bone mineral in various types of osseous deficiencies: clinical observations and literature review. Int J Periodontics Restorative Dent 2001 Aug;21(4):395-405. [ Links ]
37. Zafiropoulos GG, Hoffmann O, Kasaj A, Willershausen B, Weiss O, Van Dyke TE. Treatment of intrabony defects using guided tissue regeneration and autogenous spongiosa alone or combined with hydroxyapatite/beta-tricalcium phosphate bone substitute or bovine-derived xenograft. J Periodontol 2007 Nov;78(11):2216-25. [ Links ]
38. Salama H, Salama M. The role of orthodontic extrusive remodeling in the enhancement of soft and hard tissue profiles prior to implant placement: a systematic approach to the management of extraction site defects. Int J Periodontics Restorative Dent 1993 Aug;13(4):312-33. [ Links ]
39. Codivilla A. On the means of lengthening, in the lower limbs, the muscles and tissues which are shortened through deformity. 1904. Clin Orthop Relat Res 1994 Apr (301):4-9. [ Links ]
40. Takahashi T, Funaki K, Shintani H, Haruoka T. Use of horizontal alveolar distraction osteogenesis for implant placement in a narrow alveolar ridge: a case report. Int J Oral Maxillofac Implants 2004 Mar-Apr;19(2):291-4. [ Links ]
41. Ilizarov GA. Basic principles of transosseous compression and distraction osteosynthesis. Ortop Travmatol Protez 1971 Nov;32(11):7-15. [ Links ]
42. Ilizarov GA. The tension-stress effect on the genesis and growth of tissues: Part II. The influence of the rate and frequency of distraction. Clin Orthop Relat Res 1989 Feb (239):263-85. [ Links ]
43. Chen ST, Beagle J, Jensen SS, Chiapasco M, Darby I. Consensus statements and recommended clinical procedures regarding surgical techniques. Int J Oral Maxillofac Implants 2009;24 Suppl:272-8. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
María García Gargallo
Avda. El Ferrol, 28, 12-4
28029 Madrid
E-mail: marygarciagargallo@hotmail.com
Fecha de recepción: 1 de febrero de 2013.
Fecha de aceptación: 3 de junio de 2013.













